Агранулоцитоз что это такое у детей
Агранулоцитоз
Агранулоцитоз – это клинико-гематологический синдром, в основе которого лежит резкое уменьшение или отсутствие нейтрофильных гранулоцитов среди клеточных элементов периферической крови. Агранулоцитоз сопровождается развитием инфекционных процессов, ангины, язвенного стоматита, пневмонии, геморрагических проявлений. Из осложнений часты сепсис, гепатит, медиастинит, перитонит. Первостепенное значение для диагностики агранулоцитоза имеет исследование гемограммы, пунктата костного мозга, обнаружение антинейтрофильных антител. Лечение направлено на устранение причин, вызвавших агранулоцитоз, предупреждение осложнений и восстановление кроветворения.
МКБ-10
Общие сведения
Агранулоцитоз – изменение картины периферической крови, развивающееся при ряде самостоятельных заболеваний и характеризующееся снижением количества или исчезновением гранулоцитов. В гематологии под агранулоцитозом подразумевается уменьшение количества гранулоцитов в крови менее 0,75х10 9 /л или общего числа лейкоцитов ниже 1х10 9 /л. Врожденный агранулоцитоз встречается крайне редко; приобретенное состояние диагностируется с частотой 1 случай на 1200 человек. Женщины страдают агранулоцитозом в 2-3 раза чаще мужчин; обычно синдром выявляется в возрасте старше 40 лет. В настоящее время в связи с широким использованием в лечебной практике цитотоксической терапии, а также появлением большого количества новых фармакологических средств частота случаев агранулоцитоза значительно увеличилась.
Причины агранулоцитоза
Миелотоксический агранулоцитоз возникает вследствие подавления продукции клеток-предшественников миелопоэза в костном мозге. Одновременно в крови отмечается снижение уровня лимфоцитов, ретикулоцитов, тромбоцитов. Данный вид агранулоцитоза может развиваться при воздействии на организм ионизирующего излучения, цитостатических препаратов и других фармакологических средств (левомицетина, стрептомицина, гентамицина, пенициллина, колхицина, аминазина) и др.
Иммунный агранулоцитоз связан с образованием в организме антител, действие которых обращено против собственных лейкоцитов. Возникновение гаптенового иммунного агранулоцитоза провоцирует прием сульфаниламидов, НПВС-производных пиразолона (амидопирина, анальгина, аспирина, бутадиона), препаратов для терапии туберкулеза, сахарного диабета, гельминтозов, которые выступают в роли гаптенов. Они способны образовывать комплексные соединения с белками крови или оболочками лейкоцитов, становясь антигенами, по отношению к которым организм начинает продуцировать антитела. Последние фиксируются на поверхности белых кровяных телец, вызывая их гибель.
В основе аутоиммунного агранулоцитоза лежит патологическая реакция иммунной системы, сопровождающаяся образованием антинейтрофильных антител. Такая разновидность агранулоцитоза встречается при аутоиммунном тиреоидите, ревматоидном артрите, системной красной волчанке и других коллагенозах.
Агранулоцитоз, развивающийся при некоторых инфекционных заболеваниях (гриппе, инфекционном мононуклеозе, малярии, желтой лихорадке, брюшном тифе, вирусном гепатите, полиомиелите и др.) также имеет иммунный характер. Выраженная нейтропения может сигнализировать о хроническом лимфолейкозе, апластической анемии, синдроме Фелти, а также протекать параллельно с тромбоцитопенией или гемолитической анемией. Врожденный агранулоцитоз является следствием генетических нарушений.
Патанатомия
Гранулоцитами называются лейкоциты, в цитоплазме которых при окрашивании определяется специфическая зернистость (гранулы). Гранулоциты вырабатываются в костном мозге, поэтому относятся к клеткам миелоидного ряда. Они составляют самую многочисленную группу лейкоцитов. В зависимости от особенностей окрашивания гранул эти клетки подразделяются на нейтрофилы, эозинофилы и базофилы – они различаются по своим функциям в организме.
На долю нейтрофильных гранулоцитов приходится до 50-75% всех белых кровяных телец. Среди них различают зрелые сегментоядерные (в норме 45-70%) и незрелые палочкоядерные нейтрофилы (в норме 1-6%). Состояние, характеризующееся повышением содержания нейтрофилов, носит название нейтрофилии; в случае понижения количества нейтрофилов говорят о нейтропении (гранулоцитопении), а в случае отсутствия – об агранулоцитозе.
В организме нейтрофильные гранулоциты выполняют роль главного защитного фактора от инфекций (главным образом, микробных и грибковых). При внедрении инфекционного агента нейтрофилы мигрируют через стенку капилляров и устремляются в ткани к очагу инфекции, фагоцитируют и разрушают бактерии своими ферментами, активно формируя местный воспалительный ответ. При агранулоцитозе реакция организма на внедрение инфекционного возбудителя оказывается неэффективной, что может сопровождаться развитием фатальных септических осложнений.
Классификация
В первую очередь, агранулоцитозы подразделяются на врожденные и приобретенные. Последние могут являться самостоятельным патологическим состоянием или одним из проявлений другого синдрома. По ведущему патогенетическому фактору различают миелотоксический, иммунный гаптеновый и аутоиммунный агранулоцитоз. Также выделяют идиопатическую (генуинную) форму с неустановленной этиологией.
По особенностям клинического течения дифференцируют острые и рецидивирующие (хронические) агранулоцитозы. Тяжесть течения агранулоцитоза зависит от количества гранулоцитов в крови и может быть легкой (при уровне гранулоцитов 1,0–0,5х10 9 /л), средней (при уровне менее 0,5х10 9 /л) или тяжелой (при полном отсутствии гранулоцитов в крови).
Симптомы агранулоцитоза
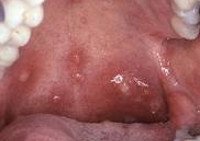
Клиника иммунного агранулоцитоза обычно развивается остро, в отличие от миелотоксического и аутоиммунного вариантов, при которых патологические симптомы возникают и прогрессируют постепенно. К ранними манифестным проявлениям агранулоцитоза относятся лихорадка (39-40°С), резкая слабость, бледность, потливость, артралгии. Характерны язвенно-некротический процессы слизистой оболочки рта и глотки (гингивиты, стоматиты, фарингиты, ангины), некротизация язычка, мягкого и твердого нёба. Данные изменения сопровождаются саливацией, болью в горле, дисфагией, спазмом жевательной мускулатуры. Отмечается регионарный лимфаденит, умеренное увеличение печени и селезенки.
Для миелотоксического агранулоцитоза типично возникновение умеренно выраженного геморрагического синдрома, проявляющегося кровоточивостью десен, носовыми кровотечениями, образованием синяков и гематом, гематурией. При поражении кишечника развивается некротическая энтеропатия, проявлениями которой служат схваткообразные боли в животе, диарея, вздутие живота. При тяжелой форме возможны осложнения в виде прободения кишечника, перитонита.
При агранулоцитозе у больных могут возникать геморрагические пневмонии, осложняющиеся абсцессами и гангреной легкого. При этом физикальные и рентгенологические данные бывают крайне скудными. Из числа наиболее частых осложнений возможны перфорация мягкого нёба, сепсис, медиастинит, острый гепатит.
Лейкопении и агранулоцитозы
Причины гранулоцитопении при всем их разнообразии разделяются на экзогенные (действующие извне), эндогенные (возникающие в самом организме) и наследственные. К первой группе факторов относятся некоторые вещества, которые обладают токсическим действием, такие как бензол, толуол, мышьяк, ртуть; некоторые лекарственные препараты; радиация; инфекционные заболевания.
Эндогенными причинами нейтропении могут являться нарушение эндокринной регуляции гранулоцитопоэза, т. е. образования гранулоцитов (тиреотоксикоз, недостаточность функции надпочечников, нарушение функции гипофиза), повышение функции селезенки, аллергические состояния.
Перечисленные лейкопении относят к группе функциональных. Но лейкопения и нейтропения могут быть проявлением нарушения костномозгового кроветворения при системной патологии крови: остром лейкозе, гипо– и апластических состояниях. В ряде случаев не удается выявить причинный фактор, приводящий к развитию гранулоцитопении. В последнее время таких форм становится все меньше.
В последние годы выделяется особая группа наследственных нейтропении (постоянные и периодические нейтропении). Кроме того, лейкопении могут носить симптоматический характер в виде непостоянного гематологического признака при некоторых заболеваниях.
Умеренные бессимптомные лейкопении без каких-либо клинических проявлений обнаруживаются случайно, являются одним из второстепенных и необязательных симптомов разных заболеваний. Характеризуются умеренным снижением количества лейкоцитов (до 3,0-4,0 Ч 109/л) и нерезкой гранулоцитопенией (40-60% от общего числа нейтрофилов). Функциональные свойства лейкоцитов не изменены. Миелопоэз не нарушен. Костный мозг нормален. Не отмечается также изменений формирования эритроцитов и тромбоцитов. Подобные лейко- и нейтропении носят чаще всего чисто симптоматический характер, сопровождая ряд заболеваний, не относящихся к системе крови (тиреотоксикоз, гастриты, энтероколиты, холециститы и многие др.).
Резко выраженная лейкопения сопровождается обычно резким понижением количества нейтрофилов в периферической крови и носит название агранулоцитоза.
Очень важно определить, когда с уверенностью можно говорить о лейкопении. В существующих руководствах по гематологии и физиологии, а также в сп–авочниках указывается нормальное содержание лейкоцитов, которое составляет 6,08,0 Ч 109/л, и врач при оценке патологических сдвигов исходит из этих цифр.
В основе агранулоцитоза лежит клинико-гематологический синдром, характеризующийся полным или почти полным исчезновением гранулоцитов из периферической крови. За агранулоцитоз следует принимать состояние, характеризующееся снижением числа лейкоцитов до 1 Ч 109/л (1000 в 1 мм3) и ниже с падением абсолютного числа зернистых лейкоцитов менее 0,5 Ч 109/л (150 в 1 мм3).
Патогенез (что происходит?) во время Лейкопении и агранулоцитозы:
Агранулоцитоз разделяется на две основные формы: миелотоксический и иммунный.
Механизм миелотоксического агран–лоцитоза обусловлен подавлением цитостатическими факторами клетки предшественницы миелопоэза или полипотентной стволовой клетки.
Аналогичная гематологическая картина наблюдается при острых лейкозах, в терминальной стадии хронического миелолейкоза, метастазах в костный мозг, рака и саркомы, также вызывающих угнетение и остановку нормального кроветворения, следствием чего является агранулоцитоз.
Симптомы Лейкопении и агранулоцитозы:
При иммунном агранулоцитозе со стороны крови отмечается лейкопения, абсолютный агранулоцитоз. Число эритроцитов, ретикулоцитов, тромбоцитов не изменено. Геморрагический синдром не выражен. Костный мозг не опустошен, наблюдается небольшое снижение его клеточного состава. Лишь при обострениях агранулоцитоза наступает опустошение костного мозга.
В то же время поражение слизистой оболочки ротоглотки и желудочно-кишечного тракта с развитием некротической энтеропатии является одним из наиболее постоянных признаков миелотоксического агранулоцитоза, имеющим двоякое происхождение.
К инфекционным осложнениям агранулоцитоза относятся также сепсис (нередко стафилококковый), медиастинит (воспаление средостения) и пневмонии. При этом пневмонии протекают на фоне скудных физикальных и рентгенологических данных.
Диагностика Лейкопении и агранулоцитозы:
Диагноз агранулоцитоза следует обязательно дифференцировать с острым лейкозом (его лейкопенической формой).
Диагностические ошибки возможны в обоих направлениях, чаще всего это касается морфологических ошибок, когда значительный процент лимфобластов принимают за лимфоциты, поскольку и те и другие имеют некоторые черты сходства. В ряде случаев возможен «агранулоцитарный старт» острого лейкоза, который в начале заболевания ошибочно квалифицируется как агранулоцитоз. В дальнейшем же развивается типичная лейкемическая стадия острого лейкоза. В отличие от апластической анемии при агранулоцитозе нет анемического и тромбоцитопенического синдрома.
Прогноз при пластических (функциональных) формах агранулоцитоза благоприятный, в течение 2-3 недель наступают клиническое выздоровление и полная репарация (восстановление) крови. При апластических формах прогноз более серьезен, однако при своевременной и обоснованной терапии возможно выздоровление.
Признаком начинающегося восстановления кроветворения у больных агранулоцитозом является моноцитоз (увеличение количества моноцитов) с наличием их предшественников в крови.
Лечение Лейкопении и агранулоцитозы:
Далеко не каждое снижение количества лейкоцитов требует энергичной, стимулирующей образование лейкоцитов терапии. Такая терапия необходима там, где лейкопения является следствием нарушения функции костного мозга. Терапевтические мероприятия при лейкопениях различного происхождения зависят от их выраженности и клинических проявлений. В настоящее время в клинике применяется значительное количество препаратов, обладающих способностью стимулировать созревание гранулоцитов. К их числу относятся нуклеиновокислый натрий, пентоксил, лейкоген, батилол, которые являются физиологическими стимуляторами лейкопоэза. Однако лечебная эффективность этих препаратов оправдана лишь при умеренной лейкопении, особенно медикаментозной.
В лечебной тактике агранулоцитоза необходимо исключение цитостатических препаратов, ионизирующего излучения, медикаментозных гаптенов. Особое значение имеет создание асептических условий (помещение больных в боксы или изоляторы с установленными бактериоцидными лампами, ультрафиолетовое облучение палат), санация кожи и слизистых оболочек.
Лечение бактериальных осложнений антибиотиками должно быть неотложным с первых дней диагностирования агранулоцитоза. Используются антибиотики широкого спектра и в больших дозах (пенициллин, ампициллин, цепорин, гентамицин).
Преднизолон, преднизон, триамоинолон, дексаметазон используются как средства десенсибилизирующие, подавляющие образование агрессивных антител и стимулирующие созревание гранулоцитов. Восстановление белого ростка костного мозга в таких случаях идет быстро. С нормализацией числа лейкоцитов, обычно через 10-14 дней, доза гормонов сокращается не менее чем наполовину. Лечение гормонами прерывистыми курсами продолжается до полного выздоровления и до исчезновения аутоиммунных антител. При выраженных язвенно-некротических проявлениях необходима известная осторожность в отношении использования кортикостероидов. Больным миелотоксическим агранулоцитозом стероидные гормоны противопоказаны.
Лица, болевшие агранулоцитозом, нуждаются в диспансерном наблюдении. Это особенно относится к тем больным, которые выписываются из стационара в удовлетворительном состоянии с достаточным числом лейкоцитов (3000–4000), но нередко с низким содержанием гранулоцитов. Это свидетельствует о недостаточном и неустойчивом восстановлении кроветворения. Периодический гематологический контроль периферической крови больных позволяет обнаружить постепенное падение числа гранулоцитов. Профилактика реальна при условии известной причины развития данного заболевания. В частности, должен быть абсолютно исключен медикамент, вызвавший агранулоцитоз или лейкопению.
К каким докторам следует обращаться если у Вас Лейкопении и агранулоцитозы:
Агранулоцитоз что это такое у детей

Поиск
Нейтропении у детей
Нейтропении встречаются в виде синдрома или диагностируются как первичное заболевание нейтрофильных лейкоцитов и/или их предшественников. Критерием нейтропении является абсолютное уменьшение количества нейтрофилов (палочкоядерные + сегментоядерные): у детей до 1 года ниже 1 тыс. в 1 мкл, после 1 года — менее 1,5 тыс. в 1 мкл крови.
I. Нарушение продукции нейтрофилов в костном мозге вследствие дефекта клеток-предшественниц и/или микроокружения, или миграция нейтрофилов в периферическое русло (наследственные нейтропении, синдром нейтропении при апластической анемии).
II. Нарушение соотношения циркулирующих клеток и пристеночного пула, накопление нейтрофилов в очагах воспаления — перераспределительные нейтропении.
III. Деструкция нейтрофилов в периферическом русле и в различных органах фагоцитами — иммунные нейтропении и гемофагоцитарные синдромы, секвестрация при инфекциях, воздействие других факторов.
Могут быть сочетания различных вышеуказанных этиологических факторов.
Синдром нейтропении характерен для многих заболеваний крови (острый лейкоз, апластическая анемия, синдром Швахмана-Дайемонда, миелодиспластический синдром), соединительной ткани, первичных иммунодефицитов (Х-сцепленная агаммаглобулинемия, Х-сцепленный гипер Ig M, общая вариабельная иммунологическая недостаточность), вирусных и некоторых бактериальных инфекций.
Нейтропении делят на первичные и вторичные, наследственные и приобретенные.
Среди первичных нейтропений выделяют генетически детерминированные (наследственные), иммунные и хроническую доброкачественную нейтропению детского возраста.
Клиническая картина обусловлена прежде всего выраженностью нейтропении, а течение болезни зависит от ее причины и формы.
Легкие нейтропении могут протекать бессимптомно, или у больных возникают частые ОРВИ, локализованная бактериальная инфекция, хорошо поддающаяся стандартным методам лечения.
Среднетяжелые формы характеризуются частыми рецидивами локализованной гнойной инфекции, ОРВИ, рецидивирующей инфекцией ротовой полости (стоматит, гингивит, пародонтоз). Может быть бессимптомное течение, но с агранулоцитозом.
Тяжелые нейтропении сопровождаются выраженной интоксикацией, лихорадкой, частыми тяжелыми бактериальными и грибковыми инфекциями, некротическими поражениями слизистых, реже кожи, деструктивными пневмониями, повышенным риском развития сепсиса и высокой летальностью при неадекватной терапии.
1) развитие болезни, отягощенный семейный анамнез;
2) клиническая симптоматика;
3) гемограмма в динамике с подсчетом количества тромбоцитов еженедельно в течение месяца (2-3 раза в неделю в течение 2-х месяцев при подозрении на циклическую форму);
4) миелограмма при тяжелой и среднетяжелой нейтропении;
5) определение сывороточных иммуноглобулинов;
6) исследование титра антигранулоцитарных антител (АГАТ) в сыворотке крови больного с определением антител к мембране и цитоплазме нейтрофилов с помощью моноклональных антител — по показаниям (характерно для вирус-ассоциированных форм);
7) по показаниям — специальные тесты (культуральные, цитогенетические, молекулярно-биологические).
Больному с абсолютным количеством нейтрофилов менее 500 в мкл и лихорадкой, независимо от предполагаемой причины нейтропении, немедленно должна быть начата эмпирическая антибактериальная терапия. Дальнейшая тактика определяется характером и течением нейтропении.
Среди первичных наследственных нейтропений выделяют:
1) хронические нейтропении с нарушением созревания нейтрофилов в костном мозге на уровне про- и миелоцитов («с высоким обрывом созревания»), включая болезнь Костмана;
2) циклические нейтропении;
3) хроническая нейтропения с нарушением выхода гранулоцитов из костного мозга (миелокахексия).
Общими диагностическими критериями наследственных нейтропений являются:
· манифестная клиническая картина с первых месяцев жизни;
· постоянная или циклическая нейтропения (200-1000 нейтрофилов в мкл) в сочетание с моноцитозом и в половине случаев с эозинофилией;
· изменения в миелограмме определяются формой заболевания;
· молекулярно-биологические методы могут выявить генетический дефект.
Синдром Костмана (детский генетически детерминированный агранулоцитоз) — наиболее тяжелая форма наследственной нейтропении. Тип наследования — аутосомно-рецессивный, но могут быть спорадические случаи и доминантный тип наследования.
Дебют заболевания в первые месяцы жизни или в период новорожденности в виде тяжелых рецидивирующих бактериальных инфекций — стоматита, гингивита, пневмонии, в том числе деструктивной. У ребенка выраженный агранулоцитоз: количество нейтрофилов менее 300 в 1 мкл. Миелограмма: только промиелоциты и/или миелоциты, увеличено число эозинофилов и моноцитов. В промиелоцитах встречаются атипичные ядра, крупные азурофильные гранулы и вакуоли в цитоплазме. У части больных (преимущественно при спорадических случаях) выявляется мутация гена (ген ELA-2), кодирующего образование эластазы нейтрофилов. В процессе жизни часть больных синдромом Костмана (13-27%) приобретают точечную мутацию гена рецептора — G-CSF. Эти пациенты относятся к группе высокого риска по развитию острого миелобластного лейкоза и миелодиспластического синдрома.
Лечение: 1) колониестимулирующие факторы (КСФ) — G-CSF (филграстим и ленограстим) в суточной терапевтической дозе 6-10 мкг/кг подкожно. Поддерживающая доза индивидуальная, она необходима для поддержания абсолютного количества нейтрофилов более 1000 в 1 мкл. Применяется пожизненно;
2) в период обострения инфекций — антибиотики широкого спектра действия, противогрибковые препараты;
3) в крайне тяжелых случаях показаны трансфузии донорских гранулоцитов;
4) при резистентности к лечению КСФ или появлении мутации гена рецептора G-CSF показана аллогенная трансплантация костного мозга.
Без специального лечения больные раньше погибали в раннем возрасте.
Циклическая нейтропения (ЦН)
ЦН — редкое (1-2 случая на 1 млн населения) аутосомно-рецессивное заболевание. Семейные варианты имеют доминантный тип наследования и дебютируют, как правило, на первом году жизни. Встречаются спорадические случаи — в любом возрасте. В основе ЦН лежит нарушение регуляции гранулоцитопоэза с нормальным, даже повышенным содержанием КСФ — в период выхода больного из криза.
Клинически заболевание проявляется регулярно повторяющимися с определенной периодичностью нейтропеническими кризами, во время которых у больных возникает лихорадка, стоматиты, гингивит, фарингиты, лимфадениты и другие очаги локализованной бактериальной инфекции, редко могут быть абсцессы в легких и септицемия. Вне криза состояние больных нормализуется. Развитие инфекций обусловлено падением числа нейтрофилов до единичных; кроме того, в гемограмме отмечается моноцитоз и эозинофилия. Длительность криза — 3-10 дней, после чего показатели гемограммы нормализуются. Интервалы между кризами составляют 21 день (14 дней — 3 месяца). Диагноз ЦН документируется результатами анализов крови 2-3 раза в неделю в течение 8 недель.
Лечение: 1) G-CSF 3-5 мкг/кг подкожно. Препарат вводят за 2-3 дня до криза и продолжают до нормализации гемограммы. Другая тактика — постоянная терапия КСФ ежедневно или через день 2-3 мкг/кг. Этого достаточно, чтобы поддерживать число нейтрофилов более 500 в мкл, что обеспечивает удовлетворительное качество жизни;
2) при развитии инфекций — антибиотики и местная терапия.
Хроническая генетически детерминированная нейтропения с нарушением выхода нейтрофилов из костного мозга (миелокахексия)
Заболевание с аутосомно-рецессивным типом наследования. Нейтропения обусловлена двумя дефектами: укорочением жизни нейтрофилов, их ускоренным апоптозом на территории костного мозга и снижением хемотаксиса. Кроме того, снижена фагоцитарная активность нейтрофилов.
Клиника: на первом году рецидивирующая локализованная бактериальная инфекция (пневмония, стоматиты, гингивит). В периферической крови нейтропения и лейкопения в сочетании с моноцитозом и эозинофилией. На фоне бактериальных осложнений — нейтрофильный лейкоцитоз, который через 2-3 дня сменяется лейкопенией. Миелограмма: костный мозг нормо- или гиперклеточный, увеличен гранулоцитарный ряд с нормальным соотношением клеточных элементов и преобладанием зрелых клеток. Наблюдается гиперсегментация ядер сегментоядерных нейтрофилов костного мозга, вакуолизация цитоплазмы, количество гранул снижено.
Лечение: антибиотики, КСФ, донорские гранулоциты.
Хроническая доброкачественная нейтропения детского возраста
Возникает спонтанно на 1-2 году жизни, разрешается самостоятельно к 2-5 годам. Протекает в нетяжелой форме. Количество нейтрофилов 500-1000 в 1 мкл. В пунктате костного мозга снижено количество сегментоядерных нейтрофилов, повышено число палочкоядерных нейтрофилов.
Лечение стандартное. Профилактические прививки проводятся по возрасту при абсолютном числе нейтрофилов более 800 в 1 мкл.
· трансиммунная — при наличии у матери аутоиммунной нейтропении;
· диффузные заболевания соединительной ткани (системная красная волчанка, ювенильный ревматоидный артрит, склеродермия);
· лимфопролиферативные заболевания (болезнь Ходжкина, неходжкинские лимфомы, хронический лимфолейкоз);
Первичные иммунные нейтропении встречаются преимущественно у детей первых двух лет жизни.
Изоиммунная (аллоиммунная) нейтропения возникает у плода вследствие антигенной несовместимости нейтрофилов его и матери. Изоантитела матери (Ig G) проникают через плаценту и разрушают нейтрофилы плода.
Частота — 2 на 1000 новорожденных. Течение бессимптомное или нетяжелое, редко — тяжелое. Диагноз ставится в периоде новорожденности или в первые 3 месяца жизни. В сыворотке крови ребенка выявляют изоантитела.
При отсутствии инфекций лечения не требуется. В случае их наличия — антибиотики, при среднетяжелой форме дополнительно внутривенный иммуноглобулин G (ВВИГ G), тяжелой — G-CSF в сочетании с ВВИГ G и антибиотиками широкого спектра действия.
Аутоиммунная нейтропения (АИН) составляет 65% от первичных нейтропений.
· наличие аутоантигранулоцитарных антител в сыворотке крови больного — основной критерий;
· связь с перенесенной инфекцией (чаще вирусной) и/или с приемом лекарств (сульфаниламиды, нестероидные противовоспалительные средства и др.);
· повышение уровня плазматических клеток в периферической крови;
· другие иммунные цитопении.
По течению выделяют острые (до 4-х мес.) и хронические (более 4-х мес.) аутоиммунные нейтропении; по степени тяжести — легкие, среднетяжелые и тяжелые.
У детей раннего возраста преобладают острые нетяжелые нейтропении. Абсолютная нейтропения составляет 500-1000 в 1 мкл. У детей старшего возраста чаще развивается острая тяжелая АИН — это острый иммунный агранулоцитоз. Клинически проявляется лихорадкой, фарингитом, стоматитом, пневмонией, при неадекватной терапии быстро развивается сепсис с высокой летальностью.
Лечение. Легкие формы лечения не требуют. При среднетяжелой и тяжелой форме АИН назначают кортикостероиды из расчета 2-5 мг/кг/сутки, а также ВВИГ G в курсовой дозе 1,5-2 г/кг. Препаратами выбора являются G-CSF 8-10 мкг/кг/сутки в сочетании с базисной терапией (антибиотики, противогрибковые и противовирусные средства). При хронической АИН эффективны G-CSF и ВВИГ G.
Профилактические прививки рекомендуются через год. При тяжелых формах и хроническом течении тактика индивидуальная.
У детей развиваются редко, чаще в старшем возрасте. Механизм развития: иммунный или цитотоксический. Может быть лекарственная идиосинкразия, обусловленная ферментопатией или расстройствами метаболизма у пациента. В качестве лечения рекомендуется отменить препарат или уменьшить дозу. В тяжелых случаях назначаются КСФ и проводится посиндромная терапия.
А.М. Ожегов
Ижевская государственная медицинская академия
Ожегов Анатолий Михайлович — доктор медицинских наук, профессор, заведующий кафедрой педиатрии и неонатологии
1. Алмазов В.А., Афанасьев Б.В., Зарицкий А.Ю., Шишков А.Л. Лейкопении. Л.: Медицина, 1981. 240 с.
2. Практическое руководство по детским болезням: гематология/онкология детского возраста. Под общей ред. Коколиной В.Ф. и Румянцева А.Г. М.: Медпрактика, 2004. 791 с.
3. Резник Б.Я., Зубаренко А.В. Практическая гематология детского возраста. Киев.: Здоровья, 1989. 400 с.
4. Руководство по гематологии. Под ред. Воробьева А.И. М.: Медицина, 1985. 447 с.