Альфа амилаза что это такое в крови у ребенка
Альфа амилаза у ребенка: норма в крови у детей, причины повышения, показания к анализу
Для чего служат ферменты амилазы, какую функцию они выполняют в организме ребенка, какова норма амилазы у детей?
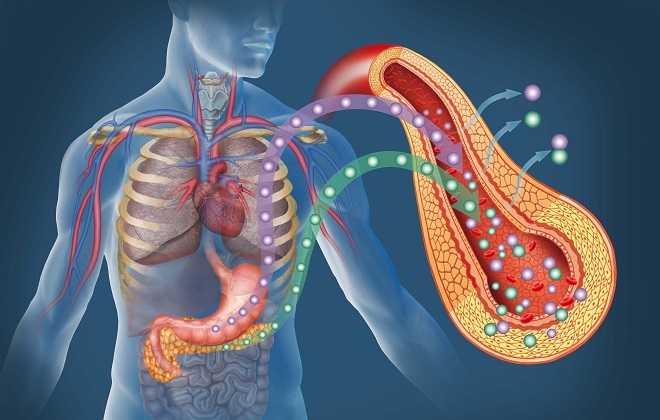
Множество биохимических реакций в организме человека требует участия ферментов, или веществ, которые сами в этих реакциях не расходуются, но ускоряют скорость их течения в сотни и тысячи раз. Одним из таких ферментов является амилаза (альфа – амилаза). В организме человека любого возраста, в том числе и ребёнка, существует несколько типов этих ферментов, из которых клиническое значение имеют два подтипа. Это альфа-амилаза, которая вырабатывается поджелудочной железой (панкреатическая амилаза) и энзим, который вырабатывается в слюнных железах (диастаза).
Что такое амилаза и какая она бывает?
Амилаза, где бы она ни вырабатывалась, принимает активное участие в обмене полисахаридов, или углеводов. Задача этого фермента — разрезать на мелкие составные части длинные цепочки растительного и животного крахмала, который называется гликогеном. Амилаза — это фермент, который работает в полостях желудочно-кишечного тракта.
В самом начале пищевого пути фермент, который вырабатывается в слюнных железах, поступает в ротовую полость, ведь именно в ней начинается первичное переваривание углеводов, и образовавшиеся сахара начинают всасываться уже во рту. Так работает диастаза, или амилаза слюнных желез.
В двенадцатиперстную кишку поджелудочная железа выделяет свой пищеварительный секрет, в котором присутствует другая форма фермента, или панкреатическая альфа-амилаза. Для того чтобы оценить функцию соответствующих желез и состояние углеводного обмена у детей и взрослых, и применяется такой биохимический метод, как исследования концентрации этих энзимов в крови.
Показания к анализу, или зачем исследовать амилазу?
Поскольку в организме взрослого и ребенка эти ферменты выполняет одинаковую функцию, то и показания для исследования уровня амилазы у детей и взрослых одинаковые. Панкреатическая разновидность исследуется при подозрении на острую и хроническую патологию поджелудочной железы, а также при острых, и опоясывающих болях в верхнем отделе живота, которые могут свидетельствовать об остром панкреатите.
В раннем детском возрасте существует опасная, тяжёлая наследственная патология, связанная с нарушением углеводного обмена, которая называется муковисцидозом. При подозрении на муковисцидоз одним из первых анализов, которые производятся, является определение концентрации амилазы обоих типов.
В раннем детском возрасте существует такое известное инфекционное вирусное заболевание, как эпидемический паротит, или свинка. Вирус вызывает воспаление слюнных желез (и поджелудочной железы тоже) и резкое изменение концентрации соответствующих ферментов.
Норма амилазы крови у детей
Несколько сложнее с панкреатической фракцией. Ее возрастные показатели в значительной степени зависят от возраста, и от развития поджелудочной железы. Поэтому:
Что касается энзима, который вырабатывается слюнными железами, то здесь все проще:
Для того чтобы сдать анализ без погрешностей и без пересдачи, для определения этого фермента обязательно нужно брать кровь натощак, утром. Воду пить можно, и, в крайнем случае, можно покормить малыша, но не позже, чем за 4 часа до взятия крови. Это относится, в первую очередь, к грудным детям, которых кормят «по часам».
Причины повышенной или пониженной амилазы. О чем свидетельствуют отклонения результатов?
Чаще всего уровень ферментов бывает повышен. В случае панкреатической разновидности речь может идти об остром воспалении поджелудочной железы, что у ребёнка бывает очень редко, поскольку главная причина панкреатита — это длительный прием алкоголя и неправильное питание. Чаще всего повышение значения возникает при эпидемическом паротите. Не стоит думать, что свинка поражает только слюнные железы, хотя именно они меняют лицо маленького пациента при развитии паротита. Этот вирус является тропным ко всей железистой ткани, и поэтому при эпидемическом паротите может повышаться и панкреатическая фракция.
Что касается диастазы слюнных желез, то ее повышение также может быть не только при паротите, но и при:
Большой клинический интерес вызывает понижение уровня диастазы, когда значение либо не определяется вовсе, либо близко к нулю. Это практически всегда у малышей свидетельствует о высоком риске врождённой генетической аномалии – муковисцидоза, которая поражает железистые ткани и бронхолегочную систему. Также это может говорить о выраженной недостаточности поджелудочной железы, а у взрослых такое «нулевое значение» диастазы часто свидетельствует об обширном панкреонекрозе, или тяжелом хроническом гепатите.
Альфа амилаза что это такое в крови у ребенка
Амилаза панкреатическая – одна из разновидностей амилазы, которая вырабатывается поджелудочной железой.
P-изофермент амилазы, альфа-амилаза панкреатическая, P-амилаза, P-тип амилазы.
Синонимы английские
Pancreatic alpha-amylase, pancreatic AML, P-type amylase, P-type alpha-amylase, amylase isoenzymes, amylase isoforms.
Энзиматический колориметрический метод.
Ед/л (единица на литр).
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
Общая информация об исследовании
Амилаза – пищеварительный фермент, который способен расщеплять углеводы.
Наибольшее количество амилазы содержится в слюнных и поджелудочной железах.
Амилаза, которая вырабатывается в поджелудочной железе, – панкреатическая амилаза (P-тип) – входит в состав панкреатического сока. Из поджелудочной железы панкреатический сок, содержащий липазу, через панкреатический проток попадает в двенадцатиперстную кишку, где помогает переварить пищу.
Амилаза слюнных желез – слюнная амилаза (S-тип) – осуществляет переваривание крахмала пищи в ротовой полости.
В норме в крови циркулирует небольшое количество амилазы. При этом около 60 % составляет слюнная амилаза (S-тип), а остальные 40 % – панкреатическая амилаза.
Когда происходит повреждение поджелудочной железы, как при панкреатите, или если панкреатический проток блокируется камнем или опухолью, панкреатическая амилаза (P-тип) начинает в больших количествах попадать в кровоток. Повышения активности слюнной амилазы при этом не происходит.
Небольшие количества амилазы образуются также в яичниках, кишечнике и скелетной мускулатуре.
Для чего используется исследование?
Когда назначается исследование?
Что означают результаты?
Возраст
Референсные значения
Причины повышения активности панкреатической амилазы
Причины понижения активности панкреатической амилазы
Что может влиять на результат?
Кто назначает исследование?
Врач общей практики, терапевт, гастроэнтеролог, хирург.
Альфа амилаза повышена: каковы причины возникновения расстройства?
Альфа-амилаза представляет собой фермент, способствующий расщеплению белков в организме людей. За выработку этого вещества отвечает поджелудочная железа. Возможные расстройства пищеварительной системы могут возникать в ситуации, когда в крови у пациента альфа-амилаза повышена.
Самолечение в подобных ситуациях категорически запрещено, поскольку подобные действия могут послужить причиной возникновения значительных нарушений в работе организма.
Роль фермента в организме
Поджелудочная железа вырабатывает альфа амилазу.
Основная биологическая функция альфа-амилазы представляет собой расщепление определенных углеродных волокон на менее сложные соединения наподобие крахмала и гликогена.
Подобные процессы способствуют повышению эффективности работы пищеварительной системы и усвоению значительного количества питательных веществ.
Функциональные возможности поджелудочной железы позволяют осуществлять смешанную секрецию, благодаря которой альфа-амилаза поступает не только в пищеварительную, но и в кровеносную системы. Существует две основных разновидности данного фермента:
Количество фермента в организме дает возможность определить многочисленные расстройства пищеварительной системы, не обладающих какой-либо ярко выраженной симптоматикой.
Нормальное количество альфа-амилазы
Каптоприл нежелательно употреблять перед анализом.
Уровень панкреатической амилазы в нормальном состоянии без каких-либо диагностированных проблем с поджелудочной будет близким к нулю.
Показатель ниже 50 единиц тоже может расцениваться, как нормальный, не является причиной для беспокойства. Чтобы результат анализов мог оказаться более точным, лучше перед процедурами не употреблять пищу.
Процесс секреции инициируется сразу после того, как еда помещается в ротовую полость. Именно по этой причине даже небольшое количество еды может стать причиной неточных результатов анализов. Лечащего врача желательно предупредить перед проведением анализов, если пациент принимал такие препараты:
Эти медикаментозные препараты оказывают определенное воздействие на железу, способствуют интенсификации секреции. Если реальные проблемы будут отсутствовать, уровень амилазы будет нормализован на протяжении одного месяца.
Как лечить панкреатит — в тематическом видеоролике:
Причины повышения количества фермента
Причины повышения альфа-амилазы могут быть самые разные, проявляться постоянно или периодически. Постоянные изменения в организме еще не являются свидетельствами разнообразных заболеваний, расстройств и отклонений.
В целом самочувствие пациента тоже может быть ухудшено. Определить наличие каких-либо патологий удастся при систематическим повышении количества фермента в крови. Также опытные медики рекомендуют обратить внимание на следующие симптомы:
Причиной повышения количества фермента может быть интенсивная работа самой поджелудочной.
Нужно назвать список заболеваний, способствующих такому нарушению:
Это основные причины возникновения расстройства.
Что может означать повышение уровня альфа-амилазы?
Анализы помогут установить уровень фермента в организме.
Дополнительные обследования лечащий врач будет назначать даже в ситуации, когда количество фермента в крови повышается незначительно.
В некоторых ситуациях повышение может быть чисто случайным, обуславливаться несущественным ухудшением качества работы иммунной системы. О заболеваниях может идти речь, когда уровень альфа-амилазы возрастает примерно в 2 и более раз.
В подобных ситуациях пациенты могут испытывать интенсивные болевые ощущения в животе, терять аппетит. При этом желательно своевременно доставить больного в лечебное учреждение, поскольку, как было сказано ранее, подобное состояние может стать причиной смерти.
Нередко интенсивность боли возрастает настолько, что больной не может шевелиться. Лечение опухолей выполняется в индивидуальном порядке с применением индивидуально подобранных методик. Долгое время онкологические процессы могут не давать о себе никакой информации. Общее состояние только незначительно ухудшается, появляется слабость сонливость.
Лечение опухолевых процессов осуществляется только в индивидуальном порядке специально подобранными методиками, подразумевающими оперативное вмешательство врачей, а также назначение определенных сильнодействующих медикаментозных препаратов.
Уменьшение количества фермента
Постельный режим — поможет снизить уровень амилазы.
Если по результатам анализов можно определить повышение уровня альфа-амилазы в кровеносной системе, сначала придется определить причину подобного отклонения.
Только после этого можно пробовать назначать лечебные процедуры и подходящие медикаментозные средства. Общий принцип работы по снижению уровня амилазы подразумевает такие действия:
Повышенный уровень альфа-амилазы является знаком, свидетельствующим о необходимости уделить внимание своему здоровью. На начальных этапах желательно провести соответствующее обследование, обратившись при этом к квалифицированному медицинскому работнику.
Врач разрабатывает план проведения лечебных процедур, которому обязательно необходимо точно следовать. Если попытаться снизить уровень амилазы в крови самостоятельно, можно создать себе дополнительные проблемы, для разрешения которых все-равно придется обращаться к врачу.
Панкреатическая недостаточность у детей
.jpg)
Однако, несмотря на значительные успехи в этой области, хронические заболевания органов пищеварения являются наиболее частой патологией, встречающейся как у взрослых, так и у детей. В структуре болезней детского населения преобладают хронические воспалительные заболевания верхних отделов органов пищеварения (эзофагиты, гастриты, дуодениты, язвенная болезнь двенадцатиперстной кишки). Результаты эпидемиологических исследований, проведенных в нашей стране, показали широкую распространенность этих заболеваний во всех регионах России, особенно в районах с высоким уровнем антропогенной загрязненности. В детском возрасте встречаются практически все заболевания, с которыми в дальнейшем сталкиваются терапевты-гастроэнтерологи. Значимость этой патологии обусловлена не только ее широкой распространенностью, но и социально-экономическими аспектами, а именно: длительная потеря трудоспособности взрослых больных, высокий риск малигнизации при воспалительных заболеваниях желудочно-кишечного тракта. Именно поэтому выяснение причин увеличения частоты этих заболеваний, расшифровка патогенеза, совершенствование методов диагностики и разработка принципов рационального лечения являются одними из приоритетных научных задач гастроэнтерологии.
Одно из ведущих мест среди болезней органов пищеварения занимают поражения поджелудочной железы, отличающиеся многообразием и полиэтиологичностью. Однако, несмотря на большое разнообразие причинных факторов, клиническая картина различных состояний, связанных с нарушением функционирования этого органа, во многом сходна.
Поджелудочная железа, окруженная со всех сторон различными органами, находится в самом центре брюшной полости. При этом часть ее располагается ретроперитонеально, чем и объясняются особенности клинической картины при ее поражении. Поджелудочную железу Голубев А. А. очень точно сравнил со спящим диким зверем: «Как нежная пантера, уложила она голову в изгиб двенадцатиперстной кишки, распластала тонкое тело на аорте, убаюкивающей ее мерными движениями, а чуть изогнутый хвост беспечно отклонила в ворота селезенки — затаившийся красивый хищник, который неожиданно при болезни может нанести непоправимый вред: такова поджелудочная железа — прекрасна, как ангел небесный, как демон, коварна и зла».
Значительную часть больных с поражением поджелудочной железы составляют пожилые и престарелые лица, однако в последнее время поражения поджелудочной железы все чаще встречаются и у детей различного возраста.
Нарушение деятельности поджелудочной железы, не сопровождающееся, как правило, воспалительной реакцией, однако имеющее определенную клиническую симптоматику, получило название панкреатической недостаточности.
Различают первичную и вторичную панкреатические недостаточности. Первичная панкреатическая недостаточность развивается вследствие воздействия так называемых немодифицируемых факторов, на которые человек (пациент или врач) воздействовать и влиять не может. К ним относятся такие заболевания, как кистозный фиброз поджелудочной железы, врожденное нарушение проходимости панкреатического протока, синдром Shwachman, изолированный дефицит липазы, изолированная недостаточность трипсина, наследственный рецидивирующий панкреатит.
В педиатрической практике чаще встречается вторичная или относительная недостаточность поджелудочной железы (ранее называемая — панкреатопатия, диспанкреатизм), вызываемая, как правило, приемом необычной пищи, ее избыточным количеством, или временными расстройствами функционирования поджелудочной железы. Вторичная панкреатическая недостаточность может сопровождать различные воспалительные заболевания ВОПТ.
Клиническими проявлениями панкреатической недостаточности являются признаки нарушения деятельности поджелудочной железы — боль в животе, изменение аппетита (уменьшение или полное исчезновение), тошнота, урчание в животе, метеоризм и флатуленция, стеаторея. Интенсивность и выраженность этих признаков зависит от степени поражения поджелудочной железы.
Диагностика вторичной панкреатической недостаточности у детей нередко может представлять значительные трудности из-за нечеткости клинических симптомов, незначительных изменений при инструментальных методах исследования. Поэтому для правильной диагностики и своевременного назначения адекватного лечения врач должен использовать весь арсенал средств, находящийся в его распоряжении. При панкреатической недостаточности боли локализуются в эпигастрии, левом подреберье или бывают опоясывающими, иррадиируют в левое подреберье, под левую лопатку, в спину. Боли могут быть приступообразными и постоянными, они усиливаются после переедания, употребления жирной, острой и жареной пищи, алкоголя. Тепло усиливает боли, применение холода несколько уменьшает. Боли с трудом купируются лекарственными препаратами. Боли несколько ослабевают при вынужденных положениях больного — коленно-локтевом, сидя, согнувшись вперед, лежа на боку с притянутыми к груди коленями. Болевой синдром, как правило, сопровождается симптомами кишечной диспепсии и нарушениями стула, при этом больные жалуются на вздутия и урчание в животе, поносы могут сменяться запорами. Стул при поносах обильный, жидкий, пенистый, светло-желтого цвета из-за большого количества жира. Характерны также признаки желудочной диспепсии — тошнота и рвота, которая не приносит облегчения.
Провести диагностику нарушения деятельности поджелудочной железы и панкреатической недостаточности в частности невозможно только на основании клинических методов обследования. В арсенале гастроэнтеролога имеется целый ряд инструментальных методов, позволяющих оценить состояние поджелудочной железы.
Наиболее информативным методом изучения внешнесекреторной функции поджелудочной железы является определение показателей панкреатической секреции в базальных условиях и после введения различных раздражителей в дуоденальном содержимом, которое получают при помощи двухканального зонда. Стимуляторами панкреатической секреции являются 0,5% раствор соляной кислоты, растительное масло, глюкоза, Прозерин и интестинальные гормоны — секретин и панкреозимин.
В норме после введения стимуляторов секреция поджелудочной железы и активность ферментов увеличиваются в 2–3 раза, а при недостаточности функции поджелудочной железы остаются стабильными.
Ультразвуковое исследование. При УЗИ выявляется диффузное или локальное увеличение размеров железы, изменение эхоплотности паренхимы в виде гиперэхогенности, возможно чередование участков гипер- и гипоэхогенности, неровность контуров. Могут выявляться кистозные образования.
Томография (компьютерная, магнитно-резонансная). Высокоэффективный инструментальный метод, позволяющий выявить изменение размеров и структуры поджелудочной железы, наличие кист, очагов некроза и обызвествления.
Золотым стандартом для инструментальной диагностики заболеваний поджелудочной железы является эндоскопическая ретроградная панкреатохолангиография. Однако эта методика имеет ряд противопоказаний, нередко провоцирует обострение панкреатита и проводится только в условиях специализированных клиник.
Верификацию диагноза и достоверную оценку состояния поджелудочной железы можно проводить только по результатам специфических тестов и анализов, определяющих функциональные особенности деятельности поджелудочной железы и ее нарушения. Существует большое количество различных тестов определения состояния поджелудочной железы, наибольший клинический интерес из них представляют следующие тесты.
Провокационные тесты
Данные тесты до сих пор не потеряли своей актуальности и вполне могут быть использованы в клинической практике при оценке состояния поджелудочной железы. Тесты проводятся с применением лекарственных препаратов, стимулирующих деятельность поджелудочной железы, — секретин, панкреозимин, неостигмина метилсульфат (Прозерин), глюкоза.
Прозериновый тест — определение содержания амилазы в моче после стимуляции деятельности поджелудочной железы Прозерином. Утром натощак у больного собирают первую порцию мочи. После этого подкожно вводят 0,05% раствор Прозерина из расчета 0,1 мл 0,05% раствора на год жизни ребенка, а после 10 лет — 1 мл на введение. Мочу собирают каждые 30 мин в отдельные сосуды в течение 2 ч. В порциях определяют уровень амилазы. У здоровых людей он составляет 12–64 мг/мл/час, при этом амилаза мочи после введения Прозерина повышается, достигая максимума через час, затем снижается до первоначального уровня к исходу второго часа Концентрация фермента может увеличиваться не более чем в два раза от исходной величины.
Тест с глюкозой (двойная нагрузка с глюкозой) заключается в регистрации уровня амилазы при введении глюкозы, стимулирующей вырабатывание панкреатического сока. Перед исследованием из рациона ребенка в течение 3–5 дней исключается пища, богатая жирами. В день исследования ребенок принимает натощак 10% раствор глюкозы из расчета 1 г/кг массы тела, но не более 50 г на прием. Повторный прием такой же дозы раствора глюкозы проводят через час. Уровень амилазы проверяют натощак и через каждые 30 мин после нагрузки глюкозой в течение 2–3 ч.
При наличии воспалительных изменений в поджелудочной железе после первой или второй нагрузки глюкозой отмечается гиперамилаземия, при этом уровень амилазы постепенно снижается к концу исследования. Снижение уровня амилазы после нагрузок глюкозой является свидетельством истощения функциональных возможностей поджелудочной железы.
Исследование внешнесекреторной функции поджелудочной железы непрямыми методами
Копроскопия — визуальное исследование кала. У больных с нарушениями функции поджелудочной железы кал содержит большое количество жира, поэтому он «блестит», вязкий, пачкающий — «прилипает к горшку». Микроскопически определяется повышенное содержание нейтрального жира в кале.
Рентген-пленочный тест — ориентировочный метод определения активности трипсина в кале. При нормальной протеолитической активности кал, нанесенный на рентгеновскую пленку, вызывает на ее поверхности появление пятен — «просветлений». Отсутствие на поверхности пленки просветлений в низких разведениях (1:20 и меньше свидетельствует о панкреатической недостаточности).
Йодлиполовый тест. Принцип метода состоит в том, что при приеме внутрь йодлипол, состоящий из жирового вещества (липола) и йода, под действием панкреатической липазы превращается в свободный йод, выделяющийся с мочой. По концентрации йода в моче судят об активности панкреатической липазы. При недостаточности панкреатической липазы йод в моче не обнаруживается или регистрируется только в разведении 1:2.
Биохимические анализы крови, мочи, каловых масс
При проведении этих тестов определяется активность некоторых ферментов, вырабатываемых поджелудочной железой, — амилазы, липазы, фосфолипазы А2, трипсина, эластазы.
Самым традиционным тестом является определение уровня амилазы в сыворотке крови, который у здоровых составляет 12–32 мг/мл/час. При обострении хронического панкреатита эти показатели увеличиваются в 1,5–3 раза. Однако у части больных это увеличение бывает кратковременным и поэтому не всегда определяется в момент исследования. Норма содержания липазы составляет 0,2–0,4 мл (по Скотц), трипсина 98,2–229,6 нг/мл [1]. Однако уровень амилазы не является специфичным маркером поражения поджелудочной железы, так как может повышаться при заболеваниях других органов и систем.
При остром поражении поджелудочной железы уровень амилазы в сыворотке крови достигает максимума ориентировочно через 12 час.
«Золотым стандартом» оценки состояния поджелудочной железы является секретин-панкреозиминовый тест (SPT). При этом определяется уровень бикарбонатов и ферментов после внутривенного введения секретина и панкреозимина (прямая стимуляция поджелудочной железы). При нормально функционирующем органе уровень определяемых показателей составляет:
Кроме того, для оценки состояния поджелудочной железы, особенно для диагностики тяжелых состояний (муковисцидоз), используется сывороточный панкреолауриловый тест (PLT) — непрямая стимуляция поджелудочной железы. При котором уровень холестеролэстеразы должен быть не менее 4,5 мкг/мл.
При выраженных поражениях поджелудочной железы может использоваться фекальный химотрипсиновый тест (FCT). Однако он имеет ряд недостатков — низкая чувствительность (положителен только при выраженных изменениях состояния поджелудочной железы), техническая сложность проведения диагностики (химотрипсин разрушается при пассаже по кишечнику), возможная перекрестная реактивность с ферментными препаратами (для проведения теста необходим отказ от энзимотерапии не менее чем 72 часа). При положительном тесте уровень химотрипсина в кале снижается ниже 3 Ед/г.
Наиболее перспективным в настоящее время тестом определения состояния поджелудочной железы могут считаться исследования по определению эластазы. В настоящее время в арсенале врачей имеется сывороточный и фекальный эластазные тесты.
Сывороточный эластазный тест (SET) обладает чувствительностью 96% и специфичностью 96%. Особенно чувствителен этот тест для определения острого панкреатита («золотой стандарт») или обострения хронического панкреатита. При проведении исследования нормальный уровень эластазы I в сыворотке крови не превышает 3,5 нг/мл. При нарушении функции органа он становится выше 35 нг/мл.
Этот тест может использоваться для диагностики острого панкреатита (даже через несколько дней после клинической манифестации приступа), после проведенной ретроградной панкреатохолангиографии (РПХГ) (даже при отсутствии клинических признаков панкреатита).
Все большую популярность в последнее время заслуженно получает новый фекальный эластазный тест (FET). Его чувствительность составляет 100%, а специфичность 96%.
Легкость выполнения, сохранение активности эластазы при пассаже по кишечнику, отсутствие перекрестных реакций с ферментными препаратами, возможность использования у детей любого возраста выводят этот тест на ведущее место среди всех диагностикумов, по определению состояния поджелудочной железы. Кроме того, образцы кала сохраняют стабильность при температуре 20 °C в течение 7 дней, а при при 4 °С до 30 дней.
Нормальный уровень эластазы в кале не должен снижаться менее чем 200 мкг/г. Уровень эластазы от 200 до 100 мгк/г оценивается как умеренная недостаточность поджелудочной железы. Если уровень эластазы I в кале снижается менее 100 мкг/г, значит, у больного выраженная панкреатическая недостаточность.
Этот тест может использоваться для скрининга и мониторинга недостаточности поджелудочной железы у детей.
Таким образом, для успешной своевременной диагностики заболеваний поджелудочной железы необходимо использовать целый комплекс исследований, включающий наряду с тщательными клиническими наблюдениями за больным ребенком ряд функциональных и инструментальных методов, позволяющих наиболее полно изучить степень поражения поджелудочной железы с целью назначения адекватной комплексной терапии.
При недостаточности поджелудочной железы применяются различные лекарственные средства, содержащие ферменты. Традиционно для этого используется панкреатин — препарат, приготовленный из поджелудочной железы животных [3]. Однако в условиях интенсивного кислотообразования в желудке наступала его частичная инактивация, и препарат не оказывал ожидаемого лечебного эффекта. В дальнейшем, с развитием фармацевтической промышленности, знаний о механизме процессов пищеварения, появились новые формы препаратов, содержащих панкреатин в виде таблеток, драже, гранул с защитной оболочкой и микросфер, помещенных в капсулу. В настоящее время ферментные препараты, используемые в клинической практике, должны отвечать определенным требованиям: 1) нетоксичность, 2) хорошая переносимость, 3) отсутствие существенных побочных реакций, 4) оптимум действия в интервале рН 5–7, 5) устойчивость к действию соляной кислоты, пепсинов и других протеаз, 6) содержание достаточного количества активных пищеварительных ферементов, 7) иметь длительный срок хранения [2].
В зависимости от своего состава ферментные препараты можно разделить на несколько групп [4]:
Все эти лекарственные вещества содержат ферменты поджелудочной железы, но они не являются взаимозаменяемыми. Различные группы этих препаратов имеют четкие и строгие показания к применению. При нарушении этих показаний и правил приема можно не только не достигнуть желаемого результата, но и вызвать различные побочные реакции.
Первая группа ферментов направлена, в основном, на компенсацию нарушений деятельности слизистой оболочки желудка. Содержащийся в их составе пепсин, катепсин, пептидазы расщепляют практически все природные белки. Эти препараты используются преимущественно при гипоацидном гастрите. Эти препараты не следует назначать при заболеваниях, связанных с повышенным кислотообразованием: язвенной болезни, гастритах, ассоциированных с H. pylori, так как высвобождающийся под их влиянием гистамин может вступать в антагонизм препаратами, входящими в стандартные схемы лечения этих болезней.
Большинство препаратов, включенных в группу панкреатических энзимов и регулирующих преимущественно функцию поджелудочной железы, используются как в терапевтических целях при значительных нарушениях процесса пищеварения и образования панкреатического сока, так и для профилактического лечения.
Даже в рамках одной группы препараты отличаются по количественному составу их компонентов. Также прогресс ферментных препаратов идет по линии уменьшения размера лекарственной формы препаратов.
Миф о предпочтении выбора препарата для заместительной терапии в последние годы практически развеян — все и всюду говорят о необходимости назначения именно препаратов 4-го поколения (энтеросолюбильные минимикросферы или микротаблетки). К сожалению, в качестве заместительной терапии врачами зачастую назначаются таблетки панкреатина различных производителей, зачастую даже комбинированные с компонентами желчи или ферментами желудка. Как уже отмечалось выше, таблетки панкреатина из-за большого размера не проникают в двенадцатиперстную кишку одновременно с химусом и принимают меньшее участие в гидролизе. Дополнительные компоненты, входящие в состав этих препаратов, нередко снижают или вовсе сводят на нет терапевтическую эффективность ферментного препарата в данном случае. Другой причиной, объясняющей их практическую непригодность при заместительной терапии, является низкая концентрация активных веществ и, в первую очередь, липазы в одной таблетке, что определяет необходимость применения большего числа таблеток на прием пищи, и это без учета того, что препарат частично инактивируется в желудке при «разваливании» крупной таблетки, так что потенциальная доза должна быть еще выше [3]. Вторичная панкреатическая недостаточность легко может возникнуть при изменении микроэлементного и солевого состава продуктов питания или воды. И в этом случае легкие, «профилактические» энзимные препараты окажут свое действие. Однако ферменты, содержащие активное начало в небольших количествах, выпускаются в виде таблеток, применение которых ограничено у детей различного возраста. Таблетки покрыты специальной кислотоустойчивой оболочкой, при разрушении которой (во время дробления) препарат быстро инактивируется в желудке. Поэтому делить таблетки для назначения детям разного возраста совершенно бесполезно.
Выход из создавшейся ситуации существует в виде группы высокоактивных ферментных препаратов, таких как Креон, Панцитрат, концентрация липазы в которых достигает 10 000–40 000 ЕД. Все эти препараты представляют собой капсулы, внутри которых содержаться минитаблетки или минимикросферы [6, 7].
Только капсулы препарата Креон можно раскрыть, а их содержимое разделить соответственно массе тела каждого конкретного ребенка. Следует иметь в виду, что минитаблетки некоторых препаратов (Панзинорм 1000, Эрмиталь) покрываются специальной кислотоустойчивой оболочкой, содержащей кополимеры метакриловой кислоты, которые, по некоторым данным, могут стать причиной развития фиброзной колонопатии при длительном приеме препаратов [5, 8].
Креон®, выпускаемый в трех видах, с активностью по липазе, составляющей 10 000 ЕД, 25 000 ЕД и 40 000 ЕД, сначала был синтезирован специально для лечения муковисцидоза. Следует отметить, что в отличие от других препаратов «терапевтического» ряда Креон даже при длительном применении не вызывает снижение функции собственной поджелудочной железы. Находясь в капсулах в виде минимикросфер, Креон можно легко дозировать для детей разного возраста, предварительно высыпав содержимое капсулы на клетчатую бумагу. Согласно рекомендациям Littlewood J. M. et al. на каждые 120 мл молочной смеси рекомендовано назначать 1/4–1/2 капсулы препарата Креон 10 000. Для детей старшего возраста обычно назначают 1–2 капсулы препарата Креон 10 000 во время еды и 1/2 капсулы на перекус. При назначении любого ферментного препарата необходимо учитывать, что суточная доза не должна превышать 10 000 ЕД липазы на 1 кг массы тела. Важным отличием препарата Креон является размер минимикросфер, они значительно меньше в диаметре, при сравнении с традиционными капсулами, содержащими минитаблетки или пиллеты, что облегчает их проглатываение у детей раннего возраста. Если ребенок не может проглотить капсулу препарата целиком, ее содержимое можно высыпать непосредственно в ложку, в начале еды. Минимикросферы, покрытые специальной оболочкой, имеют диаметр не более 1,2 мм, активно перемешиваются с химусом, что обеспечивает быстрое и полное переваривание.
Таким образом, каждая группа ферментных препаратов имеет свои, строго ограниченные показания для использования. Применение и назначение препаратов по показаниям, в пределах этих рамок способствует нормализации процессов пищеварения и улучшению состояния больного. Неправильное использование различных групп ферментов способствует дискредитации этих препаратов, отсутствию положительного эффекта или даже ухудшению состояния пациента.
Однако не всегда бывает достаточным назначить ферментные препараты для коррекции возникшей недостаточности поджелудочной железы. Одним из вероятных факторов поражения поджелудочной железы являются инструментальные исследования и манипуляции, проводимые на желчевыводящих путях и фатеровом сосочке. Как раздражение самого фатерова сосочка и его последующий отек, так и случайное или намеренное контрастирование протоков поджелудочной железы во время выполнения ретроградной панкреатохолангиографии могут явиться причиной застоя и нарушения оттока панкреатического сока. В результате переполнения поджелудочной железы появляются выраженные абдоминальные боли. Избыточное количество ферментов может привести к аутолизу ткани поджелудочной железы и, в итоге, к развитию панкреонекроза. Кроме того, избыточное образование кислоты слизистой оболочкой желудка (что часто наблюдается у детей и может усиливаться при воспалительных состояниях, например сопровождающих хеликобактериоз) приводит к закислению двенадцатиперстной кишки, стимулирует образование секретина и холецистокинина, что в результате приводит к увеличению продуцируемых поджелудочной железой панкреатических энзимов. Переполнение тканей железы ферментами усиливает процессы аутолиза. Из-за высокого риска развития осложнений со стороны поджелудочной железы выполнение РХПГ у детей ограничено и производится лишь в нескольких клиниках.
В связи с этим нами в НИИ педиатрии Научного центра здоровья детей РАМН была проведена работа, при выполнении которой были поставлены задачи по выявлению групп риска развития неблагоприятных реакций при проведении РХПГ, разработке тактики клинического ведения детей в период подготовки к исследованию и схем их ведения в постманипуляционном периоде с целью скорейшей реабилитации.
В исследование были включены 68 человек в возрасте от трех до 15 лет, поступающих в клинику для проведения РХПГ (таблица).
У 56 детей (82,4%), страдающих желчно-каменной болезнью, госпитализация в стационар была обусловлена необходимостью проведения диагностического исследования для определения тактики лечения и объема оперативного вмешательства. 12 детей (17,6%) были госпитализированы в стационар для уточнения диагноза и проведения дифференциальной диагностики между аномалиями развития желчевыводящих путей и желчно-каменной болезнью.
Подготовка детей к проведению исследования, а также ведение их в постманипуляционном периоде осуществлялись по двум схемам. Дети на протяжении всего срока выполнения исследования рандомизированно включались в одну из двух групп, в зависимости от схемы ведения.
Первая группа детей (30 человек) велась по традиционно используемой в педиатрической практике схеме: в предманипуляционном периоде подготовка детей к исследованию не проводилась, в постманипуляционном периоде объем медикаментозной терапии был минимальным и включал в себя внутривенное введение антиферментных препаратов (Контрикал — 500 ЕД/кг) два раза в сутки. В случае развития болевого и диспептического синдромов проводилась симптоматическая терапия: обезболивающие препараты (Баралгин, глюкозоновокаиновая смесь), прокинетики (Церукал) и детоксикационная терапия (Гемодез). Кратность и продолжительность терапии обуславливалась тяжестью течения и степенью выраженности осложнений.
Подготовка к проведению РХПГ у детей второй группы (38 человек) была значительно расширена и включала в себя назначение «панкреатической» диеты (диета № 5п) и комплексной медикаментозной терапии (спазмолитики Но-шпа по 2 таблетки 3 раза в день, ферментные препараты — Креон 800 ЕД/кг, ингибиторы протонной помпы — Лосек-Мапс, Нексиум 1 мг/кг) за 3 дня до исследования. Так как мы использовали ингибиторы протонной помпы в виде таблеток MUPS, у нас имелась возможность дробить препарат и, тем самым, достаточно точно его дозировать. За 4 часа до манипуляции проводилось внутривенное капельное введение антиферментных препаратов.
Оценка эффективности используемых схем ведения оценивалась по выраженности клинической картины (жалобы, степень выраженности болевого синдрома, наличие диспептических явлений), а также по данным лабораторных показателей и ультразвукового обследования.
Клинические проявления осложнений (диспепсические явления, болевой синдром в сочетании с диспепсическими явлениями) в первой группе встречались более чем у половины детей (65,0%), во второй — только у 1/3 детей неблагоприятные реакции имели слабо выраженную клиническую симптоматику.
Анализ причин, вызвавших развитие неблагоприятных реакций, показал, что наибольшее их число было у детей, которые на момент поступления уже имели ультразвуковые признаки отека поджелудочной железы и/или у которых в процессе выполнения РХПГ отмечалось заполнение контрастным веществом вирсунгова протока с последующим получением панкреатикограмм.
Таким образом, правильно проведенное комплексное обследование позволяет уже на начальном этапе диагностики выделить группу детей, имеющих угрозу по развитию осложнений после проведения РХПГ. В случае получения панкреатикограмм при проведении исследования эти дети также могут быть отнесены к группе риска по развитию неблагоприятных реакций. Адекватная подготовка детей к проведению исследования, а также комплексная терапия в постманипуляционном периоде позволяет значительно снизить риск развития осложнений после РХПГ, уменьшить тяжесть их течения и значительно повысить качество их жизни.
Литература
П. Л. Щербаков *, доктор медицинских наук, профессор
А. С. Потапов **, доктор медицинских наук, профессор
*ЦНИИ гастроэнтерологии, **НЦЗД РАМН, РГМУ, Москва






_550.gif)