Амниотическая и хориальная полости частично неслившиеся что значит
Амниотическая и хориальная полости частично неслившиеся что значит
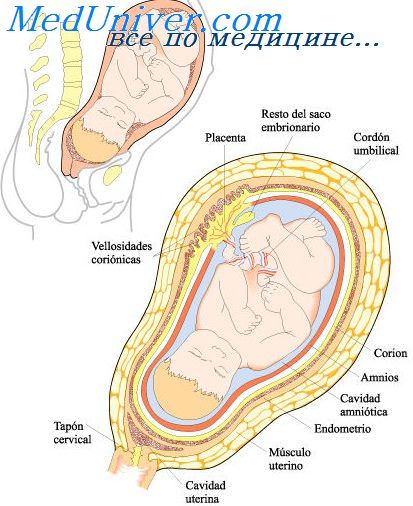
Как уже было описано в соответствующей статье на сайте, амниотическая полость зародыша при постепенном обособлении эмбрионального тела от окружающей среды значительно увеличивается, пока, наконец, не произойдет примыкания амниона к внутренней поверхности хориона и сращения с ним. При этом также образуется окончательная пуповина (funiculus umbilicalis), которая входит в тело плода на малом круглом участке, расположенном на вентральной стороне тела (пупок, umbilicus), а на другой стороне прикрепляется к амниону в месте будущей плаценты, то есть в области хориона, тесно связанной с базальной отпадающей оболочкой.
Вся пуповина в процессе своего развития покрывается эктодермальным слоем амниотического эпителия. О его строении будет сказано ниже.
В результате сращения амниона с хорионом возникает единая плодовая оболочка (амниохорион). Амниотическая полость заполняется околоплодными водами, или амниотической жидкостью (liquor amnii), в которой свободно располагается эмбрион, а затем плод. Околоплодные воды как жидкий буфер предохраняют плод от возможных механических воздействий и одновременно являются фактором, препятствующим высыханию поверхности тела плода. От возможного воздействия околоплодной жидкости на плод кожа его защищена сыровидной смазкой (vernix caseosa), покрывающий всю поверхность его тела.
Теперь следует более подробно остановиться на развитии плаценты (детского места), которая возникает в результате тесной связи между васкуляризированным и снабженным ворсинками хорионом (chorion frondosum) и слизистой оболочкой матки в области базальной отпадающей оболочки. В этом месте функциональная часть слизистой значительно утолщена. В ней продолжается процесс расплавления эндометрия пролиферирующим плазмодием трофобласта (теперь уже хориальных ворсинок).
Вторично хориальные ворсинки, покрывающие поверхность данной области хориона, образованы как соединительнотканной (мезенхимной) стромой, так и цитотрофобластом. Кроме того, их поверхность покрыта плазмодиотрофобластом, который в данный период еще характеризуется значительной активностью и обусловливает расплавление слизистой в области базальной отпадающей оболочки как в ширину, так и в глубину. Между этими ворсинками хориона возникают сначала небольшие, впоследствии сливающиеся щели. В этой стадии (на первом лунном месяце беременности) трофобласт всасывает лишь разрушенные частицы ткани и вещества, происходящие из секрета маточных желез. Об этой стадии принято говорить как об гистиотрофной стадии питания.
В последующие месяцы (на втором и третьем) плазмодиотрофобласт ворсинок нарушает уже целость также эндотелия сосудов слизистой, которые обильно васкуляризуют слизистую ткань; таким образом, кровь из нарушенных артерий изливается в межворсинчатые (интервиллозные) пространства. Материнская кровь начинает омывать поверхность хориальных ворсинок, и из нее, благодаря деятельности плазмодиотрофобласта (резорбционного плазмодия), всасываются питательные вещества, необходимые для дальнейшего развития плода (гемотрофная стадия питания).
Амниотическая и хориальная полости частично неслившиеся что значит
Омфалоцеле и гастрошизис отмечаются при аномалиях передней брюшной стенки плода. При омфалоцеле имеется срединно расположенный дефект пупочного кольца с выпячиванием через него в основание пуповины таких внутренних органов, как кишечник и печень. При ультразвуковом исследовании оно выглядит как образование, прилежащее к передней брюшной стенке плода и окруженное мембраной, к верхнему полюсу которого прикреплена пуповина.
Омфалоцеле часто сочетается с другими аномалиями (желудочно-кишечного тракта, сердца, почек). Было выявлено, что имеется различный по степени риск наличия анеуплоидии в зависимости от размеров омфалоцеле, когда оно небольшое и содержит только петли кишечника, по сравнению с большим, в котором помимо этого обнаруживаются части печени.
При гастрошизисе наблюдается выпадение в окружающую амниотическую жидкость петель кишечника и других органов брюшной полости через дефект передней стенки, который локализуется в правой параумбиликальной области. Пуповина нормально прикрепляется слева от имеющегося дефекта, поэтому при эхографии гастрошизис имеет вид образования неоднородной структуры, которое располагается непосредственно рядом с областью прикрепления пупочного канатика.
Выпавшие петли кишечника не прикрыты никакими оболочками и погружены в амниотическую жидкость. Более детально эти вопросы рассматриваются в наших дальшейших статьях, посвященной ультразвуковой диагностике пороков желудочно-кишечного тракта.
Последние исследования позволили предположить, что плоды с недостаточной спирализацией сосудов пуповины имеют более высокий риск аномалий кариотипа и другой патологии по сравнению с контрольной группой. Для оценки степени спирализации сосудов может использоваться цветовая допплерография, с помощью которой легко определяется количество оборотов артерий вокруг вены пуповины на единицу ее длины.
Развитие амниотической и хориальной оболочек
Дифференцировка клеток трофобласта от эмбриобласта происходит приблизительно на 5 день после зачатия. Впоследствии трофобласт дифференцируется на цитотрофобласт, представленный клетками, содержащими ядро, и симпластотрофобласт, представленный многоядерной структурой. Симпластотрофобласт секретирует хорионический гонадотропин (ХГ) и отвечает за протеолитическую активность инвазии в децидуальную оболочку.
Хорион, образующийся путем слияния трофобласта и экстраэмбриональной мезенихимы, формирует ворсинки, которые представляют собой основные функциональные элементы плаценты. При атрофии ворсинок в области соприкосновения с decidua capsulars образуется гладкий хорион, который затем становится хориальной оболочкой.
Оставшиеся ворсинки составляют ветвистый хорион, который затем формирует плодовую часть плаценты. Материнская часть плаценты образуется из decidua basalis. В первом триместре беременности ворсинчатый хорион, который указывает на место формирования будущей плаценты, при эхографии визуализируется в виде области утолщения гиперэхогенной ткани, окружающей плодное яйцо. Хориальная оболочка является мембраной, которая окружает плодовместилище, выстилая изнутри плодовую поверхность плаценты и плотно прикрепляясь к ней.
Данное свойство (плотность ее сращения с поверхностью плаценты) оказывается полезным при проведении биопсии ворсин хориона.
Бластоциста имплантируется в децидуализированный эндометрий приблизительно через неделю после оплодотворения яйцеклетки. Затем слой клеток разделяется, образуя экстрацеломическую оболочку и первичный желточный мешок. Одновременно формируется амниотическая полость. Эмбриональный диск располагается между желточным мешком и формирующейся амниотической полостью, поэтому при сканировании в режиме «реального времени» можно визуализировать сокращения сердца, когда сам эмбрион еще не виден. С развитием вторичного желточного мешка, первичный атрофируется. Желточный мешок и амниотическая полость располагаются по разные стороны относительно эмбриона. По мере увеличения амниотической полости эмбрион и брюшной стебелек оказываются заключены в нее. В конечном счете оболочки смыкаются (вент-ральнее относительно эмбриона) на стороне расположения желточного мешка, который при этом остается эстраамниально.
Первичный и затем вторичный желточный мешок формируется со стороны эмбриона, обращенной к ворсинчатому хориону, и прилежит к стенке плодного яйца в той области, где формируется брюшной стебелек и впоследствии образуется пуповина. Амниотическая полость формируется вблизи дорсальной поверхности эмбриона и затем полностью выполняет полость экстраэмбрионального целома.
По мере увеличения амниотической полости амниотические оболочки, расправляясь, постепенно окружают плод и пуповину. Вторичный желточный мешок, оставшийся экстраамниально, постепенно прижимается амниотической оболочкой к поверхности хориальной оболочки, и, наконец, подвергается инволюции к 12 нед беременности.
Амниотическая полость постепенно увеличивается в объеме, полностью выполняя хориальную полость (или, иначе, экстрамбрионального целома) к 12-14 нед. Спавшееся пространство экзоцеломиче-ской полости может сохраняться еще в течение нескольких недель. Полная адгезия амниотической оболочки к хориальной происходите 15-16 нед.
Поэтому выполнение амниоцентеза в сроки с 12 по 15 нед может оказаться технически сложным именно вследствие еще остутствующего плотного соединения оболочек между собой. В этих случаях кончик иглы оказывается не в состоянии проткнуть амниотическую оболочку, которая прогибается перед ним, что не позволяет проникнуть игле в амниотическую полость и получить образец жидкости для исследования.
Повышение разрешающей способности ультразвукового оборудования, которое стало доступным благодаря применению высокочастотных трансвагинальных датчиков и их свойству фокусировки в ближнем поле, значительно повысили наши возможности визуализации основных эхографических маркеров нормального развития маточной беременности на ранних сроках.
Первым из них является визуализация плодного яйца в виде гипоэхогенного округлого образования диаметром 2-3 мм в толще децидуализированного эндометрия. Такая картина может выявляться уже начиная с 5 нед 4 дней, считая с первого дня последней нормальной менстуации. Следующим маркером, который обнаруживается при нормальном развитии в 5-5,5 нед беременности, является вторичный желточный мешок. Тонкая мембрана амниотической оболочки выявляется при ультразвуковом исследовании с 7 до 16 нед. При этом эмбрион/плод определяется в амниотической полости, а желточный мешок располагается экстраамниально.
Эхографические маркеры невынашивания беременности в первом триместре
УЗИ сканер HS70
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Введение
Несмотря на определенные успехи, достигнутые в диагностике, терапии, профилактике данного осложнения, частота преждевременных родов в последние пять лет выросла на 9% [1]. Перинатальная смертность при преждевременных родах в 25 раз выше, чем при своевременных, мертворождаемость при них достигает 50%, случаи ранней неонатальной смертности 70% [1, 2].
Частота самопроизвольных выкидышей в I триместре остается стабильной в течение многих лет и составляет 15-20% всех желанных беременностей. В структуре акушерских осложнений данная патология занимает II место [3]. В связи с этим необходимо создание диагностического алгоритма у пациенток с невынашиванием беременности для своевременной оптимизации тактики их ведения в I триместре. Ультразвуковой метод занимает ведущее место в структуре комплексной диагностики данного осложнения, являясь высокоинформативным, неинвазивным, безопасным диагностическим тестом 4.
Материалы и методы
Основную группу составили 128 женщин с угрожающим и начавшимся самопроизвольным выкидышем на сроке 8-13 недель, находившихся в отделении невынашивания беременности Перинатального центра Краснодара. Исследования проводились до начала комплексной терапии.
В I триместре беременности УЗ-диагностика осуществлялась с применением двух стандартных методик, наиболее информативной из которых была трансвагинальная эхография, а также методики трансабдоминального сканирования с наполненным мочевым пузырем. Все исследования проводились на современных ультразвуковых аппаратах с использованием трансвагинального датчика 6,5 МГц и конвексных датчиков 3,5 и 5 МГц в двухмерном эхорежиме, также применялось допплеровское исследование в импульсном и цветном режимах.
Результаты исследования
Для I триместра беременности использовали следующие основные эхографические критерии угрожающего и начавшегося самопроизвольного выкидыша, которые условно были разделены на три группы:
1. Эхографические признаки патологии экстраэмбриональных структур
Рис. 1. Беременность 8-9 недель. Гипоплазия хориона. Максимальная толщина хориона 5 мм.
Рис. 2. Беременность 12 недель. Фрагментированный хорион.
Рис. 3. Беременность 10 недель. Предлежание хориона.
2. Эхографические признаки патологии эмбриона и плодного яйца
а) С признаками организации.
б) Без признаков организации.
Рис. 5. Беременность 12 недель. Гастрошизис (нарушение дифференцировки основных анатомических структур эмбриона).
Рис. 6. Беременность 13 недель. Омфалоцеле (нарушение дифференцировки основных анатомических структур эмбриона).
3. Эхографические признаки патологии матки и яичников
Допплерометрические критерии при невынашивании беременности рассматривались изолированно:
Обсуждение
Проведенное нами исследование позволило установить, что при наличии у беременных с угрожающим самопроизвольным выкидышем трех и более ультразвуковых «маркеров» невынашивания беременности в I триместре самопроизвольный выкидыш до 12 недель произошел в 15 (11,7%) случаях, поздний самопроизвольный выкидыш с 13 по 22 неделю в 7 (5,5%) случаях и преждевременные роды у 8 (6,25%) женщин.
Следует отметить, что при наличии одного или двух эхографических маркеров далеко не во всех случаях имели место выраженные клинические симптомы угрожающего самопроизвольного выкидыша. Так, из 100 (78,1%) беременных с УЗ-признаками гипертонуса миометрия и 74 (57,8%) с отсутствием кисты желтого тела только у 30 (23,4%) беременных имел место факт достоверных клинических признаков. В то же время все беременные, у которых были выявлены эхографические маркеры патологии экстраэмбриональных структур, маркеры патологии эмбриона и плодного яйца относились к группе высокого риска развития самопроизвольного выкидыша и преждевременных родов.
| Критерий | Чувствительность, % | Специфичность, % |
|---|---|---|
| Гипоплазия амниона | 100 | 96 |
| Гипоплазия хориона | 100 | 82 |
| Отсутствие в яичниках желтого тела | 54,3 | 77 |
| Нарушение дифференцировки основных структур эмбриона | 100 | 90 |
| Гипертонус миометрия | 46,7 | 69 |
| Сочетание 5 признаков | 100 | 100 |
Таким образом, в диагностике невынашивания беременности методом трансвагинальной эхографии наиболее значимыми для прогнозирования исхода данной беременности являются эхографические маркеры патологии эмбриона и экстраэмбриональных структур, а наличие ультразвуковых признаков патологии матки и яичников не всегда приводит к неблагоприятному исходу беременности.
Литература
УЗИ сканер HS70
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
Возможности трансвагинальной эхографии в изучении эхоструктуры экстраэмбриональных образований плодного яйца
УЗИ сканер HS60
Профессиональные диагностические инструменты. Оценка эластичности тканей, расширенные возможности 3D/4D/5D сканирования, классификатор BI-RADS, опции для экспертных кардиологических исследований.
На основании сказанного можно сделать вывод, что размеры полости амниона и экзоцелома, их соотношение в зависимости от срока беременности уже в первом триместре, могут оказать нам неоценимую услугу в прогнозировании возможно неблагоприятного течения и исхода беременности. Следует отметить, что визуализация данных экстраэмбриональных образований возможна в некоторых случаях при использовании секторного датчика, а более отчетливо лишь при применении ТВ-датчика > 5 МГц. В ходе наших исследований (УЗ-сканер SA-4800 компании MEDISON, трансвагинальный датчик 6,5 МГц) было отмечено, что полость хориона (экзоцелом) отличается от амниотической неоднородностью своей эхоструктуры, т.е. содержит «нежную» мелкодисперсную взвесь (рис. 1-2). Некоторые авторы указанную взвесь расценивают как ультразвуковой маркер воспаления хориональной полости и оболочки (хорионит), редко выявляемую на эхограммах [1]. Мы позволим себе не согласиться с интерпретацией данной ультразвуковой картины:
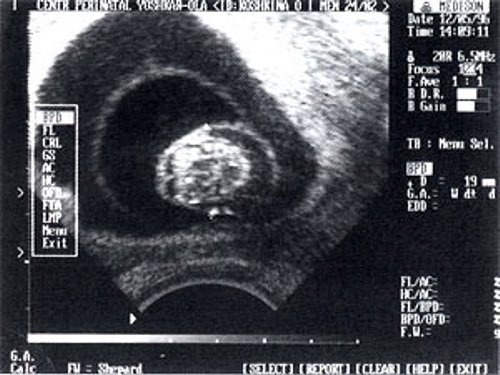
Рис. 1. Эмбрион внутри амниотической полости. ТВ-сканирование.
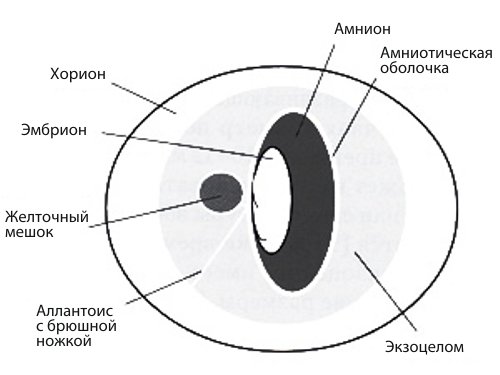
Рис. 3. Схема экстраэмбриональных образований плодного яйца в первом триместре.
Суммируя сказанное, можно предположить, что в первом триместре «нежная» мелкодисперсная взвесь экзоцелома связана не с инфицированием, а с различием биохимического и клеточного состава содержимого полостей амниона и хориона.
| Соотношение | Неделя беременности | |||||||
|---|---|---|---|---|---|---|---|---|
| 6,5 | 7 | 8 | 9 | 10 | 11 | 12 | 13 | |
| Максимальное | 0,5 | 0,85 | 0,76 | 0,6 | 0,83 | 0,98 | 1 | 1 |
| Среднее | 0,45 | 0,66 | 0,65 | 0,57 | 0,72 | 0,87 | 0,89 | 0,9 |
| Минимальное | 0,4 | 0,47 | 0,54 | 0,54 | 0,6 | 0,75 | 0,78 | 0,8 |
| Соотношение | Неделя беременности | |||||||
|---|---|---|---|---|---|---|---|---|
| 6,5 | 7 | 8 | 9 | 10 | 11 | 12 | 13 | |
| Максимальное | 0,4 | 0,41 | 0,76 | 0,8 | 0,91 | 0,95 | 1 | 1 |
| Среднее | 0,35 | 0,4 | 0,53 | 0,71 | 0,8 | 0,87 | 0,93 | 0,95 |
| Минимальное | 0,3 | 0,39 | 0,43 | 0,63 | 0,7 | 0,8 | 0,85 | 0,91 |
Учитывая результаты исследований ряда авторов [1,3,4] и наших собственных, можно сделать вывод о практической значимости полученных нормограмм для прогнозирования возможного неблагоприятного течения и исхода беременности уже в первом триместре.
Закономерно возникает вопрос, имеется ли подобная зависимость при хромосомных аберрациях и фетопатиях вследствие антенатальных повреждающих факторов? Если да, то отношение полость амниона/плодное яйцо можно будет использовать как еще один маркер патологии плода в первом триместре беременности. И тогда выявление отклонений от нормограмм, особенно у беременных женщин, относящихся к группе риска по хромосомной патологии, позволит провести раннюю диагностику с помощью биопсии хориона и, в случае подтверждения заболевания, прервать беременность до 12 недель, тем самым значительно снизив отрицательное воздействие на психоэмоциональную сферу женщины и риск осложнений, которые не исключены при прерывании беременности на позднем сроке, а также уменьшив возможные экономические затраты, связанные с этой операцией и пребыванием женщины в стационаре.
Литература
УЗИ сканер HS60
Профессиональные диагностические инструменты. Оценка эластичности тканей, расширенные возможности 3D/4D/5D сканирования, классификатор BI-RADS, опции для экспертных кардиологических исследований.
Не срослось.
При ультразвуковом исследовании беременности основное внимание матери приковано к плоду: все ли пальчики на месте? Как бьется сердце плода? Нормальный ли у него вес? Приветствуя такое щепетильное отношение к состоянию ребенка, отметим по своему опыту, что другими особенностями беременности будущие мамы интересуются гораздо меньше.
И напрасно. Только всестороннее и тщательное изучение не только плода, но и матки, оболочек плодного яйца, плаценты, пуповины, яичников дает исчерпывающую информацию и позволяют гораздо точнее определиться с прогнозом и лечебной тактикой.
Возьмем, к примеру, оболочки плодного яйца.
Оболочки, окружающие эмбрион, называют зародышевыми оболочками, и к ним относят амнион, хорион и плаценту. Иначе их называют экстраэмбриональными образованиями, т.е. образованиями вне плода.
Амнион – временный орган, обеспечивающий водную среду для развития зародыша.
Стенки аниотического пузырька окружают эмбрион тонкой полупрозрачной амниотической оболочкой, внутри которой и находится амниотическая жидкость. Основная функция амниотической оболочки – выработка околоплодных вод, обеспечивающих среду для развивающегося организма и предохраняющих его от механического повреждения. Эпителий амниона, обращенный не только выделяет околоплодные воды, но и принимает участие в обратном их всасывании. В амниотической жидкости поддерживаются до конца беременности необходимый состав и концентрация солей. Амнион выполняет также защитную функцию, предупреждая попадание в плод вредоносных агентов.
Хорион, или ворсинчатая оболочка, окружает снаружи амниотический мешок, в начале 3-й недели в ворсинки хориона врастают кровеносные капилляры и это совпадает с началом гематотрофного питания эмбриона. В дальнейшем хорион дифференцируется на собственно плаценту и гладкий хорион, что и формирует т.н. плодный пузырь. Плацента – внезародышевый орган, за счет которого устанавливается связь эмбриона с организмом матери. Плацента, являясь органом дыхания, питания, выделения, зашиты, выполняет и эндокринную функцию. Гормоны, синтезируемые плацентой, обеспечивают нормальное течение беременности.
Таким образом, эмбрион находится в двух оболочках: амниотической, а вокруг нее – в хориальной оболочке, внутри амниотической оболочки находится амниотическая жидкость, а между амнионом и хорионом находится экзоцеломическая жидкость.
Слияние (объединение, срастание) амниотической и хориальной оболочек в норме должно завершиться к 12 нед беременности.
Но срастается не у всех. Казалось бы, ну и ладно, нет слияния и не надо, сами же написали, что это внезародышевые образования, т.е. к эмбриону не относятся.
Так-то оно так, конечно, но задумайтесь, отчего же все-таки не срослось?
И ответ очевиден: в генетической программе, управляющей развитием эмбриона и беременности в целом, имеется какой-то сбой. К этому сбою могут привести и другие повреждающие факторы, например, грипп, урогенитальные инфекции, ОРВИ, гормональный дисбаланс.
Современная наука расценивает признак отсутствия объединения амниотической и хориальной оболочек к 12 неделе беременности как фактор риска хромосомных аномалий плода.
Даже в случае изолированности данного признака у 6% плодов выявляются хромосомные заболевания, а в случае ассоциированных с отсутствием объединения оболочек плодного яйца других маркеров риска патологии плода вероятность наличия хромосомной патологии возрастает до 48%.
Отмечено, что в случае выявления отсутствия объединения амниотической и хориальной оболочек к окончанию 1 триместра беременности у 40% плодов при тщательном УЗИ исследовании выявляются те или иные отклонения в развитии уже к 18 неделе беременности.
Однако, вполне возможен и благоприятный исход данного отклонения, когда спустя 1-3 недели при повторном исследовании уже обозначенное отклонение не выявляется.
Так как же быть? Ответ на этот вопрос (как и само выявление этого отклонения) дает качественно проведенная ультразвуковая диагностика первого триместра беременности.
Расширенный ультразвуковой скрининг беременности, проводимый нами, позволяет не только выявлять пресловутые изменения воротникового пространства и костной спинки носа, но и десятков других маркеров риска хромосомного заболевания плода, и в случае обнаружения отклонений в его развитии, предположить то или другое заболевание и наметить пути дальнейшей диагностики, разработать акушерскую тактику.
Ни в коем случае не игнорировать случаи несрастания амниотической и хориальной оболочек, особенно у беременных из группы риска по хромосомной патологии.
Фото из сбственной практики:

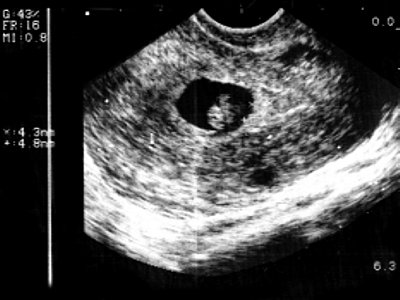
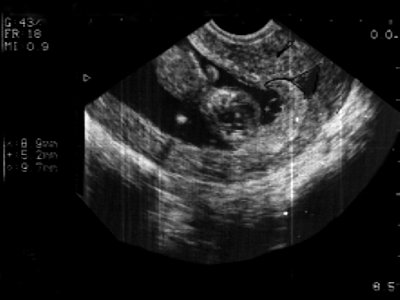
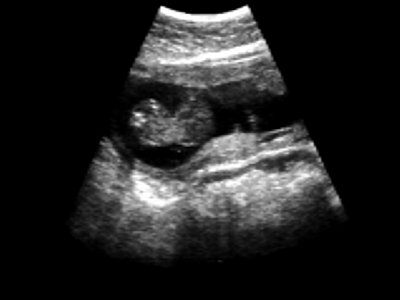
ФОТО 1: Беременность 12 нед. ТВИ. Здоровый плод. Амниотическая и хориальная оболочки сращены (стрелка), что является нормой данного срока беременности.

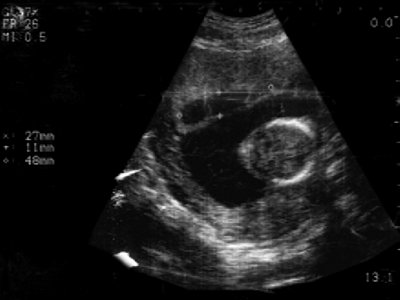
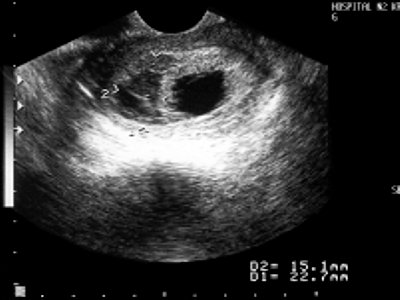
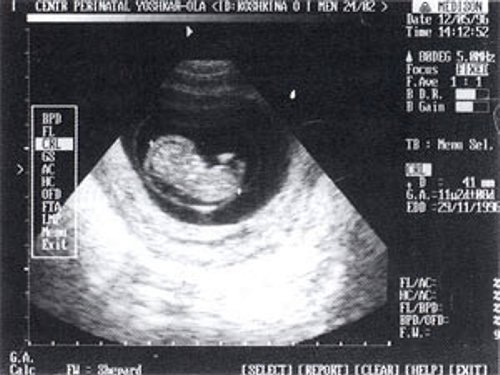
ФОТО 2: Беременность 12 нед. ТВИ. Синдром Дауна. Амниотическая (желтая стрелка) и хориальная (зеленая стрелка) оболочки разобщены, что является патологической особенностью данного срока беременности