Анафилактическая реакция что это
Что такое анафилаксия и анафилактический шок? Причины возникновения, диагностику и методы лечения разберем в статье доктора Столяровой Елены Александровны, аллерголога со стажем в 15 лет.
Определение болезни. Причины заболевания
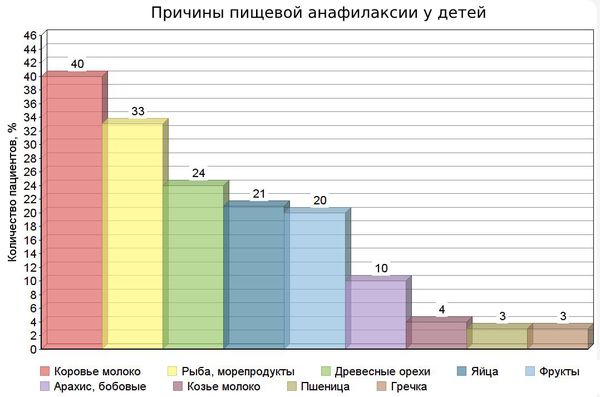
К пищевым причинам относят:
В редких случаях анафилаксию вызывает сельдерей, киви и семена кунжута.
Вакцины, вызвавшие анафилаксию, как правило, вводились в комбинации:
Факторы риска развития анафилаксии :
Факторы, усугубляющие течение анафилаксии :
Симптомы анафилаксии
К симптомам анафилаксии относят:
Чем быстрее появляются симптомы, тем тяжелее протекает анафилаксия.
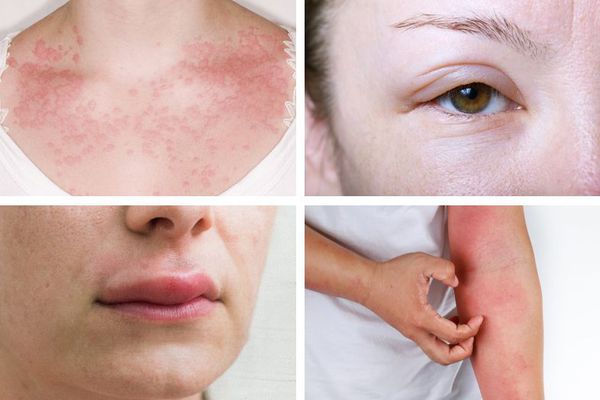
Первые симптомы анафилаксии вариабельны. Иногда реакция начинается со слабости и потливости. Возникает зуд и покалывание, лицо становится болезненным, особенно вокруг рта, отекают веки, губы и другие участки кожи и слизистой. Площадь покраснения увеличивается, образуется сыпь в виде крапивницы. Больного начинает тошнить, появляется чувство страха и беспокойства. Может возникнуть рвота, понос и боли в животе.
Иногда возникает чувство стеснения в глотке, горле и груди, приступ удушья, кашля и другие дыхательные нарушения, больной может потерять сознание. При развитии серьёзных нарушений сердце начинает биться чаще, артериальное давление падает.
Симптомы анафилаксии у детей
Патогенез анафилаксии
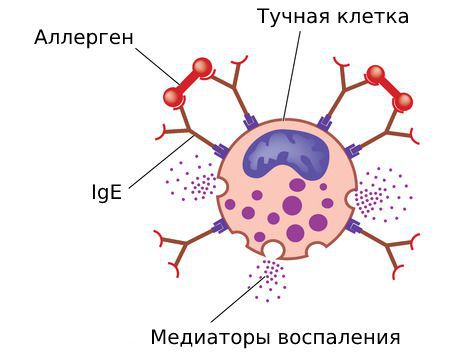
Всё начинается с первого контакта организма с аллергеном. Такое «знакомство» называется сенсибилизацией. В этот период образуются антитела — иммуноглобулины Е, или IgE. Они прикрепляются к тучным клеткам. Симптомы аллергии при этом не возникают, поэтому никто не замечает этот период и даже не догадывается, что в организме появились антитела.
На повторный контакт с раздражителем сенсибилизированный организм реагирует выбросом медиаторов воспаления: гистамина, лейкотриенов, триптазы, простагландинов, цитокинов и др. Они высвобождаются при связывании антител и частиц аллергена с рецепторами тучных клеток и базофилов.
На выброс медиаторов воспаления организм реагирует следующим образом:
Несмотря на разный механизм развития этих реакций, тучные клетки и базофилы выделяют одни и те же активные вещества, поэтому симптомы и принципы лечения практически не отличаются. Единственная разница заключается в том, что симптомы псевдоаллергии могут возникнуть сразу после первого контакта с аллергеном, а признаки анафилаксии — только после повторного контакта. Спрогнозировать развитие этих реакций практически невозможно.
Анафилактический шок — наиболее тяжёлое проявление анафилаксии. При его развитии увеличивается св ёртываемость крови, её ток резко замедляется. Из-за активации тромбоцитов в капиллярах образуются микротромбы, которые нарушают микроциркуляцию. На фоне таких изменений начинают страдать внутренние органы: лёгкие, сердце, почки, эндокринные железы и нервная система. Нарушение их работы может стать причиной смерти.
Классификация и стадии развития анафилаксии
В зависимости от преобладающих симптомов выделяют пять вариантов анафилаксии:
По характеру течения анафилаксию разделяют на пять форм:
По интенсивности симптомов выделяют четыре степени тяжести анафилаксии:
Осложнения анафилаксии
Диагностика анафилаксии
Наиболее важным инструментом в диагностике анафилаксии и определении её причины является тщательный опрос пациента и его семьи. Обычно доктор задаёт ряд вопросов:
Чтобы обнаружить «скрытый» аллерген, стоит внимательно изучить все этикетки продуктов и препаратов, которые принимал пациент.
Заподозрить анафилаксию можно по одному из трёх общепринятых мировых критериев диагностики анафилаксии. К ним относят:
Лабораторное обследование направленно на поиск причинно-значимого аллергена. Оно включает:
Уровень триптазы при анафилаксии повышен. Но полагаться на один образец результатов обследования нельзя, поэтому показатели этого фермента определяют дважды:
В рутинной практике такое исследование практически не применяется из-за относительно высокой стоимости и низкой доступности в большинстве стационаров, принимающих экстренных больных.
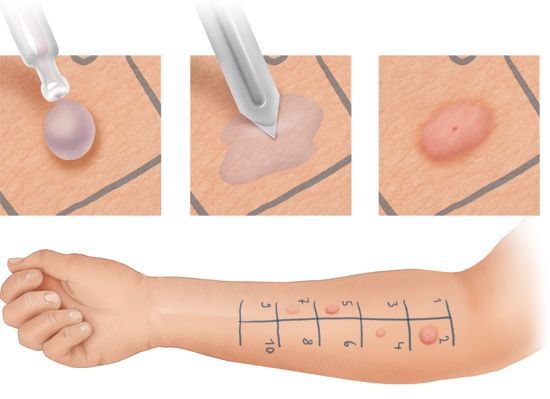
Оптимальным методом диагностики остаются кожные пробы. При кожном аллерготестировании могут возникнуть системные реакции, требующие экстренной помощи. Поэтому данные тесты должны проводиться с большой осторожностью, а при тестировании с ядами насекомых и некоторыми лекарствами — только в условиях стационара.
По стоимости кожная проба на один аллерген может оказаться дороже, чем при аллергодиагностике ISAC. Но так как аллергочип включает в себя 112 аллергенов, итоговая цена будет дороже, чем у кожной аллергопробы.
Анафилаксию и анафилактический шок следует отличать от других состояний:
Лечение анафилаксии
При подозрении на анафилаксию пациента нужно как можно скорее госпитализировать в стационар с отделением реанимации и интенсивной терапии.
Первая помощь при анафилаксии
Тот, кто оказывает неотложную помощь, должен зафиксировать:
План действий следующий:
Если вводить эпинефрин обычным шприцем, его обязательно нужно развести :
Также нужно наладить венозный доступ или сохранить его при внутривенном введении лекарства, вызвавшего анафилактический шок. Для этого назначают раствор Рингера или физиологический раствор хлорида натрия. Также внутривенно вводят глюкокортикостероид: метилпреднизолон или гидрокортизон.
При выраженных кожных реакциях можно дать больному антигистаминный препарат, например цетиризин: детям с 6 месяцев — 5 мг, взрослым и детям старше 6 лет — 10 мг. Подобные препараты не могут остановить развитие анафилаксии, но они устраняют кожный зуд и уменьшают отёк слизистой.
Прогноз. Профилактика
Пациенту с анафилаксией следует приобрести 0,1 % раствор эпинефрина в ампулах. Как правило, его хранят дома в холодильнике при +4 °С и берут с собой при необходимости. Рекомендуется носить медицинский браслет или карточку, где указано аллергическое заболевание, причинные аллергены и план оказания первой медицинской помощи.
В процедурных кабинетах, стоматологиях, роддомах и учреждениях, где проводят вакцинацию, тесты на аллергию или рентгеноконтрастные исследования, должен быть противошоковый набор. После прививки или введения препарата рекомендуется 30 минут находиться под наблюдением врача.
Анафилактический шок
Причины развития анафилактического шока: формы и виды аллергенов
Непосредственной причиной развития шока становится попадание в организм человека сенсибилизированного аллергена, на который крайне остро и бурно реагирует иммунная система. При этом первые симптомы и признаки начинают развиваться в течение периода от 30-90 секунд до 60-90 минут (в зависимости от способа проникновения аллергена).
Аллерген может иметь любую природу, и реакции зависят от генетической предрасположенности организма к анафилаксии. Помимо шока, могут развиваться также крапивница или отек Квинке (реакции этого же типа действия). Наиболее часто анафилактический шок провоцируют:
Механизм и время развития шоковых реакций
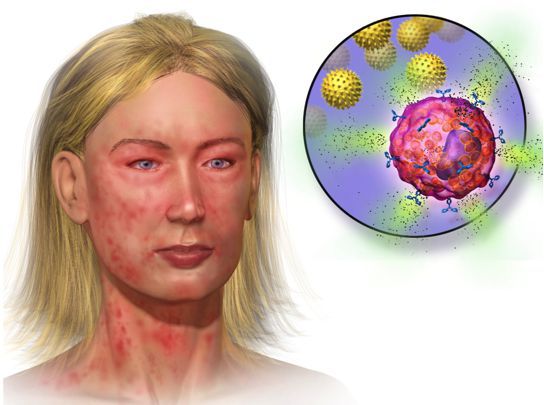
В основе патогенеза анафилактического шока лежит так называемая гиперчувствительность иммунной системы, развивающаяся по немедленному типу (в период от 30 секунд до 60-90 минут).Причем это генерализованная (то есть общая) реакция со стороны всего организма, связанная с выделением большого количества реагинов – иммуноглобулинов типа Е на фоне образования комплекса аллерген-антитело. Реагины стимулируют быстрый выброс в кровь воспалительных медиаторов (веществ, провоцирующих острое воспаление) – особенно гистамина, лейкотриенов, брадикинина и факторов хемотаксиса. Эти вещества влияют на стенки сосудов, состав крови, реакции нервной системы, сердца, пищеварения и кожи.
Симптомы и признаки анафилактического шока
По мере развития и в зависимости от пути проникновения аллергена, анафилактический шок имеет особенности проявления симптомов. Так, если это внутривенное введение препаратов, шоковые реакции у сенсибилизированного человека могут развиваться буквально «на кончике иглы», то есть с первых минут введения лекарства. Ингаляционный, подкожный или внутримышечный путь введения, укус насекомых отсрочит реакции на 15-30 минут по мере резорбции препарата в кровь. При попадании аллергена в пищеварительный тракт реакции могут возникать в период примерно 45-90 минут, в зависимости от особенностей пищеварения и всасывания тех или иных продуктов.
Развитие шока зависит от возраста, особенностей пациента и сенсибилизации к конкретному веществу. Кроме того, течение анафилактического шока зависит от того, какой из органов станет «шоковым», и какая симптоматика будет преобладать в клинике. Наиболее часто поражаются кожные покровы, респираторный тракт, сосуды и сердце, головной мозг.
Типичны следующие симптомы:
Стадии развития шока
Во многом тяжесть состояния и риски для жизни, осложнения будут зависеть от стадии процесса. Выделяется 4 степени тяжести анафилактического шока.
При первой стадии давление снижается в пределах 40 мм рт. ст., не нарушается сознание, возникает кашель, боль в груди, ощущение жара, беспокойство, кожные высыпания.
При второй степени давление снижается в пределах 80-60 мм рт. ст. (систолическое) и до 40 мм рт. ст (диастолическое), возникает ощущение страха, кожная сыпь, конъюнктивит, головокружение, затрудненное глотание, проблемы речи, одышка и тяжесть в груди, рвота, нарушается контроль за физиологическими отправлениями.
При третьей степени давление снижается до 60-40 на 10-0 мм рт. ст. утрачивается сознание, расширяются зрачки, кожа холодеет, покрывается липким потом, возникают судороги, пульс нитевидный.
При четвертой стадии человек теряет сознание, отсутствуют давлениеи пульс на периферических артериях, нет дыхания и сердечной деятельности, нужны немедленные реанимационные мероприятия.
Методы диагностики заболевания
Обычно диагноз ставят клинически, так как нет времени на выполнение лабораторных тестов и дополнительных мероприятий. В дальнейшем, уже в стационаре, проводят полную диагностику, чтобы исключить осложнения.
Неотложная помощь при анафилактическом шоке: алгоритм
При оказании доврачебной помощи действия должны быть направлены на устранение влияния аллергена и поддержание жизнедеятельности до прибытия врачей. При подозрении на шок нужно немедленно вызвать скорую помощь, до ее приезда уложить пациента, приподняв ноги выше груди и головы. Если это инъекции, укус насекомого, можно ограничить распространение аллергена при помощи льда, наложения жгута. Если у пациента с собой есть аптечка для противошоковой помощи, нужно использовать автоинжектор с эпинефрином и гормонами и дождаться приезда врачей. Если вы не знаете, что делать, как проводить сердечно-легочную реанимацию, лучше отказаться от каких-либо попыток, чтобы не навредить пациенту.
Методы профилактики
Источники статьи:
Анафилактический шок неуточненный (T78.2)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
I. Включения и исключения
1. В данную подрубрику, помимо термина «анафилактический шок» включены следующие понятия:
— аллергический шок;
— анафилактическая реакция;
2. Из данной подрубрики исключены:
Примечание 1. В целом рубрику T78 «Неблагоприятные эффекты, не классифицированные в других рубриках» следует использовать при кодировании по единичной причине как первичный код для идентификации неблагоприятных эффектов, не классифицированных в других рубриках, вызванных неизвестной, неопределенной или неточно обозначенной причиной. При множественном кодировании эту рубрику можно использовать как дополнительный код для идентификации воздействия состояний, классифицированных в других рубриках.
Исключены: осложнения, вызванные хирургическим и терапевтическим вмешательством не классифицированные в других рубриках (T80-T88).
II. Терминология
В различных врачебных сообществах имеются существенные разногласия в терминологии, затрудняющие оценку результатов исследований. Приводимые ниже определения отражают наиболее употребительные или известные подходы.
Анафилактоидные реакции клинически сходны с анафилактическими, но обусловлены не взаимодействием антигена с антителом, а разными веществами, например, анафилотоксинами С3а, С5а. Эти вещества непосредственно активируют базофилы и тучные клетки и вызывают их дегрануляцию или действуют на органы-мишени.
Эволюция терминологии, отражающая клинический подход к проблеме:
1. Анафилаксия – это тяжелая жизнеугрожающая, генерализованная или системная реакция гиперчувствительности.
Согласно целевому комитету Американской Академии аллергии, астмы и иммунологии (AAAAI), Американского Колледжа аллергии, астмы и иммунологии (ACAAI) и Объединенному Совету аллергии, астмы и иммунологии (JCAAI) определение реакции дополнено словами «часто опасная для жизни и почти всегда непредвиденная». Малые, локальные или несистемные реакции находятся вне определения анафилаксии.
Анафилаксия может быть разделена на «аллергическую анафилаксию» и «неаллергическую анафилаксию». Клинические проявления аллергической и неаллергической анафилаксии могут быть идентичными.
Комитет Европейской Академии аллергологии и клинической иммунологии (EAACI) предложил использовать термин «аллергическая анафилаксия» только тогда, когда реакция опосредована иммунологическими механизмами (такими как IgE, IgG или активация комплемента иммунными комплексами).
Анафилактические реакции, опосредованные IgE антителами, упоминаются как «IgE-опосредованная аллергическая анафилаксия».
Термин «анафилактоидные» реакции был введен для не-IgE-опосредованных реакций, но комитет EAACI рекомендовал не использовать это определение далее.
Таким образом, большинство консенсусов склоняются к тому, что «анафилаксия» и «анафилактический шок» являются синонимами и, в случае упоминания последнего, может подразумеваться так называемый «шок без шока», то есть анафилаксия без выраженных гемодинамических изменений.
Примечание 2.
Лечение анафилактических и анафилактоидных реакций не различается, поэтому далее в данной подрубрике они не разделяются.
Для кодировки могут использоваться дополнительные коды при условии, если они не связаны с известными триггерами (см. исключения из данной подрубрики выше). Например, может быть использован код W57 «Укус или ужаливание неядовитым насекомым и другими неядовитыми членистоногими», W56 «Контакт с морским животным», а также X20-X29 «Контакт с ядовитыми животными и растениями».
Период протекания
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Не существует единой классификации, охватывающей все проявления анафилактических реакций по форме и тяжести в совокупности с механизмами их реализации и триггерами. Приводимый ниже перечень разновидностей анафилаксии не может считаться полноценной или общепринятой классификацией, не может быть целиком отнесен к данной подрубрике и приводится исключительно в образовательных целях. Многие из терминов утратили (или не имеют) клиническое значение, признаются не всеми врачебными сообществами, но могут встречаться в различных текстах.
II. Классификация анафилактических и анафилактоидных реакций
1. Анафилактические реакции:
— опосредованные IgE;
— опосредованные IgG;
— опосредованные IgE и физической нагрузкой.
2. Анафилактоидные реакции:
— опосредованные прямым выделением медиаторов;
— под действием лекарственных средств;
— под действием пищи;
— при в/в введении иммунных сывороток (антитимоцитарный иммуноглобулин, антилимфоцитарный иммуноглобулин);
— опосредованные цитотоксическими антителами (при переливании крови);
— к эритроцитам;
— к лейкоцитам;
— опосредованные рентгеноконтрастными веществами.
3. Реакции, вызванные применением аспирина и других НПВС.
4. Идиопатические реакции.
III. В клинике описываются следующие типы (формы) анафилаксии:
1. Иммунологически IgE-опосредованные реакции.
2. Иммунологические реакции на аспирин, НПВС и ингибиторы АПФ. Выделены в отдельную группу поскольку сочетают в себе проявления IgE-опосредованных и IgE-независимых реакций. В прошлом были определены как IgE-независимые, но последние исследования показывают, что именно при анафилактическом шоке реализуются в основном IgE-опосредованные механизмы.
3. Иммунологически IgE-независимые реакции (в том числе IgG- опосредованные).
4. Не иммунологические реакции.
5. Идиопатическая анафилаксия. Является синдромом рецидивирующей анафилаксии, при которой триггеры не могут быть определены, несмотря на исчерпывающий поиск. Этот рецидивирующий синдром следует отличать от единичного эпизода анафилаксии, для которого этиология может быть определена нечетко (до 25% всех случаев анафилаксии).
Идиопатическая анафилаксия может быть определена как совокупная последовательность нечастых (
Этиология и патогенез
Патофизиология
Медиаторы, высвобождающиеся при активации тучных клеток и базофилов, вызывают разнообразные изменения в сердечно-сосудистой системе, органах дыхания, желудочно-кишечном тракте и коже.
Стадии процесса
II стадия. Патохимическая стадия, возникающая в случаях повторного поступления в организм аллергена, вызвавшего сенсибилизацию, и характеризующаяся образованием комплекса аллерген-IgE, активацией клеток-эффекторов, выделением содержащихся и синтезом в них новых биологически активных веществ. При этом также происходит активация комплексом аллерген-IgE систем гуморального усиления (система комплемента, система свертывания крови и др.).
III стадия. Патофизиологическая стадия, в ходе которой биологически активные вещества оказывают повреждающее действие на органы и ткани пациента. Таким образом, развитие истинной анафилаксии связано с обязательным присутствием иммунологической фазы.
Биологически активные вещества и их действие
2. Лейкотриены вызывают спазм гладких мышц бронхов и усиливают действие гистамина на органы-мишени.
3. Калликреин, выделяемый базофилами, участвует в образовании кининов, которые повышают проницаемость сосудов и снижают артериальное давление.
4. Фактор активации тромбоцитов стимулирует выброс тромбоцитами гистамина и серотонина. Они, в свою очередь, вызывают спазм гладких мышц и повышают проницаемость сосудов.
5. Анафилактический фактор хемотаксиса эозинофилов стимулирует приток эозинофилов и выработку ими биологически активных веществ, блокирующих действие медиаторов тучных клеток.
6. Простагландины повышают тонус гладких мышц и проницаемость сосудов.
При анафилактоидных реакциях отсутствует иммунологическая стадия, а патохимическая и патофизиологическая стадии протекают без участия аллергических IgE с избыточным высвобождением медиаторов неспецифическим путем. В патогенезе принимают участие три группы механизмов: гистаминовый, нарушения активации системы комплемента и нарушения метаболизма арахидоновой кислоты. В каждом конкретном случае ведущая роль отводится одному из механизмов.
Какой бы тип реакции не был диагностирован, суть ее сводится к высвобождению одних и тех же медиаторов, что и при IgE-опосредованной реакции.
Патанатомия
АШ является неоднородным в отношении морфологических изменений. Наиболее характерны:
— поражения сосудов в виде нарушения проницаемости;
— периваскулярные некрозы;
— тромбозы сосудов различных органов;
— бронхоспазм ;
— острая эмфизема легких и другое.
При исследовании тканей и органов выявляются депонирование крови в одних областях и анемизация в других, дистрофические изменения, обусловленные длительной гипоксией тканей, и другое.
Более детальная характеристика морфологических поражений имеет лишь относительное значение, поскольку клинико-функциональные нарушения у подобных больных не ограничиваются узкими рамками определенных территорий.
Тщательный морфологический анализ является необходимой составной частью комплексного изучения каждого летального случая АШ. Однако современная патологоанатомическая характеристика этого состояния должна быть клинико-анатомической. Морфологическим подтверждением реактивной природы АШ иногда служит эозинофилия, распространенная или более локализованная в определенных органах и тканях.
Эпидемиология
Возраст: преимущественно молодой
Признак распространенности: Редко
Соотношение полов(м/ж): 0.65
Истинная частота анафилаксии неизвестна. Некоторые врачи при описании используют этот термин для синдрома полномасштабной тяжелой реакции, в то время как другие используют его и для описания более слабых случаев.
Частота анафилактического шока, как наиболее тяжелой формы анафилаксии, составляет 1-3 случая на 100 000 пациентов.
Частота анафилаксии увеличивается, что связано с увеличением числа потенциальных аллергенов, воздействию которых подвергаются люди.
Пол. Небольшое преобладание женщин.
Факторы и группы риска
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
I. Анафилаксия
Анафилаксия может проявляться группами симптомов, многие из которых изначально могут быть отнесены к другим заболеваниям. Некоторые симптомы могут превалировать в клинике или развиваться быстрее остальных.
Согласно критериям Всемирной аллергологической организации (2011 г., с обновлениями от 2012 г., 2013 г.), анафилаксия наиболее вероятна, если состояние соответствует хотя бы одному из критериев, приведенных ниже:
3. Артериальная гипотензия, возникшая после контакта с известным для пациента аллергеном, при условии острого возникновения и течения процесса:
3.1 Младенцы и дети: низкое систолическое артериальное давление (исходя из возрастных норм) или снижение систолического артериального давления более чем на 30% от исходного.
3.2 Взрослые: систолическое артериальное давление менее 90 мм.рт.ст. или снижение систолического артериального давления более чем на 30% от обычного (рабочего).
II. Анафилактический шок
Примечания
1. Низкое артериальное давление у детей определяется как:
— систолическое артериальное давление менее 70 мм рт.ст для детей в возрасте от 1 месяца до 1 года;
— менее чем 70 мм рт. ст. + 2 * возраст в годах, для детей в возрасте 1-10 лет;
— менее чем 90 мм рт.ст. для детей в возрасте 11-17 лет.
5. К прочим признакам у взрослых относятся металлический привкус во рту и страх смерти.
Диагностика
Пульсоксиметрия
Низкие значения SpO2 свидетельствуют о гипоксемии, что в случае АШ, как правило, предшествует остановке сердца.
Артериальная гипоксемия может наблюдаться при других сходных состояниях (например бронхиальная астма или стенозирующий ларингит), поэтому должна оцениваться в комплексе с другими анамнестическими, клиническими и инструментальными данными.
Обзорная рентгенография грудной клетки показана при стабилизации состояния для дифференциальной диагностики и при наличии аускультативных признаков патологии легких. Желательно выполнение снимков на месте.
Лабораторная диагностика
Общие сведения
Анафилаксия является прежде всего клиническим диагнозом, лабораторные исследования обычно не требуются, возможны только после инцидента и редко бывают оправданы. Однако, если диагноз неясен (особенно при рецидивирующем течении) или если другие заболевания должны быть исключены, некоторые лабораторные исследования считаются показанными.
При взятии анализов «пост фактум» следует понимать, что уровень наиболее специфичных лабораторных показателей может быть повышен незначительно или снижен вследствие их расходования во время реакции.
Не существует достаточно чувствительных и специфических показателей, позволяющих предсказать анафилактическую реакцию. Например, далеко не у всех лиц с повышением IgE может развиться анафилаксия. Тем не менее обнаруживаемое повышение уровней некоторых ферментов, медиаторов, иммуноглобулинов в сочетании с клиникой может поддержать диагноз.
1. Гистамин. Плазменные уровни гистамина повышаются в течение 10 минут от начала анафилаксии, но снова падают в течение 30 минут.
Мочевой уровень гистамина в моче, как правило, не надежен, так как этот показатель может зависеть от диеты и бактериурии.
Определение уровня метаболитов гистамина является более чувствительным тестом, но методика не является общедоступной (определение суточной экскреции с мочой метил-гистамина).
Повышение уровня гистамина или уровня триптазы не коррелируют между собой и некоторые пациенты могут иметь повышение всего одного показателя из двух.
6. IgG4. Роль тестов на IgG4 обсуждается. Показатель не является специфичным и обсуждается в основном в связи с хроническим аутоиммунным панкреатитом и оценкой ответа на терапию системными ГКС. Ценность так называемых «аллергических пищевых IgG-панелей» в настоящее время обсуждается.
7. Эозинофилия. Обнаружение эозинофилов в различных жидкостях организма высоко коррелирует с диагнозом аллергических реакций, астмы, эозинофильного бронхита, аллергических поражений желудочно-кишечного тракта. Тем не менее необходимо учитывать, что обнаружение высокого уровня эозинофилов в крови может свидетельствовать в пользу другого заболевания.
Таким образом, эозинофилия не является чувствительным и специфичным маркером для диагностики и прогноза анафилактического шока, однако ее выявление может поддержать (в комплексе с другими маркерами и клиникой) диагноз анафилаксии.
8. Тесты на на маркеры IgE-независимых реакций. Никакие другие диагностические тесты не могут помочь оценить риск повторных IgE-независимых реакций.
12. Тест-панель определения вазоинтестинальных полипептидов. Дифференциальная диагностика с опухолью желудочно-кишечного тракта или медуллярной карциномой щитовидной железы, которые способны секретировать вазоактивные пептиды.
Дифференциальный диагноз
Анафилаксия может начаться с относительно мягких проявлений и быстро прогрессировать до угрожающей жизни дыхательной или сердечно-сосудистой недостаточности.
Отсрочка в установлении диагноза и начале терапии до развития полиорганных проявлений анафилаксии рискованна, потому что тяжесть реакции трудно или невозможно предсказать в момент появления первых симптомов.
Дифференциальную диагностику следует проводить:
1. Все шоковые состояния другой природы:
— септический шок;
— кардиогенный шок;
— травматический шок.
3. С местными аллергическими реакциями, аллергическими реакциями малой степени выраженности, аллергическими процессами, поражающими одну из систем:
— крапивница;
— отек Квинке;
— аллергические поражения желудочно-кишечного тракта;
— бронхиальная астма.
4. Заболевания с одним или более сходными симптомами;
— острый инфаркт миокарда;
— инсульт;
— ТЭЛА;
— перфорация желудочно-кишечного тракта;
— острая кишечная непроходимость;
— истерия (истерический комок в горле);
— злокачественный карциноидный синдром;
— феохромоцитома;
— медуллярная карцинома щитовидной железы;
— отравление (например, глутаматом натрия, рыбой скумбриевых пород);
— инородное тело дыхательных путей (особенно у детей);
— синдром капиллярной утечки.
Осложнения
Осложнения при анафилаксии и анафилактическом шоке следует подразделять на осложнения собственно заболеваний и осложнения лечения.
При лечении анафилактического шока следует всегда быть готовым к проведению немедленной сердечно-легочной реанимации по стандартным алгоритмам ALS/ACLS.
Лечение
1. Состояние относится к смертельно опасным. Помощь должна оказываться любым медицинским работником как можно быстрее. Больные, имеющие автоинжектор, должны уметь им пользоваться. Непрофессиональные спасатели и медперсонал должны быть обучены действиям при анафилаксии. Максимально быстро выполненный алгоритм оказания помощи существенно снижает смертность.
— оборудования и доступных препаратов.
4. Общие принципы ALS/ACLS применимы как при оценке пациента (ABCDE), так и при сердечно-легочной реанимации, необходимой в случае прекращения кровообращения на фоне анафилактического шока (АШ).
II. Общие принципы и подходы к терапии
1. Нефармакологические подходы включают:
2. Фармакологическая терапия:
— адренергические агенты (адреналин, эпинефрин);
— антигистаминные (димедрол);
— блокаторы Н2-рецепторов (циметидин, ранитидин, фамотидин);
— бронходилататоры (альбутерол);
— системные ГКС (преднизон, метилпреднизолон);
— глюкагон;
— вазпрессоры (допамин).
3. Хирургические методы. Крикотиреотомия (крикоконикотомия) с последующей высокочастотной искусственной вентиляцией, если оротрахеальная интубация затруднительна или невозможна.
III. Алгоритм проведения неотложных мероприятий несколько отличается в руководствах различных стран. Ниже приводится модель управления, основанная на «World Allergy Organization anaphylaxis guidelines 2011»
Первая линия терапии
1. Оценить состояние (ABCDE).
2. Вызвать помощь и прекратить воздействие потенциального аллергена. Прекратить введение всех препаратов. При анестезии перейти на другой вид пособия (например, ингаляционная анестезия). Удаление жала и/или насекомого (не должно приводить к задержке введения адреналина). Не стоит вызывать рвоту или промывать желудок при подозрении на пищевую анафилаксию.
4. Уложить пациента и приподнять ноги. Беременные укладываются только на левый бок. Поднятие ног может улучшить перфузию и распространение адреналина, уменьшить гипоперфузию центральной нервной системы и миокарда, стабилизировать возврат и сердечный выброс, а также привести к большему наполнению периферических вен, что улучшает возможность последующей венепункции.
Лежачий пациент более «удобен» для других различных манипуляций (перевод в безопасное положение при рвоте, для защиты дыхательных путей при потере сознания, интубации трахеи и других манипуляциях).
Пациент в лежачем положении на каталке с ограничителями или на полу требует меньшего контроля со стороны персонала для предотвращения его падения (при оказании помощи одним медработником).
Если сознание пациента сохранено и он может сидеть без посторонней помощи (сидячее положение является наиболее комфортным, например, при превалировании респираторных симптомов), артериальное давление не снижено, признаки церебральной ишемии отсутствуют, имеет смысл поддерживать пациента в этом положении до введения адреналина. В дальнейшем, ориентируясь по клинике, он может быть аккуратно переведен в максимально комфортное для него положение. В любом случае перевод пациента из лежачего положения в сидячее не рекомендуется в связи с большим количеством неблагоприятных (смертельных) последствий.
Вторая линия терапии
5. Подача 100% кислорода.
6. Венепункция или обеспечение внутрикостного доступа с началом инфузии 0,9% раствора натрия хлорида.
В первые 5-10 минут темп для взрослых 5-10 мл/кг/мин., затем темп может быть изменен, исходя из оценки гемодинамики. Суммарный объем инфузии в случаях стойкого АШ может доходить до 1000-2000 мл.
Катеризация центральной вены на первых этапах обычно ведет к неоправданной потере времени и может быть предпринята только если венепункция и/или внутрикостный доступ невозможны/хронически неудачны и имеется достаточно свободного персонала, чтобы без потерь продолжать дальнейшее адекватное ведение пациента.
В тяжелых случаях объем инфузии, определяемый индивидуально с учетом всех факторов, может доходить до 5 литров/сутки. Установка катера Свана-Ганца и инвазивный мониторинг гемодинамики безусловно показаны при ведении пациентов с резистентным к терапии АШ.
7. Ведение Н1- и Н2-блокаторов (показано при абдоминальных симптомах). Сочетание Н1- и Н2-блокаторов прогностически более благоприятно, чем изолированное применение одного из них. Не рекомендуется вводить Н1-блокаторы, влияющие на гемодинамику (например, пипольфен). Оптимальным выбором традиционно считается димедрол 1 мг и ранитидин 50 мг, что не исключает применения других препаратов этих же групп.
8. Системные ГКС. Вводятся болюсно. Рекомендуется гидрокортизон 200 мг или преднизолон (до 150 мг), метилпреднизолон (до 500 мг), дексаметазон (до 20 мг). Введение системных ГКС непосредственно не влияет на течение АШ, но вероятно предотвращает или уменьшает риск рецидива анафилаксии.
9. При неэффективности адреналина (например, у пациентов, длительно применявших бета-адреноблокаторы), брадикардии, стойкой артериальной гипотензии следует рассмотреть вопрос о применении глюкагона 50-150 мкг/кг в/в в течение минуты, затем 1-5 мг/час в/в инфузией при необходимости.
Также (по показаниям) может быть применен вазопрессин, хотя доказательства такого подхода ограничены (особенно при абдоминальном синдроме).
10. Другие вазопрессоры. Не имеется четких доказательств превосходства допамина, добутамина, норадреналина, фенилэфрина в сочетании с адреналином или применяемых отдельно перед применением только адреналина.
Рекомендуемая начальная доза и темп введения вазопрессоров стандартны и далее титруются в соответствии с клинической реакцией. Особенно показан данный подход к пациентом с приемом бета-адреноблокаторов в анамнезе.
11. При выраженном бронхоспазме ингаляционно могут быть применены альбутерол или адреналин в соответствующих дозах. Эффективность эуфиллина сомнительна, однако он традиционно применяется при стабильной гемодинамике путем в/в ведения.
12 Антихолинергические средства иногда необходимы у «бета-заблокированных» пациентов. Например, атропин для пациентов с постоянной брадикардией или у пациентов, ранее принимавших ипратропий, при устойчивом к адреналину и альбутеролу бронхоспазме.
IV. Примечания
1. Пациент определяется как ребенок согласно весу (менее 35-40 кг), но не согласно возрасту.
2. Ни одно из существующих рандомизированных контролируемых исследований (РКИ) по анафилаксии не свободно от методологических проблем, поэтому изложенный материал является неким «усредненным консенсусом» наиболее значимых источников.
В отдельных источниках приводятся данные и рекомендации, которые в деталях могут не совпадать с изложенным выше материалом. Как правило, они касаются следующих деталей:
2.1. Интервал между введениями адреналина (5 минут против 10-15 минут). Потребность во второй дозе адреналина определяется в первую очередь течением (клиникой) процесса. Минимально допустимым остается промежуток в 5 минут.
2.2. Очередность введения лекарств (например, системные ГКС вводятся перед антигистаминными препаратами, а не наоборот).
Препараты «второй линии» при наличии в/в доступа вводятся практически одномоментно. Разница в 60 секунд не играет существенной роли, если все предыдущие мероприятия уже выполнены в полном объеме.
2.3. Выбор среди препаратов одной и той же группы (например, гидрокортизон 200 мг предпочтительнее аналогичных расчетных доз метилпреднизолона или преднизона, или дексаметазона).
Не существует РКИ, однозначно доказывающих преимущества адекватно рассчитанных доз тех или иных системных ГКС при лечении АШ. Декларируемые преимущества того или иного системного ГКС являются экстраполяцией экспериментальных исследований или клинических исследований, выполненных по другому поводу, или ограниченного количества исследований, причем все они не свободны от методологических проблем или предпочтений авторов и врачебных сообществ.
Выбор конкретных системных ГКС, применяемых при лечении АШ, может также определяться их доступностью, коммерческими и другими факторами.
В любом случае лечение АШ носит системный характер и прогноз на первом этапе существенно не зависит от разновидности системных ГКС при условии адекватной эквивалентной дозы.
2.4. Сверхвысокие (пульс-терапия) или максимально допустимые терапевтические дозы системных ГКС.
Не существует явных доказательств преимущества сверхвысоких доз системных ГКС при лечении АШ, как не существует и доказательств обратного.
При отсутствии доказательств выбор первой дозы определяется национальными стандартами и личным убеждением врача, но, как минимум, должен соответствовать высшей разовой терапевтической дозе.
V. Отдельные группы пациентов
1. Беременность и роды. АШ во время беременности подвергает и мать, и ребенка повышенному риску смертельного исхода или гипоксической/ишемической энцефалопатии.
Во время первого, второго и третьего триместров потенциальные причины аналогичны таковым у небеременных женщин.
Во время схваток и родов анафилаксия обычно инициируется ятрогенными вмешательствами (например, применением окситоцина или антибиотиков, которые вводят матери для профилактики бета-гемолитической стрептококковой инфекции у новорожденных).
Описана анафилаксия на медицинский латекс.
В крайнем случае при упорной гипотонии и гипоксемии для спасения жизни плода может понадобиться выполнение кесарева сечения.
2. Дети.
2.1. Младенцы. Анафилаксия трудно распознается в младенческом возрасте, так как младенцы не могут описать свои симптомы. Некоторые из признаков анафилаксии являются вполне нормальными ежедневными проявлениями физиологии младенческого возраста (дисфония после плача, срыгивание после кормления и недержание мочи).
Следует оценивать артериальную гипотензию и тахикардию при подозрении на АШ с учетом возраста.
2.2. Подростки подвержены рецидивам анафилаксии из-за своего необдуманного, рискованного поведения в целом, не возможности/нежелания избегать выявленных или предполагаемых аллергенов и отсутствия навыков пользования автоинжектором.
2.3. Лечение.
2.3.1. Респираторные расстройства.
Для подачи увлажненного теплого кислорода предпочтительнее носовые канюли. Неинвазивная респираторная поддержка в режиме CPAP является первоначальным методом выбора, что не исключает проведения эндотрахеальной интубации и инвазивных методов искусственной вентиляции легких.
Ингаляции альбутерола (2,5-5 мг) и/или ипратропия бромида могут быть полезны при выраженном бронхоспазме, рефрактерном к адреналину.
Хотя комбинация ипратропия и альбутерола была эффективной в лечении бронхиальной астмы у детей, эта комбинация при анафилаксии не изучена.
Аэрозольный путь введения адреналина был использован для лечения стридора вторичного по отношению к отеку гортани, но не был изучен при анафилаксии.
2.3.3. Лечение гипотонии.
Пациенты, не реагирующие на позиционирование и адреналин, должны получать в/в введение кристаллоидов (Рингер-лактат или изотонический раствор натрия хлорида) в дозе 10-30 мл/кг в первый час (возможно болюсное введение).
При рефрактерном течении могут понадобиться более высокие дозы, вводимые под контролем гемодинамики, диуреза и лабораторных тестов.
Глюкагон может помочь при рефрактерном течении у пациентов, принимавших бета-блокаторы. У детей показано введение 20-30 мкг/кг (не более 1 мг/сут.) в/в в течение 5 минут, а затем в поддерживающая инфузия с титрованием до клинического эффекта с темпом 5-15 мкг/мин..
Пациенты, не реагирующие на инфузию, должны получать вазопресооры.
Эпинефрин или адреналин (0,1-1 мкг/кг/мин. в/в) следует рассматривать в качестве начального вазопрессора у детей. Дозы менее 0,3 мкг/кг/мин. будут иметь более выраженную β-адренергическую активность, в то время как α-адренергическая активность становится более выраженной при более высоких дозах.
Допамин (2-20 мкг/кг/мин. в/в) может быть использован в дополнение к адреналину. Увеличение α-активности наблюдалось при высоких дозах.
Норадреналин (0,1-2 мкг/кг/мин. в/в) является препаратом выбора у детей, не реагирующих на адреналин.
Доза хлорфенамина зависит от возраста:
— более 12 лет и взрослые: 10 мг в/м или в/в медленно;
— более 6-12 лет: 5 мг в/м или в/в медленно;
— более 6 месяцев-6 лет: 2,5 мг в/м или в/в медленно;
— менее 6 месяцев: 250 мкг/кг в/м или в/в медленно.
2.3.5. Кортикостероиды могут помочь уменьшить или предотвратить двухфазное течение анафилаксии. Выбор конкретного препарата определяется предпочтениями врача.
Нет опубликованных исследований, сравнивающих, например, дексаметазон с другими кортикостероидами при лечении анафилаксии. Однако, основываясь на его использовании при других аллергических состояниях, доза дексаметазона 0,15-0,6 мг/кг в/в была бы наиболее целесообразной.
Преднизолон рассчитывается как 2 мг/кг, прочие системные ГКС рассчитываются по эквивалентной дозе. Доза системного ГКС может быть повторена через 6 часов.
Доза гидрокортизона для взрослых и детей зависит от возраста:
— более 12 лет и взрослые: 200 мг в/м или в/в медленно;
— более 6-12 лет: 100 мг в/м или в/в медленно;
— более 6 месяцев-6 лет: 50 мг в/м или в/в медленно;
— менее 6 месяцев: 25 мг в/м или в/в медленно.
3. Пациенты среднего возраста и пожилые люди подвергаются повышенному риску тяжелой или смертельной анафилаксии из-за известных или субклинических сердечно-сосудистых заболеваний и препаратов, используемых для их лечения.
У пациентов с ишемической болезнью сердца количество и плотность тучных клеток в миокарде увеличиваются в его пораженных областях и в атеросклеротических бляшках. Во время анафилаксии гистамин, лейкотриены, PAF и другие медиаторы, высвобождаемые из тучных клеток миокарда, способствуют сужению и спазму коронарных артерий.
Анафилактический шок может проявиться у таких пациентов в виде острого коронарного синдрома (стенокардия, инфаркт миокарда, аритмии) как до, так и после инъекции адреналина.
VI. Дальнейшее ведение
В зависимости от тяжести реакции и с учетом вероятного бифазного течения анафилаксии (до 20% пациентов), после стабилизации состояния пациент должен наблюдаться и мониторироваться в течение 10-24 часов. Более длительное наблюдение показано при развитии осложнений, например, от адреналина (до 3 суток) и связано с мониторингом сердечной деятельности и проведением необходимых процедур по дифференциальной диагностике.
В зависимости от состояния пациента дальнейший курс антигистаминных, системных ГКС, бронхолитиков может быть продолжен их в/м, ингаляторным и пероральным введением.
Лечение (по показаниям) может быть дополнено седативными препаратами. Димедрол может быть заменен гидроксизином.
Терапия антигистаминными препаратами и системными ГКС может быть продолжена в домашних условиях еще 2-3 дня.
Прогноз
В связи с размытием понятия анафилаксия в клинической практике, истинные показатели стойких инвалидизирующих осложнений и смертности неизвестны, однако анафилаксия расценивается как потенциально смертельное состояние.
Хотя анафилаксия без гемодинамических нарушений считается болеt легким состоянием, чем анафилактический шок, известны случаи смерти от асфиксии при отсутствии значимых гемодинамических изменений.
Неблагоприятные признаки:
— астма;
— заболевания сердца;
— быстрое развитие клиники (особенно артериальной гипотензии);
— резистентность к терапии (адреналин, инфузия, бронхолитики);
— длительная предшествующая терапия бета-адреноблокаторами;
— бифазное течение;
— необученность медицинского персонала, самого пациента и его близких;
— задержка с оказанием помощи по любым другим причинам.
Госпитализация
Профилактика
Первичная профилактика
Никакие лабораторные методы и инструментальные исследования не могут достоверно указать на возможность развития анафилактического шока, если до этого не отмечалось эпизодов анафилаксии. Поэтому сбор анамнеза и качественное обследование пациента, которое выявляет значимые факторы риска, должны быть выполнены при любом рутинном обследовании, особенно если оно предшествует назначению лекарств или оперативному вмешательству.
Вторичная профилактика
Снижение летальности:
1. Пациенты с анафилаксией в анамнезе после выписки из больницы должны быть обучены пользованию автоинжектором, должны носить знак медицинской идентификации (medical identification tag) в виде браслета или ожерелья с указанием анафилаксии и ее причин. Обучаться оказанию первой помощи при анафилаксии должны также близкие пациента. В амбулаторной карте пациента должны быть сделаны соответствующие пометки.
2. Уменьшение летальности в ЛПУ зависит не от скорости работы реаниматологов, но от обучения всего медперсонала алгоритму оказания помощи при анафилаксии и доступности необходимых лекарств и оборудования.
Профилактика рецидивов:
2. Перспективные методы лечения включают в себя аллерген-специфические и неспецифические. Неспецифические методы лечения для анафилаксии, индуцируемой пищей, включают в себя моноклональные человеческие анти-IgE антитела, что увеличивает пороговую дозу, провоцирующую анафилаксию, например, у лиц с аллергией на арахис.
Аллерген-специфическая терапия включает в себя оральную, подъязычную и кожную иммунотерапию (десенсибилизацию) рекомбинантными белками.
3. Профилактическое назначение антигистаминных и системных ГКС у пациентов с эпизодами неясной анафилаксии в анамнезе перед плановым оперативным вмешательством никем не исследовалось. Выбор или отказ от назначения этих медикаментов остается прерогативой врача. Минимальный эффективный курс предположительно составляет 2-3 суток при приеме внутрь.