Анаприлин или метопролол что лучше при аритмии сердца
Бета-адреноблокаторы III поколения в лечении сердечно-сосудистых заболеваний
Современную кардиологию невозможно представить без препаратов группы бета-адреноблокаторов, которых в настоящее время известно более 30 наименований.
Современную кардиологию невозможно представить без препаратов группы бета-адреноблокаторов, которых в настоящее время известно более 30 наименований. Необходимость включения бета-адреноблокаторов в программу лечения сердечно-сосудистых заболеваний (ССЗ) очевидна: за последние 50 лет кардиологической клинической практики бета-адреноблокаторы заняли прочные позиции в профилактике осложнений и в фармакотерапии артериальной гипертонии (АГ), ишемической болезни сердца (ИБС), хронической сердечной недостаточности (ХСН), метаболическом синдроме (МС), а также при некоторых формах тахиаритмий. Традиционно в неосложненных случаях медикаментозное лечение АГ начинают с бета-адреноблокаторов и диуретиков, снижающих риск развития инфаркта миокарда (ИМ), нарушения мозгового кровообращения и внезапной кардиогенной смерти.
Концепция опосредованного действия лекарственных средств через рецепторы тканей различных органов была предложена N.?Langly в 1905 г., а в 1906 г. H.?Dale подтвердил ее в практике.
В 90-е годы было установлено, что бета-адренорецепторы подразделяются на три подтипа:
Способность блокировать влияние медиаторов на бета1-адренорецепторы миокарда и ослабление влияния катехоламинов на мембранную аденилатциклазу кардиомиоцитов с уменьшением образования циклического аденозинмонофосфата (цАМФ) определяют основные кардиотерапевтические эффекты бета-адреноблокаторов.
Антиишемический эффект бета-адреноблокаторов объясняется снижением потребности миокарда в кислороде, вследствие уменьшения частоты сердечных сокращений (ЧСС) и силы сердечных сокращений, возникающих при блокировании бета-адренорецепторов миокарда.
Бета-блокаторы одновременно обеспечивают улучшение перфузии миокарда за счет уменьшения конечного диастолического давления в левом желудочке (ЛЖ) и увеличения градиента давления, определяющего коронарную перфузию во время диастолы, длительность которой увеличивается в результате урежения ритма сердечной деятельности.
Антиаритмическое действие бета-адреноблокаторов, основанное на их способности уменьшать адренергическое влияние на сердце, приводит к:
Бета-адреноблокаторы повышают порог возникновения фибрилляции желудочков у больных острым ИМ и могут рассматриваться как средства профилактики фатальных аритмий в остром периоде ИМ.
Гипотензивное действие бета-адреноблокаторов обусловлено:
Препараты из группы бета-адреноблокаторов отличаются по наличию или отсутствию кардиоселективности, внутренней симпатической активности, мембраностабилизирующим, вазодилятирующим свойствам, растворимости в липидах и воде, влиянию на агрегацию тромбоцитов, а также по продолжительности действия.
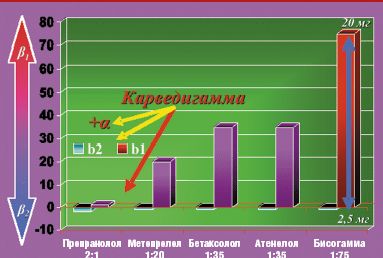
Влияние на бета2-адренорецепторы определяет значительную часть побочных эффектов и противопоказаний к их применению (бронхоспазм, сужение периферических сосудов). Особенностью кардиоселективных бета-адреноблокаторов по сравнению с неселективными является большое сродство к бета1-рецепторам сердца, чем к бета2-адренорецепторам. Поэтому при использовании в небольших и средних дозах эти препараты оказывают менее выраженное влияние на гладкую мускулатуру бронхов и периферических артерий. Следует учитывать, что степень кардиоселективности неодинакова у различных препаратов. Индекс ci/бета1 к ci/бета2, характеризующий степень кардиоселективности, составляет 1,8:1 для неселективного пропранолола, 1:35 — для атенолола и бетаксолола, 1:20 — для метопролола, 1:75 — для бисопролола (Бисогамма). Однако следует помнить, что селективность дозозависима, она снижается с повышением дозы препарата (рис. 1).
В настоящее время клиницисты выделяют три поколения препаратов с бета-блокирующим эффектом.
I поколение — неселективные бета1- и бета2-адреноблокаторы (пропранолол, надолол), которые наряду с отрицательными ино-, хроно- и дромотропными эффектами обладают способностью повышать тонус гладкой мускулатуры бронхов, сосудистой стенки, миометрия, что существенно ограничивает их использование в клинической практике.
II поколение — кардиоселективные бета1-адреноблокаторы (метопролол, бисопролол), благодаря высокой селективности в отношении бета1-адренорецепторов миокарда обладают более благоприятной переносимостью при длительном применении и убедительной доказательной базой долгосрочного прогноза жизни при лечении АГ, ИБС и ХСН.
В середине 1980-х годов на мировом фармацевтическом рынке появились бета-адреноблокаторы III поколения с низкой селективностью к бета1, 2-адренорецепторам, но с сочетанной блокадой альфа-адренорецепторов.
Препараты III поколения — целипролол, буциндолол, карведилол (его дженерический аналог с брендовым названием Карведигамма®) обладают дополнительными вазодилятирующими свойствами за счет блокады альфа-адренорецепторов, без внутренней симпатомиметической активности.
В 1982–1983 годах в научной медицинской литературе появились первые сообщения о клиническом опыте применения карведилола при лечении ССЗ.
Ряд авторов выявили протективное действие бета-адреноблокаторов III поколения на клеточные мембраны. Это объясняется, во-первых, ингибированием процессов перекисного окисления липидов (ПОЛ) мембран и антиоксидантным действием бета-блокаторов и, во-вторых, снижением влияния катехоламинов на бета-рецепторы. Некоторые авторы связывают мембранстабилизирующее действие бета-блокаторов с изменением проводимости натрия через них и ингибированием ПОЛ.
Указанные дополнительные свойства расширяют перспективы применения данных лекарственных средств, поскольку нивелируют характерное для первых двух поколений отрицательное влияние на сократительную функцию миокарда, углеводный и липидный обмен и в то же время обеспечивают улучшение перфузии тканей, позитивное влияние на показатели гемостаза и уровень оксидативных процессов в организме.
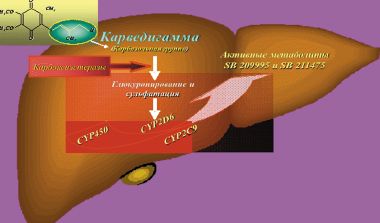
Карведилол метаболизируется в печени (глюкуронирование и сульфатация) с помощью ферментной системы цитохрома Р450, с использованием семейства ферментов — CYP2D6 и CYP2C9. Антиоксидантное действие карведилола и его метаболитов обусловлено наличием в молекулах карбазольной группы (рис. 2).
Метаболиты карведилола — SB 211475, SB 209995 угнетают ПОЛ в 40–100 раз активнее, чем сам препарат, а витамин Е — примерно в 1000 раз.
Применение карведилола (Карведигаммы®) при лечении ИБС
Согласно результатам целого ряда завершенных многоцентровых исследований, бета-адреноблокаторы оказывают выраженный антиишемический эффект. Необходимо отметить, что антиишемическая активность бета-адреноблокаторов соизмерима с активностью антагонистов кальция и нитратов, но, в отличие от этих групп, бета-адреноблокаторы не только улучшают качество, но и увеличивают продолжительность жизни пациентов с ИБС. Согласно результатам метаанализа 27 многоцентровых исследований, в которых приняло участие более 27 тыс. человек, селективные бета-адреноблокаторы без внутренней симпатомиметической активности у больных с острым коронарным синдромом в анамнезе снижают риск развития повторного ИМ и смертность от инфаркта на 20% [1].
Однако не только селективные бета-адреноблокаторы положительно влияют на характер течения и прогноз у пациентов с ИБС. Неселективный бета-адреноблокатор карведилол также продемонстрировал очень хорошую эффективность у больных со стабильной стенокардией. Высокая антиишемическая эффективность данного препарата объясняется наличием дополнительной альфа1-блокирующей активности, способствующей дилятации коронарных сосудов и коллатералей постстенотической области, а значит — улучшению перфузии миокарда. Кроме того, карведилол обладает доказанным антиоксидантным эффектом, связанным с захватом свободных радикалов, высвобождающихся в период ишемии, что обусловливает его дополнительное кардиопротекторное действие. Одновременно карведилол блокирует апоптоз (программируемая смерть) кардиомиоцитов в зоне ишемии, сохраняя объем функционирующего миокарда. Как было показано, метаболит карведилола (ВМ 910228) обладает меньшим бета-блокирующим эффектом, но является активным антиоксидантом, блокируя перекисное окисление липидов, «отлавливая» активные свободные радикалы OH–. Этот дериват сохраняет инотропный ответ кардиомиоцитов на Ca++, внутриклеточная концентрация которого в кардиомиоците регулируется Ca++-насосом саркоплазматического ретикулума. Поэтому карведилол оказывается более эффективным в лечении ишемии миокарда через ингибирование повреждающего действия свободных радикалов на липиды мембран субклеточных структур кардиомиоцитов [2].
Благодаря этим уникальным фармакологическим свойствам, карведилол может превосходить традиционные бета1-селективные адреноблокаторы в плане улучшения перфузии миокарда и способствовать сохранению систолической функции у больных ИБС. Как показано Das Gupta et al., у больных с дисфункцией ЛЖ и сердечной недостаточностью, развившейся вследствие ИБС, монотерапия карведилолом снижала давление наполнения, а также увеличивала фракцию выброса (ФВ) ЛЖ и улучшала показатели гемодинамики, при этом не сопровождаясь развитием брадикардии [3].
Согласно результатам клинических исследований у больных хронической стабильной стенокардией, карведилол снижает ЧСС в покое и при физической нагрузке, а также увеличивает ФВ в покое. Сравнительное исследование карведилола и верапамила, в котором принимало участие 313 пациентов, показало, что, по сравнению с верапамилом, карведилол в большей степени уменьшает ЧСС, систолическое АД и произведение ЧСС ´ АД при максимально переносимой физической нагрузке. Более того, карведилол обладает более благоприятным профилем переносимости [4].
Важно, что карведилол, по-видимому, более эффективен при лечении стенокардии, чем обычные бета1-адреноблокаторы. Так, в ходе 3-месячного рандомизированного многоцентрового двойного слепого исследования карведилол напрямую сравнивали с метопрололом у 364 пациентов со стабильной хронической стенокардией. Они принимали карведилол по 25–50 мг два раза в сутки или метопролол по 50–100 мг два раза в сутки [5]. В то время как оба препарата продемонстрировали хорошее антиангинальное и противоишемическое действие, карведилол более значительно увеличивал время до депрессии сегмента ST на 1 мм при физической нагрузке, чем метопролол. Переносимость карведилола была очень хорошей, и, что важно, при увеличении дозы карведилола не произошло заметных изменений типов нежелательных явлений.
Примечательно, что карведилол, не обладающий, в отличие от других бета-адреноблокаторов, кардиодепрессивным действием, улучшает качество и продолжительность жизни пациентов с острым ИМ (CHAPS) [6] и постинфарктной ишемической дисфункцией ЛЖ (CAPRICORN) [7]. Многообещающие данные были получены в ходе исследования Carvedilol Heart Attack Pilot Study (CHAPS) — пилотного исследования влияния карведилола на развитие ИМ. Это было первое рандомизированное исследование, в котором сравнивали карведилол с плацебо у 151 больного после острого ИМ. Лечение начинали в течение 24 часов с момента появления болей в грудной клетке, а дозу препарата увеличивали до 25 мг два раза в сутки. Главными конечными точками исследования были функция ЛЖ и безопасность препарата. Больных наблюдали в течение 6 месяцев с момента начала заболевания. Согласно полученным данным, частота развития серьезных кардиальных событий уменьшилась на 49%.
Полученные в ходе исследования CHAPS эхографические данные 49 пациентов со сниженной ФВ ЛЖ (
А. М. Шилов*, доктор медицинских наук, профессор
М. В. Мельник*, доктор медицинских наук, профессор
А. Ш. Авшалумов**
*ММА им. И. М. Сеченова, Москва
**Клиника Московского института кибернетической медицины, Москва
Сравнительный анализ эффективности и безопасности различных лекарственных форм метопролола в терапии сердечно-сосудистых заболеваний
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Артериальная гипертония (АГ) – мультифакторное заболевание, имеющее генетическую предрасположенность и характеризующееся стойким повышением систолического (>140 мм рт. ст.) и диастолического (>90 мм рт. ст.) артериального давления (АД). Как правило, в первую очередь пациентам с АГ назначают антагонисты рецепторов ангиотензина II или ингибиторы АПФ, однако многие пациенты имеют различные ограничения относительно этих препаратов. В подобных случаях в качестве антигипертензивного средства могут быть выбраны бета-блокаторы (ББ) благодаря их способности влиять на все звенья сердечно-сосудистого континуума – от нормализации АД до обратного ремоделирования левого желудочка сердца. К таким препаратам относится метопролол – селективный блокатор бета1-адренорецепторов без внутренней симпатомиметической активности, со слабым мембраностабилизирующим действием. Безопасность и эффективность метопролола сукцината при лечении больных АГ, стабильной стенокардией, различными нарушениями ритма сердца и ХСН, при вторичной профилактике ИМ, а также его ослабляющее влияние на прогрессирование атеросклеротического процесса доказаны в крупных многоцентровых исследованиях. Однако сравнительных исследований гипотензивного эффекта различных форм метопролола немного. В предлагаемой статье изложены данные впервые предпринятого исследования по сравнительному изучению клинической эффективности и безопасности генерического лекарственного средства Эгилок С и оригинального лекарственного средства Беталок ЗОК у пациентов с АГ.
Ключевые слова: артериальная гипертония, бета-блокаторы, метопролола сукцинат, Эгилок С, Беталок ЗОК, антигипертензивная терапия.
Для цитирования: Шехян Г.Г., Ялымов А.А., Щикота А.М. и др. Сравнительный анализ эффективности и безопасности различных лекарственных форм метопролола в терапии сердечно-сосудистых заболеваний. РМЖ. 2016;19:1271-1275.
1 A.I. Evdokimov Moscow State University of Medicine and Dentistry
2 M.F. Vladimirskiy Moscow Regional Research and Clinical Institute, Moscow
Hypertension (or high blood pressure) is a multifactorial disease with genetic predisposition characterized by persistent increase in systolic (> 140 mm Hg) and diastolic (> 90 mm Hg) blood pressure (BP). As a rule, hypertonics are prescribed with angiotensin II receptor antagonists or ACE inhibitors. However, many persons have contraindications to the use of these drugs. In these patients, beta blockers can be recommended due to their effects on the whole of cardiovascular components (i.e., they reduce high BP and provide reverse remodeling of the left ventricle). Metoprolol is a selective blocker of beta1-adrenoreceptors without intrinsic sympathomimetic activity but with weak membrane stabilizing effects. Large multicenter trials demonstrate the efficacy and safety of metoprolol succinate in hypertension, stable angina, heart rhythm disorders, chronic heart failure, secondary prevention of myocardial infarction, and atherosclerosis. However, there are few comparative studies on hypotensive effect of various metoprolol formulations. This paper reviews the results of pioneer comparative study on clinical efficacy and safety of generic Egiloc S and brand-name Betaloc ZOK in hypertension.
Key words: hypertension, beta blockers, metoprolol succinate, Egiloc S, Betaloc ZOK, antihypertensive therapy.
For citation: ShekhyanG.G., Yalymov A.A., Shchikota A.M. et al. Comparative efficacy and safety of metoprolol formulations in the treatment of cardiovascular diseases // RMJ. 2016. № 19. P. 1271–1275.
В статье приведен сравнительный анализ различных лекарственных форм метопролола
Спорные вопросы антиаритмической терапии больных с фибрилляцией предсердий
Оксана Михайловна Драпкина, профессор, доктор медицинских наук:
– Мы движемся дальше. Профессор Дощицин Владимир Леонидович расскажет о спорных вопросах антиаритмической терапии больных с фибрилляцией предсердий.
Владимир Леонидович Дощицин, профессор, доктор медицинских наук:
– Уважаемые коллеги, вопрос лечения, именно антиаритмической терапии фибрилляции предсердий имеет довольно много противоречий.
Начнем с того, что среди всех аритмий фибрилляция предсердий является одной из самых важных. Мало того, что это одна из частых аритмий, и ее распространенность среди лиц пожилого возраста и старческого достигает 10%. Но плюс к этому, это еще и клинически очень значимая аритмия, ухудшающая как правило качество жизни больных и ухудшающая прогноз, то есть относится к потенциально злокачественным аритмиям. Прежде всего, наибольшая ее опасность заключается в том, что способствует развитию тромбоэмболий различных. В основном, это мозговые эмболии, но это могут быть эмболии и почечных, и кишечных сосудов, сосудов нижних конечностей, и даже легочных. Известно, что мерцательная аритмия увеличивает риск тромбоэмболий в 5 раз при неревматических заболеваниях, а при ревматических пороках – в 20 раз.
Очень важный вопрос о классификации этой аритмии. Причем он имеет свои весьма дискутабельные стороны, и в то же время это важный вопрос, потому что классификация, определение формы аритмии влияет на тактику ведения этих больных.
На слайде представлена существующая с 2010-го года классификация Европейского общества кардиологов, которая менялась на протяжении ряда лет из года в год. Один из спорных моментов: как отличить две транзиторные формы аритмии, персистирующую, и пароксизмальную? Сейчас в последние годы по инициативе Европейского кардиологического общества признается основной критерий – это длительность эпизода аритмии: менее 7 суток – это пароксизмальная. Более 7 суток – это персистирующая. В прежние годы, да и сейчас остается вопрос: имеет ли значение возможность спонтанного купирования эпизода? Если эпизод аритмии проходит самостоятельно, то это как бы свойственно пароксизмальной форме. Если он самостоятельно не проходит, то это форма персистирующая (напоминаю, лечатся они по-разному). Согласно последнего варианта классификации, с которым, к сожалению, не все согласны сейчас, не везде, все-таки основной критерий – это временной. Пароксизмальная форма – менее 7 суток. Важно, что в большинстве случаев это менее 48 часов, то есть двух суток, потому что там тактика ведения несколько отличается от более длительных эпизодов. А персистирующая форма – более недели, и неважно, прошла ли она сама или она купирована каким-то способом.
С 2010-го года предложено выделение такой формы – длительно персистирующая форма, которая может длиться много месяцев и даже больше года, но однако допускает тактику устранения аритмии, если удалось повлиять на причину – обычно это тогда бывает. Так вот тогда, если, например, удалось скоррегировать хирургически клапанный порок, то тогда возникает вопрос о возможности восстановления синусового ритма даже при длительных аритмиях, более года. Так вот, такая аритмия все еще может называться персистирующей, а не перманентной. А вот перманентная форма – это такая, когда мы уже не говорим о возможности восстановления ритма и не пытаемся этого сделать, даже если она меньше года длится. То есть практически даже полгода или до одного года, но мы не говорим о возможности восстановления ритма, то мы эту форму аритмии называем перманентной, постоянной.
В принципе, когда мы говорим о возможности воздействия на ритм сердца у больных с аритмией, мы имеем в виду возможность двух подходов, двух стратегий или тактик ведения больных. Первая тактика называется ритм-контроль – восстановление и удержание синусового ритма. Вторая тактика не направлена на восстановление и удержание синусового ритма, а направлена главным образом, на улучшение качества жизни, для чего необходимо, прежде всего, поддержание нормальной частоты сердечных сокращений при наличии аритмии, и, естественно, борьба с тромбоэмболиями при обеих тактиках.
Большое число рандомизированных исследований не дали убедительных доказательств преимущества одной из этих тактик перед другой. Тут очень важный момент, потому что когда мы говорим о необходимости, например, проведении абляции – радиочастотной абляции предсердий, то есть эта тактика непременного удержания синусового ритма. То есть мы должны помнить, что сегодня пока еще нет убедительных доказательств того, что применив эту тактику мы увеличим количество жизней. То есть основная конечная точка – это улучшение прогнозов больных. Вот таких доказательств пока нет, хотя всем совершенно очевидно, что синусовый ритм – это лучше, чем фибрилляция предсердий, что существенно улучшается качество жизни, если удается удержать синусовый ритм, и уже только поэтому это стоит делать, и тем не менее, мы тактику выбираем.
Вашему вниманию предлагаются основные моменты, от которых зависит выбор тактики ведения. Я бы хотел начать с конца, потому что они расположены по возрастающей значимости:
Субъективная переносимость аритмии пациентом. Хочет ли больной восстанавливать синусовый ритм, как он себя чувствует? Ведь в одном случае пациент, грубо говоря, берет врача за горло и требует, чтобы ритм восстановили. А в другом случае, он говорит, что ничего этого не хочет и хочет, чтобы его оставили в покое и не предпринимали никаких активных вмешательств. И этот момент оказывает очень существенное влияние на выбор тактики.
Возможность воздействия на причину аритмии. Например, активный тиреотоксикоз. Если мы не можем воздействовать на этот фактор, то очень маловероятно, что нам удастся эффективно нормализовать и удержать ритм сердца.
Третий момент – риск «нормализационных» тромбоэмболий. То есть возможность тромбоэмболических осложнений при восстановлении синусового ритма. Проще говоря, есть, например, тромбы в предсердии. Если они есть, то мы просто не имеем права пытаться восстановить синусовый ритм, потому что при восстановлении синусового ритма увеличивается риск «нормализационных» тромбоэмболий. То есть мы сначала должны растворить эти тромбы, а потом уже думать о восстановлении синусового ритма.
Следующий момент – какой ценой можно восстановить и удержать ритм. В одном случае, для этого достаточно таблетки в кармане. В другом случае – приходится делать электроимпульсную терапию, давать длительную и больших дозах медикаментозную терапию, и так далее. То есть приходится решать вопрос, что хуже: аритмия или ее лечение.
Выраженность органических изменений сердца, выраженность явлений сердечной недостаточности, и так далее.
Все эти моменты, которые мы оцениваем, выбирая тактику ведения больного с аритмией. Но тем не менее мы помним, что синусовый ритм – это лучше, чем аритмия. И если есть возможность, то надо восстанавливать синусовый ритм. Какие есть возможности?
Современные рекомендации Европейского общества кардиологов, какие препараты рекомендуются в первую очередь для восстановления синусового ритма. Обратите внимание, это европейские рекомендации – тут из пяти названных препаратов, трех у нас нет, они не зарегистрированы в нашей стране, хотя они названы и переведены, и даны эти рекомендации. Но вот Вернакалант – да, эффективный препарат, хорошо купирует аритмию, но пока еще у нас не зарегистрирован, будет или нет и когда будет – неизвестно. Ибутилид – тоже давно существует, но мы им не располагаем в широкой практике, так же как и Флекаинид. Из названных в рекомендациях препаратов значатся только два – это Амиодарон, (Кордарон) и Пропафенон (Пропанорм). Причем, Амиодарон, в основном, применяется внутривенно. Пероральный Амиодарон менее удобен, скажем так, и менее эффективен, чем внутривенный. А Пропафенон пока еще внутривенная форма не доступна, и, в основном, применяется внутрь.
Вот реально, что мы имеем у нас в стране. Доказана эффективность, так сказать, препаратов первого ряда – это Пропанорм и Кордарон. Существуют еще более старые препараты, но они менее эффективны и более токсичны – это Новокаинамид и Хинидин. И третьи – это те препараты, которые доказаны, что они малоэффективны. Они используются, но не для этой цели, не для купирования – это Дигоксин и Соталол.
Надо сказать, что если сравнивать препараты III класса ( Кордарон) и I класса (Флекаинид, Амиодарон), то согласно данным рандомизированных исследований (здесь представлен метаанализ 9 исследований) по сравнительной эффективности Кордарона и Пропанорма, и Пропафенон, Флекаинид. (Пропафенон, Флекаинид красным обозначен). Оказывается, что согласно данным этих исследований препараты IС класса оказываются более эффективны, чем препарат III класса Кордарон.
За рубежом очень широко распространена эта тактика, «таблетка в кармане». У нас врачи менее охотно ее используют, может быть потому, что об этом как-то меньше говорят. И врачу, например, по скорой помощи неудобно давать пероральную таблетку – некогда ждать. Также как и между прочим врачу скорой помощи некогда ждать, пока подействует таблетка в течение нескольких часов – гораздо проще ввести препарат, имеющийся в наличии внутривенно. А из имеющихся в наличии у нас есть только Новокаинамид и Кордарон. Но тем не менее если в стационаре подобран Пропанорм, например, или другой препарат, который купирует пароксизм перорально, то больному, это, конечно, выгоднее, если его научат купировать пароксизмы в домашних условиях. Для этого существует основная схема. Справа: однократный прием трех или четырех таблеток Пропанорма. Эффективность этого способа применения, которая оценивается в течение 4-6 часов, составляет более 80% по данным итальянских авторов.
Но есть еще такая ситуация, когда мы по какой-то причине опасаемся сразу давать такую большую дозу: 450-600 миллиграмм и даем сначала маленькую дозу. Здесь написано: первый прием 300 миллиграмм, то есть 2 таблетки. И если это не поможет, то через час еще одна таблетка. Я должен здесь заметить, что безопаснее сначала дать пробную дозу: не две таблетки, а одну. То есть поменять местами – первый прием 150, это как бы пробный прием. Эта доза редко купирует ритм, но это проверка на переносимость. И если больной хорошо переносит, то тогда через час и можно дать 300 миллиграмм. А уже подействует (в сумме будет 450 миллиграмм), и если не поможет, то следующий прием через несколько часов может быть еще 150 миллиграмм, то есть будет 600 миллиграмм. Эффективность такой схемы достигает 60%.
Спорные вопросы тактики профилактической терапии. Профилактика рецидивов фибрилляции предсердий – тоже очень больной вопрос. Вот европейские рекомендации, которые, собственно, в настоящее время действуют. 5 препаратов названы: Амиодарон, Пропафенон, Соталол – это то, что имеется у нас; и Флекаинид, которого у нас пока нет. Также Дронедарон, который был, но сейчас по ряду причин его применение свернуто, заторможено, не рекомендовано, то есть по меньшей мере требует дальнейшего изучения, можно его применять или нет. У нас реально есть три: Кордарон, Пропафенон (Пропанорм) и Соталекс. Слева показаны три препарата, которые доказаны многочисленными международными рандомизированными исследованиями. Но есть еще менее изученные препараты, которые у нас достаточно широко применяются – это Этацизин, Аллапинин. Дизопирамид раньше применялся, сейчас из-за его токсических свойств он применяется очень мало.
Как ни странно более всего применяется на сегодняшний день Кордарон, так как он относится все-таки к наиболее эффективным препаратам. Но тем не менее он является и наиболее токсичным. То есть у него наибольшая частота нежелательных эффектов. Причем, в основном, нас беспокоят органотосичные эффекты: поражение щитовидной железы, поражение легких, печени, а кроме того – это фотодерматоз, кератопатия, расстройства со стороны желудочно-кишечного тракта, удлинение интервала QT и проаритмогенное действие, связанное с этим. То есть общая частота побочных действий при длительном приеме Кордарона превышает 33%, то есть у каждого третьего.
В связи с этим надо отметить, что препараты I класса меньше дают частоту побочных эффектов, но их использовать опасаются, основываясь на результатах CAST-1 и CAST-2, согласно которым острый период инфаркта миокарда и наличие сердечной недостаточности являются противопоказаниями для применения препаратов этого класса. Эти исследования вызывали большую озабоченность и опасение применять эффективные и малотоксичные препараты I класса для лечения больных, профилактики фибрилляции предсердий у больных с органическими изменениями сердца.
Надо сказать, что ретроспективный метаанализ этих же, и других исследований показал, что если, например, к препаратам первого класса добавляются бета-блокаторы, то вероятность побочных эффектов существенно уменьшается, то есть вероятность проаритмогенного эффекта. Если желудочковые аритмии и фибрилляция предсердий подавляются малыми дозами препаратов первого класса, то это тоже улучшает прогноз, увеличивает шансы больного на выживание. В связи с этим возникает вопрос. Существует такое положение, что антиаритмики IС класса рекомендуются, в основном, больным без выраженной органики, но при этом важно подчеркнуть, что понимается под этой «выраженной органикой»? Прежде всего, это наличие клинически выраженных признаков сердечной недостаточности со сниженной фракцией выброса, острая форма ишемической болезни сердца, в первую очередь, острый инфаркт, и выраженная гипертрофия левого желудочка.
Если ничего этого нет, то мы имеем право назначить больному для профилактики, например, рецидивов аритмии препарат IС класса. И в качестве доказательства этого положения мне хотелось бы представить результаты крупного научного исследования ПРОСТОР, которое у нас в стране было сделано с несколькими большими центрами: в Москве, Московской области, Новосибирске, Иркутске, Рязани, Нижнем Новгороде, и других. В настоящее время более 300 больных включено в это исследование и продолжительность исследования, общая, превышает один год. Согласно результатам этого исследования эффективность препарата Пропанорм по сравнению с Кордароном оказывается вполне сопоставимой, то есть статистически не значимая разница. А вот переносимость у Пропафенона значительно лучше, чем у Кордарона: число вынужденной отмены 2 против 25 – существенная очень разница.
Выводы поэтому исследованию: токсичность Пропанорма значительно меньше, чем у Амиодарона, эффективность примерно сопоставима. И препарат IС класса Пропафенон вполне может быть использован для профилактики аритмии у больных с артериальной гипертонией, и с ишемической болезнью сердца в хронической форме вместе с бета-блокаторами, если нет прямых явных противопоказаний к назначению препаратов этого класса.
Надо сказать, что среди препаратов I класса, если сравнивать Пропафенон, Пропанорм, Аллапинин, Этацизин, то Пропанорм имеет значительно более высокий уровень доказательств, а также имеет преимущество и по переносимости, и по частоте побочных эффектов, и по стоимости, и по доказательной базе.
Наконец, для профилактики рецидивов важно применение так называемой, «upstream»-терапии, то есть терапии, направленной на истоки заболевания, на патогенез: на лечение артериальной гипертонии, ишемической болезни сердца, сердечной недостаточности, атеросклероза. Здесь доказано, что использование бета-адреноблокаторов, блокаторов кальциевых каналов (в основном, группы варипомела) и ингибиторов ангиотензин превращающего фермента оказывают сами по себе антиаритмическое действие, существенно усиливая антиаритмическую терапию основными препаратами.
Вот эта правая группа, менее изученная – антагонисты рецепторов ангиотензина, статины и Омега 3, полиненасыщенные жирные кислоты тоже имеют определенную базу как дополнение к существующей антиаритмической терапии.