Андрогенное ожирение это что
Типы ожирения

Классификация жировых отложений
Наряду с этим существует другая классификация жировых отложений, согласно которой:
Помимо выше указанных типов можно выделить мозговое ожирение, которое сопровождается всевозможными двигательными расстройствами, развитием слабоумия, ухудшением зрительного восприятия. При таких патологиях требуется обследование сразу у нескольких специалистов. Коррекция жировых отложений не может осуществляться посредством нормализации питания и физических нагрузок.
При описании клинической картины монструозного ожирения объем лишнего жира превышает 60 кг. Состояние пациента отягощается сильной одышкой, которая во многом свидетельствует о сопутствующих заболеваниях сердца. Столь глобальная форма отложений жира существенно сокращает срок жизни больного. Причиной смерти обычно является сердечная недостаточность.
Исходя их причин, которые привели к ожирению, можно также выделить две большие группы жировых отложений. Одни спровоцированы нарушением пищевого поведения (перееданием) и отсутствием необходимой физической нагрузки, за счет чего называются экзогенными. Другие вызваны неправильным течением внутренних процессов, в том числе гормональными нарушениями, поэтому причисляются к эндогенным.
Что такое гиперандрогения? Причины возникновения, диагностику и методы лечения разберем в статье доктора Скатова Бориса Васильевича, уролога со стажем в 27 лет.
Определение болезни. Причины заболевания
Гиперандрогения — это состояние, при котором у женщины в крови значительно повышен уровень мужских половых гормонов (андрогенов): тестостерона, дигидротестостерона, андростендиона и других.
Распространённость
Причины
Симптомы гиперандрогении
Патогенез гиперандрогении
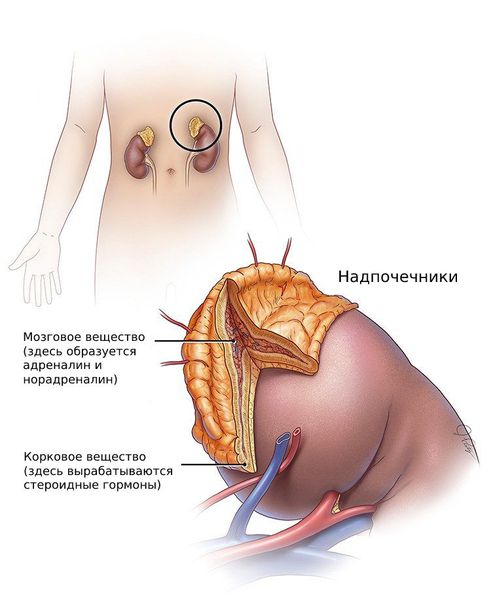
Андрогены — стероидные половые гормоны, которые вырабатываются из холестерина в коре надпочечников, а также в клетках фолликулов и соединительной ткани яичников.
К андрогенам относятся:
Роль андрогенов
В женском организме андрогены поддерживают гормональный баланс и после начала полового созревания инициируют рост волос на лобке и в подмышечных впадинах. Также они необходимы для выработки эстрогена и возникновения полового влечения.
Андрогены замедляют потерю кальция в костях и регулируют работу внутренних органов и систем: репродуктивной, почечной, мышечной и сердечной.
Гормональная регуляция происходит почти мгновенно с малым количеством активного вещества — гормона. Другая её особенность заключается в дистанцировании: гормон может вырабатываться в одной железе, а попадать в орган-мишень, находящийся в другой части организма.
В плазме крови андрогены взаимодействуют с глобулином, связывающим половые гормоны (ГСПГ). Он выполняет транспортную роль: вместе с ним андрогены доставляются с кровью в клетки органов-мишеней.
Избыток андрогенов
К избытку андрогенов могут приводить различные патологические механизмы:
Повышать уровень андрогенов могут и другие внешние факторы, например приём стероидов и гормональных препаратов. Интересно, что при всех гиперандрогенных состояниях, андрогены происходят более чем из одного источника. Так, при поликистозе яичников увеличен синтез тестостерона, но большая часть этого гормона образуется вне яичников — в надпочечниках.
Большую роль в развитии первичной гиперандрогении играют генетические факторы. Одной из причин синдрома поликистозных яичников (СПКЯ) является генетически предопределённый избыток лютеинизирующего гормона (ЛГ). ЛГ стимулирует образование мужских половых гормонов: тестостерона и андростендиона. Их чрезмерная выработка нарушает процесс развития фолликулов: они преждевременно перерождаются в жёлтое тело и в этой области образуются фолликулярные кисты.
Другая причина развития СПКЯ — генетически обусловленное нарушение выработки инсулина и развитие инсулинорезистентности, то есть недостаточный ответ тканей на его действие.
К гиперандрогении, как было сказано выше, может приводить врождённая гиперплазия коры надпочечников. Причина её развития — мутации генов, которые отвечают за синтез ферментов или транспортных белков, участвующих в выработке кортизола.
Классификация и стадии развития гиперандрогении
Согласно Международной классификации болезней (МКБ-10), гиперандрогения кодируется как Е.28.1 Избыток андрогенов. Выделяют истинную гиперандрогению и другие её формы.
Истинная гиперандрогения
Истинная гиперандрогения бывает яичниковой и надпочечниковой
Яичниковая гиперандрогения:
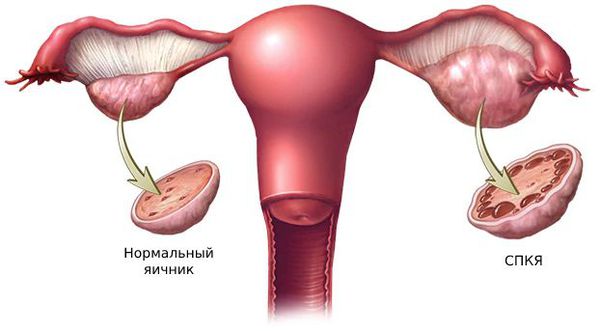
1. Синдром поликистозных яичников. Первичный СПКЯ (синдром Штейна — Левенталя) возникает при нарушении в системе гипоталамус-гипофиз-яичники. Вторичный СПКЯ развивается при эндокринной патологии, например на фоне сахарного диабета, заболеваний щитовидной железы или под воздействием внешних факторов: интоксикации, стресса, травмы и инфекции.
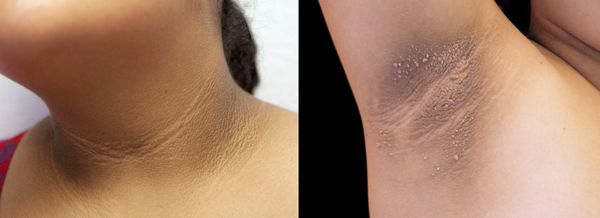
2. Стромальный текоматоз яичников (синдром Френкеля) — тяжёлая форма овариальной неопухолевой гиперандрогении. При заболевании разрастается соединительная ткань и возникает синдром HAIR-AN (высокий уровень андрогенов, инсулинорезистентности, ожирение и чёрный акантоз). Это редкая патология выявляется преимущественно в постменопаузе.
3. Андроген-продуцирующая опухоль яичников:
Надпочечниковая гиперандрогения:
Другие формы гиперадрогении
Осложнения гиперандрогении
Наиболее частые осложнения гиперандрогении: бесплодие, инсулинорезистентность и ожирение. Нарушение обмена липидов, сахарный диабет, сердечно-сосудистая патология возникают как следствие этих процессов.
Механизмы развития гиперандрогении и гиперинсулинемии до конца не изучены. Теоретически возможны три варианта взаимодействия: гиперандрогения вызывает гиперинсулинемию, гиперинсулинемия приводит к гиперандрогении и есть третий фактор, ответственный за оба феномена.
Предположение о том, что гиперандрогения вызывает гиперинсулинемию, основано на следующих фактах:
О том, что гиперинсулинемия вызывает гиперандрогению, свидетельствует следующее: инсулинорезистентность сохраняется у пациенток с удалёнными яичниками и при длительном приёме препаратов, подавляющих выработку андрогенов.
Диагностика гиперандрогении
Диагностика проводится эндокринологом или гинекологом-эндокринологом.
Этапы:
1. Опрос (сбор анамнеза). Врач беседует с пациенткой и выясняет следующие факты:
2. Осмотр. Доктор обращает внимание на следующие симптомы:
3. Лабораторные исследования:
Направление на анализы выписывает врач, так как часть из них нужно проводить в определённые дни менструального цикла.
4. Инструментальная диагностика:
Лечение гиперандрогении
Заболевание лечит врач-эндокринолог или гинеколог-эндокринолог.
Лечение поможет устранить симптомы и достичь основных целей:
Нормализация менструального цикла уменьшает риск гиперплазии эндометрия и рака тела матки, маточных кровотечений и постгеморрагической анемии.
В редких случаях выполняют операции на яичниках.
Комбинированные оральные контрацептивы (КОК) снижают уровень гонадотропинов, а значит и концентрацию андрогенов, которые производятся в яичниках. Содержащиеся в КОК эстрогены увеличивают синтез глобулина, связывающего половые гормоны и, следовательно, снижают уровень свободного тестостерона. Кроме того, прогестагены в составе КОК уменьшают синтез андрогенов в надпочечниках, подавляют фермент 5-альфа-редуктазу и блокируют связывание андрогенов с рецепторами.
Оптимальными будут КОК, содержащие прогестаген с антиандрогенным действием: ципротерон, хлормадинон, диеногест и дроспиренон. Также предпочтительны оральные контрацептивы с этинилэстрадиолом.
Наиболее известные КОК, применяемые для лечения гиперандрогении:
Прогестагены нормализуют менструальный цикл при циклическом или постоянном приёме. Однако есть гипотезы, что прогестерон сам обладает андрогеноподобным действием. Его, как правило, не назначают для лечения гиперандрогении, но применяют для нормализации второй фазы менструального цикла.
Блокаторы андрогенных рецепторов из–за выраженной тератогенности (влияния на внутриутробную закладку органов будущего ребёнка) беременным принимать запрещено.
Основные препараты из группы блокаторов андрогенных рецепторов:
Дозировку и режим приёма препаратов врач назначает индивидуально.
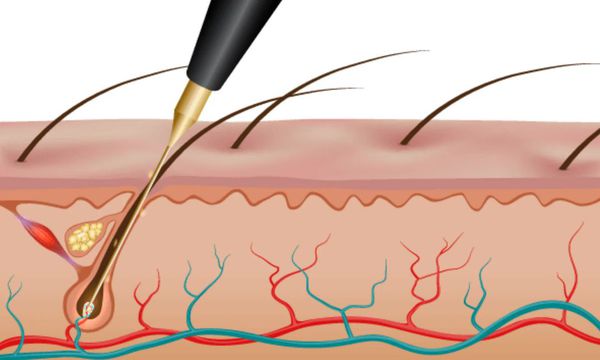
Способы удаления волос при гирсутизме
Существуют три вида электроэпиляции:
Побочные эффекты электроэпиляции: ожоги, раздражение кожи, редко — образование рубцов.
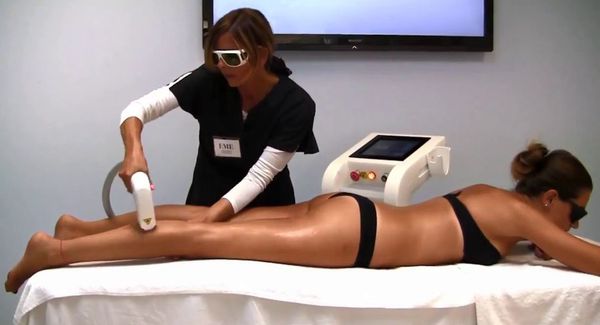
Лазерная эпиляция позволяет повредить волосяной фолликул, не разрушив окружающие его ткани. Процедуры нужно проводить многократно, но полностью избавиться от волос удаётся редко. В зависимости от источника светового излечения лазеры для удаления волос делятся на три группы:
Прогноз. Профилактика
Если своевременно обратиться к врачу и правильно подобрать лечение, то можно уменьшить неприятные симптомы и избежать серьёзных осложнений.
Результаты терапии следует оценивать через 3–6 месяцев, потому что антиандрогенные препараты действуют медленно: они постепенно накапливаются в организме и встраиваются в обмен веществ. Их приём требует адекватного дозирования, а также регулярной оценки результатов и возможных побочных действий.
Лечение позволяет избавиться от симптомов, поэтому для грамотной коррекции терапии пациентке необходимо регулярно посещать врача-эндокринолога
Профилактика:
Гиперандрогения у женщин
Лебедева Марина Юрьевна
Уровень андрогенов у женщин с симптомами гиперандрогении может находиться в пределах нормы. Поэтому по одному лишь анализу гормонов нельзя ставить диагноз и тем более строить стратегию лечения. О гиперандрогении свидетельствуют, прежде всего, симптомы, составляющие клиническую картину заболевания. Они делятся на три основных группы:
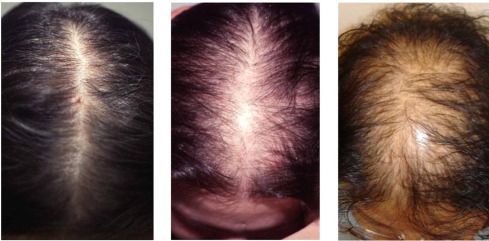
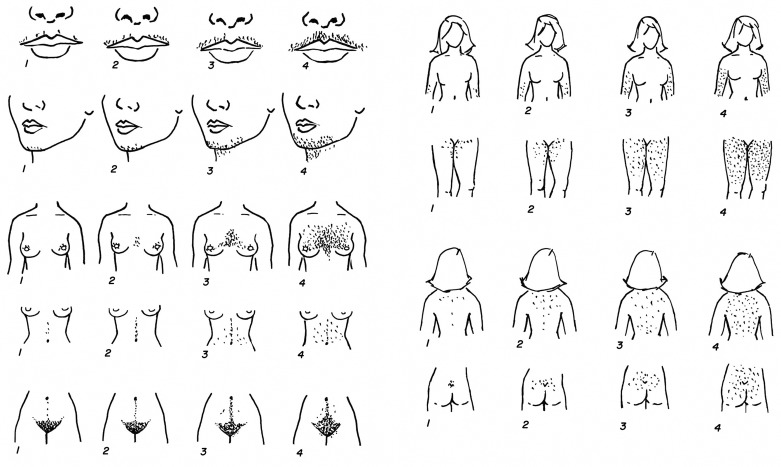
Внешние или косметические проявления заболевания проявляются как:
Гинекологические заболевания, возникающие на фоне гиперадрогении:
Нарушение обмена веществ при гиперандрогении:
Симптомы
До 20% пациенток гинекологических клиник имеют симптоматику этого заболевания. При этом прямой связи с уровнем мужских гормонов в крове не наблюдается. Андрогены могут быть как повышены, так и в норме. Причем чаще всего они не выходят за пределы нормы, а патологические состояния возникают по иным причинам. Проблема может заключаться в образовании тестостерона так называемых андрогенов-предшественников в тканях, состоящих из чувствительных к андрогенам клеток; увеличением его утилизации.
Один из самых распространенных симптомов это акне, даже при нормальной концентрации андрогенов. Проблематика заключается в неадекватной реакции сальных желез на мужские половые гормоны. Но это состояние нужно снимать антиандрогенными препаратами, не смотря на результаты анализов.
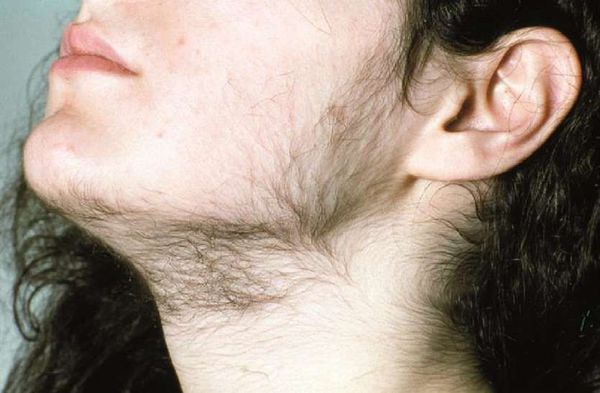
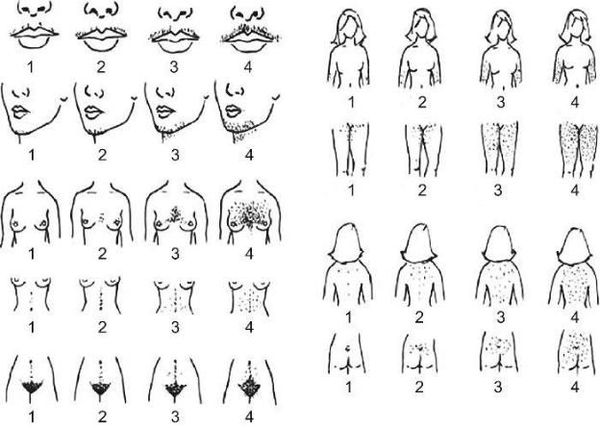
При гирсутизме примерно у половины пациенток уровень мужских половых гормонов повышен. И это становится причиной оволосения по мужскому типу. Но ряд зарубежных авторов считают, что к идиопатическому гирсутизму приводит увеличение продукции отдельными тканями дегидротестостерона (ДГЭА) значительно менее активного тестостерона. Исследования говорят о влиянии гормона ГСПГ, который связывает свободный тестостерон, содержащийся в крови, уменьшая его взаимодействие с клетками организма. Синтез этого агента происходит в печени и может ослабевать при нарушении ее функции. На него оказывают влияние эстрогенов и гормонов щитовидной железы. Их дефицит приводит также и к снижению уровня ГСПГ.
Расстройствам, связываемым с гиперандрогенией, часто сопутствует нарушение регулярности менструального цикла. При повышенных андрогенах у таких пациенток менструации могут и вовсе прекратиться до естественного наступления менопаузы. По той же причине может наступить ановуляция, сопровождающаяся снижением синтеза прогестерона и нарушением нормального гормонально фона. Прогрессирующий дисбаланс приводит к эстрогенной стимуляции эндометрия со снижением функции секреторной трансформации. А это в свою очередь повышает риск возникновения гиперплазии и других более серьезных заболеваний.
Осложнения
Одно из самых опасных последствий развития гиперандрогении у женщин – сахарный диабет II типа, при котором рецепторы клеток теряют чувствительность к инсулину. К сожалению, именно неправильная или несвоевременная диагностика первичного заболевания, опирающаяся только на анализы андрогенов, приводит к такому осложнению. При наличии симптомов врач должен назначать дифференциальную диагностику, включающий комплексный гормональный анализ, в котором исследуются не только мужские половые гормоны, но пролактин, ЛГ, ФСГ, ДГЭАС. Исследования проводятся по показаниям индивидуально, а не каждой пациентке. Например, при акне, чаще всего развивающемся при нормальном уровне андрогенов, комплексный анализ можно не делать, если глюкоза в норме или нет других проявлений, характерных для гиперандрогении.
У пациенток с сиптомами гирсутизма очень часто (по некоторым данным до 90%) выявляют поликистоз яичников (ПКЯ). При этом андрогены повышены только у половины из них. Это дает повод считать, что у части пациенток наблюдается симптоматическая гиперандрогения.
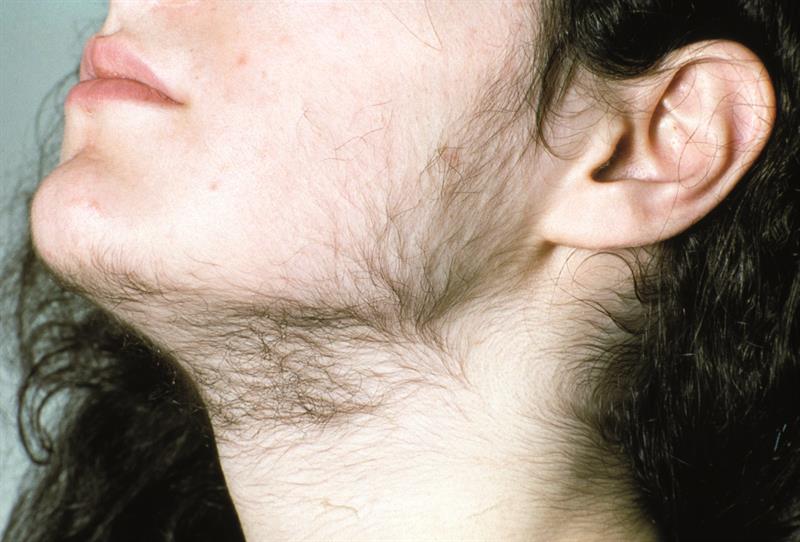
Гирсутизм у женщины
Женщины с выраженными симптомами гиперандрогении нуждаются в наблюдении и лечении этого заболевания, особенно если в планах есть беременность. Лечение таких пациенток проводят, прежде всего, путем медикаментозной стимуляции овуляции. Нарушение овуляции может привести к образованию кист яичников. Наличие кист яичников осложняет детородную функцию.
Поликистоз нередко сопровождается усилением выработки яичниками андрогенных гормонов. Если гиперпродукция не вызвана опухолевым генезом, то наблюдается вялотекущая прогрессия заболевания, которая может растянутся на несколько лет. Резкое проявление симптомов свидетельствует о возможном наличии опухолей, продуцирующих андрогены. Чаще всего это такие образования, как текома и лютеома. Уровень андрогенов при этом доходит до мужской нормы (свыше 200 нг/дл) и более. При наличие этих признаков необходимо произвести УЗИ яичников (компьютерную томографию). Обнаруженные опухоли подлежат удалению хирургическим путем. У пациенток с признаками гирсутизма такая картина встречается менее чем в одном случае из ста.
Гиперпродукция андрогенов у женщин может производиться надпочечниками. При неопухолевом генезе ее причина обусловлена недостаточной выработки кортикостероидов, что провоцирует усиление синтеза андрогенных гормонов корой надпочечников. Маркером подтверждения этого диагноза считается умеренное повышение уровня ДГЭАС.
Недостаток кортикостероидов при гиперандрогении надпочечникового генеза назначают компенсационную медикаментозную терапию (препараты, содержащие глюкокортикостероиды). Пациенткам с выраженными симптомами гирсутизма или с поликистозом яичников рекомендуется дополнительно назначать антиандрогенные препараты.
Синдром галактореи-аминореи в некоторых случаях сопровождается гиперандрогенией надпочечного генезиса. Но истинная причина дисбаланса кроется в повышенном пролактине. Для нормализации этого гормона назначаются такие ингибиторы, как бромкриптин и т.п.
Высокий уровень ДГАЭС, превышающий 800 мкг/дл, указывает на возможное наличие опухолей надпочечников, которые продуцируют андрогены. Для их диагностики назначают исследование МРТ или компьютерную томографию.
Лечение
Лечение гиперандрогении в большинстве случаев проводят антиандрогенными препаратами. Одним из главных препаратов для лечения является КОК с антиандрогенным эффектом- Джес, Ярина, Диане-35. Однако подбор препарата обследование и подготовку организма к приему лекарства должен осуществлять врач. Длительность курса зависит от симптоматики. Угревая сыпь и себорея преодолевается дольше, чем гирсутизм. Для закрепления результата препарат рекомендуется принимать непрерывно на протяжении всего курса, который может длиться до одного года, и продолжать лекарственную терапию еще 3-4 месяца после визуального улучшения.
Гиперандрогения и беременность
Препараты, содержащие антиандрогены, которые прописывают при лечении гиперандрогении, имеют выраженный контрацептический эффект. Поэтому пациенткам, желающим забеременеть, эти лекарства не назначают. Не каждая форма этого заболевания, хотя с ним связывают 30% случаев прерывания беременности в первый триместр, подлежит лечению в период вынашивания ребенка. Врач принимает во внимание историю предыдущих беременностей. Лечение назначается только в том случае, если существует риск выкидыша по причинам, связанных с гиперандрогенией. Но назначают только глюкокортикоидные препараты, которые через гипофиз воздействуют на снижение уровня андрогенных гормонов надпочечниками.
Ожирение – заболевание или распущенность?
Принято считать, что полный человек является жертвой своего неуемного аппетита и малоподвижного образа жизни, а значит и лечение — это его личное дело. Как правило, окружающие относятся к тучным людям с пренебрежением и иронией, что может нанести им психологическую травму, особенно от этого страдают дети и подростки. Ироничные высказывания сверстников и взрослых негативно влияют на самооценку человека, приводят к формированию комплексов, еще больше усугубляя проблему.
На самом деле, ожирение – это хроническое многофакторное разнородное заболевание, причина которого кроется в сложных метаболических нарушениях в организме, которые приводят к накоплению и отложению избыточного количества жира.
Об ожирении мы говорим, когда процент избыточной жировой ткани по отношению к массе тела составляет более 20% у мужчин и более 25% у женщин, а индекс массы тела (ИМТ) – больше 25-30.
Индекс массы тела — это показатель соответствия роста человека его весу. Рассчитать его можно по формуле: ИМТ = масса тела (кг) / [рост (м)]2
Например, если ваш рост — 170 см, а вес 70 кг, то ваш ИМТ = 70 / 1,7 * 1,7 = 24,2. Для данного роста вес является нормальным.
Классификация ожирения по ИМТ (ВОЗ, 1997)
(вес в кг / рост в м)
Однако, при определении ИМТ не учитывается характер распределения жировой ткани. Для этого используются антропометрические измерения: в качестве критерия выступает показатель соотношения объема талии к объему бедер. По характеру распределения жировой ткани выделяют следующие типы ожирения:
Негативные последствия ожирения
Есть мнение, что ожирение – это проблема сугубо эстетическая. На самом деле, это далеко не так.
По данным статистики, ожирение увеличивает риск развития сахарного диабета до 10 раз. Среди пациентов с ожирением на 50% больше больных артериальной гипертензией (повышением артериального давления). При этом снижение массы тела на 10% от исходной приводит к снижению риска смерти на те же 10%.
Существует достаточно длинный список заболеваний, причинно связанных с избыточным весом (то есть в основе этих болезней лежит ожирение). Сюда относятся:
И это далеко не полный перечень.
Как избавиться от ожирения
Ожирение редко является самостоятельным заболеванием. При лечении необходимо включать в программу обследования выявление нарушений липидного профиля, углеводного обмена, патологии печени, маркеров сердечно-сосудистой, эндокринной патологии и т. д. Соответственно, при лечении заболевания необходимо действовать в нескольких направлениях: обратиться к врачу-эндокринологу и проверить состояние своего организма – весьма вероятно, что без медицинской помощи с проблемой лишнего веса вам не справиться. И второе направление: образ жизни. То есть надо наладить правильное питание и обеспечить достаточную физическую нагрузку.
Мы ежедневно получаем энергию из еды и тратим ее на поддержание жизнедеятельности организма и физическую активность. Если энергии потребляется больше, чем расходуется – она откладывается в виде жировых запасов. Если наоборот – энергия черпается из имеющихся жировых запасов, то есть человек сбрасывает вес. Чем больше дисбаланс между потреблением и расходом энергии, тем интенсивнее идет процесс накопления или избавления от жира.
Основы здорового питания
Для начала заведите пищевой дневник – в который вы будете записывать всё, что съедаете за день. Кстати, существует множество программ, которые можно установить на телефон или на компьютер, — с их помощью очень удобно записывать все, что вы съели и выпили и считать калорийность вашего рациона, а также отслеживать баланс жиров, белков и углеводов. С помощью пищевого дневника проанализируйте свой рацион, ваша цель – чтобы количество потребляемых калорий было меньше, чем количество расходуемых. Не менее важен и качественный состав вашей пищи.
Большая часть потребляемых нами продуктов должна быть растительного происхождения (злаковые, фрукты и овощи), так как только в этом случае вы можете быть уверенными, что ваш организм получает достаточное количество балластных веществ, витаминов, минералов и вторичных растительных веществ. В отличие от многих фруктов овощи содержат меньше калорий. Поэтому при правильном питании, прежде всего, в небольших количествах, нужно употреблять фрукты. Картофель богат крахмалом и балластными веществами и надолго обеспечивает чувство сытости. При употреблении злаковых отдавайте предпочтение продуктам с отрубями, так как в муке высшего сорта уже не содержатся, например, балластные вещества. Попробуйте отрубной хлеб или макароны из муки грубого помола. Эти продукты подверглись меньшей обработке и поэтому содержат много важных питательных элементов, таких как минеральные вещества и витамины.
Молоко и молочные продукты важны для костей и зубов, так как они снабжают наш организм кальцием. Важно, что сыр и молоко содержат много насыщенных жиров, которые помимо того, что калорийны, так еще неблагоприятно действуют на уровень холестерина. Выбирайте молоко и творог с низким содержанием жира.
Для сбалансированного рациона важны и продукты животного происхождения, такие как мясо и рыба. Мясо снабжает наш организм полноценными белками, железом и витаминами, рыба поставляет йод, кальций, фосфор. Необходимо 1–2 раза в неделю есть морскую рыбу и морепродукты.
Жиры должны составлять очень небольшую долю в нашей пище. Растительные масла, такие, как рапсовое или оливковое, снабжают организм важными жирными кислотами, такими как омега-3-кислоты, которые необходимы для работы мозга. Кроме этого, жиры делают возможным прием жирорастворимых витаминов (поэтому овощи всегда нужно есть с небольшим количеством масла).
Питание должно быть дробным, в день рекомендуется не менее 5-6 приемов пищи: так вы разгоните метаболизм и процесс похудения будет более успешным.
При этом важно много пить. Вода необходима, чтобы балластные вещества размягчались в кишечнике и могли в полной мере проявлять свое полезное воздействие. Если организму не хватает жидкости, это может привести к запорам. В качестве утолителя жажды подходит, прежде всего, вода, несладкий чай и сок с минеральной водой.
Физическая нагрузка
Помимо правильного питания для избавления от лишнего веса и получения красивой фигуры необходимы физические нагрузки. Образ жизни современного человека таков, что мы очень мало двигаемся. Гиподинамия – это болезнь XXI века. На работу мы едем на машине или на автобусе, на работе, в основном, сидим, по вечерам лежим перед телевизором или сидим за компьютером, а в выходные предпочитаем отдыхать на диване, а не совершая кросс. В результате – энергии расходуется значительно меньше, чем потребляется, да и для организма такой образ жизни не полезен и приводит к проблемам с сердечно-сосудистой системой, заболеваниям опорно-двигательного аппарата, остеохондрозу, головным болям и пр. Движение регулирует кровяное давление, усиливает обмен веществ, помогает сбросить лишний вес, уменьшает нежелательные жировые отложения в области живота и влияет на действие инсулина. Также нельзя недооценивать влияние движения на иммунную систему и психологическое самочувствие. Физическая активность сокращает риск сердечно-сосудистых заболеваний и диабета. Если вы будете больше двигаться, вы будете лучше себя чувствовать.
Начинать заниматься физическими упражнениями следует постепенно, с умеренных нагрузок. Если вы начинаете заниматься с «нуля», то безопасно начинать с 5–10 минут, например, ходьбы в комфортном темпе. Если во время выполнения упражнений вам трудно разговаривать или задерживать дыхание, необходимо снизить темп. Занятия не должны провоцировать одышку, обильное потоотделение, общую слабость, боли в сердце. При выполнении любых упражнений дышите глубоко и старайтесь делать упражнения так, чтобы в них участвовало все тело. Например, при ходьбе двигайте верхней частью тела и руками. Хороший пример такой активности — «скандинавская ходьба» или занятия на эллиптическом тренажере. Удивительно, что самым эффективным, а самое главное, простым и доступным способом «сжечь» лишние калории является ходьба в тренирующем режиме (100-120 шагов минуту). Сейчас очень популярны «шагомеры» — их можно связывать с аккаунтом в смартфоне и отслеживать ваши ежедневные успехи. Оптимальной ежедневной нагрузкой считается пройти 10 000 шагов.
Важна также регулярность физических нагрузок. Длительные перерывы снижают эффективность занятий и сводят к нулю предыдущие успехи.
Есть еще много способов без особых усилий сделать физическую активность частью своей повседневной жизни. Попробуйте:
Привлекайте к совместному отдыху друзей и семью. Сыграйте в теннис, бадминтон, волейбол, футбол. Вместе отправьтесь на велосипедную или лыжную прогулку. Такие занятия не только помогут снизить вес, но и дадут возможность чаще общаться с друзьями, стать положительным примером для ваших детей.