Анкилозирующий спондилоартрит что это такое
Болезнь Бехтерева: что это и как остановить?
Болезнь Бехтерева или анкилозирующий спондилит – одна из хронических форм артрита, при которой поражаются позвоночник и периферические суставы. Качество жизни падает, передвигаться становиться трудно и болезненно. В группе риска зачастую мужчины – они болеют в 2-3 раза чаще, чем женщины. Возраст пациентов колеблется от 15 до 35 лет, но бывают и старше. Несвоевременное и неправильное лечение чревато полной инвалидизацией. Давайте разберемся, что собой представляет болезнь Бехтерева, по каким признакам и как ее диагностируют, и что самое важное – как лечить болезнь Бехтерева?
Болезнь Бехтерева поражает позвоночник
Причины болезни Бехтерева
Что происходит тем временем в организме? Воспаление появляется вне сустава в местах, где связки и сухожилия крепятся к кости. В основном распространяется на небольшие суставы, которые размещены меж позвонками. Главная особенность болезни Бехтерева – постепенное ограничение подвижности суставов, сращивание костей друг с другом (т.е. образование так называемых «анкилозов»), медленное превращение позвоночника в 1 цельную кость. Кроме того, окостеневают даже связки. Отсюда – потеря гибкости, возможности нормально передвигаться вплоть до полной неподвижности.
Точные причины болезни Бехтерева учеными не названы. Толчком к анкилозирующему спондилиту может служить некорректное функционирование иммунной системы и поражение аутогенных клеток. То есть по невыясненным причинам клетки-защитники, которые должны воздействовать на возбудителей заболеваний, «нападают» на суставы. Также среди предпосылок выделяют наследственную предрасположенность. Если родители передали ребенку ген HLA-В27, вероятность того, что он заболеет болезнью Бехтерева, возрастает в 6 раз! Приблизительно 90% пациентов с подтвержденным диагнозам были носителями этого гена.
Штаммы Klebsiella и другие энтеробактерии, которые вызывают артрит, тоже могут выступить «спусковым механизмом» для болезни Бехтерева.
Классификация болезни Бехтерева
Исходя из локализации и выраженности симптомов болезни Бехтерева, медики выделили 5 форм заболевания:
Клинические рекомендации при болезни Бехтерева могут разниться еще и в зависимости от скорости прогресса патологии. Есть 3 варианта:
Запоздалое обнаружение усложняет лечение болезни Бехтерева – на ранних этапах можно полностью избавиться от симптомов.
Необходимо как можно раньше диагностировать болезнь Бехтерева
Симптомы болезни Бехтерева
Самый частый симптом болезни Бехтерева – боль в спине. Пациенты жалуются на усиление болевых ощущений при неподвижности (во время сна). Обычно с физнагрузками она проходит или значительно ослабевает.
Сопутствующие симптомы болезни Бехтерева:
Правильная диагностика болезни Бехтерева очень важна, поскольку похожая симптоматика встречается у пациентов с диагнозами остеохондроз, спондилез, артроз и ревматоидный артрит.
Диагностика болезни Бехтерева
При заболевании всегда отмечаются изменения суставного хряща и костей, но не всегда – сильные боли. Болезнь Бехтерева развивается не за 1-2 месяца, а в течение нескольких лет. Боль и скованность в груди, поясничные боли – это все возникает уже после начала деградации межпозвоночных суставов.
Для диагностики болезни Бехтерева используются:
Также следует провести полное обследование, чтобы определить внесуставные очаги проявления (анализ крови, флюорография, электрокардиография и других). К примеру, могут проявиться почечная недостаточность и проблемы со зрением вплоть до сращивания радужки, катаракты или глаукомы.
Понять на начальных стадиях, что мы имеем дело с болезнью Бехтерева, трудно. Врач может назначить рентген таза для рассмотрения крестцово-подвздошных суставов (если изменения выражены слабо, повторный рентген проводят через 2 года, чтобы наблюдать за их характером и течением). МРТ – более чувствительный метод для диагностики на болезнь Бехтерева. Впоследствии полученные томограммы анализируются врачом-ревматологом.
Из всех лабораторных методов наиболее важным считается определение СОЭ и СРБ, поскольку так доктор может получить расширенную информацию о текущей стадии воспалительного процесса.
После диагностики болезни Бехтерева можно приступать к терапии. Ее назначают в зависимости от стадии и формы заболевания.
Как бороться с болезнью Бехтерева?
Лечение болезни Бехтерева состоит из немедикаментозных и медикаментозных методов. Стратегия подбирается индивидуально врачом-ревматологом – общих клинических рекомендаций при болезни Бехтерева нет.
Задача лечения болезни Бехтерева – убрать болевой синдром, снять воспаление и замедлить прогрессирование заболевания.
Современные методы при болезни Бехтерева: упражнения, физиотерапия, медикаменты, диета, в крайнем случае – хирургическое вмешательство.
Существует 4 метода лечения болезни Бехтерева.
Хирургическое лечение болезни Бехтерева
Операция при таком диагнозе считается сложной и рискованной, назначается только на поздних стадиях в случаях, когда пациенту грозит инвалидность.
Основные виды хирургического лечения при болезни Бехтерева:
После операции показаны лечебная гимнастика и физиотерапия.
Физиотерапия
Физиотерапия – вспомогательные методы. Среди них: ультрафиолетовое облучение (обезболивающий и противовоспалительный эффект), УВЧ-терапия на суставы, электрофорез жидкости Парфенова или новокаина. Дополнительное лечение болезни Бехтерева при средней и низкой ее активности осуществляется с помощью индуктотермии, микроволновой терапии, ультразвука, ультрафонофореза с гидрокортизоном, солевые и сероводородные ванны. Также улучшают состояние массажи, парафинотерапия. В неактивной стадии могут порекомендовать бальнеотерапию. Вышеописанные методы можно комбинировать!
ЛФК при болезни Бехтерева
Лечебная физкультура очень полезна при реабилитации. Комплекс упражнений при болезни Бехтерева включает растяжку, укрепление осанки и мышечного корсета, повышение тонуса мышц, тренировки для улучшения подвижности и восстановления координации. Желательно заниматься физкультурой не менее 1 часа в день.
Варианты ЛФК при болезни Бехтерева:
Внимание! Выполнение ЛФК при болезни Бехтерева не должно сопровождаться сильным дискомфортом. Если он есть, нужно проконсультироваться с врачом.
Медикаментозное лечение болезни Бехтерева
Как таковых специфических лекарств конкретно нет. Клинические рекомендации при болезни Бехтерева чаще всего включают:
Важную роль в устранении симптомов, лечении при болезни Бехтерева играют хондропротекторы.
Почему хондропротекторы реально помогают?
Хондропротекторы – препараты, которые содержат глюкозамин и/или хондроитин. Это естественные вещества нашего организма. С уменьшением их выработки обменные процессы в суставах нарушаются, затем происходят дегенеративные изменения в хрящевой ткани. Как следствие – больные суставы. Лечение болезни Бехтерева хондропротекторами на ранних этапах поможет затормозить деградацию суставов, ускорить восстановление хряще, снять болевой синдром.
Лечение хондропротекторами может быть эффективно на ранних этапах Болезни Бехтерева.
Профилактика и диета
Особой диеты не существует. Основной принцип – правильное и сбалансированное питание. Медики советуют дополнить рацион большим количеством морепродуктов. Одна из причин – наличие в них глюкозамина и хондроитина. Однако в достаточном объеме получить их из пищи практически невозможно (даже если есть только красную рыбу!). В этом случае на помощь приходят препараты хондропротекторы. Например, Артракам.
Хондропротектор Артракам рекомендуют для профилактики суставных заболеваний. Даже если Вы в группе риска (имеете предрасположенность, лишний вес, активно занимаетесь спортом или ведет малоподвижный образ жизни), Артракам защитит суставы.
Достоинства Артракам по сравнению с препаратами других групп:
В качестве дополнительных профилактических мер врачи советуют отказаться от вредных привычек (особенно от курения), побольше отдыхать, вести активный образ жизни. Желательно избегать инфекций, при плохом иммунитете принимать иммуномодуляторы.
Перед тем, как лечить болезнь Бехтерева или проводить профилактику, проконсультируйтесь с врачом.
Желаем здоровых и подвижных суставов!
Анкилозирующий спондилоартрит что это такое
Анкилозирующий спондилит (АС) относится к системным воспалительным заболеваниям, при котором преимущественно поражается позвоночник. Протекающий в позвоночнике патологический процесс постепенно приводит к сращению отдельных позвонков между собой (анкилозированию), следствием чего является развитие ограничения подвижности вследствие образования анкилозов (сращений костей друг с другом). Отсюда и происходит и название болезни. Одновременно происходит окостенение связок, окружающих позвоночник. В результате позвоночник может полностью утрачивать свою гибкость и превращаться в сплошную кость.
Симптомы
Обычно заболевание развивается в молодом возрасте и имеет постепенное начало в виде болей в пояснице, которые со временем распространяются на другие отделы позвоночника. Боли могут возникать эпизодически, но чаще носят стойкий характер и лишь на время уменьшаются после приема лекарств. Характер болей имеет следующие особенности:
Истинная причина возникновения АС (болезни Бехтерева) пока не ясна.
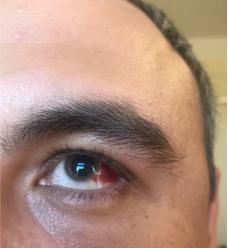
Кроме позвоночника и суставов иногда наблюдается поражение различных органов и систем (поражения сердца, почек, глаз). Наиболее часто поражаются глаза (увеит), проявляется это болью и покраснением одного глаза, слезотечением, светобоязнью, затуманиванием зрения. В таких случаях больные должны наблюдаться не только у ревматолога, но и у офтальмолога. Увеит при АС, как правило, односторонний и при адекватном лечении обычно проходит в течение 2-3 месяцев без последствий. Если своевременно не назначают адекватное лечение, то увеит может привести к осложнениям.
Диагностика
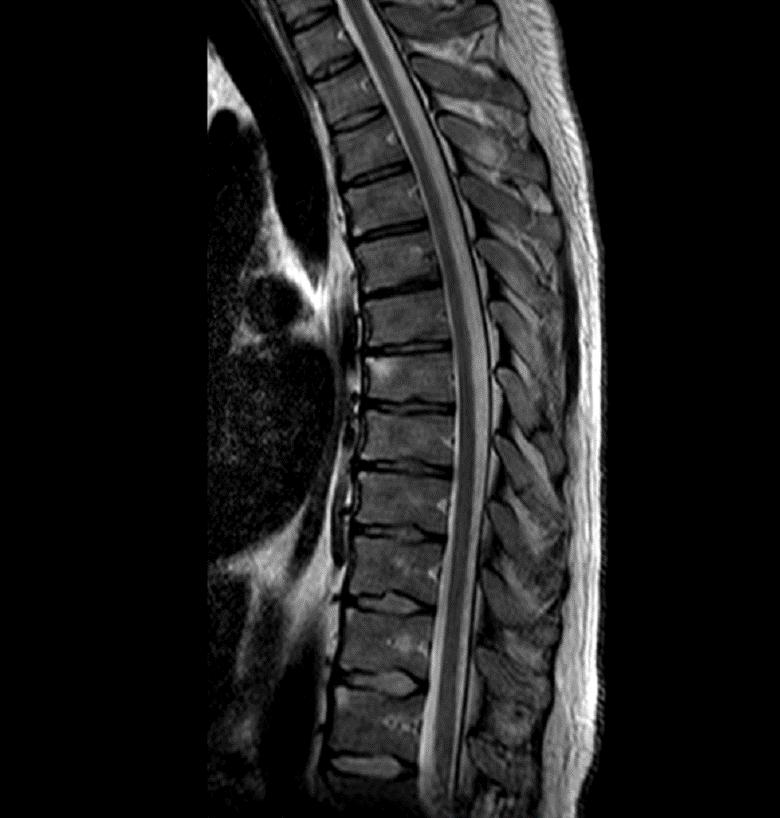
Среди лабораторных методов наибольшее значение имеет определение СОЭ и С-реактивного белка (СРБ). Эти показатели дают возможность ориентировочно судить, насколько активно протекает воспалительный процесс. Однако, они не всегда правильно отражает состояние больного, и нормальные цифры СОЭ сами по себе еще не позволяют сделать заключение об отсутствии воспаления.
При первичном обследовании проводится также возможно более полное обследование пациента для выявления сопутствующих заболеваний и выявления внесуставных проявлений АС.
Основная трудность в диагностике АС – это распознать болезнь на ранних стадиях, что в большей мере зависит от анализа чисто клинических, а не структурных изменений в скелете и от опыта и квалификации врача ревматолога.
Тесты по самодиагностике доступны по ссылке
Лечение
Медикаментозная терапия должна назначаться врачом специалистом, в зависимости от стадии и активности заболевания.
В настоящее время имеются все возможности для успешного лечения анкилозирующего спондилита.
Лечение должно быть комплексным и обязательно включать помимо лекарственной терапии и лечебную физкультуру (ЛФК).
Среди немедикаментозных методов лечения анкилозирующего спондилоартрита основное место занимают регулярные физические упражнения (ЛФК) и обучающие занятия, проводимые на школах пациентов. Пациент должен регулярно заниматься ЛФК. Регулярные занятия ЛФК при анкилозирующем спондилоартрите обеспечивают сохранения подвижности позвоночника и суставов. Роль других физиотерапевтических методов лечения анкилозирующего спондилоартрита таких как массаж, магнитолазаротерапия, акупунктура и др. не доказана.
В настоящее время в арсенале ревматологов имеются лекарственные средства, которые эффективно лечат это заболевание, особенно если его удалось диагностировать на ранних стадиях.
Сотрудничество с лечащим врачом
Пациенту АС необходимо постоянно наблюдаться у врача ревматолога, который может Вас всегда внимательно выслушать и квалифицированно помочь.
Старайтесь регулярно проходить рекомендуемое обследование, аккуратно сохраняйте медицинскую документацию, рентгеновские снимки. Приходя к врачу, готовьте заранее ваши вопросы и пожелания. Обсуждайте любые вопросы изменения лечения, а также использование околонаучных методов лечения.
В настоящее время разработано мобильное приложение ASpine для самоконтроля при болезни Бехтерева, которая работает на всех современных смартфонах. Программу можно скачать бесплатно.
Специалисты лаборатории спондилоартритов и псориатического артрита ФГБНУ НИИР им. В.А. Насоновой, являются главными экспертами в лечении и диагностике анкилозирующего спондилита (Болезни Бехтерева).
Запишитесь на приём к специалисту:
Официальный сайт ФГБНУ «Научно-исследовательский институт ревматологии им. В.А. Насоновой»
Анкилозирующий спондилит
Что такое анкилозирующий спондилит?
При анкилозирующем спондилите возникает воспаление вне сустава, в тех местах, где связки и сухожилия прикрепляются к кости, тогда как при большинстве форм артрита, воспаление затрагивает внутреннюю часть сустава. Это заболевание обычно затрагивает небольшие суставы между позвонками и уменьшает подвижность этих суставов. Таким образом, основной особенностью воспаления суставов является постепенное ограничение их подвижности с образованием анкилозов (сращений костей друг с другом). Одновременно происходит окостенение связок, укрепляющих позвоночник. В результате позвоночник может полностью утрачивать свою гибкость.
Анкилозирующий спондилит – это системное заболевание из группы ревматических артритов, то есть при этом отмечается воспаление не только в области межпозвоночных суставов, но и в других тканях. Это означает, что воспаление может затронуть и другие суставы (бедренные, плечевые, коленные или стопы), а также ткани глаза, почек, сердца и легких.
Мужчины поражаются приблизительно в три раза чаще, чем женщины.
Каковы причины анкилозирующего спондилита?
Как и при других формах артрита, причина не известна, но не отрицается наследственный фактор (ген HLA B27 находят у 90 % людей с анкилозирующим спондилитом, хотя наличие гена не означает, что у Вас разовьете анкилозирующий спондилит).
Симптомы анкилозирующиго спондилита
Обычно заболевание развивается постепенно, появляются небольшие боли в пояснице, которые со временем усиливаются и распространяются на другие отделы позвоночника. Боли бывают стойкие и лишь на время уменьшаются после приема лекарств. Обычно рано утром скованность и боль в пояснице выражены сильнее.
Постепенно появляется ограничение подвижности позвоночника, что порой происходит незаметно для самого больного и выявляется только при специальном обследовании врачом. Иногда боли бывают очень слабыми или даже отсутствуют, а единственным проявлением болезни является нарушение подвижности позвоночника. Изменения позвоночника распространяются обычно снизу вверх, поэтому затруднения при движении шеи появляются довольно поздно. В некоторых случаях ограничения движений и боли в шейном отделе позвоночника наблюдаются с первых лет заболевания.
Боль не всегда ограничена спиной. У некоторых людей время от времени боль возникает в груди.
Наряду с уменьшением гибкости позвоночника ограничивается подвижность суставов, связывающих ребра с грудными позвонками. Это приводит к нарушению дыхательных движений и ослаблению вентиляции легких, что может способствовать возникновению хронических легочных заболеваний.
У некоторых больных помимо изменений позвоночника появляются боли и ограничение движений в плечевых, тазобедренных, височно-нижнечелюстных суставах, реже боли и припухание суставов рук и ног, боли в грудине. Эти явления могут быть умеренными и непродолжительными, но в ряде случаев они отличаются стойкостью и протекают довольно тяжело. Одна сторона обычно более болезненная, чем другая.
Боль и скованность увеличение после длительных сидячих периодов, и это состояние может быть прервано сном до начала утренней боли и скованности.
В отличие от артритов при других заболеваниях, воспаление суставов при анкилозирующем сподилите редко сопровождается их разрушением, но способствует ограничению подвижности в них.
Диагностика
Учитывают симптомы заболевания, обязательно делают рентгенографию костей и суставов (в первую очередь костей таза, где видны самые первые проявления заболевания). В некоторых случаях делают анализы крови на HLA B27 ген.
Диагноз является часто трудным на ранних стадиях или в легких случаях. Диагноз подтверждается рентгеновскими снимками, но потому что изменения в суставах возникают через несколько лет заболевания, что может говорить о том, что невозможно сделать определенный диагноз первоначально.
Лечение
В настоящее время нет никакого специфического лечения для анкилозирующего спондилита, но есть много видов терапии для каждого человека, которые позволяют контролировать симптомы и повышают качество жизни пациентов.
Основной задачей лечения является уменьшение болей и сохранения подвижности позвоночника, обеспечить правильное положение позвоночника насколько это возможно.
Возможность работы
Прогноз
Поскольку люди стареют, позвоночник постепенно становится естественно менее подвижным. У лиц старше 50 ле возраста эта потеря подвижности более выражена у тех, кто болеет анкилозирующим спондилитом. Поскольку анкилозирующий спондилит бывает очень разным по степени тяжести, невозможно предсказать, насколько у человека будет потеряна подвижность позвоночника.
Если следовать индивидуально подобранной грамотным специалистом программе комплексного лечения, то последствия анкилозирующего спондилита, мешающие нормальной жизни, можно свести к минимуму.
Что можете сделать Вы?
Пациенты, которые хорошо информированы о своем заболевании и ведут правильный образ жизни, отмечают меньше болей, реже посещают врачей, более самоуверенны и остаются более активными, несмотря на болезнь.
Очень большое значение имеют регулярные занятия лечебной физкультурой. Она обеспечивает сохранение подвижности позвоночника, не позволяя позвонкам срастаться между собой. Пациенты, регулярно занимающиеся физкультурой, длительно сохраняют относительно хорошее функциональное состояние и способность работать, несмотря на продвинутые стадии заболевания.
Что можете сделать Ваш врач?
Врач проведет тщательный осмотр, возьмет все необходимые анализы и инструментальные исследования. Иногда минимальные изменения при болезни видны на рентгеновских снимках, в то время как внешне заболевание никак не проявляется. Тогда врач сможет вовремя поставить Вам диагноз и предотвратить нежелательный, инвалидизирующий исход заболевания.
Анкилозирующий спондилит
Общая информация
Краткое описание
Анкилозирующий спондилит (АС) – хроническое системное воспалительное заболевание, характеризующееся преимущественным поражением крестцово-подвздошных сочленений и позвоночника, нередко также периферических суставов и энтезисов, а в ряде случаев глаз и корня аорты.
Название протокола: Анкилозирующий спондилит
Код протокола:
Коды по МКБ-10:
М08.1 Юношеский анкилозирующий спондилит
М45 Анкилозирующий спондилит
М48.1 Анкилозирующий гиперостоз Форестье.
М46.8 Недифференцированная спондилоартропатия
Сокращения, используемые в протоколе:
АС – анкилозирующий спондилит
АЦЦП – антитела к циклическому иммунопептиду
АСЛ-0 – антистрептолизин-О
АНФ – антинуклеарный фактор
ББ – Болезнь Бехтерева
ГК – глюкокортикостероиды
ЖКТ – желудочно-кишечный тракт
ИППП – инфекции, передающиеся половым путем
КТ – компьютерная томография
МРТ – магнитнорезонансная томография
ПЦР – полимеразная цепная реакция
НПВП – нестероидные противовоспалительные препараты
СРБ – С-реактивный белок
СОЭ – скорость оседания эритроцитов
ФНС – функциональная недостаточность суставов
УЗИ – ультразвуковое исследование
ЭКГ – электрокардиограмма
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация
По течению заболевания:
1. Медленно прогрессирующее, при котором позвоночник и суставы поражаются медленно, постепенно, в течение многих лет, и медленно прогрессирующее течение с периодами обострения; медленно прогрессирующее с периодами обострения. При этих вариантах течения ББ выраженная функциональная недостаточность суставов и позвоночника обычно наступает через 10-20 лет.
2. Быстро прогрессирующее — за короткий срок приводит к полному анкилозу. Быстро прогрессирующее течение болезни Бехтерева проявляется выраженным болевым синдромом, полиартритом, атрофией мышц, похуданием, высокими лабораторными показателями активности воспалительного процесса, быстрым развитием кифоза и анкилозов.
3. Септический вариант характеризуется острым началом с лихорадкой гектического характера, ознобами, проливными потами, ранним появлением висцеральных поражений. Такой вариант представляет особые сложности для диагностики. В данной ситуации необходимо прежде всего исключить инфекционный эндокардит, сепсис, острую ревматическую лихорадку. Однако если после лихорадочного синдрома и интоксикации появляются артриты, скованность в позвоночнике, то можно заподозрить болезнь Бехтерева.
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Диагностические критерии: для установления диагноза АС применяются модифицированные Нью-Йоркские критерии и классификационные критерии, предложенные Европейской группой по изучению спондилоартритов.
Модифицированные нью-йоркские критерии
Клинические признаки:
1. Боли в нижней части спины, длящиеся не менее 3 мес, уменьшающиеся после физических упражнений и не стихающие в покое.
2. Ограничения движений в поясничном отделе позвоночника в сагиттальной и фронтальной плоскости.
3. Уменьшение дыхательной экскурсии грудной клетки в сравнении с нормальными значениями (для пола и возраста).
Указанные критерии, основанные на клинико-рентгенологических признаках, не позволяют установить диагноз АС в ранние сроки, так как достоверные изменения крестцово-подвздошных суставов выявляются, как правило, только через много месяцев после начала заболевания.
На ранних стадиях АС, особенно если на первый план в клинической картине выходит поражение суставов, бывает необходимо проведение дифференциальной диагностики с другими заболеваниями суставов. С этой целью могут быть использованы классификационные критерии спондилоартритов, предложенные Европейской группой по изучению спондилоартритов.
Классификационные критерии спондилоартритов европейской группы
Большие критерии:
1. Боль в позвоночнике воспалительного характера.
2. Синовит (наличие в прошлом или в настоящее время несимметричного артрита или артрита преимущественно суставов нижних конечностей).
Малые критерии:
1. Семейные случаи заболевания (наличие у родственников первой или второй степени родства одного из следующих заболеваний: анкилозирующий спондилит, псориаз, реактивный артрит, острый увеит, неспецифический язвенный колит или болезнь Крона).
2. Псориаз (наличие в прошлом или в настоящее время псориаза, диагноз которого установлен врачом).
3. Воспалительные заболевания кишечника (наличие в прошлом или в настоящее время болезни Крона или неспецифического язвенного колита, диагноз которых установлен врачом и подтверждён при рентгенологическом или эндоскопическом исследовании).
4. Перемещающаяся боль в ягодичных областях (наличие в прошлом или в настоящее время альтернирующих болей в ягодичных областях).
5. Энтезопатии (наличие в прошлом или в настоящее время боли или болезненности в области прикрепления ахиллового сухожилия или подошвенного апоневроза).
6. Острая диарея (эпизод диареи в течение 1 мес до развития артрита).
7. Уретрит (негонококковый уретрит или цервицит в течение 1 мес до развития артрита).
8. Сакроилеит (двухсторонний – при наличии 2-4-й стадий, односторонний – при наличии 3-4-й стадий).
Заболевание может быть классифицировано как спондилоартрит при наличии любого большого и хотя бы одного малого критерия. Чувствительность и специфичность этих критериев составляет 87%.
Алгоритм ранней диагностики
Алгоритм ранней диагностики применяют при целенаправленном обследовании пациентов молодого возраста, у которых отмечаются боли в нижней части спины воспалительного ритма. Воспалительный характер болей устанавливается в том случае, если имеются любые 4 из 5 следующих признаков:
— возраст начала болей менее 45 лет,
— постепенное начало болевых ощущений,
— длительность болей не менее 3 мес,
— наличие утренней скованности,
— уменьшение болей после упражнений.
Наличие любых 4 из этих 5 признаков позволяет заподозрить воспалительный характер заболевания позвоночника.
Расспрос и обследование в отношении признаков, характерных для спондилоартритов (в том числе в анамнезе):
— боли в пятках (энтезит),
— дактилит (воспаление сухожилий пальца стопы или кисти с диффузным отёком и гиперемией, «палец в виде сосиски»),
— увеит,
— случаи спондилоартритов в семье,
— перемежающиеся боли в ягодицах, псориаз,
— асимметричный артрит преимущественно нижних конечностей.
При обнаружении у пациента с воспалительными болями в спине по крайней мере 3 из этих признаков, вероятность АС составляет 80-95%. Если же находят только 1-2 признака, вероятность АС меньше (35-70%), в связи с чем целесообразно определение HLA-B27.
1. При обнаружении HLA-B27 диагноз АС можно считать обоснованным (вероятность около 90%), а при отсутствии HLA-B27 – маловероятным.
2. При отсутствии клинических признаков спондилоартритов у пациентов с воспалительными болями в спине также показано исследование HLA-B27; отрицательный результат позволяет отвергнуть предположение об АС.
3. Выявление HLA В27 (вероятность АС в этом случае составляет 59%) указывает на целесообразность проведения МРТ крестцово-подвздошных сочленений. Обнаружение признаков сакроилеита с помощью этого метода увеличивает вероятность АС до 80-95%, а их отсутствие резко снижает (до менее 15%) такую вероятность.
Жалобы и анамнез:
1. Постепенно нарастающая по интенсивности боль и скованность с нечёткой локализацией в нижней части спины, ягодицах или грудной клетке, обычно односторонние и периодические, иногда острые, усиливаются при кашле, резких поворотах туловища, наклонах. Отличительная особенность болей и скованности – их воспалительный характер (т.е. усиление в покое, в ночное время и ранние утренние часы, а также уменьшение при физической нагрузке).
2. Ощущение скованности и болей в мышцах и в местах прикрепления связок.
3. «Корешковые» боли, но без неврологических нарушений, характерных для радикулита.
4. Очень редко (в первую очередь у детей) заболевание начинается с периферического моноолигоартрита коленных суставов или с энтезитов (ахиллодиния, подошвенный фасциит) с характерными болями в пятках при ходьбе.
5. Иногда (особенно при ювенильном спондилоартрите) превалирует двустороннее поражение плечевых и тазобедренных, реже грудино-ключичных суставов.
6. Иногда заболевание начинается с острого переднего увеита, а типичное поражение суставов присоединяется через несколько месяцев или лет.
Физикальное обследование
Поражение позвоночника:
1. Наиболее постоянными клиническими признаками являются боли в нижней части спины (поясничная область, область крестца, таза) воспалительного характера, скованность (уменьшается при движении) и нарушения функции позвоночника (во всех направлениях); иногда могут преобладать боли в области крестца и ягодиц (сакроилеит), иррадиирующие в поясницу и проксимальные отделы бёдер.
2. Типичен восходящий характер поражения позвоночника. Скорость распространения болей и ограничений движений на грудной и шейный отделы различна. В большинстве случаев это происходит медленно, в течение нескольких лет.
3. Со временем формируются стойкие ограничения движений во всех отделах позвоночника и, что особенно неблагоприятно, кифотические (сгибательные) деформации грудного («поза просителя») и шейного отдела.
4. Неврологические симптомы нехарактерны; иногда, как правило, на поздних стадиях заболевания могут развиваться признаки шейной миелопатии вследствие атланто-аксиального подвывиха или проявления, характерные для синдрома конского хвоста.
Поражение периферических суставов:
Наиболее постоянно, но клинически малозаметно поражаются суставы осевого скелета; крестцово-подвздошное сочленение (практически у всех больных), суставы грудины, лонное сочленение, а также грудино-рёберные, грудино-ключичные и рёберно-позвоночные суставы.
Реже, преимущественно у детей и подростков, отмечается артрит суставов конечностей.
Особенности поражения суставов при АС такие же, как при всех спондилоартритах:
— преимущественное вовлечение крупных и средних суставов нижних конечностей (тазобедренные, коленные и голеностопные);
— моно- и олигоартрит;
— возможен артрит отдельных суставов пальцев стоп;
— среди других суставов относительно часто поражаются височно-нижнечелюстные суставы.
Артрит чаще кратковременен, но может быть стойким, плохо поддаваться терапии и составлять главную проблему заболевания.
Поражение энтезисов:
1. Характерно воспаление энтезисов (энтезит) различной локализации, что проявляется болями в покое и при движениях, а иногда (в случае наиболее типичного поражения ахиллова сухожилия) и припухлостью.
2. Чаще других поражаются энтезисы в области позвоночника, пяток (места прикреплений пяточного сухожилия и подошвенного апоневроза) и больших вертелов бедренных костей.
Системные проявления:
1. Конституциональные проявления (субфебрилитет, лимфоаденопатия, снижение массы тела, общая слабость) развиваются редко, обычно у детей.
2. Наиболее частым системным проявлением является острый передний увеит (иридоциклит), как правило, односторонний, рецидивирующий, проявляется болями, фотофобией, нарушениями зрения, иногда предшествует поражению суставов,
3. Аортит (поражение восходящей аорты, преимущественно её корня), поражение створок аортального клапана (с развитием его недостаточности), мембранозной части межжелудочковой перегородки (с нарушениями атриовентрикулярной и внутрижелудочковой проводимости) и основания передней митральной створки (с развитием небольшой недостаточности митрального клапана). Значительно чаще выявляются клинически бессимптомные эхокардиографические изменения: утолщение в виде гребня в основании передней митральной створки, расширение и утолщение корня аорты и утолщение створок аортального клапана
4. Фиброз верхушек лёгких и поражение почек (IgA-нефропатия).
5. Амилоидоз с преимущественным поражением почек и кишечника (как правило, через много лет после начала болезни).
Лабораторные исследования:
1. Специфические лабораторные показатели отсутствуют.
2. Нередко отмечают увеличение СОЭ, СРБ и уровня IgA в крови, анемию и тромбоцитоз (не имеют существенного значения для оценки степени активности болезни, за исключением СРБ).
3. РФ и АНФ не обнаруживаются.
4. Увеличение титра АСЛ-0 (антистрептолизин) наблюдается у трети больных ревматизмом, инфекционно-аллергическим полиартритом.
5. Определение антител IgG к Saccharomyces cerevisiae (ASCA)
6. HLA-B27 экспрессируется у 90-95% пациентов; вследствие относительно высокой частоты экспрессии этого гена у здоровых лиц (в России – около 10%) самостоятельного диагностического значения определение этого «маркера» не имеет; его определение может иметь определённое значение для ранней диагностики АС у молодых мужчин, у которых имеются определённые клинические предпосылки подозревать это заболевание (например, характерные боли в позвоночнике, семейный анамнез), но явные рентгенологические признаки сакроилеита отсутствуют; поскольку носительство HLA-B27 коррелирует с более тяжёлым течением заболевания, его выявление может быть полезным для прогнозирования течения заболевания.
Инструментальные исследования
1. Рентгенография суставов. Поскольку первые изменения всегда формируются в области крестцово-подвздошных сочленений, в случае подозрения на АС в обязательном порядке выполняется рентгенограмма таза в переднезадней проекции, захватывающая все кости таза и тазобедренные суставы. Ранний признак сакроилеита – сочетание участков расширения суставной щели и распространённого субхондрального остеосклероза, как со стороны крестца, так и подвздошной кости; очаговое, а затем полное анкилозирование крестцово-подвздошных сочленений, а также сужение щелей этих суставов являются поздними признаками сакроилеит. В первые годы сакроилеит может быть односторонним и несимметричным, но в дальнейшем обычно отмечаются двухсторонние и симметричные изменения.
Изменения в позвоночнике обычно выявляются спустя несколько месяцев или лет от начала болезни:
1) на относительно ранних стадиях у ряда больных могут быть обнаружены признаки переднего спондилита в поясничном отделе: деструкция в области передних углов тел позвонков, приводящая к сглаживанию или исчезновению вогнутого в норме бокового контура, неровность этого контура, участки остеосклероза;
2) к числу поздних изменений относят синдесмофиты: линейные зоны оссификации наружных частей фиброзных дисков, обычно не выходящие за контур тел позвонков (первые синдесмофиты обычно появляются на границе поясничного и грудного отделов), окостенение межостистых и жёлтых связок, а также анкилоз дугоотростчатых суставов с оссификацией их капсул;
3) распространённая оссификация указанных структур создаёт картину «бамбуковой палки»;
4) могут также возникать очаговые или распространённые изменения в области контакта межпозвонкового хряща и тела позвонка (спондилодисцит), изменения суставов между рёбрами и позвонками, остеопороз.
2. Магнитно-резонансная томография с «контрастированием» гадолинием используется для диагностики сакроилеита и поражения позвоночника на ранних стадиях, а также в детском и подростковом возрасте.
3. Рентгеновская компьютерная томография показана у пациентов с относительно большой давностью клинических проявлений при отсутствии достоверных признаков сакроилеита.
4. Ультрасонография – чувствительный метод выявления энтезопатии.
5. Костная денситометрия применяется для ранней диагностики остеопороза.
Показания к консультации специалистов:
1. Инструктор по лечебной физкультуре.
2. Окулист – развитие увеита.
3. Кардиолог – развитие недостаточности аортального клапана или нарушений атриовентрикулярной проводимости.
4. Ортопед – значительное нарушение функции тазобедренных суставов, выраженный кифоз.
Перечень основных диагностических мероприятий
Перечень дополнительных диагностических мероприятий:
1. Суточная протеинурия
2. ЭХО-КГ
3. УЗИ ОБП, почек
4. ФГДС
5. КТ костей таза (по показаниям)
6. Консультация невропатолога, окулиста, ортопед, инструктора по ЛФК.
Перечень основных диагностических мероприятий в стационаре:
1. ОАК развернутый с тромбоцитами
2. Коагулограмма
3. СРБ, РФ, фибриноген, белковые фракции, креатинин, АЛТ, АСТ, тимоловая проба
4. ЭхоКГ
5. УЗИ ОБП + почек
6. R-графия т/б суставов с захватом илеосакральных областей
Перечень дополнительных диагностических мероприятий в стационаре:
1. ФГДС
2. R-графия других отделов позвоночника – по показаниям
3. ПЦР на ИППП (хламидии) – по показаниям
4. Консультация узких специалистов (окулист, уролог, невропатолог) – по показаниям
Дифференциальный диагноз
1. АС необходимо отличать от мышечно-скелетных болей в нижней части спины невоспалительного генеза. Дифференциально-диагностическое значение придаётся ритму болевых ощущений, утренней скованности, особенности ограничений движений в позвоночнике. При невоспалительном поражении позвоночника боли обычно усиливаются от движений, утренняя скованность отсутствует либо кратковременна, движения ограничиваются чаще только в одной плоскости. Существенное значение имеют также рентгенологическая картина крестцово-подвздошных суставов и величина СОЭ и СРБ, данные неврологического обследования (при АС изменений обычно не находят), а в ряде случаев также результаты КТ позвоночника.
2. У детей и подростков АС может имитировать болезнь Шейермана—May (юношеский кифоз) или другие врождённые аномалии позвоночника, отличающиеся характерными рентгенологическими изменениями. Нужно принимать во внимание, что при ювенильном АС поражение позвоночного столба до 15-16-летнего возраста наблюдается редко.
3. Иногда АС приходится отграничивать от инфекционного спондилита и спондилодисцита. Основное значение в этих случаях имеют томографические исследования позвоночника (выявление «натёчников» в околопозвоночных мягких тканях), поиск туберкулёза и других бактериальных инфекций.
4. АС могут напоминать отдельные клинические и рентгенологические проявления болезни Педжета (деформирующий остеит), болезни Форестье (идиопатический диффузный гиперостоз скелета), гипопаратиреоза, аксиальной остеомаляции, флюороза, врождённого или приобретённого кифосколиоза, пирофосфатнойартропатии, охроноза, конденсирующего илеита. Во всех этих случаях не отмечается указанных выше критериев диагноза АС, а рентгенологические изменения, как правило, лишь напоминают, но не идентичны изменениям, наблюдающимся при АС.
Лечение
Цели лечения:
1. Уменьшение выраженности боли в позвоночнике, периферических суставах и энтезисах, поддержание подвижности позвоночника.
2. Купирование увеита.
3. Возможность замедления прогрессирования болезни не доказана.
Тактика лечения
Немедикаментозное лечение:
1. Ежедневное выполнение пациентом специальных физических упражнений. Один или два раза в день в течение 30 мин должны проводиться дыхательная гимнастика и упражнения, направленные на поддержание достаточной амплитуды движений позвоночника (с акцентом на разгибательные движения), крупных суставов, а также на укрепление мышц спины.
2. При небольшой активности АС показан регулярный массаж мышц спины и бальнеотерапия.
Медикаментозное лечение
НЕСТЕРОИДНЫЕ ПРОТИВОВОСПАЛИТЕЛЬНЫЕ ПРЕПАРАТЫ
1. Назначают с целью уменьшения болей и скованности в позвоночнике всем пациентам.
2. Эффективность доказана в плацебо-контролируемых исследованиях.
3. Традиционно наиболее эффективными считаются индометацин, диклофенак и ацеклофенак, мелоксикам хотя в сравнительных контролируемых исследованиях их преимущества в анальгетическом отношении над другими НПВП не установлены.
4. В начале лечения обычно применяется максимальная суточная доза каждого препарата.
5. Рекомендуется распределять приём НПВП в течение суток с учётом индивидуальных особенностей ритма болей и скованности пациента. Нередко требуется отдельный приём препарата на ночь.
6. Противоболевой эффект реализуется в течение 1-2 нед; для оценки переносимости избранного препарата требуется около 1 мес. В случае эффективности и хорошей переносимости НПВП применяют длительно.
7. Длительность приёма НПВП у каждого пациента определяется индивидуально. В случае стойкого уменьшения болей со стороны позвоночника возможны уменьшение дозы и отмена НПВП (если болевой синдром не усиливается). Развивающееся обострение является показанием для возобновления этой терапии.
8. При недостаточной эффективности избранного препарата (в полной дозе) показан переход на другой препарат из этой же группы.
9. В случае плохой переносимости или наличия факторов риска поражения ЖКТ целесообразно назначение препаратов из группы селективных ингибиторов ЦОГ-2 (целекоксиб, мелоксикам).
10. Предварительные результаты свидетельствуют о том, что постоянный длительный приём НПВП (целекоксиб) замедляет прогрессирование поражения позвоночника при АС в большей степени, чем при назначении НПВП «по требованию».
АНТИДЕПРЕССАНТЫ
При нарушении сна, обусловленного болевым синдромом, рекомендован амитриптилин (30 мг/сутки).
ГЛЮКОКОРТИКОИДЫ
1. Локальное введение ГК используют при периферическом артрите и энтезитах, а также в область крестцово-подвздошных сочленений.
2. Системное применение ГК считают неэффективным (в отношении симптомов поражения позвоночника и артрита периферических суставов). Их кратковременное применение может быть показано только в случае таких системных проявлений АС, как высокая лихорадка и увеит (при отсутствии эффекта местной терапии) или при IgA-нефропатии.
3. У больных с высокой активностью АС, выраженными болями в позвоночнике, плохо «отвечающими» на НПВП, может быть получен быстрый и выраженный эффект на фоне пульстерапии метилпреднизолоном (в/в введение 1000 мг в течение 3 последовательных дней). Переносимость этого метода лечения удовлетворительная, серьёзные побочные действия редки. Однако, как правило, эффект неустойчив, его длительность редко превышает 4 нед.
4. При развитии острого переднего увеита должно проводиться безотлагательное местное лечение ГК и средствами, расширяющими зрачок (под контролем окулиста).
СУЛЬФАСАЛАЗИН
1. Показан при недостаточной эффективности симптоматической терапии и стойком сохранении высокой активности заболевания (особенно при наличии упорного воспаления периферических суставов и энтезисов). По данным мета-анализа 5 двойных слепых, плацебо-контролируемых исследований, сульфасалазин достоверно превосходит плацебо по влиянию на такие показатели, как боль, скованность, общее самочувствие, величина СОЭ и IgA, но не оказывает существенного влияния на функцию позвоночника.
2. Применяют в суточной дозе 2—3 г в течение не менее 3-4 мес, при наличии эффекта лечение продолжают (в той же суточной дозе) длительно,
3. Эффективен в отношении часто рецидивирующего увеита у больных спондилоартритами,
4. Производные 5-аминосалициловой кислоты менее эффективны, чем сульфасалазин.
МЕТОТРЕКСАТ (10 мг/неделю). Данные противоречивы; подавляет симптомы периферического артрита, но не влияет на поражение позвоночника.
ПАМИДРОНОВАЯ КИСЛОТА. Уменьшение выраженности вертебрального болевого синдрома. Курс лечения включает два ввода (суммарная курсовая доза 60 мг), который необходимо повторять каждые 3 мес в течение года (4 курса в год) на фоне постоянного приема препаратов кальция и вит. D
ГОЛИМУМАБ
1. Результаты мультицентрового, рандомизированного, двойного слепого плацебо-контролируемого исследования п/к введения Голимумаба у пациентов с активным анкилозирующим спондилитом показало, что подкожные инъекции голимумаба, производимые каждые 4 недели, приводили к эффективному сокращению признаков и симптомов анкилозирующего спондилита у пациентов с активной формой заболевания, несмотря на предшествующее применением нестероидных противовоспалительных препаратов или базовыми противоревматическими препаратами, модифицирующими течение болезни, а также терапия голимумабом была эффективна в достижении и поддержании улучшения физической функции, диапазона движения и связанного со здоровьем качества жизни в течение 104-недельного периода
2. При отсутствии противопоказаний для назначения ингибиторов ФНО-α, их следует назначать больным с установленным диагнозом АС (согласно российской версии модифицированных Нью-Йоркских критериев АС) в следующих случаях:
— Имеющим высокую активность болезни (BASDAI> 4 или ASDAS> 2,1) и при наличии неэффективности (непереносимости) двух предшествующих НПВП, назначенных последовательно в полной терапевтической дозе с длительностью применения не менее 2-х недель каждый;
— При наличии у пациента с достоверным диагнозом АС рецидивирующего (или резистентного к стандартной терапии) увеита, без учета активности болезни; 3. При наличии у пациента с достоверным диагнозом АС коксита, без учета активности болезни.
— При наличии у пациента с достоверным диагнозом АС стойких периферических артритов и/или энтезитов и при наличии неэффективности (непереносимости) лечения сульфасалазином в дозе не менее 2-3 г в течение не менее чем 3-х месяцев и внутрисуставных инъекций ГК (не менее 2-х). Применяется в дозе 5 мг/кг, реже 3 мг/кг по стандартной схеме.
Отмечено достоверное уменьшение болей в спине, недомогания, утренней скованности, исчезновение артрита периферических суставов, снижение острофазовых показателей и улучшение параметров, отражающих качество жизни.
На 104-й неделе у 71,4% пациентов наблюдалось, по крайней мере, 20%-ное улучшение по критериям терапевтического ответа Международного общества по оценке спондилоартритов (показатель ASAS20); у 54,3% пациентов соблюдались критерии 40%-ного улучшения (показатель ASAS40) и 30,7% пациентов находились в состоянии частичной ремиссии, согласно критериям ASAS. Средние значения индекса активности заболевания анкилозирующим спондилитом (индекс BASDAI), и индекса функциональности при анкилозирующем спондилите (индекс BASFI), составляли Другие виды лечения – нет.
Хирургическое лечение
Протезирование тазобедренного сустава показано при наличии тяжелых, стойких болей или выраженного нарушений функции сустава . При упорном синовите коленных суставов показана синовэктомия.
Профилактические мероприятия : Первичная профилактика АС не разработана. Возможно медико-генетическое консультирование для определения риска развития АС у ребёнка, рождающегося у родителей с заболеванием. Профилактические мероприятия сводятся к предотвращению обострения заболевания и развития побочных эффектов лекарственной терапии.
Дальнейшее ведение: Наблюдение ревматолога, терапевта. Диспансерный учет, длительный прием базисных средств, контроль анализов. Специальные упражнения для поддержания максимальной подвижности во всех отделах позвоночника и крупных суставах. Полезно регулярное плавание в бассейне.
Индикаторы эффективности лечения: снижение активации воспалительного процесса, темпа прогрессирования рентгенологических изменений.