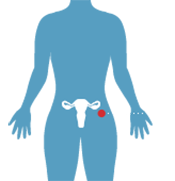
Аногенитальный зуд что это
Зуд в интимной зоне у женщин
С зудом в области половых органов в жизни сталкивалась каждая женщина – хотя бы раз. Дискомфорт бывает вызван самими разными факторами: от тесного белья до раздражения от бритья. Но часто причинами зуда являются воспалительные заболевания, требующие лечения. В этом материале мы рассматриваем разные случаи возникновения зуда в промежности, говорим о дискомфорте в период менопаузы, рассказываем, что можно сделать, чтобы уберечь себя от неприятных ощущений в области влагалища и наружных половых органов.
Экспертный комментарий к материалу дает онкогинеколог, хирург Екатерина Николаевна Козлова, ведущая прием в клинике Марины Рябус.
Врач-гинеколог, онколог, хирург
Причиной для зуда в интимной области могут служить множество факторов. Данный симптом говорит о том, что есть воспаление. В зависимости от возраста пациентки и условий, в которых проявился зуд, начинается диагностический поиск. У девочки это может быть вульвовагинит, вызванный кишечной палочкой (E. coli) и неправильной гигиеной, у девушки или женщины репродуктивного возраста причиной может быть избыточный рост грибков рода Candida или условно-патогенной микрофлоры на фоне стресса, ОРВИ, приема антибактериальной терапии или длительного отсутствия секса, а также при наличии инфекции, передаваемой половым путем. У женщины пре- и постменопаузального возраста или пациенток с преждевременным истощением яичников или, например, онкологических пациенток, зуд может быть вызван снижением эстрогеновой насыщенности тканей вульвы и влагалища, как следствие — развитием дистрофических изменений.
Причины зуда в интимной зоне у женщин
Раздражение слизистой и желание почесаться могут возникать на фоне инфекционных заболеваниях. Инфекцию можно подцепить во время незащищенного секса с непостоянным партнером, при посещении спортзала, бани, бассейна, при пользовании чужими предметами гигиены. Жжение и дискомфорт в промежности могут быть следствием:
Зуд может свидетельствовать и о развитии более «серьезных» заболеваний – например, лейкоплакии, дисплазии. Если женщина отмечает, что зуд не проходит на протяжении недели и более, это повод не откладывать визит к гинекологу.
Атрофия слизистой в период перед менопаузой и непосредственнно во время нее приводит к истончению тканей. Слизистой не хватает увлажненности, сокращается объем естественных выделений, возникает раздражение в интимной зоне. Для решения проблемы в данном случае рекомендовано лазерное омоложение для уплотнения слизистой в сочетании с биоревитализацией влагалища и наружных половых органов. Кстати, атрофия становится причиной изменения и внешнего вида половых органов – и современная гинекология предлагает вам контурную пластику филлерами на основе гиалуроновой кислоты для решения этой эстетической задачи и восстановления привлекательного вида промежности.
Прием антибиотиков сказывается не только на состоянии кишечника, но и на микрофлоре влагалища. Именно поэтому длительное лечение часто является причиной дискомфорта в области влагалища и наружных половых органов. В данном случае назначается терапия для восстановления популяции полезных микроорганизмов и общего укрепления иммунитета. После прохождения курса антибиотиков визит к гинекологу очень показан!
Зуд в промежности
1. Общие сведения
Зуд – крайне неприятная кожная реакция; если «зудит», невозможно сосредоточиться на чем-то другом, невозможно отвлечься, спрятаться, поработать, принять вынужденную позу, переждать, уснуть. Лишь предельным усилием воли можно сдержать настойчивое движение пальцев в направлении зудящего участка, а иногда и это не удается, и тогда «расчесанное» место зудит еще сильней, и приходится снова…
Зуд в промежности в принципе не может быть «нормальным», «обычным» или несущественным явлением. Это – отчаянная попытка организма привлечь внимание к проблеме. Каковы бы ни были причины (а беспричинного зуда не бывает), они всегда патологичны, и всегда требуют ответных действий, и наиболее адекватной реакцией в этом случае является обращение к врачу.
2. Причины
Первое, что приходит на ум – элементарная гигиена. Однако речь идет не просто о дискомфортных ощущениях или потребности в чистоте, а о болезненном, императивном (повелительном) или компульсивном (непреодолимом) чесоточном позыве, и даже если не посещать ванную комнату годами, довести себя до подобного состояния едва ли возможно.
Зуд обусловлен умеренным или слабым, но непрерывным раздражением нервных окончаний. Такой специфический эффект может быть вызван множеством физических, химических, биологических и даже психических факторов.
В частности, кожу могут раздражать случайно попавшие мелкие острые частички (пыль, песок, стекловолокно, микроскопические растительные колючки и пр.), трение о синтетическое, слишком тесное или иное неудачно купленное белье, термические повреждения.
Столь же агрессивны по отношению к кожным нервным окончаниям определенные группы химических соединений, в том числе содержащиеся в слюне жалящих или кровососущих насекомых (не случайно один из внутрикожных клещей, способных паразитировать на теле человека, носит название «чесоточный зудень»), а также в едком соке некоторых растений.
Кроме того, интенсивный зуд является типичным симптомом многих дерматологических и эндокринных заболеваний (экзема, лишай, псориаз, сахарный диабет, аутоиммунно-аллергические расстройства, всевозможные дерматиты и т.п.).
Парестезии (ложные ощущения «мурашек», «ползающих насекомых» и, в частности, чесотки или зуда) встречаются в клинической картине ряда психических расстройств и психопатологических реакций, а также органических поражений центральной нервной системы.
Наконец, одной из наиболее распространенных причин является инфицирование кожи промежности (особенно при наличии потертостей или микротрещин) бактериальными, вирусными или грибковыми культурами.
Зуд в промежности у мужчин и женщин, при всех анатомических и физиологических различиях, не имеет принципиальной этиопатогенетической специфики; он вызывается перечисленными выше факторами, а также ЗППП (заболеваниями, передающимися половым путем), геморроем, анальными трещинками. Не зависит от пола и вероятность аллергической реакции на средства бытовой химии и личной гигиены, лекарственные препараты, травы, латекс и т.д. Что касается «зудящих» инфекционно-воспалительные процессов, то половой диморфизм вносит поправку лишь в локализацию очага (влагалищный дисбактериоз, баланит, аднексит, простатит и т.д.), тогда как механизмы биотоксического поражения нервных окончаний и иррадиации зуда в зону промежности являются универсальными.
3. Симптомы и диагностика
Все эти нюансы, равно как и динамика, цикличность, продолжительность зуда, являются диагностически информативными, их следует проследить заранее и сообщить врачу.
В зависимости от результатов осмотра, изучения жалоб и анамнеза, назначаются лабораторные и, при необходимости, инструментальные исследования (анализы мочи и крови, микроскопия мазков и срезов, йодные и аллергопробы, УЗИ, цистоскопия и т.д.). В ряде случаев необходима консультация профильных специалистов (инфекциониста, паразитолога, эндокринолога, психиатра, проктолога и пр.)
4. Лечение
Зуд в промежности – это не болезнь, а лишь симптом, и чаще всего не единственный. Соответственно, десенсибилизирующие (снижающие чувствительность кожных рецепторов), противовоспалительные, анальгезирующие препараты имеют вспомогательное значение и назначаются симптоматически. Главной же целью является поиск и устранение основного заболевания, его причин и факторов риска. По результатам диагностики назначается курс этиопатогенетической терапии: антипаразитарная, антибиотическая и/или антимикотическая, в некоторых случаях – психотерапевтическая, гормональная, проктологическая и т.п. При выявлении достоверной причинно-следственной связи между зудом в промежности и описанными выше механическими, химическими, аллергическими факторами полный терапевтический эффект возможен лишь при исключении контакта с такими ирритантами (раздражителями).
Зуд во влагалище
Зуд во влагалище
Наверное, каждая женщина хотя бы раз в жизни испытывала такое неприятное ощущение, как зуд во влагалище. Нередко он приводит к серьезному дискомфорту и снижает качество жизни. С медицинской точки зрения, такое состояние может быть связано с разными факторами – от неправильной гигиены до различных гинекологических заболеваний.
Причины зуда во влагалище
Самыми распространенными причинами, которые легко корректируются, являются экзогенные факторы:
Возможные гинекологические причины
Другие возможные причины: сахарный диабет, аллергия (в том числе на сперму партнера), глистная инвазия, болезни пищеварительной или мочевыделительной системы.
В группу риска входят женщины в климактерическом возрасте, поскольку снижается выработка эстрогенов, слизистая постепенно истончается.
Симптомы
Зуд слизистой влагалища сам по себе является поводом обратиться к гинекологу. Нередко ему сопутствуют другие нарушения и клинические проявления:
Диагностика
Для постановки диагноза требуются гинекологический осмотр, ряд лабораторных анализов и обследований:
Лечение зуда во влагалище
Чем лечить зуд во влагалище, зависит от причины происхождения, особенностей клиники и сопутствующей симптоматики. Если проблема носит немедицинский характер, достаточно устранить негативный фактор риска – заменить нижнее белье или средство для ухода за интимной зоной, регулярно принимать душ и т.д.
Что делать при зуде во влагалище в остальных случаях, решает только врач, поскольку требуется лечение основного заболевания.
Зуд слизистой влагалища, вызванный кандидозом, лечат противогрибковыми антибиотиками и синтетическими противогрибковыми средствами: эконазолом, клотримазолом, леворином, нистатином, кетоконазолом и др.
При воспалительных и инфекционных гинекологических заболеваниях назначают противовоспалительные и антибактериальные средства.
Если причина – дисбактериоз, эффективны антисептические препараты от зуда во влагалище (например, Гексикон, Вагинорм-С), а также эубиотики (например, Лактобактерин, Ацилакт).
Комплексного подхода требует лечение крауроза вульвы. В этом случае неприятный зуд во влагалище помогают устранить гормональные лекарства (эстрогены, прогестерон), глюкокортикостероиды (бетаметазон, гидрокортизон, преднизолон), антигистаминные препараты (клемастин, лоратадин).
В каждом случае средство от зуда во влагалище врач назначает индивидуально в составе комплексной терапии основного заболевания. Обычно используются местные препараты (кремы, мази и вагинальные свечи от зуда во влагалище), но при определенных обстоятельствах требуется проведение системной терапии с применением лекарств в пероральных, внутримышечных или внутривенных лекарственных формах.
Профилактика
Профилактические мероприятия включают:
Часто задаваемые вопросы
Из-за чего может возникать зуд?
Зуд во влагалище у женщин может возникать по самым разным причинам – от ношения синтетического белья и несвоевременной замены гигиенических прокладок до дисбактериоза, сахарного диабета и заболеваний, передающихся половым путем.
Возможно ли появление зуда после антибиотиков?
Это возможно. На фоне антибиотикотерапии нередко возникает дисбактериоз, одним из симптомов которого является зуд.
Какое самое эффективное лечение?
Врач не сможет назвать наиболее эффективное средство от зуда во влагалище, не зная его причины. Поэтому очень важна правильная диагностика. Не следует самостоятельно прибегать к спринцеванию настоями лекарственных трав и использовать противозудные лекарства.
Какие могут быть осложнения?
Осложнения зависят только от причины патологии. Чем серьезнее заболевание, которое провоцирует зуд, тем более тяжелыми будут осложнения, вплоть до атрофических изменений слизистой влагалища, бесплодия и онкологических болезней.
Внимание! Карта симптомов предназначена исключительно для образовательных целей. Не занимайтесь самолечением; по всем вопросам, касающимся определения заболевания и способов его лечения, обращайтесь к врачу. Наш сайт не несет ответственности за последствия, вызванные использованием размещенной на нем информации.
ВНИМАНИЕ! Цены актуальны только при оформлении заказа в электронной медицинской информационной системе Аптека 9-1-1. Цены на товары при покупке непосредственно в аптечных заведениях-партнерах могут отличаться от указанных на сайте!
Кондиломы
Кондиломы доставляют неудобства и сильно пугают и мужчин, и женщин, т.к. многим кажется, что это онкологическое образование. Разобраться с истинной природой этих образований и назначить верное лечение вам помогут квалифицированные специалисты ЦМ «Глобал клиник».
Записаться на прием
Общая информация
Кондиломы – опухолевое доброкачественное образование, которое «располагается» на эпидермисе или слизистых тканях и выглядит как бородавки и сосочки.
Одиночные экземпляры (около 7 мм) или целые «колониальные образования» (до нескольких десятков мм) из кондилом поселяются на теле женщин и мужчин и часто внешне напоминают цветную капусту.
Цвет этих субстанций – от телесного до коричневого. Кондиломы носят вирусный характер, поэтому такие проблемы могут возникать и даже у детей (при родах от зараженной матери). Пока образование не добралось до эпидермиса, человек не представляет угрозы для окружающих, риск заражения увеличивается, если выросты располагаются в эпидермальном слое.
Кондиломы принято разделять на два типа:
В первом случае кондиломы у женщин и мужчин выглядят как подобие гриба со шляпкой и широкой ножкой и чаще всего являются следствием сифилиса вторичной стадии.
Кондиломы остроконечного типа передаются при сексуальных связях, к их появлению причастен вирус папилломы человека (ВПЧ), который активизируется при определенных условиях. Основное место локализации остроконечных кондилом – половые органы и ротовая полость.
Кондиломы у женщин поселяются на наружной и внутренней части половых губ, в области влагалища, клитора и ануса. Бородавочные и сосочные наросты у мужчин выбирают головку полового члена и уздечку крайней плоти.
Причины появления
«Из-за чего появляются кондиломы?» — вопрос, волнующий пациентов с подобной проблемой.
Пути заражения кондиломами – половые незащищенные контакты. Причем, это бывают традиционные интимные связи, а также оральные, анальные и гомосексуальные отношения.
Дети получают заболевание от больных женщин во время движения по родовым каналам.
Не стоит халатно относиться и к бытовым способам заражения. Не нужно рисковать и пользоваться личными вещами других людей, особенно банными принадлежностями (мочалкой, полотенцем, сланцами и т.п.)
Кондиломы активизируются под воздействием некоторых факторов:
Появление остроконечных кондилом часто связывают с ВПЧ. Папилломовирусная инфекция представляет большую опасность для развития онкологических заболеваний. Кондиломы такой этиологии являются объектом изучения и лечения врачами разной специализации: у женщин – гинекологами, у мужчин – урологами. Если расположение кондилом приходится на область ануса, то ведет пациентов проктолог.
Об остроконечных кондиломах следует консультироваться обязательно, ведь развитие болезни может протекать самым разным образом – от самоизлечения до перерождения кондилом в злокачественные образования.
У специалистов ЦМ «Глобал клиник» накоплен положительный опыт в решении таких проблем, поэтому обращение в клинику – обязательное условие для успешного лечения пациента.
Локализация
Кондиломы локализуются чаще всего в районе половых органов и промежностей. Привлекают эти образования места, где повышена влажность и присутствует трение.
Кроме этого кондиломы у женщин и мужчин поселяются в области подмышечных впадин, в ротовой полости, на лице, на слизистой гортани.
Прямая кишка, перианальная зона также могут стать местом обитания кондилом.
Симптоматика
Главное проявление наростов – их неприятный и отталкивающий вид. Но женщинам о кондиломах напомнят и другие неприятные моменты.
Время, прошедшее от первого контакта-заражения до того момента, когда кондиломы станут явно видны, может быть абсолютно разным. Иногда для появления кондилом достаточно недели или месяца, в других ситуациях могут пройти годы. Инкубационный период зависит от общего состояния здоровья женщины или мужчины, их иммунитета, образа жизни и др.
Кондиломы у женщин и у представителей мужского пола вызывают зуд, жжение в генитальной и около анусной области. Это происходит в период прорастания кондилом, в дальнейшем такие симптомы могут исчезнуть.
Увеличение количества беловатых выделений, иногда с примесью крови и неприятным амбре провоцируют кондиломы у женщин, которые локализуются на влагалищной слизистой или шейке матки.
При обосновании кондилом в анусе прохождение каловых масс может их травмировать и вызывать сукровицу.
Патогенез остроконечных кондилом
ВПЧ находится в клеточных структурах кожи и слизистых оболочек, поэтому может передаваться от мужчин к женщинам, от взрослых к детям.
Длительный скрытый период инфекции затрудняет раннюю диагностику заболевания. Кондиломы не сразу видны невооруженным взглядом. Для активации ВПЧ необходимо большое количество этих возбудителей, только тогда папилломовирус «выходит» наружу, представленный остроконечными кондиломами. Увеличение ВПЧ может возникать из-за снижения иммунитета женщин или мужчин.
К остроконечным кондиломам приводит процесс атипичного размножения папилломы вируса человека, под его воздействием эпителиальные клетки растут и развиваются с патологией. Кожные покровы и слизистые ткани видоизменяются и так появляются кондиломы.
Наросты в виде бородавочек и сосочков бывают единичными или массовыми, переходя в целые «конгломераты» кондилом.
Диагностика
Инфекцию папилломы вируса человека (остроконечных кондилом) диагностируют по-разному, начиная с визуального осмотра женщин и мужчин до проведения самых современных обследований.
ЦМ «Глобал клиник» имеет в своем арсенале новейшие методики для определения природы кондилом.
Диагностические способы, применяемые врачами:
Всех женщин, и мужчин, пораженных остроконечными кондиломами, обязательно проверяют на инфекционные заболевания половой сферы (сифилис, ВИЧ и др.)
Лечение
Кондиломы и ВПЧ требуют систематизированного подхода к лечению.
Медикаментозное
Для борьбы с кондиломами женщин и мужчин врачи действуют в трех направлениях:
Циклоферон, инозиплекс действуют против активации ВПЧ и его размножения. Инферон, аллокин-альфа купируют вирусы и помогают восстановить иммунную систему. Для улучшения общего состояния здоровья женщин и мужчин назначают иммунал, амиксин, полудан и др. Комплекс витаминов и минералов – также обязательный компонент лечения при кондиломах.
Местное
Кондиломы успешно лечат, используя мази и спреи противовирусного действия (эпиген-интим, кондилен и пр.) О кондиломах женщинам и мужчинам не придется вспоминать, если лечиться инквимодом, подофиллотоксином. Для беременных можно взять на вооружение трихлоруксусную и азотную кислоты.
Бороться женщинам с кондиломами нужно поэтапно: сначала удалить, а потом или параллельно — действовать на понижение количества вирусов.
Часто (у каждой третьей женщины) кондиломы вступают в стадию рецидива (особенно при несоблюдении профилактических мер и игнорировании рекомендаций лечащего врача).
Удаление
Методы удаления кондилом в современной медицине разнообразны:
Осложнения и прогнозы
Прогрессирующие кондиломы могут вызвать различные осложнения:
Современные методики лечения приводят к хорошим результатам, но не исключают и рецидивы заболевания. Кондиломы возникают повторно, если пациент ослаблен, и защитные функции его организма истощены.
Профилактика инфекции ВПЧ
Кондиломы необходимо предотвратить профилактическими мерами:
Регулярное посещение врача — хорошее профилактическое действие. Применение противовирусных мазей, а также вакцинация против ВПЧ – профилактика, которая сделает жизнь людей полноценной.
Беременность и кондиломы
Кондиломы – тревожный сигнал для беременных. ВПЧ в организме будущей матери не оказывает вредного действия на плод, но такая дама должна все время находиться под контролем лечащего врача.
К удалению наростов можно прибегнуть только на 28-й неделе беременности, не раньше.
Если образования обосновались на половых органах, то велика вероятность приобретения ВПЧ младенцем при прохождении через родовые пути. Если инфекцию не лечить, то у беременных увеличиваются неприятные моменты, связанные с молочницей.
Лучший вариант – тщательное обследование до наступления беременности на ВПЧ и при его обнаружении обязательное и полное лечение.
Генитальный герпес
Статья проверена врачом-акушером-гинекологом высшей категории Лисичкиной Е.Г., носит общий информационный характер, не заменяет консультацию специалиста.
Для рекомендаций по диагностике и лечению необходима консультация врача.
В Клиническом госпитале на Яузе определение вируса генитального герпеса (ГГ) проводится с помощью точных современных методов лабораторной диагностики. Индивидуальные планы лечения в зависимости от выраженности симптомов, частоты появления рецидивов и длительности заболевания в соответствии с утвержденными мировыми стандартами.
Возможно эффективное подавление активности вируса и поддержание длительной ремиссии при рецидивирующем генитальном герпесе.
О развитии заболевания
Причиной генитального герпеса называют два вида микроорганизмов – вирус простого герпеса 1 типа (ВПГ-1) и 2 типа (ВПГ-2), причем в 80% случаев генитальный герпес спровоцирован типом 2. Инкубационный период длится от 1 до 26 дней (в среднем – около 2-10 суток).
К основным факторам возникновения и развития вируса относятся: большое количество половых партнеров на протяжении жизни, раннее начало половой жизни, женский пол и наличие инфекций, передаваемых половым путей.
Каждый шестой человек в возрасте от 14 до 50 лет является носителем генитального герпеса. Запишитесь на прием к врачу, чтобы выяснить, нет ли у вас болезни в скрытой форме. Это позволит пролечить заболевание, не допустив обострений и передачи вируса другим людям.
Механизм развития заболевания
Вирус простого герпеса приобретается путем контакта с генитальными и оральными выделениями (в случае ВПГ-1), кожей и слизистыми оболочками инфицированного человека. Возбудитель попадает в организм через небольшие разрывы или порезы на коже, после чего проникает в нервную ткань.
После связывания вируса с рецепторами клеточной мембраны следует эндоцитоз и растворение вирусной оболочки. Вирусные белки генерируются в три цикла (непосредственные ранние, ранние и поздние белки). После вспышки и заживления генитального герпеса ВПГ ДНК остается в ядре нейрона без репликации вируса (латентность). Через определенное время различные факторы могут спровоцировать дальнейшее клиническое проявление генитального герпеса (рецидив). Вирусная «линька» может оставаться бессимптомной.
Когда иммунная система человека устойчива, вирус остается под контролем, и инфекция не вызывает заметных симптомов. Однако иммунитет может ослабевать в периоды эмоционального стресса или травмы. При благоприятных условиях вирус реактивируется и возвращается обратно в кожу, откуда может быть передан другим людям. На этой стадии он способен вызвать язвенное заболевание.
Возбудитель герпеса
Вирус простого герпеса 1 (оральный тип) или 2 (генитальный тип). ВПГ-2 чаще вызывает рецидивы гениталий. Семейство вирусов герпеса имеет икосаэдрическую форму, они содержат двухцепочечную ДНК (84 белка). Капсид (белковая клетка) заключает ДНК, которая обернута оболочкой (липидным бислоем).
Инкубационный период генитального герпеса
Период между заражением и появлением симптомов сильно варьируется. Если симптомы появляются вскоре после заражения, они, скорее всего, будут серьезными.
Инкубационный период при первичном инфицировании составляет 1-10 дней. Продолжительность клинических проявлений наблюдается на протяжении 18-24 суток и отмечается нарастанием симптоматики в первую неделю.
Типы генитального герпеса
По клиническим признакам заболевание разделяется на первый эпизод (первичный ГГ) и все последующие эпизоды (рецидивирующий ГГ).
Первичный генитальный герпес
На ранних стадиях генитальный герпес характеризуется появлением жжения, покраснением, болью, отеком. В качестве местных проявлений наблюдается повышение температуры, головная и мышечная боль, общее недомогание. После нескольких дней на коже появляются небольшие, заполненные жидкостью пузырьки.
При разрыве волдырей образуются болезненные язвочки. При образовании язв на половых органах, мочеиспускание сопровождается болями. Инфекция может распространиться на половые органы изо рта во время орального секса. Повторение симптомов этого типа вируса встречается реже.
Рецидивирующий герпес наружных гениталий
В 50-70% случаев пациенты, перенесшие первичную инфекцию, имеют рецидивы. В зависимости от повторно-проявляющихся эпизодов, рецидивирующий ГГ разделяется на несколько форм:
Течение болезни может быть монотонным, аритмичными и затухающим. При аритмичном течении чередование ремиссий наблюдается от нескольких недель до 5 месяцев. Монотонное развитие характеризуется проявлением частых эпизодов после небольших периодов затухания. Типичным для этой формы заболевания является менструальный герпес, который трудно излечивается. При затухающем герпесе периоды ремиссии увеличиваются, и происходит снижение интенсивности рецидивов.
Рецидивирующий генитальный герпес часто вызывается ВПГ-2 с типичными язвами на половых органах. Поражения болезненные, может наблюдаться паховая лимфаденопатия. Часто пациенты чувствуют генитальные парестезии до того, как становится видимым проявление рецидивирующего генитального герпеса.
В отличие от проявлений при основном заболевании, эпизоды рецидивов опасны более серьезными осложнениями. Боли, затрудняющие движение, нарушения сна, трудности при мочеиспускании – все это сильно сказывается на психологическом состоянии пациента. Больные испытывают страх перед новыми высыпаниями, раздражительность, переживают за близких, даже близки к суициду.
Как передается генитальный герпес?
Инфицирование возможно половым путем. В парах, где один из партнеров уже имеет вирус герпеса, вероятность заражения второго партнера в течение года составляет около 10%. Пик заболеваемости регистрируется в возрастной группе 20–29 лет.
Согласно статистике, женщины заражаются генитальным герпесом гораздо чаще, чем мужчины. Особенно легко можно заразиться генитальным герпесом при половом контакте с человеком, у которого есть острая фаза заболевания: высыпания в виде везикул или язвочек. Не исключена также передача вируса генитального герпеса от матери к плоду. Иные пути заражения не подтверждены клиническими исследованиями.
Герпес HSV-1 успешно переходит из ротовой полости в область гениталий при оральном сексе. Защищенный половой акт не является гарантией отсутствия заражения. Презервативы также не дают 100% защиты от герпеса. Не откладывайте обследование. Запишитесь к специалисту, чтобы убедиться в отсутствии вируса в вашем организме.
Симптомы генитального герпеса
Как проявляется генитальный герпес? Различают 2 стадии течения заболевания.
Манифестная
Вначале пациент отмечает резкое ухудшение общего самочувствия, повышение температуры тела, в зоне будущих высыпаний ощущается боль и жжение. Это первые симптомы генитального герпеса. Спустя несколько дней на коже или слизистых появляются маленькие пузырьки, полость которых заполнена прозрачной жидкостью.
Генитальный герпес у женщин проявляется сыпью в промежности, лобковой зоне, на половых губах, слизистой влагалища. В тяжелых случаях герпес может распространяться на матку, маточные трубы, мочевой пузырь, прямую кишку.
Генитальный герпес у мужчин характеризуется высыпаниями в паховой области, на головке члена, крайней плоти, мошонке. Когда везикулы вскрываются, на их месте образуются язвочки ярко-красного цвета, заживающие спустя 7-14 дней. В период заживления язвочек при генитальном герпесе возможен зуд.
Рецидив
В дальнейшем степень выраженности признаков общего недомогания снижается, и на первый план выходят неприятные ощущения в области высыпаний. Сыпь возникает, как правило, в одном и том же месте, но заживает значительно быстрее, чем в начальной стадии (всего за 6-10 дней).
В течение первого года заболевания генитальным герпесом обострения могут возникать относительно часто – 4-5 раз в год. Затем «обученная иммунная система», как правило, способна справиться с вирусом. Хронический генитальный герпес рецидивирует при временном снижении активности иммунной системы, обусловленном внешними факторами – простудой, переохлаждением, стрессовыми ситуациями, переутомлением и т.д.
Возможно также бессимптомное течение заболевания, когда высыпания столь незначительные, что практически незаметны для пациентов. В этом случае генитальный герпес также заразен, вероятность передачи инфекции по-прежнему высока.
Генитальный герпес при беременности
Передается ли генитальный герпес от матери плоду у беременных? Если первичное заражение вирусом происходит во время беременности, особенно в первой ее половине, то существует возможность проникновения вируса к плоду с развитием внутриутробной инфекции и нарушением развития плода. Это грозное осложнение генитального герпеса, и, к счастью, встречается оно очень редко.
Если вирус присутствовал в организме женщины до беременности, то ее иммунная система, уже знакомая с вирусом герпеса, эффективно защищает плод в период беременности, и заражение возможно только во время родов, и то с условием, что в этот момент заболевание находится в активной фазе. Поэтому особенно важно не пропустить рецидивы активности генитального герпеса во время беременности, чтобы вовремя начать лечение и предупредить передачу вируса ребенку в родах.
Диагностика генитального герпеса
К какому врачу обращаться с генитальным герпесом?
В Клиническом госпитале на Яузе этого заболевания начинается с клинического осмотра профильным специалистом (гинекологом или урологом), а подтверждается лабораторными исследованиями. При необходимости проводится консультация смежных специалистов (иммунолога).
Какие анализы нужно сдавать на генитальный герпес?
Лабораторная диагностика решает 2 задачи:
Также для подбора эффективной терапии необходимо точно определить тип возбудителя – на этот вопрос отвечает полимеразная цепная реакция (ПЦР).
Лечение генитального герпеса
Как лечить генитальный герпес? К сожалению, способа, позволяющего полностью уничтожить вирус в организме, вылечить генитальный герпес раз и навсегда, на данный момент не существует. Однако специалисты Клинического госпиталя на Яузе разработали схему лечения, которая поддерживает возбудитель в неактивном состоянии и значительно снижает вероятность развития рецидива генитального герпеса у мужчин и женщин.
Комплекс лечебных мероприятий включает:
Несмотря на то, что методов полного излечения герпеса пока не существует, врач подберет препараты, позволяющие уменьшить частоту рецидивов. Таким образом, вы сможете жить полноценной жизнью без регулярных обострений болезни. Запишитесь к специалисту, чтобы избежать развития осложнений и рецидивов.
Лечение генитального герпеса при беременности
Прежде всего, необходимо отметить, что существует группа противовирусных препаратов, которые можно использовать с полной безопасностью для развивающегося плода.
Показания для лечения:
С учетом возможности бессимптомного течения заболевания во время рецидива необходимо проводить периодические осмотры женщины в течение всей беременности и, особенно в последние недели перед родами.
Обратившись в Клинический госпиталь на Яузе, вы гарантировано получите квалифицированную консультацию профильного специалиста, безошибочную диагностику вашего состояния, эффективное лечение выявленного заболевания, профилактику обострений генитального герпеса и его осложнений. Позаботьтесь о своем здоровье – запишитесь на прием к гинекологу или урологу прямо сейчас!
Как предотвратить заражение генитальным герпесом
Люди со вспышками генитального герпеса очень заразны. В активной фазе заболевания следует избегать любых сексуальных контактов, особенно при наличии язв. Использование презерватива не предотвращает распространение болезни, потому как не все язвы покрываются презервативом.
Хотя вероятность заражения больше всего при наличии язв, люди, перенесшие ГГ, всегда могут быть в какой-то степени заразными, даже если они получили медицинское лечение. Вирус может активизироваться и передаваться половому партнеру даже тогда, когда кожа выглядит совершенно нормальной.
По этой причине между вспышками заболеваний следует применять методы безопасного секса (использование презерватива), чтобы уменьшить риск распространения болезни на сексуального партнера. Вакцины для профилактики инфекции генитального герпеса не существует.
Осложнения ГГ
Люди с генитальным герпесом сталкиваются с повышенным риском заражения и передачи других ЗППП. Это связано с тем, что изъязвление, возникающее в результате герпетической инфекции, делает кожу и слизистые оболочки половых органов более уязвимыми для инфекции, передающейся половым путем. Пациенты с симптоматическим ГГ сталкиваются в 2-4 раза более высоким риском заражения и передачи ВИЧ-инфекции.
Осложнения встречаются редко:
Симптомы могут быть особенно тяжелыми у людей со слабым иммунитетом в результате существующей ВИЧ-инфекции или иммунодефицита. Инфекция, поражающая глаза, может привести к слепоте. Это происходит в основном у людей со слабой иммунной системой, которые переносили вирус в течение длительного времени. При слабой иммунной системе герпес увеличивает риск бактериальных инфекций, что может привести к дальнейшим осложнениям.
Еще одно возможное осложнение затрагивает беременных женщин. Во время родов женщины могут передать вирус своему новорожденному. Женщины, подверженные риску ИППП, часто проходят тестирование в первые недели беременности, чтобы предотвратить осложнения. Беременная женщина с симптоматическим генитальным герпесом рискует получить выкидыш или преждевременные роды.
Инфекция может передаваться плоду, и у ребенка может развиться неонатальный герпес. Риск осложнений особенно высок, если женщина заражается инфекцией в последнем триместре беременности. Если у нее есть активные язвы на половых органах ближе ко времени родов, обычно рекомендуется кесарево сечение, чтобы избежать заражения новорожденного вирусом.
Прогноз и профилактика генитального герпеса
В качестве профилактики для предупреждения первичного заражения ГГ рекомендуется при сексе использовать презервативы, особенно при случайных половых связях. Но следует знать, что использование защитной контрацепции не снижает риск проникновения инфекции через микротрещины и другие повреждения на участках кожи, не покрытых презервативом. При подозрении на проникновение вируса, можно обработать кожу местными антисептическими препаратами.
Для ГГ характерно проявление рецидивов при снижении иммунитета. Чтобы предотвратить заболевание следует придерживаться следующих рекомендаций:
Люди, зараженные этим вирусом, должны стараться избегать прямого контакта с окружающими, чтобы защитить их от заражения. Следует избегать царапин и прикосновений к повреждениям, вызванным герпесом, так как это может привести к распространению инфекции на другие участки кожи.
Какие анализы необходимо сдать при генитальном герпесе?
Для выявления ГГ проводится ПЦР-диагностика, анализ крови методом ИФА. Тестирование обычно проводится с использованием образца жидкости из основания пузырька или недавно изъязвленного поражения, если таковое имеется. Отсутствие ВПГ в культуре, особенно у пациентов без активных поражений, не исключает инфицирования, поскольку выделение вируса происходит периодически.
Кроме того, культура обладает ограниченной чувствительностью. ПЦР более чувствительна и используется чаще. Иногда доступна прямая иммунофлуоресценция моноклональными антителами, меченными флуоресцеином. Она специфична, но не чувствительна.
Какой врач лечит генитальный герпес?
Лечение генитального герпеса находится в компетенции врачей из области гинекологии, урологии и венерологии. В процессе лечения дополнительно требуется консультация иммунолога, т. к. хроническое течение болезни приводит к ослаблению иммунной системы. При ведении новорожденных с герпетической инфекцией потребуется наблюдение у педиатра и неонатолога.
Как часто может проявляться генитальный герпес у женщин?
У женщин генитальный герпес возникает на вульве, во влагалище, на ягодицах – появляется сильный зуд и другие неприятные ощущения, пузырьки с прозрачной жидкостью, которые на 2-3 день превращаются в язвочки и заживают на 7-8 день. У женщин заражение ГГ происходит в 2 раза чаще, чем у мужчин, при одинаковой сексуальной активности. Пик заболеваемости приходится на возраст от 20 до 24 лет и от 35 до 40 лет.
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.