Антенатальная асфиксия плода что это такое
Что такое антенатальная гибель плода? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кондратенко Юлии Николаевны, гинеколога со стажем в 16 лет.
Определение болезни. Причины заболевания
Опосредованные причины антенатальной гибели плода :
Инфекция может быть вирусной (цитомегаловирусы, вирусы простого герпеса, краснухи, Коксаки, ВИЧ), бактериальной (хламидии, микоплазмы, уреаплазмы, стрептококки группы В, энтеробактерии, кишечная палочка) и грибковой (кандидоз).
Симптомы антенатальной гибели плода
В течение первых трёх дней гибели малыша пациентка может обратить внимание на изменения своего состояния:
Если с момента гибели плода в утробе матери прошло несколько недель, могут присоединяться признаки воспалительной реакции:
Патогенез антенатальной гибели плода
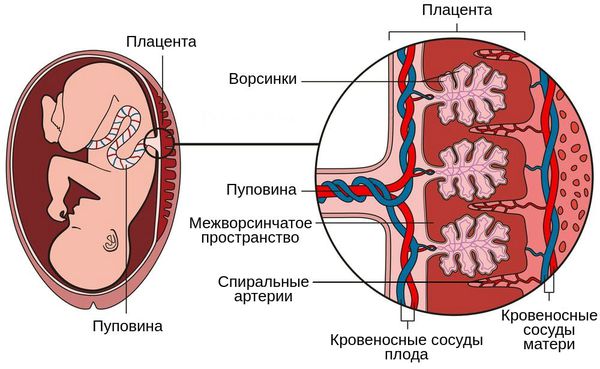
Суть патогенеза заключается в нарушении функции плаценты, развитии хронической плацентарной недостаточности, нарушении кровоснабжения плода, его росте и развитии. Поражаются внутренние органы плода — развивается внутриутробная пневмония, менингит и др. В какой-то момент происходит нарушение нормального функционирования плаценты, развивается острая плацентарная недостаточность и плод погибает.
Профессором И. В. Бариновой в 2015 году были представлены два типа плодовых потерь при внутриутробной гипоксии. Каждому из них характерно своеобразное сочетание патогенетических факторов, связанных с матерью, плацентой и плодом.
Патогенез второго типа обусловлен нарушением циркуляции в плодовой части плаценты, незрелостью ворсин относительно срока беременности, а также васкулопатией сосудов плода и тромбозом ворсин.
Классификация и стадии развития антенатальной гибели плода
Пока не существует общепринятой классификации внутриутробной гибели плода. Однако изучение причин перинатальной смертности привело к появлению двух понятий:
Осложнения антенатальной гибели плода
При своевременном обращении к доктору антенатальная гибель плода не приводит к осложнениям. Если же пациентка обратилась за медицинской помощью спустя больше двух недель после смерти ребёнка, то у неё с большой вероятностью могут развиваться такие осложнения, как:
Чтобы избежать их, необходимо тщательно наблюдать за состоянием пациентки и выполнять профилактические мероприятия:
Диагностика антенатальной гибели плода
После того как женщина обращается к врачу с жалобами на недомогание и отсутствие шевеления плода, врач направляет пациентку на диагностическое обследование. Оно позволяет поставить точный диагноз.
Постановка диагноза внутриутробной гибели плода включает следующие этапы обследования:
Анализы для диагностики внутриутробной гибели плода на позднем сроке беременности не так важны. Отсутствия шевелений плода в течение нескольких дней и сердцебиения по данным УЗИ достаточно для правильной постановки диагноза.
Лечение антенатальной гибели плода
При подтверждённом диагнозе антенатальной гибели плода показана экстренная госпитализация и принятие решения о методе и сроке родоразрешения. Чем меньше интервал между установленным диагнозом и родоразрешением, тем меньше риск возникновения осложнений во время и после родов.
Выбор метода определяется индивидуально, на основании клинических данных и особенностей акушерской ситуации. Оптимальным вариантом родоразрешения при антенатальной гибели плода являются роды через родовые пути. Но иногда выполняется кесарево сечение, например при раннем отделении плаценты от стенок матки, обильном или продолжающемся кровотечении из половых путей.
При родоразрешении беременных с антенатальной гибелью плода, осложнившейся септическим состоянием, показано экстренное оперативное вмешательство. Объём операции решается индивидуально, возможна удаление матки с плодом (экстирпация).
После родов важно тщательно наблюдать за состоянием роженицы, провести профилактику послеродового кровотечения и гнойно-септических осложнений. Необходимо обратить внимание на выделения из половых путей (гнойные или кровянистые ), температуру тела, появление озноба, слабости, тянущих болей внизу живота.
Прогноз. Профилактика
Потеря беременности является показанием к проведению медицинской, психологической и социальной реабилитации пациенток. Необходим полный комплекс диагностических исследований для выяснения причины гибели плода. Выбор алгоритма обследования базируется на данных анамнеза, особенностях течения беременности и результатах патологоанатомического исследования плода и последа.
При неустановленной причине гибели плода в анамнезе необходимо учитывать данный факт при выработке тактики родоразрешения последующих беременностей.
Профилактика антенатальной гибели плода предполагает:
Асфиксия — кислородное голодание у плода
Асфиксия — это кислородное голодание, или удушье. Характерным для состояния асфиксии является крайне низкое содержание кислорода
в крови и в тканях организма и одновременно повышенное содержание в крови и в тканях углекислоты. Асфиксия — одно из наиболее опасных
патологических состоянии плода, а также новорожденного. Бывает асфиксия первичная и вторичная.
Различается она и по степеням тяжести (легкая, средняя и тяжелая).
Крайними проявлениями тяжелой асфиксии являются потеря сознания, шок. Длительная асфиксия может стать причиной тяжелых психических
расстройств, физических недостатков и смерти.
Причины и развитие заболевания.
Причины возникновения симптомокомплекса асфиксии у плода и у новорожденного разные. Назовем сначала наиболее частые причины развития
асфиксии у плода. Это и различные заболевания матери (пороки сердца, пониженное артериальное давление, анемии, тяжело протекающие болезни
легких), при которых кровь матери, поступающая в плаценту, не содержит кислорода в том количестве, какое необходимо для нормальной
жизнедеятельности развивающегося плода. Это и неправильное прикрепление плаценты, и раннее отделение плаценты и обвитие пуповиной тела плода,
и сдавление пуповины головкой плода, и истинные узлы пуповины, и аномальное прикрепление пуповины, и преждевременное отхождение вод, и выпадение
пуповины, и разрыв сосудов пуповины, и нарушение функций плаценты из-за переношенной беременности, и поздние токсикозы… Плацентарный ток крови
нарушается, и плод наминает страдать от кислородного голодания. У новорожденного ребенка симптомокомплекс асфиксии может развиться и результате
тяжелой мозговой травмы, невозможности легочного дыхания (непроходимость дыхательных путей из-за скопления в них слизи, присутствия околоплодных вод)
сразу после рождения, а также тяжелой пневмонии, врожденных пороков сердца, гемолитической болезни и пр.
Проявления болезни.
Если в течение последнего месяца внутриутробной жизни плод страдал от сильно выраженной асфиксии, то у него может быть поражение головного мозга
(что в наиболее тяжелых случаях заканчивается смертью). Ребенок, родившийся в асфиксии, имеет характерный вид: кожные покровы у него бледны или
синюшны. Этот ребенок запаздывает с первым вдохом; крик, который он издает, слабый; ребенок может быть вообще в бессознательном состоянии; от других
новорожденных детей его отличает поверхностное, неровное дыхание. Врожденные рефлексы у ребенка, родившегося в асфиксии, выражены плохо, тонус
мышц снижен. Врач, осматривающий новорожденного малыша, отмечает слабую сердечную деятельность.
Лечение.
Если у врача возникает подозрение на то, что внутриутробно развивающийся плод страдает от асфиксии, то беременной женщине дают кислород и предпринимают
меры для вызывания родов. Если признаки асфиксии обнаруживаются у новорожденного, то медицинский персонал проводит срочные реанимационные мероприятия,
цель которых восстановить нормальное дыхание и нормальную деятельность сердца. Своевременные и грамотные действия медиков позволяют избежать необратимых
Реанимационные меры следующие: непрямой массаж сердца, искусственное дыхание, подача кислорода ребенку, интенсивное лечение медикаментами
(бикарбонат натрия, кокарбоксилаза, глюкоза; в дальнейшем — сердечные средства, витамины и др.). Ребенок, который родился в асфиксии, нуждается в особом уходе
и внимательном наблюдении медиков. В удовлетворительном состоянии ребенка выписывают из роддома, однако по месту жительства его в течение довольно
продолжительного времени наблюдает педиатр и невропатолог
Антенатальная гибель плода ( Внутриутробная гибель плода )
МКБ-10
Общие сведения
Причины
Данная патология может возникать под влиянием различных эндогенных и экзогенных факторов. К числу эндогенных факторов, вызывающих антенатальную гибель плода, относят:
Экзогенными факторами, провоцирующими антенатальную гибель плода, являются токсические воздействия (курение, алкоголизм, наркомания, токсикомания, прием некоторых лекарственных препаратов, острые и хронические отравления бытовыми и промышленными ядами), ионизирующее излучение и травмы живота.
Согласно исследованиям, ведущие позиции в списке причин возникновения данной патологии занимают тяжелые пороки развития плода, патология плаценты, инфекции, травмы и интоксикации. Иногда причина антенатальной гибели плода остается невыясненной.
Патанатомия
После смерти плод может оставаться в матке несколько дней, месяцев или даже лет. При этом возможна мацерация, мумификация либо петрификация. 90% плодов подвергаются мацерации – влажному некрозу, возникающему в результате контакта с околоплодными водами. Вначале омертвение тканей носит асептический характер. Через некоторое время после антенатальной гибели плода некротизированные ткани могут инфицироваться. Возможны тяжелые инфекционные осложнения, в том числе сепсис.
Мацерированный плод выглядит мягким, дряблым. На ранних стадиях мацерации кожа красноватая, покрытая пузырями, чередующимися с участками отслоившегося эпидермиса. При присоединении инфекции плод становится зеленоватым. Головка и туловище деформированы. Для выяснения причины антенатальной гибели плода проводится аутопсия. На вскрытии выявляется пропитывание тканей жидкостью и ателектаз легких. Хрящи и кости бурые или красноватые, эпифизы отделены от метафизов. При длительном пребывании в матке возможен аутолиз внутренних органов. Иногда при задержке в матке плод пропитывается кровью, образуя кровяной занос, который в последующем трансформируется в мясистый занос.
При многоплодии и обвитии пуповины плод нередко мумифицируется. Он сдавливается живым близнецом, уменьшается в размере, сморщивается. Иногда мумифицированный плод в последующем подвергается петрификации («окаменению» в результате отложения солей кальция). Петрификация чаще наблюдается при внематочной беременности, хотя может возникать и при нормальной гестации. Петрифицированный плод может годами находиться в матке либо в брюшной полости, не вызывая никаких патологических симптомов.
Симптомы
Внутриутробная гибель плода сопровождается прекращением роста матки. Движения плода исчезают, тонус матки понижается или повышается. Молочные железы становятся вялыми. Возможны нарушение общего самочувствия, необъяснимая слабость, недомогание, боли и тяжесть в нижней части живота. Свидетельством антенатальной гибели плода является отсутствие сердцебиения.
Гибель плода при многоплодной беременности
Внутриутробная гибель плода выявляется в 6% многоплодных беременностей. Вероятность развития зависит от количества плодов и хорионов. Чем больше степень многоплодия, тем выше риск гибели одного из близнецов. При наличии общего хориона вероятность смерти одного из плодов увеличивается в несколько раз по сравнению с дихориальными двойнями. Непосредственными причинами антенатальной гибели плода становятся задержка внутриутробного развития, отслойка плаценты, тяжелые гестозы, хориоамнионит или образование артериовенозного анастомоза при общем хорионе.
При смерти в конце первого либо начале второго триместра беременности погибший плод не исчезает, а мумифицируется. Он сдавливается увеличивающимся плодным пузырем брата или сестры, «высыхает» и уменьшается в размере. При общем хорионе у второго близнеца нередко возникают врожденные пороки развития, обусловленные поступлением в организм продуктов распада через общую систему кровообращения.
Диагностика
С 9-10 недели отсутствие сердечных сокращений выявляется при проведении УЗИ, с 13-15 – при использовании фонокардиографии плода или электрокардиографии. После 18-20 недели отсутствие сердцебиения определяется при обычной аускультации. Для подтверждения диагноза назначают дополнительные исследования: УЗИ, кардиотокографию, анализы крови на гормоны.
Характерными признаками антенатальной гибели плода являются снижение уровня эстриола, прогестерона и плацентарного лактогена. При амниоскопии в течение первых суток обнаруживаются зеленоватые околоплодные воды (изменение цвета вод обусловлено наличием мекония). В последующем цвет вод становится менее интенсивным, иногда выявляется примесь крови. В отдельных случаях в процессе диагностики антенатальной гибели плода используют рентгенографию. На рентгенограммах определяется газ в подкожной жировой клетчатке, сердце и крупных сосудах плода.
Взаимное расположение костей скелета нарушается. Края костей черепа заходят друг на друга или расходятся, образуя «ступеньку». В первом случае наблюдается уменьшение головки, во втором – уплощение или своеобразное мешковидное вытягивание черепа. Головка плода может быть отклонена в сторону. Позвоночник также деформируется. Возможны его выпрямление, лордоз или угловая деформация. Конечности плода располагаются хаотично. При петрификации в области околоплодной оболочки, туловища и конечностей просматриваются отложения солей кальция. При внутривенной урографии пациентки почки плода не контрастируются.
Лечение
При гибели плода в I триместре возможен выкидыш. Если выкидыш не происходит, осуществляют медицинский аборт. При смерти во II триместре плод обычно самостоятельно не изгоняется, необходимо срочное родоразрешение. После всестороннего обследования и изучения состояния свертывающей системы крови пациентки осуществляют родовозбуждение. Вначале вводят эстрогены, глюкозу, витамины и препараты кальция, затем назначают окситоцин и простагландины. Для ускорения первого периода родов выполняют амниотомию.
При антенатальной гибели плода в III триместре возможны самостоятельные роды. При отсутствии родовой деятельности назначают стимуляцию. По показаниям проводят плодоразрушающие операции. При гидроцефалии, лобном и тазовом предлежании, угрозе разрыва матки и тяжелом состоянии пациентки осуществляют краниотомию. При запущенном поперечном предлежании выполняют декапитацию или эвисцерацию, при задержке плечиков в родовом канале – клейдотомию.
Тактика при многоплодной беременности
При многоплодии и подозрении на антенатальную гибель плода показана немедленная госпитализация для проведения обследования и решения вопроса о тактике ведения беременности. В процессе обследования определяют срок гестации и количество хорионов, оценивают состояние живого плода, выявляют соматические заболевания и болезни репродуктивной системы матери. При общем хорионе и антенатальной гибели плода, диагностированной в начале второго триместра, родителям рекомендуют рассмотреть вопрос о прерывании беременности в связи с высоким риском развития внутриутробной патологии у второго близнеца.
На сроке 25-34 недели гестации необходимо тщательное обследование выжившего плода (УЗИ, МРТ). При удовлетворительном состоянии плода показано пролонгирование беременности. Необходимость срочного родоразрешения при антенатальной гибели плода определяется с учетом состояния матери и выжившего ребенка, вероятности развития внутриутробных нарушений и риска осложнений, обусловленных недоношенностью.
Показаниями к родоразрешению со стороны беременной становятся соматические заболевания и болезни репродуктивной системы, препятствующие прологнированию беременности. Относительными показаниями со стороны плода являются анемия, терминальный кровоток и угроза гибели плода при артериовенозных анастомозах. В качестве абсолютного показания к родоразрешению рассматривается антенатальная гибель плода после 34 недели многоплодной беременности.
При наличии двух хорионов срочное родоразрешение обычно не требуется. Больную помещают под постоянное наблюдение, включающее в себя ежедневный контроль температуры, АД, отеков и выделений, а также регулярные анализы для оценки состояния свертывающей системы крови. Состояние живого плода оценивают по результатам допплерометрии маточно-плацентарного кровотока, биометрии и эхографии головного мозга. После рождения осуществляют вскрытие погибшего близнеца и изучение плаценты для выявления причины антенатальной смерти плода.
Профилактика
Профилактика антенатальной гибели плода включает в себя своевременное выявление генетических аномалий, диагностику и лечение соматических заболеваний, санацию хронических очагов инфекции, отказ от вредных привычек, прекращение контакта с бытовыми токсичными веществами, устранение профессиональных вредностей, предотвращение травматизма и продуманное назначение лекарственных препаратов в период беременности.
Реанимация и интенсивная терапия новорожденных с асфиксией
Общепринятого определения асфиксии новорожденного пока не существует. Наиболее информативной и объективной представляется дефиниция асфиксии, представленная Н. П. Шабаловым и соавторами (2003). Они считают асфиксией новорожденного синдром, характеризующ
Общепринятого определения асфиксии новорожденного пока не существует. Наиболее информативной и объективной представляется дефиниция асфиксии, представленная Н. П. Шабаловым и соавторами (2003). Они считают асфиксией новорожденного синдром, характеризующийся отсутствием эффективности газообмена в легких сразу после рождения, неспособность самостоятельно дышать при наличии сердцебиений и (или) других признаков живорожденности (спонтанное движение мышц, пульсация пуповины).
До середины 1980-х гг. основным критерием диагностики асфиксии была оценка по шкале Апгар, что нашло отражение в Международной классификации болезней 9-го пересмотра (1975). Однако в 1986 г. Американская академия педиатрии и Американский колледж акушеров и гинекологов на основании многочисленных катамнестических исследований пришли к заключению о том, что баллы по шкале Апгар через 1 и 5 мин после рождения слабо коррелируют как с причиной данного состояния, так и с прогнозом и сами по себе не должны рассматриваться как показатели проявления или последствия асфиксии.
В то же время при состоянии с низкой оценкой по шкале Апгар (0–3 балла), сохраняющемся в течение 15 мин, детский церебральный паралич наблюдается у 10%, а в течение 20 мин — у 60% пациентов.
Несмотря на критическое отношение к шкале Апгар и вопреки мнению о том, что она не должна рассматриваться в качестве критерия диагностики и степени тяжести асфиксии в родах (Н. П. Шабалов и соавт., 2003), целесообразо обратиться непосредственно к Международной классификации болезней 10-го пересмотра (1993).
Рубрика Р 21. Асфиксия при родах
Примечание. Эту рубрику не следует использовать при низких показателях по шкале Апгар без упоминания об асфиксии и других дыхательных расстройствах.
Р 21.0. Тяжелая асфиксия при рождении.
Пульс при рождении менее 100 уд./мин, замедляющийся или устойчивый, дыхание отсутствует или затруднено, кожа бледная, мышцы атоничны. Асфиксия с оценкой по шкале Апгар 0–3 балла через минуту после рождения. Белая асфиксия.
Р 21.1. Средняя и умеренная асфиксия при рождении.
Нормальное дыхание в течение первой минуты после рождения не установилось, но частота сердцебиений составляет 100 уд./мин или более, незначительный мышечный тонус, незначительный ответ на раздражение.
Оценка по шкале Апгар 4–7 баллов через минуту после рождения. Синяя асфиксия.
Различают также острую асфиксию, являющуюся проявлением интранатальной гипоксии, и асфиксию, развившуюся на фоне хронической внутриутробной антенатальной гипоксии.
Частота встречаемости асфиксии новорожденных, по данным различных авторов, колеблется в весьма широких пределах, что, очевидно, связано с отсутствием общепринятой дефиниции. Так, Саrter и соавторы (1993) полагают, что частота асфиксии составляет 1–1,5%. Еще в 10–15% случаев низкая оценка по шкале Апгар оказывается обусловлена кардиореспираторной депрессией. В сумме названные состояния составляют до 16,5%. Примерно такие же показатели за 2003 г. опубликованы Министерством здравоохранения и социального развития РФ. При этом летальность от асфиксии среди доношенных детей составляет 0,2%, а среди недоношенных — 1,16%.
По данным С. Г. Эзутаган (1999), частота перинатальной асфиксии у недоношенных детей составляет 30%, а у доношенных новорожденных — 20%.
Н. Н. Володин и С. О. Рогаткин (2004) сообщают, что ежегодно в мире рождаются в состоянии асфиксии 4 млн детей: 840 тыс. из них умирают, еще столько же в дальнейшем страдают от стойких нарушений функциональной деятельности центральной нервной системы.
Выделяют пять главных причин асфиксии новорожденного.
Гипоксемия, гиперкапния и связанный с ними ацидоз являются ведущими звеньями патогенеза асфиксии. Они активируют гемодинамическое перераспределение объемов крови, секрецию гормонов стрессового типа, продукцию цитокинов, молекул адгезии и факторов роста, каскадную систему плазменных протеаз. Эти же факторы после реоксигенации активируют перекисное окисление липидов клеточных мембран с образованием метаболитов арахидоновой кислоты (простагландинов и лейкотриенов) и повышением содержания клеточных метаболитов (аденозина, оксида азота, эндотелина и др.).
Напряжение кислорода в крови ниже 40 мм рт. ст. включает так называемый «ишемический рефлекс», хеморецепторный механизм которого приводит к возбуждению одновременно вазомоторного и дыхательного центров, централизации кровообращения, т. е. ишемии кожи, легких, почек, печени, желудочно-кишечного тракта, ради обеспечения жизненно важных органов (сердца, мозга, диафрагмы, надпочечников).
В процессе централизации кровообращения, кроме адреналина и норадреналина, участвуют ангиотензин II и вазопрессин.
Высокое сопротивление сосудов малого круга, поддерживаемое гипоксемией и гиперкапнией, является причиной легочной гипертензии и шунтирования крови, дыхательной недостаточности, а также перегрузки правых отделов сердца давлением, а левых отделов — объемом.
Отрицательным эффектом гипоксемии, гиперкапнии и централизации кровообращения является накопление недоокисленных продуктов и тяжелый смешанный ацидоз. Компенсаторная активация анаэробного гликолиза с накоплением лактата еще больше усиливает ацидоз. Последний крайне отрицательно влияет на системную гемодинамику, микроциркуляцию, гемореологию, водно-электролитный баланс, обменные процессы.
Нарастание гипоксии и смешанного ацидоза вызывает раскрытие прекапиллярных сфинктеров, децентрализацию кровообращения с падением артериального давления, т. е. гемодинамический коллапс, снижающий тканевую перфузию в жизненно важных органах.
В сосудах ишемизированных тканей активизируются тромбоциты, эндотелиоциты, моноциты, что приводит к активации каскада плазменных протеаз, а также освобождению клеточных ферментов, про- и антикоагулянтов, метаболитов арахидоновой кислоты, активных форм кислорода и оксида азота, которые причастны к повреждению функции органов.
Активация тромбиновой, фибринолитической, кининовой и системы комплемента ведет к эндотоксикозу продуктами протеолиза и наряду с ацидозом — к повреждению мембран клеток, митохондрий, лизосом, гематоэнцефалического барьера, повышению сосудистой проницаемости, падению сосудистого тонуса, деструкции клеток, отеку интерстициального пространства, сладж-феномену, запуску внутрисосудистого свертывания, тромбозу, блокаде микроциркуляции, дистрофическим процессам, в конечном счете — к полиорганной недостаточности.
Клинические признаки и симптомы
При асфиксии средней тяжести ребенок рождается с апноэ или с единичными гаспами, с частотой сердцебиений 90–160 уд./мин, со сниженным мышечным тонусом и рефлекторным ответом на назофарингеальный катетер, с выраженным цианозом (синяя асфиксия). Общее состояние оценивается как тяжелое или средней тяжести. В первые минуты жизни ребенок вял, быстро охлаждается. Слабо реагирует на осмотр и раздражения. Спонтанная двигательная активность низкая. Физиологические рефлексы угнетены. При аускультации сердца часто выявляют тахикардию, приглушенность тонов, акцент II тона над легочной артерией. Дыхание нередко с участием вспомогательной мускулатуры, аускультации — ослабленное, с обилием сухих и разнокалиберных влажных хрипов.
Нередко уже в первые часы жизни появляются гипервозбудимость, крупноразмашистый тремор рук, гиперстезия, спонтанный рефлекс Моро, кратковременные судороги. В то же время у некоторых пациентов нарастают клинические признаки угнетения центральной нервной системы. Динамика мышечного тонуса, физиологические рефлексы, признаки угнетения или повышенной возбудимости нервной системы весьма индивидуальны и во многом зависят от адекватности оказания помощи.
Тяжелая асфиксия характеризуется наличием при рождении признаков II или III стадии шока: дыхание отсутствует или наблюдаются неэффективные гаспы, пульс менее 100 уд./мин, кожные покровы очень бледные (белая асфиксия), мышцы атоничны, реакция на назофарингеальный катетер отсутствует, симптом «белого пятна» более 3 с, артериальная гипотония.
Общее состояние оценивается как тяжелое или крайне тяжелое.
В первые часы и дни жизни клиническая картина обусловлена полиорганной недостаточностью. Со стороны центральной нервной системы: гипоксически-ишемическая энцефалопатия, отек мозга, внутричерепные кровоизлияния, судороги.
Со стороны легких: синдром аспирации меконием, легочная гипертензия, синдром дыхательных расстройств II типа.
Со стороны сердечно-сосудистой системы: шок, гипотензия, полицитемия, гиперволемия или гиповолемия, патологическое шунтирование крови, трикуспидальная недостаточность, ишемические некрозы эндокарда/миокарда.
Со стороны выделительной системы: олигурия, острая почечная недостаточность с тромбозами сосудов почек или без них.
Со стороны желудочно-кишечного тракта: функциональная непроходимость, рвота, срыгивания, печеночные дисфункции, некротизирующий энтероколит.
Со стороны эндокринной системы: транзиторная недостаточность симпато-адреналовой системы, щитовидной железы, надпочечников.
Все это сопровождается нарушениями гомеостаза (декомпенсированный ацидоз, гипогликемия, гипокальциемия, гипоантриемия, гипомагниемия) и гемостаза (тромбоцитопения, ДВС-синдром).
Вторичный иммунодефицит, сопровождающий полиорганную недостаточность, способствует активации и генерализации внутриутробных инфекций, а также развитию госпитальных инфекций.
Диагностика и рекомендуемые клинические исследования
Критериями тяжелой асфиксии являются:
Важными критериями тяжести асфиксии являются ответ на адекватную терапию, а также течение и исход патологии в раннем неонатальном периоде, отражающие выраженность повреждения витальных функций. Следовательно, окончательно тяжесть асфиксии диагностируют не сразу после родов, а по окончании раннего неонатального периода.
Необходимый объем исследований:
В оптимальном варианте — допплерографическое определение центральной и церебральной гемодинамики.
С учетом необходимости проведения дифференциального диагноза с тяжелыми инфекционными заболеваниями показано микробиологическое, вирусологическое исследование.
Дифференциальный диагноз в первую очередь необходимо проводить со следующими состояниями:
Общие принципы лечения
Проведение реанимационных мероприятий при асфиксии новорожденных регламентируется приказом министра здравоохранения и медицинской промышленности РФ «Первичная и реанимационная помощь новорожденному в родильном зале» (1995 г.).
При оказании реанимационной помощи новорожденному необходимо строго соблюдать следующую последовательность действий:
Лекарственные средства (ЛС) при первичной реанимации назначаются при отсутствии сердцебиения и в тех случаях, когда несмотря на искусственную вентиляцию легких (ИВЛ) 100% кислородом и непрямой массаж сердца, проведенные в течение 30 с, у ребенка сохраняется брадикардия ниже 80 уд./мин.
Используются следующие ЛС: раствор адреналина гидрохлорида, препараты, восполняющие объем циркулирующей жидкости (раствор альбумина 5%, изотонический раствор натрия хлорида, раствор рингера), раствор гидрокарбоната натрия 4%.
Адреналина гидрохлорид является синтетическим аналогом адреналина надпочечников. Обладает адренопозитивным действием, оказывая стимулирующее влияние на α- и β-адренорецепторы. Инотропное кардиотоническое действие адреналина связано с воздействием на β1-адренорецепторы, локализующиеся в миокарде. Это ведет к повышению силы и частоты сердечных сокращений. Наряду с этим адреналин, воздействуя на α-адренорецепторы, повышает периферическое сосудистое сопротивление и артериальное давление крови, тем самым увеличивая коронарный кровоток и кровоснабжение миокарда.
Бронхорасширяющее действие адреналина обусловлено воздействием на β2-адренорецепторы.
Адреналин вводится новорожденным в разведении 1:10 000 в объеме 0,1–0,3 мл/кг массы тела (0,01–0,03 мг/кг) внутривенно или эндотрахеально. При введении через эндотрахеальную трубку требуется дополнительное разведение физиологическим раствором (1:1). Внутривенно адреналин вводится струйно.
В результате должно наблюдаться увеличение частоты сердечных сокращений до 100 уд./мин и выше через 30 с после введения ЛС. Если частота сердечных сокращений остается менее 100 уд./мин, следует повторить введение адреналина. При отсутствии эффекта и признаков общей кровопотери или гиповолемии необходимо ввести восполнители объема циркулирующей крови.
Показаниями к восполнению объема циркулирующей крови служат кровопотеря и гиповолемия. При этом наблюдаются следующие симптомы:
Восполнители объема циркулирующей крови (изотонический раствор натрия хлорида, раствор альбумина 5%, раствор рингера) вводятся новорожденным при первичной реанимации в вену пуповины из расчета 10 мл/кг массы тела в течение 5–10 мин.
Показания к применению гидрокарбоната натрия:
Используется 4% раствор гидрокарбоната натрия, содержащий 0,5 мэкв/мл. Назначается в дозе 2 мэкв (4 мл 4% раствора) на кг массы тела. Вводится в вену пуповины на фоне ИВЛ со скоростью не выше 1 мэкв /кг/мин.
Ожидаемый эффект: увеличение частоты сердечных сокращений до 100 и более ударов в минуту на фоне уменьшения метаболического ацидоза.
Положительный эффект от реанимационных мероприятий — в течение первых 20 мин после рождения восстанавливаются адекватное дыхание, нормальные частота сердечных сокращений и цвет кожных покровов — служит основанием к прекращению ИВЛ и непрямого массажа сердца. Однако реанимация в родильном зале является лишь первым этапом оказания помощи детям, родившимся c асфиксией.
Дальнейшее наблюдение и лечение новорожденных, перенесших асфиксию, в том числе и детей, у которых не восстановилось адекватное дыхание, наблюдаются судороги, центральный цианоз, проводится в отделении интенсивной терапии.
При внутривенном введении раствора гидрокарбоната натрия на фоне неадекватной вентиляции возможно усиление ацидоза, а избыточное введение этого ЛС ведет к гипернатриемии и риску развития внутрижелудочковых кровоизлияний.
Эффективная сердечно-легочная реанимация при асфиксии является главным фактором, улучшающим прогноз. При средней и умеренной асфиксии прогноз, как правило, благоприятный. При тяжелой асфиксии персистирующая низкая оценка по шкале Апгар (0–3 балла) на 10, 15 и 20-й минутах достаточно тесно коррелирует с неблагоприятным исходом и указывает на повышенный риск смерти (60% — у доношенных новорожденных и 50–100 % — у детей с очень малой массой тела).
Литература
А. Г. Антонов, доктор медицинских наук, профессор
НЦАГиП РАМН, Москва