Антикоагулянты при ковиде что это значит
Роль комбинации антикоагулянтных и антитромбоцитарных препаратов в лечении COVID-19
Коронавирусы являются основной причиной беспокойства общественного здравоохранения из-за их высокой заразности и склонности вызывать острые вспышки, которые исторически характеризовались тяжелым острым респираторным синдромом (ТОРС) и респираторным синдромом на Ближнем Востоке.1 2 COVID-19 не является исключением.
Согласно последнему отчету ВОЗ, по состоянию на 3 декабря 2020 года во всем мире было зарегистрировано более 60 миллионов подтвержденных случаев и более 1,4 миллиона случаев смерти, связанных с COVID-19.
Хотя COVID-19 в первую очередь влияет на дыхательную систему, он вызывает множественное поражение органов.
Тромбоз и коагулопатия, связанные с COVID-19, являются основной причиной заболеваемости и смертности, основные механизмы которых не полностью изучены.
Само заболевание вызывает состояние гиперкоагуляции, изменяя естественный баланс циркулирующих протромботических факторов при тяжелых инфекциях. Эндотелиальная дисфункция может быть общим патофизиологическим звеном, лежащим в основе тромботических осложнений, поскольку SARS-CoV-2 проявляет тропизм к эндотелиальной ткани.
Эндотелиальные клетки играют жизненно важную роль в поддержании гомеостаза, секретируя факторы, которые регулируют кровоток, сосудистый тонус, коагуляцию и воспаление сосудистой стенки.
Нарушение нормальной функции эндотелия приводит к дисбалансу, который способствует провоспалительному и прокоагулянтному состоянию.
Материалы и методы
Этот обзор был выполнен с использованием методологии быстрого обзора, в которой этапы систематического обзора рационализированы или ускорены для получения доказательств в более короткие сроки.
Был проведен всесторонний систематический поиск литературы для изучения возможного использования антикоагулянтной и антитромбоцитарной терапии для снижения тромботических событий, связанных с COVID-19.
Был проведен поиск в четырех основных базах данных: Ovid MEDLINE, Web of Science, PubMed и Google Scholar с марта 2020 года по январь 2021 года.
Включенные исследования были на английском языке и имели четко определенные результаты, такие как смертность пациентов, выживаемость и тромботический статус.
Были исключены исследования без четко определенной нелеченой контрольной группы, в которых четко не определялось, применялось ли антитромботическое лечение до или после заражения COVID-19 или применялось ли оно в качестве лечения любой другой сопутствующей патологии. Также были исключены исследования с первичной конечной точкой, отличной от смертности и / или развития тромботических или тромбоэмболических событий.
Антитромботическая терапия и смертность
Было исследовано влияние профилактических и терапевтических доз гепарина или прямых пероральных антикоагулянтов на смертность среди 2859 пациентов с COVID-19 по сравнению с 1530 пациентами, не принимающими антикоагулянты, в США.
На фоне антикоагулянтной терапии показатели смертности были ниже по сравнению с отсутствием терапии.
Как профилактические, так и терапевтические схемы (HR 0,53, 95% ДИ 0,45–0,62, p 37 ° C) и сатурацию кислорода (уровни 3,0 мкг / мл).
У пациентов, получавших терапевтическую дозу гепарина, наблюдалось снижение смертности по сравнению с контрольной группой.
Пациенты, принимавшие антикоагулянты с показателем SIC ≥4, имели 40,0%-смертность по сравнению с 64,2%-смертностью в контрольной группе без антикоагулянтов (p = 0,029), в то время как пациенты, имеющие повышенный уровень D-димера, имели 32,8%-смертность по сравнению с 52,4%-смертностью в контрольной группе (p = 0,017).
Аналогичным образом было исследовано влияние антиагрегантов (ацетилсалициловая кислота и ингибитор P2У12) и антикоагулянтов на смертность пациентов и на развитие острого респираторного дистресс-синдрома (ОРДС), вторичного по отношению к COVID-19, у 192 пациентов с COVID-19.
Сообщалось, что независимо от типа антитромботической терапии показатели смертности оставались неизменными.
Аналогичным образом, не было изменений в исходе ОРДС у пролеченных пациентов с COVID-19.
Пациенты в этом исследовании не получали комбинированную антиагрегантную и антикоагулянтную терапию; поэтому синергетический эффект этих методов лечения было невозможно проанализировать.
Антитромботическая терапия и тромботические события
Тромбоэмболические события, а именно тромбоз глубоких вен (ТГВ) и тромбоэмболия легочной артерии (ТЭЛА), вовлечены в патологию COVID-19.
Исследователи оценили возможную терапевтическую ценность антикоагулянтов (гепарин, новый пероральный антикоагулянт и варфарин), вводимых перорально или парентерально, среди 1125 госпитализированных пациентов.
Результаты показали, что прием перорального или парентерального антикоагулянта успешно снизил риск венозного тромбоза у 249 пролеченных пациентов по сравнению с теми, кто не лечился (p
КОВИД. Тромбы. Антикоагулянты
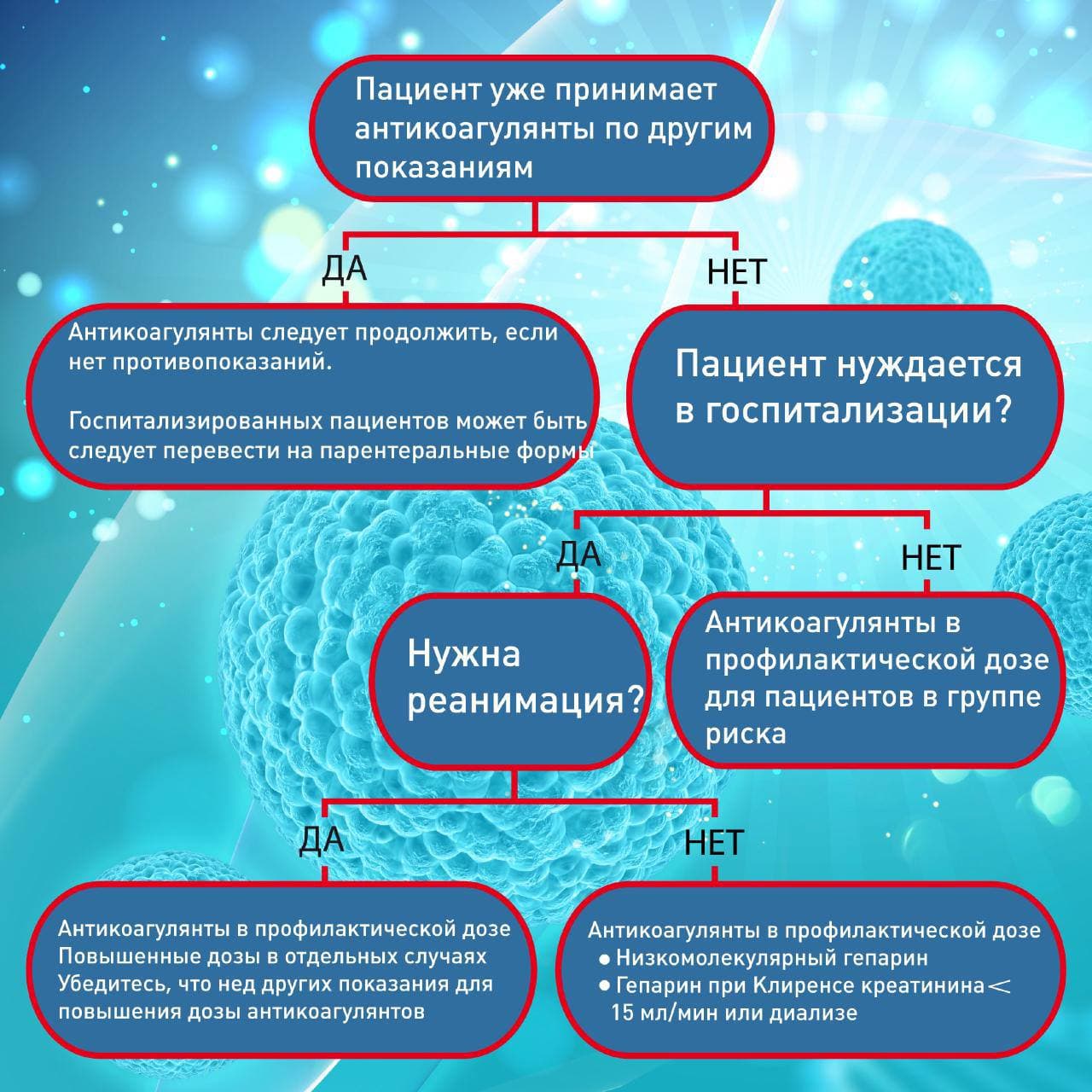
Кому нужны антикоагулянты, когда и в каких дозах?

Какой риск тромбоза у пациента с КОВИД?
Риски у реанимационных пациентов
Во многих исследованиях, у пациентов с тромбозом был выше Индекс Массы Тела, что указывает на то, что лишний вес и ожирение может повышать риск тромбообразования при КОВИД.
Риски у госпитализированных пациентов
Анализ 3000 госпитализированных пациентов, принимающих профилактические дозы антикоагулянтов, выявил дополнительные факторы риска тромбоза 8 :
Тромбоз повышает риск смерти на 37%.
Какие анализы и обследования нужны госпитализированным пациентам?
Это нужно проверить у всех госпитализированных пациентов 9
Только результаты анализов не должны быть причиной начала или прекращения антикоагулянтов, при отсутствии клинических показаний. Например, повышенный Д-димер не специфичен для тромбоэмболии, поэтому не может диагностировать ее.
Кому нужны антикоагулянты, в каких дозах и как долго?
Все госпитализированные пациенты должны получать профилактическую дозу антикоагулянтов. Как правило, применяются подкожные инъекции.
Профилактические дозы
Как уже было сказано выше, у многих реанимационных пациентов развиваются тромбы, несмотря на профилактическую дозу антикоагулянтов. В связи с этим, многие эксперты рекомендуют повышенные дозы антикоагулянтов в реанимации.
Кому нужна терапевтическая доза антикоагулянтов?
Решение начать полную дозу антикоагулянтов должно быть взвешенным. Отдельные изменения в анализах, как например повышение Д-димера, не может быть единственной причиной повышение дозы антикоагулянта.
Терапевтические дозы
Нужно ли назначать терапевтические дозы антикоагулянтов тяжелым пациентам или пациентам в реанимации, у которых нет признаков тромбоэмболии?
Поэтому, эмпирическое назначение терапевтических доз антикоагулянтов остается противоречивым. Если у пациента подозревается тромбоз, рекомендуется провести соответствующие обследования или искать другие причины для повышение дозы антикоагулянтов.
Кому нужно продолжать антикоагулянты после выписки из больницы?
Пациентам с диагностированным тромбозом необходимо минимум три месяца антикоагулянта в терапевтической дозе.
В таком случае антикоагулянты в профилактической дозе назначаются на 31-39 дней.
Нужны ли антикоагулянты не госпитализированным пациентам?
Большинство не госпитализированных пациентов не нуждается в антикоагулянтах. Но антикоагулянты могут быть назначены пациентам в группе риска (предыдущий тромбоз, недавняя операция или травма, иммобилизация, ожирение). В таком случае, антикоагулянты в профилактической дозе назначаются на 31-39 дней.
Антиагреганты и КОВИД
В данный момент идут исследования роли антиагрегантов при КОВИД. На данный момент нет данных для их назначения пациентам исключительно из-за КОВИД. Однако, если пациент принимает препараты из этой группы, то их можно продолжить принимать по стандартным показанием
Антикоагулянты при коронавирусе: список препаратов. Какие лучшие в таблетках в домашних условиях?
Антикоагулянты – неотъемлемая часть лечения COVID-19, независимо от того, происходит оно дома, либо в больнице. В этой статье – список лучших препаратов против высокой свертываемости крови в таблетках прямого и непрямого действия.
Зачем нужны антикоагулянты при лечении коронавируса?
Порядка 10-12% смертей от коронавируса связаны с сердечно-сосудистыми осложнениями из-за увеличения свертываемости крови. Еще множество пациентов страдают из-за инсультов и инфарктов, либо на долгие годы получают головные боли, снижение мозговой активности, тромбозы и другие неприятные последствия.
По мнению ученых, причиной гиперкоагуляции выступает дисфункция эндотелия – особого вида плоских клеток внутри полости сосуда, которые играют в кровеносной системе одну из важнейших ролей, в частности, посредством рецепторов АПФ 2, регулируют уровень тромбина. Эндотелий почему-то очень сильно поражается частицами COVID-19.
Повышенная свертываемость крови при коронавирусе наблюдается и благодаря многодневной высокой температуре.
Назначение антикоагулянтов при коронавирусе осуществляется практически всеми врачами, делается это в профилактических целях даже для подростков и лиц молодого возраста до 30 лет. При испытании нефракционированного гепарина для снижения свертываемости было также установлено, что он может снижать активность вируса COVID-19 при поражении клеток-мишений. Однако, низкомолекулярные гепарины требуют постоянного медицинского наблюдения, поэтому большая часть врачей назначает своим пациентам пероральные препараты в таблетках. Как для лечения на дому или при нетяжелых формах коронавируса в стационарах (или если человек входит в группу риска), так и для профилактики.
Прямого действия
У антикоагулянтов прямого действия идет одномоментное воздействие на тромбин в крови.. Желательно наблюдение врачей, поскольку возникает опасность риска внутреннего кровотечения или отрыва тромбов. Эти виды препаратов существуют в основном в виде инъекций (парентеральные антикоагулянты), но есть и пероральные, кремы и так далее.
Среди таблеток самыми перспективными из этой группы считаются препараты НПОАК.
Современное импортное средство, не требующее корректировки дозировки и постоянного лабораторного контроля крови на свертываемость. Во время коронавируса способно помочь при тромбофлебите, применяется курсом для уже переболевших, хорошая профилактика тромбоза. Прадакса спасла многих пациентов от смерти при коронарной недостаточности на фоне ковида или тромбоэмболии легочной артерии.
Выпускается в капсулах, принимается орально. Частота приема – 1-2 раза в сутки. При всех достоинствах Прадаксы, может вызывать внутренние кровотечения, особенно в пожилом возрасте и при проблемах с ЖКТ. Продается по рецепту.
Эликвис Апиксабан (США)
(НПОАК*)Антикоагулянт прямого действия, рекомендованный и включенный в схему лечения коронавируса Минздравом. Быстро действует, восстанавливает венозный кровоток при закупорке каналов. Не требует постоянного лабораторного контроля международного нормализованного отношения, часто используется после операций.
Апиксабан редко вызывает кровотечения, но в старшем возрасте требует корректировки дозы в сторону уменьшения. Принимать необходимо 2 раза в день, механизм действия предполагает работу ингибитора FXa для предотвращения образования тромбина. Дозировки подбираются индивидуально для людей с лишним весом.
(НПОАК*) Ривароксабан выпускаемый под названием “Ксалерто” – еще один антикоагулянт прямого действия в таблетках, который официально рекомендован Министерством здравоохранения при лечении новой коронавирусной инфекции COVID-19. Это распространенный ингибитор фактора Ха в таблетках, покрытых оболочкой для приема внутрь.
Отличительный признак Ксалерто – больший выбор дозировки (5, 10, 15, 20 мг на таблетку). Лекарство относится к современным антикоагулянтам, требует минимального контроля на коагулограмме, но тоже имеет побочные эффекты, в том числе, и риски кровотечений.
НПОАК* – расшифровывается как «новые пероральные антикоагулянты». При лечении коронавируса в России именно на эту группу делает ставку Минздрав.
Простыми словами преимущества НПОАК следующие:
На счету НПОАК уже тысячи спасенных жизней. Недостаток этих антикоагулянтов заключается в строгом соблюдении графика приема – при пропусках или резком прекращении возможен резкий скачок тромбов. Еще один существенный минус – высокая цена, которая при долговременном приеме (например, если КОВИД протекает полгода, либо требуется дополнительная профилактика при сосудистых осложнениях) может серьезно ударить по карману пациента.
Что лучше – Эликвис или Ксалерто при лечении коронавируса? Механизм обоих одинаков, но Ксалерто позволяет принимать таблетку однократно, и более точно подобрать дозировку.
Непрямого действия
Кроворазжижающие препараты непрямого действия тормозят синтез тромбина в печени, очень распространены именно в форме таблеток. Это классические препараты прошлого поколения – врачи стараются контролировать уровень свертываемости при их применении. Более высокий риск возникновения кровотечений.
Препарат непрямого действия, “дедушка” всех антикоагулянтов, очень любим российскими врачами при условии полного обследования. Очень не любим теми же врачами, когда пациенты применяют Варфарин самостоятельно, ибо лекарство требует контроля МНО.
Варфарин уважают за низкую цену, доказанный и предсказуемый антикоагулянтный эффект. Единственный препарат, который можно использовать при кормлении грудью (но при беременности он запрещен). При коронавирусе Варфарин применяют редко в самостоятельном лечении. Требует очень четкого подбора дозы. Использовать его лучше больным, которые пьют эти таблетки от сердечно-сосудистых болезней, инфарктах, угрозе инсульта, тромбозах конечностей при корректировке дозирования.
Антикоагулянт непрямого действия на основе фениндиона, блокирует формирование протромбина в печени. При коронавирусе может назначаться врачами старой закалки, как альтернатива Варфарину, например, при непереносимости последнего. По мнению специалистов – устарел, опасен кровотечениями, но под наблюдением может использоваться. Требует постепенного выведения из организма, резко переставать пить не рекомендуется.
При тромбозе может быть эффективен, издавна использовался после операций на сердце, при тромбозе глубоких вен на ногах. Очень дешевое средство, часто используемое пенсионерами.
Популярен среди непрямых антикоагулянтов, подходит для быстрой терапии, пиковый эффект наступает через 1-2 суток. Сделан на основе аценокумарола – производного кумарина, который выделяют из растения донник в стадии разложения. Действующее вещество было открыто случайно, после повального мора коров, объевшихся прогнившим донником, от внутренних кровотечений.
Синкумар эффективен при тромбозах, эмболических инсультах, в ряде больниц его продолжают активно использовать, в том числе и в ближнем зарубежье. Применяют и при лечении ковида за неимением аналогов. Качество препарата и отзывы на него зависят от производителя – многие хвалят польский вариант, но точных сравнительных тестов не проводилось.
Ацетилсалициловая кислота к антикоагулянтам не относится напрямую, но применяется в аналогичных целях. Это антиагрегант, который уменьшает слипание тромбоцитов. Причем дезагрегация может осуществляться уже на этапе, когда образовались микроскопические сгустки.
Аспирин при ковиде не так эффективен для профилактики тромбов, но максимально доступен, плюс выполняет функцию жаропонижающего. Он может назначаться врачом, в том числе и для разжижения крови, особенно, если пациент принимал этот препарат ранее. Например, в виде кардиомагнила для сердца и сосудов. Доступность в виде шипучих таблеток с витаминами делает ацетилсалициловую кислоту еще более привлекательной, плюс в аптеках продают без рецепта.
Какой антикоагулянт лучше при COVID-19?
Однозначно лучше использовать импортные препараты прямого действия НПОАК. Но здесь необходимо правильно рассчитать свои силы, особенно финансовые, а также наличие апиксабана и ривароксабана в аптеках. Сейчас на эти лекарства – повышенный спрос, который будет расти по мере развития пандемии.
Смена действующего вещества во время терапии НПОАК, либо пропуск приема – нежелательны, и даже опасны. Соответственно, отсутствие лекарства в аптеке, либо невозможность его приобрести, может ударить по здоровью. Как минимум, за следующей упаковкой следует идти, если остался 1-2 блистера с таблетками.
С непрямыми антикоагулянтами вроде Варфарина ситуация куда лучше с доступностью и ценой, особенно в провинции. Но есть и другая опасность – загруженность местных лабораторий и врачей. При домашнем лечении коронавируса, у терапевта просто не будет времени все тщательно контролировать.
Соответственно, лучше заранее поделиться нюансами с лечащим врачом, обсудить перспективы длительного приема, если они имеются.
Обязательно ли нужны антикоагулянты при коронавирусе?
Вообще-то Минздрав на этот счет все продумал. Прекрасно зная, что наши соотечественники начнут самолечение, в методичке сделали ставку на стационарное лечение. То есть, человек ложится в больницу, ему делают КТ, берут все анализы, если ситуация требует – назначают терапию для разжижения крови, и при этом наблюдают. Дальше выписывают домой уже с установленной дозой. Поэтому и самые нормальные таблеточки продают исключительно по рецепту.
При легкой форме и высокой температуре с осторожностью нужно принимать даже аспирин. Многие и не подозревают, например, о существовании скрытых эрозий в ЖКТ. Умереть от кровотечения, либо получить серьезный гастрит – очень глупо в таком случае.
Если форма легкая, вы лечитесь без обращения к врачу, то стоит помнить, что вода является важнейшим компонентом системы свёртывания крови, чем ее больше, тем жиже кровь.
Поэтому, как минимум, при коронавирусе следует пить больше жидкости, особенно при температуре в течение нескольких дней.
Антикоагулянты при ковиде что это значит
COVID-19 ассоциируется с усилением свертываемости крови. У пациентов с COVID-19 часто повышен уровень Д-димера, высокая концентрация которого является предиктором смерти. Эксперты Международного общества специалистов по тромбозу и гемостазу (ISTH) полагают, что повышение уровня Д-димера в 3-4 раза у пациента с COVID-19 является самостоятельным показанием для госпитализации.
Механизм гиперкоагуляции у пациентов с COVID-19, предположительно, связан с выраженной эндотелиальной дисфункцией и индукцией агрегации тромбоцитов (эндотелий несет на себе рецепторы АПФ2 и является мишенью для вируса SARS-COV-2). Также опубликованы отдельные серии работ, в которых у пациентов с COVID-19 и массивным тромбозом выявлено повышение титров антител к фосфолипидам (https://www.nejm.org/doi/full/10.1056/NEJMc2007575), однако подобные транзиторные изменения могут носить неспецифический характер, поскольку часто выявляются при выраженной воспалительной реакции.
Сейчас назначение антикоагулянтов в профилактической дозе у госпитализированных пациентов с тяжелым течением COVID-19 с целью профилактики венозной тромбоэмболии стало практически повсеместной практикой; показано, что такая терапия снижает смертность у пациентов с COVID-19. Не определены четкие показания к назначению антикоагулянтов, до конца не решен вопрос, какие препараты при этом лучше использовать. Теоретически представляется, что нефракционированный гепарин, обладающий собственным противовоспалительным действием, может иметь определенные преимущества. Более того, есть мнение, что он может снижать связывание вирусных частиц с клетками-мишенями. С другой стороны, использование НФГ требует более частого визита медсестры к пациенту (несколько раз в сутки), что подвергает персонал большему риску. Поэтому во многих клиниках в США для профилактики ВТЭО применяют прямые пероральные антикоагулянты.
У тяжелых пациентов с COVID-19 частота тромботических осложнений остается высокой даже на фоне применения антикоагулянтов в профилактической дозе, поэтому некоторыми экспертами обсуждается возможность назначения антикоагулянтов в полной, лечебной дозе.
Учитывая отсутствие адекватной доказательной базы, тактика в отношении антикоагулянтной терапии у каждого тяжелого пациента с COVID-19 должна быть обсуждена индивидуально с учетом риска тромбозов и кровотечений.
Эксперты рекомендуют контролировать такие показатели, характеризующие свертывание крови, как протромбиновое время, уровень Д-димера, фибриногена, число тромбоцитов.
У пациентов с COVID-19 тяжелого течения достаточно часто развивается тромбоцитопения, однако геморрагические осложнения редки. Лабораторные признаки гипокоагуляции без кровотечения не требуют какой-либо коррекции.
Тромбозы при короновирусе
Используйте навигацию по текущей странице

Почему развивается тромбоз в организме людей с коронавирусом?
Последние данные из Европы показывают, что у 30-70% пациентов с коронавирусом, поступающих в отделения интенсивной терапии (ОИТ) выявляются тромбы в глубоких венах ног или в лёгких. Вирус вызывает повреждение стенки сосудов, что запускает процесс тромбообразования, который в норме защищает человека от кровотечения. При ковиде поражение эндотелия приводит к активации системы комплимента, повышение активности иммунной системы, которая атакует собственные клетки организма.
Примерно у каждого четвёртого пациента с коронавирусом, поступившего в отделение интенсивной терапии, развиваются признаки тромбоэмболии лёгочной артерии. Постельный режим сам по себе повышает риск тромбоза нижних конечностей при коронавирусе. Частота тромбоза намного выше, чем мы обычно наблюдаем у пациентов, нуждающихся в госпитализации по другим причинам, отличным от COVID-19.
Экспертные аппараты и Лучшие специалисты
Повышенный риск инсульта
Пациенты, поступающие в больницу с COVID-19, также более подвержены инсульту по сравнению с неинфицированным населением. Вероятность инсульта обычно связана с возрастом, а также с другими факторами риска, такими как высокое кровяное давление, повышенный уровень холестерина или курение. Однако выявлена более высокая частота инсультов у пациентов с COVID-19 у людей в возрасте до 50 лет, без других факторов риска инсульта. У пожилых людей, принимающих лекарства против тромбов снижаются риски сосудистых катастроф при Covid-19.
Низкий уровень кислорода
COVID-19 также связан со сгустками крови в крошечных кровеносных сосудах, которые важны для переноса кислорода в органах. В отчётах о вскрытии обнаружены элементы SARS-CoV-2, вируса, вызывающего COVID-19, в клетках, выстилающих эти небольшие кровеносные сосуды в лёгких, почках и кишечнике.
Это может привести к образованию крошечных сгустков крови в этих мелких кровеносных сосудах, которые нарушают нормальный кровоток и способность крови доставлять кислород к этим органам. Важно отметить, что эти небольшие сгустки крови могут нарушить нормальную функцию лёгких. Это может объяснить, почему у пациентов с тяжёлой формой COVID-19 может быть очень низкий уровень кислорода.
Как лечить и диагностировать тромбы
Когда пациенты поступают в больницу из-за ковида, обычной практикой является введение низких доз антитромботических препаратов для предотвращения образования тромбов. С 2020 года проводятся испытания, чтобы уточнить схемы назначения этих препаратов для максимального эффекта. Диагностика этих тромбов у пациентов с COVID-19 также может быть особенно сложной задачей.
Симптомы обострения лёгочной инфекции, связанной с вирусом, могут быть неотличимы от симптомов тромбоэмболии лёгочной артерии. Симптомы тромбоза глубоких вен после коронавируса неотличимы от классических:
Основные лабораторные признаки тромбоза при коронавирусе включают изменения коагулограммы. Проблема, связанная с COVID-19, заключается в том, что вирус может влиять на лабораторные тесты, которые также могут использоваться для диагностики венозных сгустков крови. У некоторых пациентов это означает, что тест на D-димер возможно не помогает диагностировать тромбы и вовремя начать их лечить.
Каждому пациенту с диагностированной коронавирусной инфекцией необходимо проводить исследование вен нижних конечностей. Обычно для этой цели достаточно ультразвуковой диагностики. Важно понимать, что тромбы могут возникать и в отдалённом периоде после заболевания, поэтому стандартом должна быть ультразвуковая диагностика вен ежемесячно на протяжении полугода после перенесённого ковида. Точный диагноз тромбоза, как осложнения коронавируса может поставить флеболог с помощью УЗИ диагностики. Назначение лекарственных средств против тромбозов позволит предотвратить тяжёлые осложнения.
Почему COVID-19 вызывает свёртывание крови?
Одна из теорий заключается в том, что повышенная скорость образования тромбов при ковиде — это просто отражение общего недомогания и неподвижности. Однако текущие данные показывают, что риск образования тромбов и тромбоэмболии у пациентов с ковидом значительно выше, чем у пациентов, госпитализированных в стационар и в отделения интенсивной терапии.
Предварительные исследования показывают, что обычно используемый гепарин для профилактики тромбоза при коронавирусе, может оказывать противовирусное действие, связываясь с SARS-CoV-2 и подавляя ключевой белок, который нужно использовать вирусу для закрепления на клетках.
Что мы знаем точно, так это то, что осложнения со свёртыванием крови быстро становятся серьёзной угрозой COVID-19. В этой области нам ещё многое предстоит узнать о вирусе, о том, как он влияет на свёртываемость крови, и проверить данные о лучших вариантах профилактики и лечения этих тромбов.
Двойной удар
Сгустки крови, желеобразные сгустки клеток и белков, являются механизмом организма для остановки кровотечения. Тромбы образуются в сосудах в ответ на повреждение внутренней стенки. Некоторые исследователи рассматривают свёртывание крови как ключевую особенность COVID-19.
Воздействие вируса на иммунную систему также может проявляться повышенной свёртываемостью крови. У некоторых людей COVID-19 побуждает иммунные клетки высвобождать поток химических сигналов, усиливающих воспаление, которое связано с коагуляцией и свёртыванием крови различными путями. И вирус, похоже, активирует систему комплемента, защитный механизм, который вызывает свёртывание крови и повышает риск тромбоза при коронавирусе.
Как избежать тромбоза лёгких при коронавирусе?
Похоже, что также важно учитывать стадию течения болезни и место обследования пациента: обычная палата или отделение интенсивной терапии (ОИТ). Оба этих фактора будут влиять на количество антикоагулянтов, которое может получить пациент, что, в свою очередь, может повлиять на последующий тромбоз. Большинство исследований относится к тромбоэмболии лёгочной артерии (ТЭЛА), тогда как есть убедительные доказательства того, что большая часть этого может быть тромбозом лёгочной артерии « in situ». Высокая частота тромбоза лёгких при COVID-19, вероятно, обусловлена слиянием трёх процессов:
интенсивного эндотелиального воспаления, описанного выше, приводящего к тромбозу « in situ », включая тромбоз микрососудов;
уменьшение лёгочного кровотока в ответ на паренхиматозный процесс проявляется низкой скоростью движения крови в сосудах;
классический переход тромбоза глубоких вен в тромбоэмболию лёгочной артерии.
Срочно необходимо проверить результаты текущих испытаний для дальнейшего информирования клинической практики об использовании антикоагулянтов. Сюда входят как пациенты, госпитализированные в отделения интенсивной терапии, так и пациенты из группы риска, находящиеся в палате общего профиля.
Для пациентов, не нуждающихся интенсивной терапии важно решить: каковы поводы для более интенсивной антикоагуляции там, где визуализация недоступна? Можно ли назначать антикоагулянты, используя только анализ на D-димер, и какие пороговые значения следует использовать для точки отсчёта?
Антикоагулянтные препараты
Выбор антикоагулянта, который будет вам назначен, основан на различных факторах: функции почек, массе тела и других принимаемых вами лекарствах. Профилактика тромбозов при ковиде должна проводится с первого дня после установления диагноза и продолжаться не менее месяца после прекращения всех симптомов перенесённого заболевания. Стоит иметь в виду, что некоторые антитромботические препараты получены из животных (свиного происхождения). Существуют таблетированные и инъекционные формы лекарственных препаратов, которые выбирает врач.
Назначаемые схемы
Как долго нужно пить антикоагулянты?
Вам будет предоставлена подробная информация о том, как долго вам следует принимать антикоагулянтные препараты, а также инструкции на этикетке лекарства и больничной документации. Обычно срок антитромботической профилактики не менее месяца после исчезновения всех клинических проявлений. Перед окончанием профилактического курса необходимо провериться на УЗИ и определить необходимость его продолжения. Такой подход позволит предотвратить развитие поздних тромботических осложнений в виде постэмболической пневмонии и массивной ТЭЛА. В информационном поле постоянно появляются случаи преждевременной смерти от тромбоэмболии через несколько месяцев после перенесённой коронавирусной пневмонии. Важно, чтобы вы пили лекарства в течение рекомендованного времени и завершили курс.
Что делать, если вы пропустите приём?
Если вы пропустили приём и вспомнили об этом в тот же день, примите пропущенную дозу, как только вспомните, в этот день. Примите следующую дозу на следующий день и продолжайте принимать один раз в день. Не принимайте двойную дозу, чтобы восполнить пропущенную дозу. При любых подозрениях на тромбоз необходимо провериться флеболога, чтобы определить возможные тромбы.