Аортокоронарное шунтирование что это
Операция аортокоронарного шунтирования (АКШ)
Операция аортокоронарного шунтирования (АКШ)
Аортокоронарное шунтирование (АКШ) – это операция, суть которой заключается в создании анастомозов (обходных путей), минуя пораженные атеросклерозом коронарные артерии сердца.
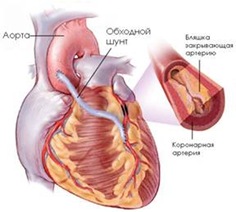
АКШ – операция, направленная на уменьшение симптомов ишемической болезни сердца. Метод шунтирования (англ. shunt – обход) заключается в том, что с помощью участка здоровой вены создается обходной путь для кровотока. Данный метод лечения заболевания сосудов применяется не только в сердечной хирургии, но и в хирургии сосудов других областей.
Пионером техники шунтирования считается аргентинец Рене Фавалоро, который впервые применил данный метод в конце 1960-х. Первая плановая операция АКШ была выполнена в США в Университете Дюка еще в 1962 году доктором Сабистом.
Существует много разногласий когда нужно предпочесть аортокоронарное шунтирование стентированию, однако есть неоспоримые моменты, когда польза от АКШ выше, чем от стентирования:
1. Стенокардия высокого функционального класса – т.е. такая, которая не дает пациенту выполнять даже бытовые нагрузки (ходьба, туалет, прием пищи) в случае наличия противопоказаний к стентированию.
2. Поражение трех и более коронарных артерий сердца (определяется при коронарографии).
3. Наличие аневризмы сердца на фоне атеросклероза коронарных артерий.
В норме внутренняя стенка сосудов гладкая и ровная. Однако в процессе развития атеросклероза на стенках сосудов образуются атеросклеротические бляшки. Они сужают просвет сосудов и нарушают кровоток в органах и тканях. Со временем просвет сосуда полностью закрывается и кровоток прекращается. Это ведет в свою очередь к некрозу.
Факторы, повышающие риск осложнений во время операции шунтирования:
1. Высокое кровяное давление
2. Ожирение
3. Хронические обструктивные заболевания легких, например эмфизема
4. Почечная недостаточность
5. Сахарный диабет
6.Нарушение функции щитовидной железы
7. Курение
Перед проведением операции аортокоронарного шунтирования, как и перед всеми кардиохирургическими вмешательствами, проводится полный комплекс обследования пациента, включая такие специальные методы исследования, как электрокардиография, коронарография и УЗИ сердца.
Операция проводится только под общей анестезией. Подготовка к операции включает в себя те же мероприятия, что и для остальных кардиохирургических операций.
Основные этапы операции аортокоронарного шунтирования:
без этих сосудов человек вполне может обходиться. Почему для шунтирования берутся вены ноги? Дело в том, что вены ног обычно бывают относительно «чистыми», не пораженными атеросклерозом. Кроме того, эти вены длиннее и крупнее чем иные доступные для взятия вены организма.
В некоторых случаях операция аортокоронарного шунтирования может проводится, как уже указано выше, на работающем сердце, без применения аппарата искусственного кровообращения. Преимуществами такого метода являются:
В настоящее время АКШ в равной степени выполняются как на работающем сердце, так и в условиях искусственного кровообращения. При проведении операции аортокоронарного шунтирования на работающем сердце риск операционных осложнений гораздо ниже по сравнению с операцией на неработающем сердце, однако она и более сложная. Также существует мнение, что если АКШ проводится на работающем сердце, то от этого страдает качество выполненных обходных путей. То есть по отдаленным результатам операция на работающем сердце может дать худшие результаты по сравнению с операцией на неработающем сердце.
Возможные осложнения аортокоронарного шунтирования:
Если операция АКШ заканчивается благоприятно, а это подавляющее большинство случаев, то пациента ожидает сложный этап реабилитации. Однако, все неудобства в этот период через несколько месяцев сходят на нет, а польза от аортокоронарного шунтирования в виде исчезновения стенокардии становиться очевидна.
Через 2-3 месяца после АКШ рекомендуется проведение нагрузочного теста ВЭМ или Тредмил-теста. Эти тесты помогают определить состояние наложенных шунтов и кровообращения в сердце.
Операция АКШ не является панацеей и не гарантирует остановки атеросклероза и роста новых бляшек в других артериях. Даже после аортокоронарного шунтирования все принципы лечения ишемической болезни сердца остаются неизменны.
АКШ проводиться лишь с одной целью – избавить больного от стенокардии и уменьшить частоту его госпитализации в связи с обострением процесса. По всем остальным критериям, таким, например, как риск повторного инфаркта и летальный исход в течение 5 лет – показатели сопоставимы как при аортокоронарном шунтировании, так и при стентировании или консервативном лечении.
Для АКШ не существует возрастных ограничений, имеет значение только наличие сопутствующей патологии, ограничивающей проведение полостной операции. Кроме того, если операция аортокоронарного шунтирования была уже проведена ранее, то риск осложнений в случае выполнения повторного АКШ гораздо выше, и таких пациентов редко берут на повторную операцию.
Аортокоронарное шунтирование. Виды шунтирования. Где сделать шунтирование сосудов?
1. Аортокоронарное шунтирование
Операция шунтирования сосудов сердца может быть проведена для лечения сердечно-сосудистых заболеваний в тех случаях, когда коронарные артерии заблокированы. Операция шунтирования дает возможность обеспечить нормальное кровоснабжение сердца.
Во время шунтирования коронарных артерий, или аортокоронарного шунтирования (АКШ) кровеносный сосуд удаляется или пересаживается с другого участка тела в область сужения сосудов, восстанавливая хороший кровоток. Сосуды для пересадки могут быть взяты из груди, ног или рук (подробнее мы расскажем об этом дальше). Это не опасно, потому что в эти органы кровь поступает по многим другим сосудам. Оперирующий хирург решит, из какой области лучше взять сосуд для трансплантации, в зависимости от размера, расположения и степени блокировки коронарных артерий пациента.
На самом деле, аортокоронарное шунтирование – не такая редкая операция. И она действительно дает хорошие результаты.
2. Какие артерии используются для шунтирования сосудов сердца?
Есть несколько типов артерий, используемых для шунтирования сердца:
Сама операция коронарного шунтирования может быть выполнена методом традиционной хирургии или малоинвазивно. Исходя из состояния здоровья каждого пациента врач определит, возможно ли малоинвазивное шунтирование сосудов в данном случае.
3. Как делается традиционная операция шунтирования сосудов?
Во время операции шунтирования сердца хирург делает разрез по центру грудины, чтобы получить прямой доступ к сердцу пациента. Разумеется, операция проводится под общим наркозом. Во время нее пациент подключается к аппарату, искусственно поддерживающему кровообращение по всему телу. Сердце останавливается, и затем хирург выполняет процедуру трансплантации сосуда. Как правило, остановка сердца длится примерно 30-90 минут в течение всех 4-5 часов операции. После шунтирования разрез в грудной клетке закрывается.
Существует технология проведения операции шунтирования на бьющемся сердце. Т.е. его остановка вообще не требуется, а аппараты искусственного сердца и вентиляции легких не используются. Эта процедура сложнее и требует высокотехнологичного оснащения операционной, но и она с успехом проводится в наших клиниках. Современная медицина позволяет прооперировать все коронарные артерии этим методом. Такая технология может быть эффективна для пациентов, которые могут иметь повышенный риск осложнений из-за применения аппаратов искусственного поддержания работы сердца и легких. Например, тех, кто имеет серьезную кальцификацию (отложение бляшек) аорты, стеноз сонной артерии, инсульт, транзиторные ишемические атаки, проблемы с легкими и почками.
4. Что такое малоинвазивное шунтирование сердца?
Во время малоинвазивной операции шунтирования сосудов хирург выполняет операцию через небольшой разрез в груди. Этот вариант шунтирования, к примеру, подходят для пациентов, которым нужна трансплантация левой внутренней грудной артерии к левой передней нисходящей артерии. В некоторых случаях операцию шунтирования на закрытой грудной клетке проводят с использованием роботизированной техники. В этом случае хирургам достаточно сделать совсем маленький разрез.
Преимущества малоинвазивного шунтирования очевидны – делается небольшой разрез, а значит, останется и маленький шрам на грудной клетке. Сокращается и период послеоперационного пребывания в больнице. Обычно требуется 3 дня вместо 5-6 дней после традиционного шунтирования. Восстановление происходит быстрее и легче. Кроме того, при малоинвазивном шунтировании обычно бывает меньшее кровотечение, ниже риск инфицирования, пациент испытывает меньшие болевые ощущения.
Аортокоронарное шунтирование что это
Аортокоронарное шунтирование (АКШ)
АКШ относится к Хирургическим методам лечения ишемической болезни сердца (ИБС), которые имеют цель прямое увеличение коронарного кровотока, т.е. реваскуляризацию миокарда.
Показания к реваскуляризации миокарда (операции коронарного шунтирования)
Основными показаниями к реваскуляризации миокарда являются:
2) прогностически неблагоприятное поражение коронарного русла – проксимальные гемодинамически значимые поражения ствола ЛКА и основных коронарных артерий с сужениями на 75% и более и проходимым дистальным руслом,
3) сохранная сократительная функция миокарда с ФВ левого желудочка 40% и выше.
Накопленный огромный опыт коронарографических исследований подтвердил известный еще по патологоанатомическим данным факт преимущественно сегментарного характера поражения коронарных артерий при атеросклерозе, хотя нередко встречаются и диффузные формы поражения. Ангиографические показания к реваскуляризации миокарда можно сформулировать следующим образом: проксимально расположенные, гемодинамически значимые обструкции основных коронарных артерий с проходимым дистальным руслом. Гемодинамически значимыми считаются поражения, приводящие к сужению просвета коронарного сосуда на 75% и более, а для поражений ствола ЛКА – 50% и более. Чем проксимальнее расположен стеноз, и чем выше степень стеноза, тем более выражен дефицит коронарного кровообращения, и тем в большей степени показано вмешательство. Наиболее прогностически неблагоприятно поражение ствола ЛКА, особенно при левом типе коронарного кровообращения. Крайне опасно проксимальное сужение (выше 1 септальной ветви) передней межжелудочковой артерии, которое может привести к развитию обширного инфаркта миокарда передней стенки левого желудочка. Показанием к хирургическому лечению является также проксимальное гемодинамически значимое поражение всех трех основных коронарных артерий.
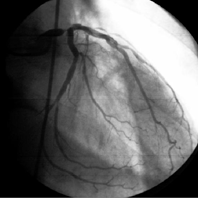
Коронарограмма левой коронарной артерии: критический стеноз ствола ЛКА с хорошим дистальным руслом
Одним из важнейших условий выполнения прямой реваскуляризации миокарда является наличие проходимого русла дистальнее гемодинамически значимого стеноза. Принято различать хорошее, удовлетворительное и плохое дистальное русло. Под хорошим дистальным руслом подразумевают проходимый до концевых отделов, без неровности контуров, удовлетворительного диаметра участок сосуда ниже последнего гемодинамически значимого стеноза. Об удовлетворительном дистальном русле говорят при наличии неровности контуров или гемодинамически незначимых стенозов в дистальных отделах коронарной артерии. Под плохим дистальным руслом понимают резкие диффузные изменения сосуда на всем протяжении или отсутствие контрастирования его дистальных отделов.
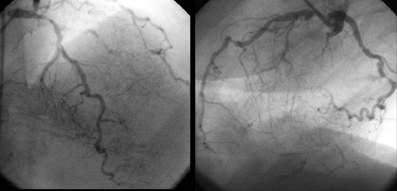
Коронарограмма: диффузное поражение коронарных артерий с вовлечением дистального русла
Противопоказаниями к аортокоронарному шунтированию традиционно считаются: диффузное поражение всех коронарных артерий, резкое снижение ФВ левого желудочка до 30% и менее в результате рубцового поражения, клинические признаки застойной сердечной недостаточности. Существуют и общие противопоказания в виде тяжелых сопутствующих заболеваний, в частности, хронических неспецифических заболеваний легких (ХНЗЛ), почечной недостаточности, онкологических заболеваний. Все эти противопоказания носят относительный характер. Преклонный возраст также не является абсолютным противопоказанием к выполнению реваскуляризации миокарда, то есть более правильно говорить не о противопоказаниях к АКШ, а о факторах операционного риска.
Техника операции реваскуляризации миокарда
Операция АКШ заключается в создании обходного пути для крови минуя пораженный (стенозированный или окклюзированный) проксимальный сегмент коронарной артерии.
Существует два основных метода создания обходного пути: маммарокоронарный анастомоз и обходное аортокоронарное шунтирование аутовенозным (собственной веной) или аутоартериальным (собственной артерией) трансплантатом (кондуитом).
При маммарокоронарном шунтировании используют внутреннюю грудную артерию (ВГА), ее обычно «переключают» на коронарное русло путем анастомозирования с коронарной артерией ниже стеноза последней. ВГА заполняется естественным путем из левой подключичной артерии, от которой она отходит.
При аортокоронарном шунтировании используют так называемые «свободные» кондуиты (из большой подкожной вены, лучевой артерии или ВГА) дистальный конец анастомозируют с коронарной артерией ниже стеноза, а проксимальный – с восходящей аортой.
Прежде всего, важно подчеркнуть, что АКШ – это микрохирургическая операция, поскольку хирург работает на артериях диаметром 1,5-2,5 мм. Именно осознание данного факта и внедрение прецизионной микрохирургической техники обеспечило тот успех, который был достигнут в конце 70-х – начале 80-х гг. прошлого века. Операцию проводят с использованием хирургических бинокулярных луп (увеличение х3-х6), а некоторые хирурги оперируют с применением операционного микроскопа, позволяющего достичь увеличения х10 – х25. Специальный микрохирургический инструментарий и тончайшие атравматические нити (6/0 – 8/0) дают возможность максимально прецизионно сформировать дистальные и проксимальные анастомозы.
Операцию проводят под общим многокомпонентным обезболиванием, а в ряде случаев, особенно при выполнении операций на бьющемся сердце дополнительно используют высокую эпидуральную анестезию.
Техника аортокоронарного шунтирования.
Операцию осуществляют в несколько этапов:
1) доступ к сердцу, осуществляемый обычно путем срединной стернотомии;
2) выделение ВГА; забор аутовенозных трансплантатов, выполняемый другой бригадой хирургов одновременно с производством стернотомии;
3) канюляция восходящей части аорты и полых вен и подключение ИК;
4) пережатие восходящей части аорты с кардиоплегической остановкой сердца;
5) наложение дистальных анастомозов с коронарными артериями;
6) снятие зажима с восходящей части аорты;
7) профилактика воздушной эмболии;
8) восстановление сердечной деятельности;
9) наложение проксимальных анастомозов;
10) отключение ИК;
11) деканюляция;
12) ушивание стернотомического разреза с дренированием полости перикарда.
Большинство хирургов вначале накладывают дистальные анастомозы аортокоронарных шунтов. Сердце ротируют для доступа к соответствующей ветви. Коронарную артерию вскрывают продольно на относительно мягком участке ниже атеросклеротической бляшки. Накладывают анастомоз конец в бок между трансплантатом и коронарной артерией. Сначала формируют дистальные анастомозы свободных кондуитов, а в последнюю очередь – маммарокоронарный анастомоз. Внутренний диаметр коронарных артерий составляет обычно 1,5-2,5 мм. Чаще всего шунтируют три коронарные артерии: переднюю межжелудочковую, ветвь тупого края огибающей артерии и правую коронарную артерию. Примерно у 20% больных требуется выполнение четырех и более дистальных анастомозов (до 8-ми). По окончании наложения дистальных анастомозов после профилактики воздушной эмболии зажим с восходящей аорты снимают. После снятия зажима сердечную деятельность восстанавливается самостоятельно или путем электрической дефибрилляции. Затем на пристеночно отжатой восходящей аорте формируют проксимальные анастомозы свободных кондуитов. Больного согревают. После включения кровотока по всем шунтам постепенно заканчивают ИК. Затем следуют деканюляция, реверсия гепарина, гемостаз, дренирование и ушивание ран.
Многочисленные исследования убедительно доказали, что операции прямой реваскуляризации миокарда увеличивают продолжительность жизни, снижают риск развития инфаркта миокарда и улучшают качество жизни по сравнению с медикаментозной терапией, особенно в группах больных с прогностически неблагоприятным поражением коронарного русла.
Коронарное шунтирование
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
Коронарное шунтирование является самой частой кардиохирургической операцией. Ежегодно несколько сотен тысяч человек успешно переносят эту операцию; цель её — восстановить нормальное кровообращение сердца. Коронарное шунтирование избавляет пациента от стенокардии, предотвращает развитие инфаркта миокарда и внезапной сердечной смерти, возвращает человека к обычной жизнедеятельности — той, которую он вел до проявления ишемической болезни сердца.
Суть операции заключается в создании новых путей кровоснабжения сердца — шунтов в обход пораженных атеросклерозом артерий. В качестве «новых» сосудов используются собственные вены и артерии пациента. Такие сосуды располагаются в верхних и нижних конечностях, передней грудной стенке : они специальным образом перемещаются к сердцу и микрохирургическим швом фиксируются к сердечным артериям ниже мест закупорки атеросклеротическими бляшками.
Показания к операции шунтирования сосудов сердца
Устанавливаются на основании симптомов, а также рентгенологических и инструментальных исследований. Операцию назначают коллегиально (кардиохирург, интервенционный кардиолог) после согласования с пациентом.
Операция на сердце показана при:
Противопоказания к операции по шунтированию:
Подготовка к операции
Заключается в тесном взаимодействии между пациентом и медицинским персоналом отделения. Обязательна беседа с лечащим пациента врачом и оперирующим хирургом, а также анестезиологом, во время которой обсуждается индивидуальный план лечения, возможная хирургическая тактика, особенности анестезии. Пациент получает исчерпывающую информацию о предстоящей операции, создается благоприятный психологический фон для уменьшения страха и закономерных переживаний.
Продолжительность всей операции (коронарное шунтирование сосудов сердца) в среднем составляет от 2 до 4 часов.
Послеоперационный период
Обязательным условием успешного исхода операции является строгое соблюдение пациентом всех рекомендаций кардиолога в раннем и отдаленном послеоперационном периоде, прием лекарственных препаратов: как правило, это подобранная до операции комбинация медикаментов, необходимых для предотвращения тромбообразования, профилактики истощения сердечной мышцы и стабилизации атеросклеротических бляшек.
Атеросклероз является самой частой и широко распространенной причиной поражения коронарных (венечных) артерий, питающих сердечную мышцу. Нарушение кровоснабжения приводит к ишемической болезни сердца (ИБС) разной степени тяжести. Это зависит от количества атеросклеротических бляшек, места их локализации, степени вызываемого ими стеноза, числа вовлеченных в патологический процесс артерий.
Ишемия миокарда проявляется приступами стенокардии, хотя нередко встречаются и безболевые формы ИБС, часто оканчивающиеся внезапной смертью. Стенокардия имеет функциональные классы, отражающие степень переносимости физических нагрузок, объем поражения коронарных артерий и эффективность консервативного лечения.
Пациенты с первым функциональным классом обычно успешно лечатся лекарственными препаратами. Начиная со второго функционального класса, встает вопрос о хирургическом лечении, так как медикаментозная терапия становится малоэффективной. В таких случаях часто выполняют баллонную ангиопластику коронарных артерий с последующим стентированием. Небольшая протяженность атеросклеротических бляшек и значимый стеноз только в одной-двух артериях позволяет решить проблему таким способом.
Пациенты с третьим и четвертым функциональными классами стенокардии страдают выраженным распространенным атеросклерозом коронарных артерий. Клинически это проявляется частыми и тяжелыми приступами, возникающими даже в покое, и практически полной непереносимостью физических и эмоциональных нагрузок. У пациентов с такими нарушениями, постоянно страдающих от резкого снижения качества жизни, очень часто развиваются инфаркты миокарда с самым неблагоприятным исходом. Стентирующие операции на коронарных артериях в таких ситуациях не выполняют. Единственной возможностью предотвратить инфаркт миокарда и полностью восстановить кровоснабжение сердца является операция аортокоронарного шунтирования (АКШ).
АКШ – самая распространенная и доведенная до технического совершенства операция на сердце. Как следует из названия, ее суть заключается в создании шунтов (прямых сообщений) между аортой и коронарными артериями таким образом, что кровь в питающие сердце сосуды поступает непосредственно из аорты, минуя пораженные атеросклерозом участки коронарных артерий.
В ведущих кардиоцентрах мира аортокоронарное шунтирование выполняется классическим методом с временным выключением сердца из кровотока и аппаратом искусственного кровообращения (АИК), а также с системами экспозиции и стабилизации сердца без его остановки и применения АИК. Также регулярно проводятся сложнейшие комбинированные операции: АКШ и эндартерэктомия из коронарных и сонных артерий, АКШ и резекция аневризмы левого желудочка, АКШ и пластика или протезирование клапанов.
Самым распространенным способом проведения АКШ является операция с открытым доступом к сердцу и использованием аппарата искусственного кровообращения для обеспечения неподвижности сердца во время шунтирования. К моменту его проведения хирург во всех деталях знает расположение и протяженность пораженных атеросклерозом участков коронарных артерий, так как перед операцией выполняются ЭКГ, Эхо-КГ, коронарная ангиография.
Пока ведущий хирург рассекает мягкие ткани, грудину (срединная стернотомия) и получает доступ к сердцу, другой хирург готовит участки сосудов, которые будут использованы для шунтов (кондуиты). Это могут быть вена бедра, лучевая артерия, отделенная от ветвей, или желудочно-сальниковая артерия. Долгосрочно функционирующие шунты создаются также с помощью внутренней грудной артерии.
Затем подключают АИК, пережимают аорту и останавливают сердце введением специального кардиоплегического раствора. Для повышения его устойчивости к гипоксии в полость сердечной сумки помещают ледяной физиологический раствор.
Шунты между аортой и коронарными артериями накладывают с помощью микрохирургических технологий, под большим увеличением. Это позволяет создавать герметичные и достаточно проходимые анастомозы между сосудами самого малого диаметра. С аортой обычно соединяют не более трех кондуитов, но шунтировать можно гораздо больше венечных артерий. Для этого с каждым кондуитом соединяют несколько ветвей коронарных артерий методом «конец в бок».
Иногда атеросклероз коронарных артерий настолько выражен, что перед созданием шунта приходится выполнять эндартерэктомию – удалять пораженную внутреннюю оболочку артерии (интиму) с атеросклеротической бляшкой. По всей длине разреза, которая может достигать нескольких сантиметров, накладывается анастомоз с кондуитом.
Когда кровоснабжение миокарда таким образом восстановлено, стабилизируют общую гемодинамику и отключают АИК. В ране оставляют дренажи, затем послойно ушивают ее, включая проволочный шов грудины.
Из операционной пациента переводят в палату реанимации, где проводится мониторинг и коррекция важнейших функций организма до полной стабилизации состояния.
Аортокоронарное шунтирование без АИК
В современных крупных кардиохирургических центрах операции АКШ могут выполняться и без применения АИК. Для этого используют специальные вакуумные системы, с помощью которых можно обездвижить ограниченный участок миокарда непосредственно в области наложения анастомоза с шунтом. Системное кровообращение при этом не страдает. Такая методика позволяет избежать негативных влияний, которые может оказывать АИК.
В операции аортокоронарного шунтирования нуждаются пациенты с множественным и выраженным атеросклерозом коронарных артерий, длительным стажем ишемической болезни сердца. Поэтому операция требует не только большого опыта и хирургического мастерства в проведении подобных вмешательств, но и особых приемов послеоперационной интенсивной терапии и реабилитации, индивидуального подбора препаратов для долговременного амбулаторного приема. Лучшие условия для этого созданы в известных специализированных кардиохирургических центрах мира.