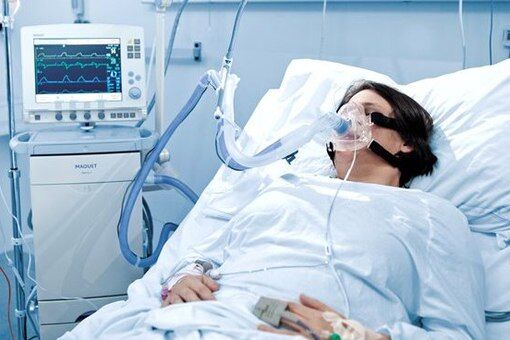
Аппаратное дыхание что это
Искусственная вентиляция легких (ИВЛ): инвазивная и неинвазивная респираторная поддержка
К искусственной вентиляции легких (ИВЛ) прибегают для оказания помощи пациентам с острой или хронической дыхательной недостаточностью, когда больной не может самостоятельно вдыхать необходимый для полноценного функционирования организма объем кислорода и выдыхать углекислый газ. Необходимость в ИВЛ возникает при отсутствии естественного дыхания или при его серьезных нарушениях, а также во время хирургических операций под общим наркозом.
Что такое ИВЛ?
Искусственная вентиляция в общем виде представляет собой вдувание газовой смеси в легкие пациента. Процедуру можно проводить вручную, обеспечивая пассивный вдох и выдох путем ритмичных сжиманий и разжиманий легких или с помощью реанимационного мешка типа Амбу. Более распространенной формой респираторной поддержки является аппаратная ИВЛ, при которой доставка кислорода в легкие осуществляется с помощью специального медицинского оборудования.
Показания к искусственной вентиляции легких
Искусственная вентиляция легких проводится при острой или хронической дыхательной недостаточности, вызванной следующими заболеваниями или состояниями:
Инвазивная вентиляция легких
Эндотрахеальная трубка вводится в трахею через рот или через нос и подсоединяется к аппарату ИВЛ
При инвазивной респираторной поддержке аппарат ИВЛ обеспечивает принудительную прокачку легких кислородом и полностью берет на себя функцию дыхания. Газовая смесь подается через эндотрахеальную трубку, помещенную в трахею через рот или нос. В особо критических случаях проводится трахеостомия – хирургическая операция по рассечению передней стенки трахеи для введения трахеостомической трубки непосредственно в ее просвет.
Инвазивная вентиляция обладает высокой эффективностью, но применяется лишь случае невозможности помочь больному более щадящим способом, т.е. без инвазивного вмешательства.
Кому и когда необходима инвазивная ИВЛ?
Подключенный к аппарату ИВЛ человек не может ни говорить, ни принимать пищу. Интубация доставляет не только неудобства, но и болезненные ощущения. Ввиду этого пациента, как правило, вводят в медикаментозную кому. Процедура проводится только в условиях стационара под наблюдением специалистов.
Инвазивная вентиляция легких отличается высокой эффективностью, однако интубация предполагает введение пациента в медикаментозную кому. Кроме того, процедура сопряжена с рисками.
Традиционно инвазивную респираторную поддержку применяют в следующих случаях:
Как работает аппарат инвазивной ИВЛ?
Принцип работы приборов для инвазивной ИВЛ можно описать следующим образом.
Особенности оборудования для инвазивной вентиляции
Оборудование для инвазивной вентиляции легких имеет ряд характерных особенностей.
Неинвазивная вентиляция легких
За последние два десятилетия заметно возросло использование оборудования неинвазивной искусственной вентиляции легких. НИВЛ стала общепризнанным и широко распространенным инструментом терапии острой и хронической дыхательной недостаточности как в лечебном учреждении, так и в домашних условиях.
Одним из ведущих производителей медицинских респираторных устройств является австралийская компания ResMed
НИВЛ — что это?
Неинвазивная вентиляция легких относится к искусственной респираторной поддержке без инвазивного доступа (т.е. без эндотрахеальной или трахеостомической трубки) с использованием различных известных вспомогательных режимов вентиляции.
Оборудование подает воздух в интерфейс пациента через дыхательный контур. Для обеспечения НИВЛ используются различные интерфейсы – носовая или рото-носовая маска, шлем, мундштук. В отличие от инвазивного метода, человек продолжает дышать самостоятельно, но получает аппаратную поддержку на вдохе.
Когда применяется неинвазивная вентиляция легких?
Ключом к успешному использованию неинвазивной вентиляции легких является признание ее возможностей и ограничений, а также тщательный отбор пациентов (уточнение диагноза и оценка состояния больного). Показаниями для НИВЛ являются следующие критерии:
Методы искусственной вентиляции легких
Вентиляция легких – неотъемлемый процесс газообмена в организме. Вследствие воздействия на дыхательную систему некоторых негативных факторов, человек может утратить способность дышать самостоятельно. Во избежание смертельного исхода, ему проводится искусственная вентиляция легких, пока он не восстановит способность к автономному дыханию.
Основными задачами ИВЛ являются протезирование внешнего дыхания и нормализация показателей газообмена.
Показания и противопоказания к проведению ИВЛ
Показания делятся на относительные и абсолютные.
Под абсолютными понимают такие ситуации, когда проведение ИВЛ осуществляется немедленно, поскольку она является единственным способом спасти жизнь пациента и продолжать поддерживать в нем жизненные функции.
Абсолютные показания:
Под относительными понимают такие ситуации, при которых состояние больного резко ухудшается из-за проблем с дыханием, но незамедлительной ИВЛ не требует, поскольку угрозы жизни пациента нет.
Относительные показания:
Противопоказаний к проведению ИВЛ нет, однако относительные противопоказания могут быть связаны с методами и режимами искусственной вентиляции легких.
Методы ИВЛ
Все методы ИВЛ разделяются на 2 группы в зависимости от вида воздействия на грудную клетку: внешнего воздействия и посредством вдувания в легкие дыхательной смеси (или внутреннего воздействия).
Методы ИВЛ внутреннего воздействия делятся на виды:
Другие виды:
Аппарат ИВЛ: принцип работы, клинические показания
При произношении таких словосочетаний как «аппарат ИВЛ», «искусственная вентиляция», большая часть обычных людей рисуют для себя в голове очень большое и шумное устройство, позволяющее поддерживать дыхание человека. На самом деле, на сегодняшний день, габариты и вес таких аппаратов может существенно различаться. Так, например, вес портативного аппарата ИВЛ составляет приблизительно 1,5 кг.
Рис. 1. Применение аппарата ИВЛ
Многие пациенты испытывают беспокойство по поводу работы аппарата ИВЛ, и это достаточно обосновано в связи с тем, что безопасность и наибольшая эффективность функционирования аппарата достигается благодаря правильному выбору и настройке прибора. Группа пациентов, которая может поддерживать дыхательные функции организма в домашних условиях, как правило, останавливает свой выбор на портативных устройствах и производят их настройку исходя из назначений медицинских специалистов. Необходимость аппарата ИВЛ возникает при остановке дыхания (для респираторной поддержки) или при возникновении одышки.
При выборе аппарата ИВЛ пациентам необходимо обратить внимание на несколько основополагающих моментов, среди которых — возможность насыщения воздуха кислородом, поскольку одна группа приборов производит введение кислорода только под высоким давлением, а другая часть устройств подключается к кислородным концентраторам, однако процесс их настройки несколько более сложный.
В связи с технологическим прогрессом, доступность аппаратов ИВЛ для домашнего применения увеличивается с каждым днем, но перед осуществлением покупки такого рода оборудования необходима консультация врача.
Аппарат ИВЛ: принцип работы
Рис. 2 Принцип работы аппарата ИВЛ
Аппарат ИВЛ состоит из нескольких основных частей таких как компрессор, электронные схемы, датчики, система клапанов.
Прибор способствует поступлению газовой смеси с необходимой и допустимой концентрацией кислорода в легкие пациента под давлением. В процессе его функционирования должна быть соблюдена цикличность воздуха, переключение инспирации и экспирации должно производиться с соблюдением потока, объема и давления воздуха при определенных временных параметрах. На этапе инспирации производится контролируемая вентиляция, в остальных случаях прибор осуществляет поддержку инстинктивному дыханию пациента.
Подключаться аппарат ИВЛ может двумя способами: инвазивным и неинвазивным. При неинвазивном способе подключения подача воздуха осуществляется по трубке и выводится через маску, при инвазивном же способе подключения воздушная смесь подается по интубационной трубке, введенной в трахеостому или дыхательные пути.
Клинические показания к ИВЛ
В тяжелых случаях, когда состояние больного невозможно детально обследовать или отсутствует необходимое оснащение медицинского учреждения, основными показаниями к искусственной вентиляции являются:
Данные пункты являются абсолютными показаниями к ИВЛ. Остро возникшие нарушения дыхательного ритма свидетельствуют о глубоких нарушениях центральной регуляции дыхания. Исключением являются больные с сердечной недостаточностью и диффузным атеросклеротическим поражением головного мозга. В данном случае достаточно часто возникает дыхание типа Чейна — Стокса, которое получается устранить фармакологическими препаратами.
Данное показание является относительным. Значение 40 — условное, однако его принимают за рубеж, при наступлении которого с легкостью может наступить декомпенсация самостоятельного дыхания.
В случае их сохранения после использования консервативных методов (кислородная терапия, обезболивание, восстановление дыхательных путей).
Данные проявления можно считать одними из самых важных критериев. Благодаря динамическому наблюдению можно выявить и определить степень выраженности основных симптомов, особенное значение, как правило, придают нарушениям сознания и психики, которые являются свидетельством гипоксической энцефалопатии. В отдельных случаях настоящие симптомы регрессируют после восстановления дыхательных путей, обезболивания и кислородных ингаляций. В случае же быстрого нарастания гипоксической клиники, не следует ожидать положительных эффектов от консервативных мероприятий, и необходима ИВЛ.
Классификация высокотехнологичных аппаратов ИВЛ
Современные высокотехнологичные аппараты ИВЛ позволяют осуществлять поддержку дыхания больным по составу, давлению и объему поступающего кислорода. Кроме того, современные устройства могут синхронизировать состояние больного и поступление воздуха: управляющие сигналы направляются в диафрагму по диафрагмальному нерву после чего датчики прибора их фиксируют.
Еще одним важным критерием является наличие во всех современных аппаратах сигнализации, срабатывающей в случае поломки или возникновении неконтролируемых ситуаций.
Классификация приборов производится по следующим группам:
Способ действия:
Тип привода:
Предназначение:
Сфера применения:
Тип управляющего устройства:
Аппараты ИВЛ высокочастотного струйного типа
Рис. 3 Высокочастотный аппарат ИВЛ
Одним из наиболее важных медицинских приборов является высокочастотный струйный аппарат ИВЛ, который позволяет производить обеспечение как высокочастотной струйной вентиляцией (циклическая частота более 50 ), так и нормочастотной, и сочетанной ИВЛ. Благодаря контролю давления, аппарат позволяет предотвратить возможность возникновения легочной баротравмы, а новейшие специальные системы способствуют насыщению поступающего воздуха влагой, что позволяет исключить риск осушения или переохлаждения организма пациента.
На сегодняшний день, наличие аппаратов ИВЛ необходимо как в службах скорой и неотложной помощи, так и в стационарных отделениях.
Чурсин В.В. Искусственная вентиляция легких (учебно-методическое пособие)
Информация
Физиология дыхания
Анатомия
Проводящие пути
Нос — первые изменения поступающего воздуха происходят в носу, где он очищается, согревается и увлажняется. Этому способствует волосяной фильтр, преддверие и раковины носа. Интенсивное кровоснабжение слизистой оболочки и пещеристых сплетений раковин обеспечивает быстрое согревание или охлаждение воздуха до температуры тела. Испаряющаяся со слизистой оболочки вода увлажняет воздух на 75-80%. Длительное вдыхание воздуха пониженной влажности приводит к высыханию слизистой оболочки, попаданию сухого воздуха в легкие, развитию ателектазов, пневмонии и повышению сопротивления в воздухоносных путях.
Трахея — основной воздуховод, в ней согревается и увлажняется воздух. Клетки слизистой оболочки захватывают инородные вещества, а реснички продвигают слизь вверх по трахее.
Бронхи (долевые и сегментарные) заканчиваются концевыми бронхиолами.
при низком давлении растяжения, уменьшает действие сил, вызывающих накопление жидкости в тканях. Кроме того, сурфактант очищает вдыхаемые газы, отфильтровывает и улавливает вдыхаемые частицы, регулирует обмен воды между кровью и воздушной средой альвеолы, ускоряет диффузию СО2, обладает выраженным антиокислительным действием. Сурфактант очень чувствителен к различным эндо- и экзогенным факторам: нарушениям кровообращения, вентиляции и метаболизма, изменению РО2 во вдыхаемом воздухе, загрязнению его. При дефиците сурфактанта возникают ателектазы и РДС новорожденных. Примерно 90-95% альвеолярного сурфактанта повторно перерабатывается, очищается, накапливается и ресекретируется. Период полувыведения компонентов сурфактанта из просвета альвеол здоровых легких составляет около 20 ч.
увеличением скорости потока (форсирование вдоха или выдоха) сопротивление дыхательных путей увеличивается.
Сопротивление дыхательных путей зависит также от объема легких. При большом объёме паренхима оказывает большее «растягивающее» действие на дыхательные пути, и их сопротивление уменьшается. Применение ПДКВ (PEEP) способствует увеличению объема легких и, следовательно, снижению сопротивления дыхательных путей.
Сопротивление дыхательных путей в норме составляет:
Острая дыхательная недостаточность
Классификация ОДН
В соответствии с вышеизложенным (с позиции оказания экстренной помощи), в первую очередь нужно классифицировать ОДН по тяжести.
Наиболее удобно в реаниматологии классифицировать все синдромы, связанные с органной недостаточностью (точнее – с функциональной недостаточностью того или иного органа) по степени компенсации – способности выполнять свои функции. Любую недостаточность можно разделить на компенсированную, субкомпенсированную и некомпенсированную.
Взяв для аналогии классификации Дембо А.Г. (1957), Rossier (1956), Малышева В.Д. (1989) можно разделить ОДН на:
— Некомпенсированную, когда при выраженных нарушениях механики дыхания не поддерживается нормальный газовый состав крови и уже абсолютно не удовлетворяются метаболические потребности организма. Клинически в состоянии покоя ЧДД более 35 в мин или брадипноэ ( 1, увеличивается физиологическое мертвое пространство, сокращается площадь реального газообмена. Как итог, прогрессирует гипоксемия и гипоксия, которые невозможно компенсировать развивающимся тахипноэ. Для ТЭЛА, кроме того, характерны выраженные гемодинамические нарушения и явления правожелудочковой недостаточности, что усугубляет ситуацию.
Искусственная вентиляция легких
Однако на практике существенное отрицательное влияние ИВЛ на функцию почек наблюдается достаточно редко. Вероятно, положительное влияние на оксигенацию адекватно проводимой ИВЛ все-таки превалирует над отрицательным антидиуретическим эффектом. И в практике автора, и по данным литературы нередки случаи, когда при развивающейся олигурии на фоне гипоксии различного генеза (ОРДС, артериальная гипотен-зия, гестозы) перевод больных на ИВЛ (в комплексе с другой терапией) сопровождался увеличением диуреза вплоть до полиурии. Надо думать, это связано с устранением гипоксии, снижением уровня катехоламинов, купированием спазма артериол и т. д. Прогрессирование олигурии чаще всего обусловлено другой причиной (например, органическими изменениями почек, нескоррегированной гиповолемией, эндогенной или экзогенной интоксикацией).
Возможное отрицательное действие ИВЛ на функцию печени и ЖКТ связано со следующими механизмами:
Принципы работы аппаратов ИВЛ
Существуют несколько способов осуществления цикличности:
— По давлению – аппарат контролирует давление в дыхательном контуре и по заданным величинам давления в конце вдоха и выдоха обеспечивает цикличную ИВЛ. Принцип работы следующий – генератор сжатой газовой смеси (компрессор, турбина) осуществляет вдох – раздувает лёгкие, пока в них не поднимется давление, например до 18 см.вод.ст., после чего срабатывают клапана и лёгким пациента даётся возможность освободиться от избыточного давления, удалив отработанную газовую смесь и снизив давление, например до 0 см вод.ст. Затем опять начинается вдох, опять до достижения 18 см.вод.ст. и т.д. Изменяя величины давления для срабатывания клапанов и производительность генератора можно менять параметры ИВЛ – ДО, ЧД и МОД.
— По частоте – аппарат контролирует время фаз дыхательного цикла – вдоха и выдоха. Зная частоту дыхания и соотношения длительности фаз, можно рассчитать длительность вдоха и выдоха. Например, ЧД – 10 в минуту, значит на один дыхательный цикл (вдох+выдох) уходит 6 секунд. При соотношении вдох:выдох (I:E) – 1:2, длительность вдоха составит 2 секунды, выдоха 4 секунды. Принцип работы следующий – генератор сжатой газовой смеси (компрессор, турбина) осуществляет вдох – раздувает лёгкие в течении 2-х секунд, после чего срабатывают клапана и лёгким пациента даётся возможность освободиться от отработанной газовой смеси в течении 4-х секунд. Изменяя ЧД (и/или I:E) и производительность генератора можно менять ДО и МОД.
— По объёму – аппарат контролирует объём газовой смеси, нагнетаемой в лёгкие пациента, обеспечивая ДО. Затем даётся время для освобождения от отработанной газовой смеси. Изменяя ДО и производительность генератора (МОД), при заданном соотношении I:E, можно изменять ЧД.
Достаточно давно появился (ещё в РО-5), но только сейчас широко используется ещё один принцип управления цикличностью:
— По усилию пациента – когда сам больной инициирует вдох и генератор нагнетает в его лёгкие заданный ДО. В этом случае такие показатели как ЧД и, соответственно МОД, определяются самим пациентом. Эти триггерные (откликающиеся) системы определяют попытки самостоятельного вдоха а) по созданию небольшого отрицательного давления в дыхательном контуре или б) по изменению потока газовой смеси.
В более современном представлении классификацию по принципу обеспечения цикличности можно представить в следующем виде:
— Аппараты или режимы ИВЛ с контролем дыхательного объёма. Работая «по частоте», т.е. в рамках расчётного времени на вдох, аппарат рассчитывает с какой скоростью надо доставить заданный ДО в лёгкие пациента.
— Аппараты или режимы ИВЛ с контролем давления на вдохе. Работая также «по частоте», т.е. в рамках расчётного времени на вдох, аппарат с определённой скоростью и до достижения установленного давления в дыхательных путях, нагнетает в лёгкие пациента ДО, измеряя его величину.
Домой на инвазивной вентиляции легких – не страшно ли это?
Может ли человек на искусственной вентиляции легких находиться не в реанимации, а дома? Насколько это безопасно и правильно? Где можно получить аппарат искусственной вентиляции легких? Как обучиться навыкам ухода за пациентом на ИВЛ в домашних условиях? Эти и многие вопросы беспокоят как врачей, так и самих пациентов и их родственников. На них, на примере истории пациента, отвечает заведующая отделением длительной респираторной поддержки и отделением паллиативной помощи №3, врач анестезиолог-реаниматолог, врач реабилитолог ГБУЗ «Московский многопрофильный центр паллиативной помощи» ДЗМ Варвара Николаевна Брусницына.
Врач Варвара Брусницына / Фото из личного архива
С период с 1 января по 1 апреля 2020 года из респираторного центра было выписано домой 6 пациентов на ИВЛ. Нахождение такого пациента дома абсолютно безопасно и целесообразно. Во-первых, потому, что дома он находится в привычной для себя, комфортной среде и может быть социализирован, а во-вторых, длительное нахождение в отделении реанимации среди крайне тяжелых пациентов повышает риск возникновения воспалительных заболеваний. И в-третьих, получив весь объем специализированной помощи в ОРИТ, пациент, по сути, больше в ней не нуждается, а нуждается в паллиативной помощи. В такой ситуации оказался один из наших пациентов по имени Денис: ему был поставлен диагноз «Боковой амиотрофический склероз», это заболевание, которое отнимает у человека жизненно важные функции.
Через некоторое время после постановки диагноза у Дениса стала прогрессировать дыхательная недостаточность, поэтому он был госпитализирован в реанимационное отделение, где ему проводилась искусственная вентиляция легких, операции трахеостомии и гастростомии. Состояние его тогда стабилизировалось. Однако “отлучить” Дениса от аппарата ИВЛ и восстановить самостоятельное дыхание так и не удалось. Пришло время его выписки из стационара. Прогноз жизни при боковом амиотрофическом склерозе варьируется, в зависимости от формы, однако важно понимать, что, каким бы ни был прогноз, практически все пациенты на ИВЛ хотят находиться дома после выписки из реанимационных отделений.
В Москве на данный момент это возможно только после госпитализации в отделение длительной респираторной поддержки Московского многопрофильного центра паллиативной помощи, поскольку необходимо оценить степень тяжести состояния пациента, возможность нахождения его дома, осуществить подбор параметров вентиляции, обучить уходу за пациентом родственников или сиделку. Все это и многое другое возможно только в этом отделении.
Далее я расскажу, как же происходит взаимодействие между лечебным учреждением, где находится пациент, и нашим Центром паллиативной помощи, когда возникает необходимость перевода.
Организация перевода в респираторный центр
В стационаре, где находится пациент, проводится врачебная комиссия: она выносит решение о признании пациента нуждающимся в оказании паллиативной помощи. Затем заведующий реанимационным отделением связывается с нашей диспетчерской службой по единому номеру (8-449-940-19-50). Если возникают уточняющие вопросы, то связывают со мной. По результату беседы мы понимаем, какое заболевание у пациента, по какой причине он находится в ОРИТ, причину длительной вентиляции легких. И далее на почту нашего центра врач направляет пакет документов на пациента, который мы изучаем и планируем визит врача ОВПС к пациенту.
Врач ОВПС проводит осмотр пациента, знакомится с историей болезни, результатами проведенных анализов и обследований, беседует с лечащим врачом, чтобы узнать особенности ведения пациента, респираторной поддержки. Кроме этого, врач ОВПС обязательно проводит беседу с самим пациентом и его семьей, чтобы выяснить, чего именно они ожидают от госпитализации в Центр, и хочет ли этого сам пациент.
Затем пациент вносится в лист ожидания госпитализации, который я и диспетчесркая служба мониторируют. Противопоказаниями к переводу в отделение длительной респираторной поддержки является нахождение пациента на вазопрессорной поддержке, наличие активного воспалительного процесса, наличие интубационной, а не трахеостомической трубки.
Все вышеописанные процедуры были проведены и с Денисом. Он в сопровождении мамы поступил в отделение респираторной поддержки в крайне тяжелом состоянии, на искусственной вентиляции легких через трахеостомическую трубку. Денис и его мама были очень напуганы и растеряны.
И началась работа нашей команды. Мультидисциплинарной команды, которой я горжусь. Потому что в Центре паллиативной помощи мы работаем именно так, со всеми пациентами. В составе такой команды всегда лечащий врач, психотерапевт, психолог, диетолог, врач ЛФК, если необходимо, логопед и массажист.
Работа междисциплинарной команда
В хосписе / Архив фонда «Вера»
Частью медицинской помощи является респираторная поддержка как в стационаре, так и на дому. Оборудование в отделении длительной респираторной поддержки новое и современное, аппараты ИВЛ поддерживают все необходимые режимы вентиляции, в том числе режим «интеллектуальной» вентиляции, когда врач выставляет определенные параметры, и аппарат «подстраивается» под дыхание пациента, поддерживая его, либо полностью замещая отсутствующую у пациента дыхательную функцию. У Дениса почти все вдохи были инициированы аппаратом, а это значит, что был выставлен режим максимальной поддержки дыхательной функции. И на тот момент мы были почти уверены в том, что, учитывая нейромышечную патологию, дыхательная функция не восстановится.
Сатурация ( насыщение гемоглобина артериальной капиллярной крови кислородом ) у Дениса при поступлении была 88-89%, что соответствует второй степени дыхательной недостаточности. Однако использование кислородного концентратора для насыщения крови кислородом пациентам с нейромышечной патологией проводить категорически нельзя. Учитывая это, мы подобрали самый оптимальный режим вентиляции, на котором уровень сатурации приблизился к норме, и Денису стало комфортно.
Кроме того, чтобы понять, эффективна ли вентиляция, мы проводим анализ кислотно-щелочного состояния артериальной крови. И у него он стал близок к норме.
Родственники пациентов часто задают один и тот же вопрос: «Можете ли вы отлучить моего родного человека от ИВЛ, или он у вас просто лежит, и за ним ухаживают?»
Я отвечаю всегда так. Вначале мы оцениваем состояние поступающего к нам на ИВЛ пациента. Если оно крайне тяжелое, нестабильное, то мы вряд ли станем пробовать отлучать от аппарата, ведь это может привести к ухудшению состояния. Но бывает и так, что при поступлении состояние крайне тяжелое, а в дальнейшем отмечается положительная динамика. Тогда попытки отлучения предпринимаются. Что касается пациентов с реабилитационным потенциалом, в стабильном состоянии, то их мы стараемся отлучать от аппарата быстрее. Конечно, здесь многое зависит от исходной патологии, по причине которой аппарат ИВЛ замещает дыхательную функцию. Например, пациентов с нейромышечной патологией, хронической обструктивной болезнью легких (ХОБЛ) высокой степени тяжести вряд ли можно полностью перевести на самостоятельное дыхание. Кроме того, если врач понимает, что вполне можно удалить трахеостомическую трубку, но при этом пациент все равно нуждается в периодической респираторной поддержке, то мы переводим пациента на неинвазивную вентиляцию легких. Она может осуществляться через маску, носовую канюлю или иные девайсы.
И обратите внимание, я говорю именно о качестве жизни. Не длительности ее, а именно качестве. Что бы вы выбрали: жить в мучениях три года или в полном комфорте год? Конечно, каждый делает свой выбор, и мы его уважаем.
Что касается Дениса, то за год нам удалось перевести его на самостоятельное дыхание днем. Ночью же по данным оксиметрии происходило падение сатурации. Кроме того, находясь без аппарата ночью, он жаловался на сильную головную боль, разбитость и сонливость по утрам. А это прямые признаки не только гипоксии, но и накопления углекислого газа, который в норме у нас с вами выделяется при выдохе. Учитывая дисфагию, а также прогностически возможное ухудшение дыхательной и глотательной функций, трахеостомическая трубка была оставлена и ночью, ИВЛ проводилась через нее.
Пациентка в маске для неинвазивной вентиляции легких. Фото: Анна Гальперина / Архив фонда «Живи сейчас»
Кроме лечебных аспектов немаловажную роль играет гигиена. Когда Денис узнал о том, что ванну у нас принимают все пациенты, в том числе и пациенты на ИВЛ, он плакал от счастья, ведь находясь длительное время в ОРИТ, он не имел возможности полноценно помыться. Как же происходит мытье?
Параллельно у Дениса шли процессы реабилитации, правильно выбранной алиментарной поддержки. Под алиментарной поддержкой мы понимаем определенную диету, питание, которое содержит нужное количество нутриентов и покрывает суточный калораж, необходимый пациенту. У Дениса было смешанное питание, то есть в гастростому вводилось и естественное питание, взбитое блендером, и энтеральное в виде готовой смеси.
Подготовка к выписке
Наступил период подготовки к выписке. Когда пациент психологически готов, мы переключаем его со стационарного аппарата ИВЛ на “домашний”. Домашним мы называем тот аппарат ИВЛ, с которым пациент будет находиться дома. И, конечно, мы должны убедиться, что пациенту будет комфортно на новом аппарате, он должен к нему привыкнуть.
Длительность периода привыкания к новому аппарату очень индивидуальна и занимает от недели до нескольких месяцев. Чаще всего причина долгого периода привыкания в психологическом страхе. Поэтому в этот период лечащий врач должен быть особенно внимателен к пациенту.
После переключения на домашний ИВЛ Денис стал сильно нервничать, появилось учащенное дыхание. Лечащий врач и я были рядом, и нам удалось успокоить его. Первый сеанс продлился 3 часа. Но в последующем Денис привык к аппарату и дискомфорта не отмечал.
Очень важную часть работы занимает обучение человека, который будет ухаживать за пациентом на ИВЛ. Это может быть любой близкий человек, сиделка. Их обучает весь наш персонал. Им предстоит обучиться уходу, противопролежневым мероприятиям, санации трахеобронхиального дерева, уходу за трахеостомой, гастростомой, если она есть, особенностям мытья. Насколько хорошо обучились всему необходимому родственники или сиделка, проверяют наши медицинские сестры и врач. Мама Дениса обучилась довольно быстро.
Кроме того, родственники проходят инструктаж по работе с оборудованием. Кроме обрабатывания поверхностей оборудования антисептиком необходимо также осуществлять замену фильтров. В аппарате ИВЛ их два вида: грубой очистки, его еще называют “пыльник”, и тонкой очистки. При выписке мы всегда даем несколько фильтров грубой очистки, потому что в зависимости от запыленности окружающей среды эти фильтры могут достаточно быстро загрязняться. Грязный фильтр можно промыть мыльным раствором, высушить на бумаге, избегая попадания прямых солнечных лучей, и использовать снова. Что касается фильтров тонкой очистки, их тоже легко поменять. Каждый из них рассчитан на 1000 часов работы (наработка часов выводится на экране аппарата). Старый фильтр спустя это время снимается и выбрасывается. А новый ставится.
Что касается настроек в аппарате (ИВЛ и откашливателе), то их выставляет врач, и родные сами не могут их изменить.
В день выписки мы даем родным все необходимые расходные материалы на определенный срок. К ним относятся контуры, гафрированные трубки, фильтры бактериостатические и тепловлагообменные, фильтры к аппаратам. Трахеостомические трубки с собой мы не выдаем: если подошел плановый срок замены (примерно через 1 месяц), то врач выезжает и осуществляет замену. В случае возникновения необходимости замены трубки раньше срока, врач также выезжает с новой трубкой для замены.
Часто родственники не знают, как организовать дома пространство для человека на ИВЛ. Все это обычно проговаривается с лечащим врачом, однако в случае необходимости домой может выехать социальный работник.
Дома. Фото: Анна Гальперина / Из архива фонда «Живи сейчас»
Во-первых, необходима функциональная кровать, которую родственники приобретают сами. В случае, если по финансовым соображениям они этого сделать не могут, возможно их обращение в орган территориальной социальной защиты. Зачем нужна именно функциональная кровать? Дело в том, что в ней есть возможность с помощью пульта поднимать головной конец, среднюю часть туловища, колени, поворачивать человека вправо и влево. Такая кровать достаточно широкая, у нее есть поручнями, что также облегчает уход. Конечно, если приобрести кровать родственникам все же не удается, это не повод не выписать пациента домой. Но надо понимать, что функциональная кровать существенно облегчает уход за тяжелобольным человеком. Противопролежневый матрац также необходим, если большую часть времени пациент лежит.
Учитывая, что кровать будет занимать достаточно много места, нужно заранее продумать, где она будет располагаться в комнате. Рядом с кроватью должны находиться минимум две тумбочки: на одной из них должен стоять аппарат ИВЛ и откашливатель. В тумбочки можно поставить предметы ухода за самим пациентом, трахеостомой, гастростомой, а также расходные материалы к аппаратам.
В комнате не должно быть пыльно, и, по возможности, не должно быть предметов, которые “собирают” пыль, например, ковров. Влажную уборку следует проводить в помещении, где будет находиться пациент на ИВЛ, каждый день.
Транспортировку пациента на ИВЛ домой осуществляет реанимобиль, сопровождает пациента врач-реаниматолог.
У Дениса состояние было стабильным, и семья была готова к выписке. Был назначен день. Однако в самый последний момент мама Дениса вдруг отказалась от транспортировки сына домой, стала нервничать. При этом говорила, что ничего не произошло. Оказалось, что она очень боялась быть дома одна с сыном: «Мы так привыкли к сотрудникам ЦПП, что это наша семья, как я теперь одна буду». Лечащий врач и я снова объяснили ей, что она будет не одна, и к ним с сыном будет приезжать врач респираторного отделения.
Первый осмотр врачом после выписки осуществляется на третий день. Затем осмотры проводятся один раз в две недели. Кроме того, родственники могут звонить нам в центр для консультации, наши врачи также выезжают к пациентам, если возникают ситуации, требующие срочного вмешательства. К ним может относиться обтурация трахеостомической трубки мокротой, а также необходимость изменения параметров аппарата при ухудшении состояния пациента. На этот случай родственники используют мешок Амбу, пользоваться которым мы их также учим. В любом случае, если показания, которые выдает аппарат, вызывают тревогу, родственники звонят в наш центр, где реаниматолог уже определяет дальнейшие действия. В случае отключения электричества дома, аппарат может работать на батарее 4 часа. Однако если электричество отключают на более длительный срок, то, конечно, мы можем госпитализировать пациента в отделение.
Нашим пациентам помогает еще и поликлиника по месту жительства, куда родственники обращаются после выписки пациента.
Материал подготовлен с использованием гранта Президента Российской Федерации, предоставленного Фондом президентских грантов.