Азелик или скинорен что выбрать
Наружная терапия угревой болезни: работа над ошибками
Е. Н. Волкова, Л. А. Ильин, А. Б. Воробьев, Е. О. Рюмина
Кафедра дерматовенерологии (зав. — проф. Е. Н. Волкова) московского факультета ГОУ ВПО Российский государственный медицинский университет Росздрава; Кожновенерологический диспансер № 9, Москва
Анализируются типичные ошибки в назначении и применении дифферина, описаны его структура и уникальная кинетика, результаты исследования терапевтической эффективности различных лекарственных форм. Приведены факты, свидетельствующие о высокой эффективности и безопасности дифферина в терапии угревой болезни.
Ключевые слова: вульгарные угри, постакне, адапален, дифферин, ошибки применения, эффективность
Typical mistakes in prescription and usage of differin are analyzed. Structure and unique kinetics of this preparation are described and results of effectiveness studies of different drug formulations are presented. Authors present facts illustratinf high effectiveness and safety of differin in acne therapy.
Key words: acne, post-acne, adaplen, differin, therapeutic mistakes, effectiveness
Заболевание, в основе которого лежит патология пилосебоцейного комплекса, правильнее называть угревой болезнью — УБ (точка зрения авторов), так как оно представлено комплексом симптомов, патогенетически объединенных в единый патологический процесс, и психоэмоциональными нарушениями. Термин «вульгарные угри» и «акне» характеризуют лишь один конкретный симптом заболевания [2, 7].
Сегодня накоплен огромный опыт терапии УБ, разработаны алгоритмы лечения в зависимости от степени тяжести с учетом терапевтического индекса акне как основы дифференцированного подхода к ведению больных. Современные схемы включают назначение системных препаратов и средств наружной терапии на фоне правильно подобранного базового ухода [1, 2, 8].
На сегодняшний день наиболее эффективным противоугревыми средствами для местного применения являются ретиноиды, которые способны вызывать специфический биологический ответ в результате связывания и активации рецепторов ретиноевой кислоты. К ретиноидам 3-го поколения для местной терапии акне относят адапален, представляющий собой производное нафтойной кислоты с ретиноидподобным действием.
В России адапален зарегистрирован под названием Дифферин® («Galderma», Швейцария), который выпускается в виде 0,1% геля на водной основе и 0,1% крема [3, 4, 5, 9, 11].
Несмотря на продолжительное использование дифферина для местного лечения УБ, обширного опыта его клинического применения отмечаются отдельные ошибки при его использовании. Часть из них связана с недостаточной информированностью врача и неправильной трактовкой имеющейся информации. Существует и «страх врача» при назначении местных ретиноидов.
Проведем работу над ошибками.
Ошибка 1: неправильный выбор лекарственной формы.
Адапален имеет 2 лекарственные формы для наружного применения — гель и крем. При выборе лекарственной формы следует помнить, что эффективность действия препарата определяется взаимосвязями в системе «препарат—основа—кожа». Именно правильное увлажнение рогового слоя значительно усиливает проникновение веществ.
Обычно лечение начинают с геля. Если у пациента чувствительная и сухая кожа, то рекомендован дифферин-крем. Он содержит увлажняющие некомедогенные компоненты.
Необходимо соблюдать режим дозирования. Гель и крем бережно, без особого усилия, наносят на пораженные участки кожи 1 раз в день на ночь на чистую сухую кожу.
Ошибка 2: необоснованные «завышенные» ожидания быстрого результата.
Дифферин — препарат патогенетического действия, поэтому назначение препарата сегодня не приведет к проявлению результата завтра! Это необходимо учитывать врачу и объяснять пациенту (проводить его «обучение»). Отсутствие быстрого визуального эффекта может приводить к отказу пациентов от лечения! А между тем препарат является высокоэффективным средством в лечении УБ. Его терапевтическая эффективность связана с тем, что молекула адапалена селективно связывается с ретиноидчувствительными рецепторами (RAR) у-типа сально-волосяных фолликулов (СВФ), что приводит к уменьшению сцепленности кератиноцитов и ускоряет их десквамацию (т. е. реализуется комедонолитическое действие препарата) [9, 11]. Отсутствие взаимодействия с рецепторами RAR-a СВФ, стимуляция которых ведет к появлению шелушения и резкой сухости кожи, позволяет свести к минимуму побочные реакции, которые наблюдались ранее при использовании ретиноидов 1-го поколения. Антипролиферативная активность дифферина по отношению к себоцитам связана со стимуляцией RXR-a. В результате уменьшаются размеры сальной железы и сокращается продукция кожного сала. Третьим звеном патогенеза, на которое воздействует препарат, является воспаление. Адапален ингибирует API — участок в промоторной зоне гена, что приводит к подавлению образования цитокинов — интерлейкинов (ИЛ)-1а, ИЛ-1р, и ИЛ-8; фактора некроза опухоли (ФНО-a), системы комплемента. Инактивация фермента циклооксигеназы ведет к уменьшению образования ЛТВ4 — главного посредника во взаимодействии нейтрофилов, лимфоцитов, моноцитов и эозинофилов в воспалительной реакции. Кроме того, адапален блокирует Toll-рецептор 2-го типа (TLR-2), рецепторы моноцитов, предотвращая связывание с ними микроорганизмов и последующий выброс противовоспалительных цитокинов. Таким образом, дифферин оказывает действие на все звенья патогенеза УБ [3, 8, 9, 11].
Ошибка 3: неправильное формирование группы больных.
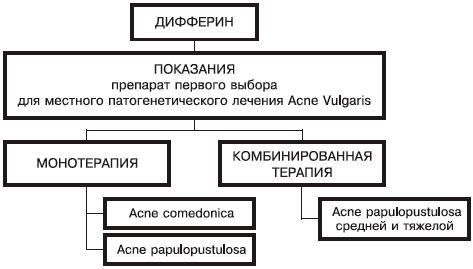
Дифферин — не панацея для лечения всех видов акне — это тоже ошибка: для его назначения существуют определенные показания (рис. 1).
Рис. 1. Показания для применения дифферина.
Ошибка 4: неправильное определение продолжительности лечения дифферином.
В среднем курс лечения составляет до 12 нед, для этого требуется не менее 30 г препарата в форме геля или крема (при нанесении препарата только на область лица). Терапевтический эффект развивается после 4—8 нед лечения, стойкое улучшение — после 3-месячного курса. Такая длительная терапия не только наиболее рациональна и эффективна, но и предотвращает формирование постакне.
Ошибка 5: неинформированность об особенностях дифферина.
Следует знать о двух нюансах.
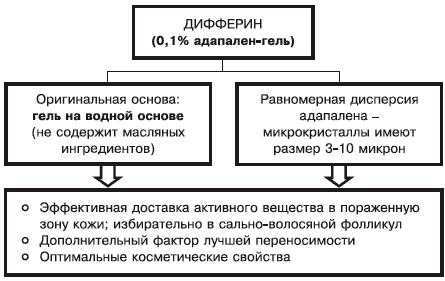
Нюанс 1: состав основы, ее физикохимические характеристики определяют как свойства препарата, так и его способность к проникновению в кожу (рис. 2).
Рис. 2. Фармакодинамическая характеристика дифферина (0,1% адапелена-геля).
Нюанс 2: размер микрокристаллов действующего вещества.
Микрокристаллы адапалена в препарате имеют диаметр от 3 до 10 мк. Оказывается, если диаметр микрокристаллов действующего вещества составляет менее 3 мк — препарат беспорядочно распределяется между сально-волосяным фолликулом и роговым слоем кожи; при диаметре более 10 мк — препарат остается на поверхности кожи.
Правильный размер частиц активного вещества в дифферине — залог эффективного лечения [9, 11]. Вопрос — так ли это в джинерике? (результатов таких исследований не предоставлено).
Ошибка 6: не учитывается возможность комбинирования препаратов.
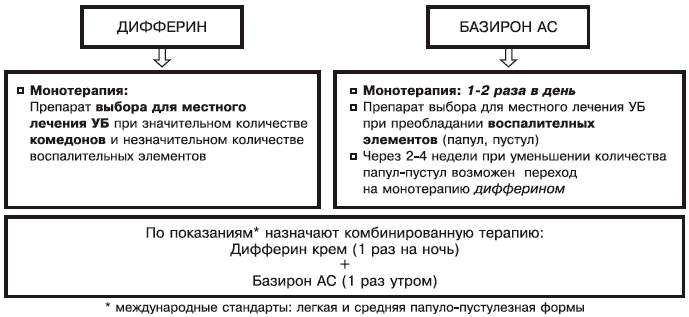
Дифферин сохраняет лечебное действие в комбинации с местными антибактериальными противоугревыми средствами (эритромицин, клиндамицин, бензоила пероксид) [3, 6, 10, 12]. Это расширяет возможности его применения даже при обилии пустулезных элементов. Наиболее целесообразно назначать дифферин в комбинации с базироном АС (рис. 3).
Рис. 3. Применение Дифферина в комбинации с Базироном АС.
Ошибка 7: недооценка показаний к применению дифферина.
Дифферин — местное средство не только для базового патогенетического лечения больных акне. Он показан как препарат поддерживающей терапии, а также при переводе пациента с системной терапии, например акнекутаном, на местную. Такая тактика — не только залог эффективного лечения, но и стойкой длительной ремиссии и профилактики постакне.
Таким образом, правильное применение дифферина позволяет избежать ошибок, преодолеть страх перед назначением ретиноидов. Повысить эффективность лечения больных УБ. Вся история применения дифферина свидетельствует о том, что он является высокоэффективным базовым препаратом для лечения акне легкой и средне-тяжелой степени — показания к его применению строго определены.
Для достижения выраженного и стойкого эффекта необходимо длительное назначение дифферина, что предотвращает появление и развитие новых элементов. При наличии папуло-пустулезных элементов целесообразно применение дифферина в комбинации с препаратом антибактериального действия — базироном АС.
Эффективность и переносимость терапии дифферином были оценены нами при наблюдении 62 пациенток в возрасте от 16 до 22 лет с длительностью заболевания от 1 года до 6 лет. У 26 (42%) пациенток высыпания локализовались только на лице, у 23 (37,1%) — на лице и груди, у 13 (20,9%) — на спине.
В зависимости от степени тяжести УБ пациентки были распределены на 2 группы. 1-ю группу (n = 29) составили больные легкой степенью акне, у которых доминировали комедоны и единичные папулы; 2-ю (n = 33) — больные папуло-пустулезной формой заболевания.
Больным 1-й группы проводили только наружное лечение дифферином в виде геля или крема (в зависимости от состояния кожи) в сочетании с правильным уходом. Препарат наносили тонким слоем 1 раз в день вечером на предварительно очищенную кожу лосьоном сетафил.
Больным 2-й группы дифферин назначали в комбинации с базироном АС в виде геля, который наносили на предварительно очищенную кожу однократно утром. Контроль количества открытых и закрытых комедонов, папул и пустул производили до начала терапии, а также каждый месяц.
Наиболее быстро регрессировали воспалительные элементы: через 3—5 нед число пустул и папул уменьшилось на 25—30%. Наблюдали значительное уменьшение жирности кожи: она становилась более матовой и ровной, исчезал сероватый оттенок. Через 6—8 нед у больных отсутствовали явления себореи и раздражения кожи; новые элементы не появлялись. В 1-й группе регресс высыпаний происходил медленнее. Количество комедонов уменьшилось, начиная с 8-й недели терапии, причем регресс элементов на спине был менее значительным. К 10—12-й неделе их число уменьшилось вдвое, новые элементы не появлялись. Заметно уменьшалась сальность кожи, улучшалась ее текстура за счет сглаживания неровностей, уменьшения толщины. Кожа приобретала естественный цвет, становилась гладкой. Улучшение кожного процесса сопровождалось значительным улучшением настроения пациенток, уменьшением тревожности.
Окончательный эффект от терапии наблюдали к концу 4—5-го месяца, когда комедоны и папулопустулезные высыпания регрессировали более чем на 70—75%. Выявлено, что нанесение базирона АС на поствоспалительные гиперпигментированные пятна и рубцы приводило к их побледнению. В результате лечения клиническая ремиссия наступила у 22 (35,5%) больных, значительное улучшение (регресс высыпаний на 70—80%) — у 26 (42%), улучшение (регресс высыпаний на 50—60%) — у 13 (21%) и неэффективным лечение оказалось у 1 больной.
Таким образом, дифферин является высокоэффективным базовым препаратом первого выбора для патогенетической терапии акне.
Для достижения выраженного и стойкого терапевтического эффекта необходимо длительное назначение дифферина. Препарат сохраняет лечебное действие в комбинации с местными антибактериальными средствами (базирон АС), что определяет целесообразность применения дифферина при наличии папуло-пустулезных элементов. Оригинальная основа (гель на водной основе), равномерная дисперсия микрокристаллов адапалена определяют эффективную доставку активного вещества в пораженную кожу (избирательно в сальноволосяной фолликул), лучшую переносимость препарата и оптимальные косметические свойства.
Рациональная терапия дифферином — залог успешной терапии угревой болезни и профилактики постакне.
1. Волкова Е. Н. // Лечащий врач. — 2007. — № 4. — С. 21— 28.
2. Волкова Е. Н., Осипова Н. К. // Рос. журн. кож. и вен. бол. — 2009. — № 5. — С. 53—58.
3. Волкова Е. Н, Осипова Н. К // Клин. дерматол. и венерол. — 2010. — № 2. — С. 72—77.
4. Гущина Н. С., Корчевая Т. А. // Рус. мед. журн. — 2005. — Т. 13, № 7. — С. 482—485.
5. Орлова Н. А // Клин. дерматол. и венерол. — 2003. — № 4. — С. 53—56.
6. Самгин М. А., Монахов С. А. // Вест. дерматол. и венерол. — 2003. — № 4. — С. 37—39.
7. Самгин М. А., Монахов С. А. // Рос. журн. кож. и вен. болезней. — 2005. — № 3. — С. 55—64.
8. Самгин М. А., Монахов С. А. // Рос. журн. кож. и вен. болезней. — 2006. — № 6. — С. 85—87.
9. Data on file. Galderma Laboratories, Ins. Medical Departament. — 1994.
10. Eady E. A., Farmery M. R, Ross J. I. et al. // Br. J. Dermatol. — 1994. — Vol. 131. — P. 331—336.
11. Michel S., Jomard A., Demarschez. // Br. J. Dermatol. — 1998. — Vol. 139 (suppl. 52). — P. 3—7.
12. Swinyer L. J., Baker M. D, Swinyer T. A., Mills O. H. Jr. // Br. J. Dermatol. — 1988. — Vol. 119, N 5. — P. 615—622.
Какой препарат
выбрать?
Зеркалин и другие препараты
для лечения угревой сыпи
Препараты для лечения угревой сыпи, несомненно, должен назначать врач, исходя из данных осмотра пациента и предшествующей терапии заболевания. Однако не секрет, что не все и не всегда посещают врача, особенно из-за нескольких прыщиков.
Как выбрать?
Самостоятельный выбор
При самостоятельном выборе препарата против угрей иногда сложно понять, чем они отличаются друг от друга и какому препарату стоит отдать предпочтение.
При выборе того или иного средства важно разобраться, является ли оно лекарственным препаратом (для которых требования к эффективности и безопасности гораздо выше) или косметическим средством и используется не для лечения кожи, а для поддержания ее здорового состояния.
Самое простое отличие — косметические средства и лекарственные препараты стоят в аптеке на разных полках. Второе отличие — обещания на упаковке. На лекарственных препаратах указывается предназначение препарата и основные действующие вещества. Упаковки косметических средств пестрят обещаниями об эффективности продукта в решении проблем.
Лекарственные препараты для лечения акне, при кажущемся многообразии марок, делятся всего на 4 основных типа, в зависимости от действующего вещества, которое в них содержится. Именно действующее вещество обеспечивает лечебный эффект препарата.
4 типа препаратов для местного
лечения акне
топические антибактериальные препараты
действующее вещество клиндамицин или эритромицин. Известные торговые марки «Зинерит» (эритромицин), «Зеркалин» (клиндамицин). Используются для борьбы с воспалением при угрях, то есть когда нужно убрать болезненный и красный прыщик или множество угрей (угревую сыпь). Реакция воспаления — это защитная реакция организма на увеличенное количество бактерий в области прыщика и проявляется покраснением, болью и жжением, а внешне выглядит как красный прыщ, часто с гнойной головкой.
Топические антибиотики быстро проникают в зону поражения и уничтожают бактерии, провоцирующие воспаление, в результате чего уже с первых дней применения можно заметить уменьшение количества прыщиков, снижение воспаления и покраснения.
Особенно важно вовремя принять меры, когда от неприятного проявления нужно избавиться к определенному событию или срочно начать лечение выскочившего прыщика, чтобы не допустить его «раздувания» на самом заметном месте.
Однако использовать эту «палочку-выручалочку» нужно правильно, так как при нерациональном лечении бактерии могут приспособиться к препарату, а лечебный эффект снизится. Например, к препаратам эритромицина, которые активно использовались на протяжении прошедших 15 лет, многие бактерии уже приспособились, и лечебный эффект при их применении может быть ниже ожидаемого.
К препаратам клиндамицина пока бактерии не успели приспособиться так сильно, и, чтобы не дать им это сделать, важно правильно использовать лекарственные средства на основе данного антибиотика. Не должно быть очень короткого или очень длительного курса терапии клиндамицина: он должен составлять от 6 до 12 недель. При необходимости можно в течение года проводить повторные курсы. Многие специалисты считают допустимым назначение клиндамицина и после 12 недель, но при этом параллельно с ним назначается препарат бензоила пероксида («Базирон»), который также помогает снизить развитие бактериальной устойчивости к антибиотику. В этом случае между нанесением антибактериального препарата и бензоила пероксида должно пройти не менее 20 минут, чтобы избежать дополнительного раздражающего действия на кожу.
Плюсом является то, что топические антибиотики можно применять летом. При этом при лечении угрей на туловище и в зонах роста волос особенно удобна может быть форма раствора (препарат «Зеркалин»). В жаркое время года форма раствора также часто является предпочтительной, кремовые и гелевые основы лекарств могут подходить не всем.
препараты на основе ретиноидов
действующее вещество адапален, или изотретиноин, или третиноин, известные торговые марки «Дифферин», «Клензит». Приводят к снижению выработки сала сальными железами, за счет чего снижается образование новых элементов сыпи. На что нужно обратить внимание? Лечебный эффект обычно заметен через 4-6 недель регулярного применения, при этом важно не наносить препарат очень толстым слоем, так как возможно раздражение кожи. Данный тип препаратов не рекомендуется применять при наступлении беременности, также его стоит избегать в период повышенной солнечной активности (летом и при пляжном варианте отдыха).
препараты на основе бензоила пероксида
действующее вещество бензоила пероксид. Известная торговая марка «Базирон». Борется с комедонами (черными точками), а также оказывает противомикробное действие. Выпускается в нескольких концентрациях, чем более концентрированный препарат — тем более жестким может быть действие, поэтому при покупке нужно обратить на это внимание и первые несколько раз наносить тонким слоем, чтобы почувствовать, как на выбранную концентрацию препарата будет реагировать ваша кожа. Может применяться как в сочетании с препаратами местных ретиноидов, так и с препаратами топических антибиотиков, для усиления терапевтического воздействия.
Важно при этом не наносить препараты одновременно, а использовать их в разное время суток, например: «Зеркалин» утром, а «Базирон» вечером, или хотя бы с интервалом в 20-30 минут.
Бензоила пероксид не рекомендуется использовать в летнее время года, так как солнце может усиливать раздражающее действие препарата.
препараты на основе азелаиновой кислоты
действующее вещество азелаиновая кислота. Известная торговая марка — «Скинорен». Обладает антикомедогенным, противомикробным эффектом. Также отмечено отбеливающее действие на кожу при длительном применении. Данные препараты считаются предпочтительными при лечении акне после 24 лет, когда количество воспалительных элементов становится меньше, а количество комедонов возрастает. Лечебный эффект развивается постепенно, в течение нескольких недель. Возможно одновременное применение с препаратами топических ретиноидов, при этом рекомендуется делать перерыв между нанесением препаратов в 20-30 минут.
Все перечисленные лекарственные препараты для местного лечения акне могут сочетаться с косметическими препаратами для ухода за проблемной кожей. Однако очень важно правильно использовать средства, чтобы усилить их взаимное действие и не привести к увеличению раздражения на коже.
Для этого между умыванием с использованием специального косметического геля или пенки и нанесением лекарственного препарата должно пройти не менее 20 минут, чтобы кожа успела высохнуть. А если есть необходимость в нанесении увлажняющего средства, специально разработанного для жирной или проблемной кожи, то между нанесением лекарственного препарата и увлажняющей косметики должно пройти также не менее 20-30 минут.
Фармакотерапия акне
Обыкновенные угри — хроническое мультифакториальное заболевание волосяных фолликулов и сальных желез. 80% пациентов в возрасте от 12 до 25 лет и примерно 30–40% пациентов в возрасте старше 25 лет подвержены acne vulgaris.
Обыкновенные угри — хроническое мультифакториальное заболевание волосяных фолликулов и сальных желез. 80% пациентов в возрасте от 12 до 25 лет и примерно 30–40% пациентов в возрасте старше 25 лет подвержены acne vulgaris.
Начальные морфологические изменения при акне связаны с нарушением процессов ороговения устья волосяного фолликула и образованием микрокомедонов, которые закупоривают выводной проток сальной железы волосяного фолликула. Создавшиеся в результате этого анаэробные условия являются оптимальными для быстрого роста и размножения Propionibacterium acnes, с жизнедеятельностью которого связывают формирование воспалительных элементов угревой сыпи. В результате хронического воспаления на месте разрешившихся элементов угревой сыпи формируются стойкие дисхромии и рубцы.
Значительная роль в механизме образования акне отводится половым гормонам.
Кожа человека является комплексом андрогенчувствительных структур (сальные и потовые железы, волосяные фолликулы). Первые клинические признаки акне появляются в пубертатном периоде на фоне гиперактивной работы половых желез. Нередко угри возникают у женщин в связи с длительным приемом андрогенов при различных эндокринных заболеваниях, анаболических стероидов и противозачаточных препаратов. Авторы одной из теорий возникновения обыкновенных угрей во главу угла ставят наследственную предрасположенность.
Усугубить течение акне могут различные экзо- и эндогенные факторы: профессиональные вредности, косметические средства, длительная инсоляция.
Классификация, предложенная G. Plewig, A. Kligman (1991 г.), следующая.
Различают следующие клинические формы акне:
Тяжесть заболевания оценивается на основании подсчета высыпаний на одной стороне лица; классифицируют по градации и степени тяжести. Градация I — количество комедонов менее 10; II — 10–25; III — 26–50; IV — более 50. Степень I — количество папуло-пустул менее 10; II — 10–20; III — 21–30; IV — более 30.
Папулезные акне — воспалительный инфильтрат у основания комедонов, в результате чего образуется небольшой узелок ярко-красного цвета, слегка возвышающийся над уровнем кожи.
Пустулезные акне возникают на месте папулезных, воспалительный инфильтрат увеличивается, в центре узелков появляется полость с гнойным содержимым.
Индуративные акне формируются в результате мощного инфильтрата вокруг воспаленных волосяных фолликулов, достигающего размеров боба. Они обычно оставляют обезображивающие рубцы.
Флегмонозные акне образуются в результате слияния крупных пустул, глубоко залегающих и быстро созревающих, склонных к абсцедированию. Они имеют багрово-красный цвет и достигают размеров сливы.
Конглобатные акне — глубокие абсцедирующие инфильтраты, образовавшиеся около нескольких комедонов и фолликулитов, с образованием крупных конгломератов. После разрешения остаются келлоидные рубцы.
Выбор тактики лечения зависит от клинической формы заболевания, тяжести и длительности течения, переносимости препаратов, наличия сопутствующей эндокринной и соматической патологии, возраста, пола, психоэмоциональных особенностей пациента.
В комплексной терапии большое внимание уделяется режиму питания. Больным рекомендуют ограничить потребление животных жиров, копченостей, легкоусвояемых углеводов (мед, варенье), а также экстрактивных веществ.
Перед лечением рекомендуется провести клинико-лабораторное обследование больного, выяснить причину возникновения данного заболевания, факторы риска.
Обязательные лабораторные исследования: биохимический анализ крови (общий билирубин и его фракции, триглицериды, аланин-аминотрансфераза, аспартат-аминотрансфераза, холестерин, щелочная фосфатаза, креатинин, глюкоза).
Рекомендуемые лабораторные исследования: проверка гормонального профиля у женщин при наличии клинических признаков гиперандрогенемии (фолликулостимулирующий гормон, лютеинизирующий гормон, свободная фракция тестостерона и др.); выделение и идентификация микробной флоры кожи с определением чувствительности к антибиотикам; бактериологическое исследование кишечной флоры; общий анализ крови.
Применяется местная и системная терапия.
Наружные препараты, включающие кератолитики (комедонолитики), себостатики, противовоспалительные, антибактериальные средства назначают в виде монотерапии при невоспалительных акне легкой и средней тяжести, при воспалительных акне легкой степени.
Рекомендовано протирать кожу обезжиривающими и дезинфицирующими спиртовыми растворами с антибиотиками (5% левомицетиновый спирт), взбалтываемыми взвесями с серой, ихтиолом; резорцином (2%), салициловой кислотой (2–5%), камфорой (5–10%).
Кератолитики — препараты, нормализующие процессы кератинизации в устье фолликула, предотвращают образование микрокомедонов.
Третиноин (ретин-А) — крем или лосьон равномерно наносят на вымытую и высушенную поверхность пораженного участка кожи 1–2 раза в сутки. Курс лечения — 4–6 нед. Побочные эффекты: сухость, гиперемия, отечность, временные очаги гипер- или гипопигментации, фотосенсибилизация.
Адапален (дифферин) — метаболит ретиноида. Оказывает противовоспалительное действие, обладает комедонолитической активностью, нормализует процессы кератинизации и дифференциации эпидермиса. 0,1% крем или гель равномерно, не втирая, наносят на пораженные участки сухой, чистой кожи 1 раз в сутки перед сном. Терапевтический эффект развивается после 4–8 нед терапии, стойкое улучшение — через 3 мес от начала терапии. Побочные эффекты заключаются в покраснении и шелушении кожи. Не рекомендовано применение во время беременности и в период кормления грудью. Следует избегать попадания в глаза и на губы, не подвергать инсоляции; не рекомендовано использовать косметические продукты с подсушивающим или раздражающим эффектом (в том числе духи, этанолсодержащие средства). Обычно терапию начинают с геля, при чувствительной и сухой коже показан крем, содержащий увлажняющие компоненты.
Препараты, обладающие антибактериальным действием, назначают при воспалительных формах акне легкой и средней тяжести; при тяжелых формах акне — как дополнение к системной антибиотикотерапии.
Эритромициновую мазь (10 000 ЕД/г) наносят 2 раза в сутки. Продолжительность применения не должна превышать 5 нед в связи с риском развития резистентности микрофлоры.
Пиолизин — комбинированный препарат, мазь для наружного применения, содержащая фильтрат питательной среды бульонных культур микроорганизмов (Escherichia Coli, Pseudomonas aeruginosa, Streptococcusspp., Enterococcus spp., Staphylococcus spp.), консервированных раствором фенола, а также салициловую кислоту и цинка оксид. Оказывает противомикробное, противовоспалительное, иммуностимулирующее действие, улучшает регенерацию тканей. Мазь наносят тонким слоем на пораженные участки кожи 1–3 раза в сутки или чаще — в зависимости от состояния больного. Противопоказанием служит повышенная чувствительность к салицилатам.
Бензоил пероксид (базирон АС) — обладает широким спектром антибактериальной и противодрожжевой активности без развития микробной резистентности. Оказывает комедонолитическое и противовоспалительное действие, улучшает оксигенацию тканей, подавляет продукцию кожного жира в сальных железах. Гель наносят на чистую и сухую поверхность пораженных участков кожи 1 или 2 раза в сутки.
Зинерит — благодаря содержанию эритромицин-цинкового комплекса оказывает противовоспалительное, антибактериальное, комедонолитическое действие. Выпускается в виде порошка для приготовления раствора для наружного применения в комплексе с растворителем и аппликатором. Наносят тонким слоем на пораженный участок кожи 2 раза в сутки; утром (до нанесения макияжа) и вечером (после умывания). Курс лечения — 10–12 нед. После высыхания раствор становится невидимым.
Клиндамицин (далацин) — 1% гель, наносят его тонким слоем 2 раза в сутки. Побочные местные реакции проявляются в виде сухости кожи, покраснения, кожного зуда, шелушения, повышенной жирности кожи. Противопоказанием является указание в анамнезе колита, связанного с применением антибиотиков.
Азелаиновая кислота (скинорен) — 15% гель, 20% крем. Наносят равномерно тонким слоем 2 раза в сутки на предварительно очищенные (мягкими очищающими средствами и водой) участки кожи лица и, при необходимости, шеи и верхней части груди, пораженной угревой сыпью. Выраженное улучшение обычно наблюдается через 4 нед. Местные побочные реакции в виде жжения, покалывания, покраснения проходят самостоятельно в течение 15 мин. В случаях сильно выраженного раздражения кожи в первые недели лечения препарат можно применять 1 раз в сутки.
Цинка гиалуронат (куриозин) — гель, наносится тонким слоем на тщательно очищенную кожу 2 раза в день. Возможно ощущение стягивания кожи, гиперемия кожных покровов. Обычно данные проявления исчезают самостоятельно при продолжении терапии. Не обладает фотосенсибилизирующими свойствами, не окрашивает кожу и белье.
Системная терапия назначается для лечения больных со среднетяжелой или тяжелой формами акне, особенно в случае образования рубцов, а также при выраженной депрессии на фоне легкого течения акне. Кроме того, такое лечение показано при отсутствии эффекта от наружной терапии, проводимой в течение 3 мес.
Антибиотики (макролиды, тетрациклины) применяются не более 2–3 нед.
При неэффективности антибактериальной терапии или торпидном течении заболевания рекомендован синтетический ретиноид изотретиноин (роаккутан) — суточная доза составляет 0,5–1,0 мг на 1 кг массы тела, не должна превышать 60–80 мг/сут, капсулы принимать во время еды. Противопоказан беременным, кормящим матерям. Контрацепцию рекомендуют начать за 1 мес до начала терапии, проводить в течение всего ее срока и еще 1 мес после окончания лечения, так как препарат обладает тератогенным и эмбриотоксическим эффектом. Не рекомендуется сочетать с антибиотиками тетрациклинового ряда.
У женщин репродуктивного возраста при наличии гормональных нарушений и при неэффективности обычной терапии показано применение антиандрогенов (андрокур, диане-35), эстрогенов (жанин). Гормональные препараты назначаются женщинам со среднетяжелой и тяжелой формами акне после консультации гинеколога-экдокринолога с последующим наблюдением.
Для сокращения сроков медикаментозной терапии, закрепления положительного результата лечения и продления ремиссии необходимо дополнительно применять комплекс средств лечебной косметики.
Правильное очищение кожи — один из обязательных этапов избавления от угрей.
Очищающий гель «Клинанс» (лаборатория Авен, Пьер Фабр Дермо-Косметик, Франция) бережно очищает кожу с акне, не нарушая гидролипидную пленку. Смывается водой.
Регулирующий крем «Диакнеаль» воздействует на все звенья патогенеза акне за счет уникального сочетания ретинальдегида и гликолевой кислоты. Выравнивает рельеф кожи, препятствует формированию рубчиков. Наносят 1 раз вечером на сухую очищенную кожу. Применяется с 15-летнего возраста.
Себорегулирующий, кераторегулирующий крем «Клинанс К» смягчает, выравнивает кожу, устраняет «черные точки», небольшие воспалительные элементы. Применяется с 12-летнего возраста. Наносят на сухую очищенную кожу 1–2 раза в день.
На фоне лечения акне возможно появление сухости, раздражения, шелушения. Для устранения побочных эффектов терапии рекомендовано использование увлажняющего успокаивающего крема «Клин АК», в состав которого входит термальная вода, глюконат цинка, масло жожоба, масло каритэ. Наносят на очищенную кожу утром и/или вечером.
Для ежедневного ухода за проблемной кожей в качестве основы под макияж наносят 1–2 раза в день себорегулирующую матирующую эмульсию «Клинанс» (бесцветную и тональную), а также двухцветный корректирующий карандаш «Клинанс» для маскировки акне, зеленая часть которого оказывает дополнительное бактерицидное и подсушивающее действие. Наносят точно на элементы акне.
Рекомендована серия средств «Эксфолиак» (Мерк Медикасьон Фамильяль, Франция): очищающий гель «Эксфолиак» (для гигиены) и кремы (крем 10, являющийся базовым средством при уходе за кожей с акне I–II степени тяжести; крем-15 — для ежедневного ухода за кожей при акне III-IV степени тяжести).
Препараты серии «Клерасил Ультра» (Реккит Бенкизер): очищающий лосьон, гель для умывания, гель для глубокого очищения, крем от угревой сыпи — способствуют хорошей очистке кожных пор, обладают противовоспалительным, антибактериальным, комедонолитическим, себоцидным действием.
Средства серии «Сетафил» (Галдерма, Швейцария) — гель для ежедневного очищения и ухода за кожей и лосьон, наносимый 2–3 раза в сутки или по мере необходимости. Лосьон можно смывать водой или оставлять на коже.
Препараты линии «Зениак» (Лаборатории эволюционной дерматологии, Франция) предназначены для жирной кожи, склонной к появлению угрей. Система постепенного высвобождения за счет использования микрогубок обеспечивает продолжительный матирующий эффект и оптимальную переносимость активных веществ.
После применения очищающего геля, не содержащего мыла, роликового карандаша для локального ухода, лосьона, крема исчезает сальный блеск, кожа приобретает матовый оттенок, исчезают микрокисты, комедоны, угри.
В качестве средства ухода за кожей, склонной к появлению угрей, используют «Сфингогель» (Лаборатории эволюционной дерматологии) — очищающий гель для умывания 1–2 раза в сутки до исчезновения высыпаний, не менее 2 мес. В качестве поддерживающего лечения применяют 1 раз в день вечером, постоянно. Назначается как самостоятельно, без добавления традиционных лечебных средств, так и в сочетании с препаратами системного действия.
Угревую болезнь необходимо дифференцировать с воспалительными формами (розовыми угрями). В патогенезе розацеа ведущую роль играют сосудистые нарушения, обусловленные воздействием экзогенных (алкоголь, горячие напитки, пряности, обнаружение в коже клещей Demodex folliculorum) и эндогенных факторов (заболевания эндокринной системы, нарушения иммунной системы и др.).
Начало заболевания характеризуется ливидной эритемой, которая многие месяцы и годы может быть единственным клиническим признаком.
В дальнейшем на месте эритемы на коже лба, подбородка появляется инфильтрация, возникают папулы, пустулы. Вследствие длительного хронического прогрессирующего течения патологический процесс приводит к образованию воспалительных узлов, инфильтратов и опухолевидных разрастаний за счет прогрессирующей гиперплазии соединительной ткани и сальных желез и к стойкому расширению сосудов.
Локализуются высыпания на носу, щеках, реже на подбородке, лбу, ушных раковинах.
Лечение зависит от стадии розацеа и включает местные и системные препараты.
Метронидазол — противопротозойное средство, применяют внутрь, по 250 мг 4 раза в сутки в течение 4–6 нед (возможно до 8 нед) или орнидазол по 500 мг 2 раза в сутки — 10 дней. Рекомендуются антибиотики (макролиды, тетрациклины) плюс холодные примочки с 1–2% борной кислотой, настоями лекарственных трав. Применяют:
Дополнительные методы лечения. Физиотерапевтические методы ускоряют разрешение воспалительных элементов угревой сыпи: электрофорез с 10–30% раствором ихтиола 2–3 раза в неделю, курс — 5–10 процедур, или криотерапия (криомассаж) 2–3 раза в неделю, курс — 10 процедур.
Внутриочаговое введение триамцинолона с 4% гентамицином (в соотношении 1:1) 1 раз в неделю является наиболее эффективным методом лечения узловато-кистозной формы угревой сыпи.
Аутогемотерапия рекомендуется при тяжелых формах угревой сыпи.
Лечение вторичных поствоспалительных изменений кожи (гиперпигментаций, псевдоатрофий, рубцов). Микрокристаллическая дермабразия проводится 1 раз в неделю, рекомендовано 5–10 процедур. Обязательными условиями являются: полное купирование воспалительного процесса на коже, защита кожи от инсоляции во время проведения и в течение 1 мес после лечения.
Кроме того, проводятся поверхностные химические пилинги альфагидроксильными кислотами (30–70%, рН менее 3,5). Пациентам со вторичными поствоспалительными изменениями не рекомендуется проводить глубокие шлифовки кожи (СО2-лазер, эрбиевый лазер, дермабразия), поскольку они нередко приводят к рецидиву угревой сыпи.
А. Г. Пашинян, доктор медицинских наук, профессор
РГМУ, Москва