Азитромицин или сумамед разница и что лучше
Что лучше: Азитромицин или Сумамед?
Сумамед и Азитромицин являются аналогами и содержат одинаковое вещество. Но что лучше: Азитромицин или Сумамед? Врачи при назначении лечения отдают предпочтение Сумамеду, но этот препарат стоит дороже и желающие сэкономить, нередко приобретают более дешевый Азитромицин. Но не отразится ли это на эффективности лечения? Рассмотрим сходство и различия между медикаментами.
Сначала о сходстве
Азитромицин и Сумамед имеют одно активное действующее вещество – Азитромицин и относятся к антибиотикам группы макролидов.
Сходство у медикаментов следующее:
Исходя из перечисленных характеристик, можно предположить, что Сумамед и Азитромицин это одно и тоже, поэтому не стоит переплачивать за более дорогое лекарство. Цена на Сумамед и Азитромицин сильно различается: первый почти в 4 раза дороже, но все же разница есть. Оба препарата одинаково популярны из-за того, что при схожем действии на бактериальную микрофлору, они немного различаются дополнительным влиянием на человеческий организм.
Немного о различиях
Рассмотрим, в чем разница между Азитромицином и Сумамедом:
Несмотря на различия, оба препарата одинаково часто назначаются врачами для лечения патологий, вызванных бактериальной микрофлорой. Они одинаково хорошо всасываются в кровь и, оседая в очаге поражения, уничтожают патогенные микроорганизмы.
Отдельно о побочных эффектах
Оба препарата содержат Азитромицин и дают следующие побочные проявления:
Остальные негативные реакции будут отличаться.
Сумамед
Для препарата характерно появление крапивницы, которая сопровождается:
Эти проявления не требуют специфической терапии и исчезают спустя 3-5 дней после отмены лекарства. Для устранения раздражения допустимо использовать антигистаминные препараты, особенно, если болеет маленький ребенок, который может расчесывать высыпания и провоцировать таким образом усиление раздражения.
Также лекарство запрещено пить при печеночных патологиях (гепатиты,циррозы, нарушение функций желчного пузыря). При заболеваниях печени и желчевыводящих путей прием Сумамеда затруднит вывод активных метаболитов препарата и негативно отразится на состоянии органов.
Азитромицин
Аналог Сумамеда Азитромицин после приема может спровоцировать:
Несмотря на отличие Азитромицина от Сумамеда, стоит отметить, что медикаментозные средства одинаково эффективны для уничтожения антибактериальной микрофлоры и побочные эффекты провоцируют нечасто.
Что выбрать
Сумамед или Азитромицин, что лучше использовать? Исходя из предлагаемой выше информации, кажется, что выбор должен быть в пользу Сумамеда, но это не всегда так.
Изучим ответы врачей на часто встречающиеся вопросы пациентов:
При выборе между Азитромицином и Сумамедом врачи ориентируются на возможные побочные эффекты и подбирают препарат, который минимально безопасен для больного.
Несмотря на то, что существует разница между Сумамедом и Азитромицином, оба медикамента имеют одинаковую дозировку активного компонента и обладают схожим влиянием на организм. Выбор между ними чаще зависит от финансовых возможностей пациента, чем от специфических особенностей лекарств. Одинаково эффективен и Азитромицин, и Сумамед, но самостоятельно заменять один аналог на другой не рекомендуется – побочные эффекты и противопоказания для лекарств немного различаются. На сегодняшний день невозможно с определенностью сказать, какое лекарственное средство лучше.
Источники:
Видаль: https://www.vidal.ru/drugs/sumamed__786
ГРЛС: https://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGuid=5b4a2b6f-bdfe-4437-a8d7-6db45ea45782&t=
Нашли ошибку? Выделите ее и нажмите Ctrl + Enter
Почему азитромицин остается препаратом выбора при внебольничных инфекциях нижних дыхательных путей
Инфекционно-воспалительные заболевания дыхательных путей занимают первое место в структуре инфекционной патологии. Пневмония является наиболее частой инфекционной причиной смерти в мире.
Инфекционно-воспалительные заболевания дыхательных путей занимают первое место в структуре инфекционной патологии. Пневмония является наиболее частой инфекционной причиной смерти в мире. В России ежегодно около 1,5 млн человек переносят пневмонию. В связи с этим остается актуальной проблема рационального выбора антибактериального средства для лечения инфекций нижних дыхательных путей. Выбор препарата для антибактериальной терапии должен основываться на его спектре действия, охватывающем выделенный или предполагаемый возбудитель, чувствительный к данному антибиотику, фармакокинетических свойствах антибактериального средства, обеспечивающих его проникновение в терапевтической концентрации в соответствующие ткани, клетки и жидкости организма, данных о безопасности антибиотика (побочных эффектах, противопоказаниях и возможном нежелательном взаимодействии с другими лекарствами), характеристиках лекарственной формы, способе введения и режиме дозирования, обеспечивающих высокий комплаенс терапии, фармакоэкономических аспектах лечения [4, 6, 8].
Инфекции нижних дыхательных путей и принципы выбора антибиотика
При неспецифических внебольничных инфекциях выбор антибактериального препарата в большинстве случаев основывается на статистических данных о наиболее частых их возбудителях, а также сведениях о подтвержденной в контролируемых клинических исследованиях эффективности тех или иных антибиотиков при инфекциях известной этиологии. Вынужденно эмпирический подход к лечению связан с отсутствием возможности микробиологического исследования в амбулаторных лечебных учреждениях, длительностью бактериологической идентификации возбудителя и определения его чувствительности к антибиотикам (3–5 дней, а в случае «атипичных» патогенов и больше), невозможностью в ряде случаев получить биологический материал для посева или бактериоскопии (например, около 30% больных пневмониями имеют непродуктивный кашель, что не позволяет исследовать мокроту), трудностями в разграничении истинных возбудителей и сапрофитов (обычно микроорганизмов ротоглотки, попадающих в исследуемый материал). Сложности выбора лекарственного средства в амбулаторных условиях определяются также отсутствием полноценного наблюдения за течением заболевания и, следовательно, своевременной коррекции лечения при его неэффективности. Антибиотики по-разному проникают в различные ткани и биологические жидкости. Лишь некоторые из них хорошо проникают в клетку (макролиды, тетрациклины, фторхинолоны, в меньшей степени — клиндамицин и сульфаниламиды). Поэтому, даже если препарат in vitro проявляет высокую активность в отношении данного возбудителя, но не достигает в месте его локализации уровня, превышающего минимальную подавляющую концентрацию (МПК) для данного микроорганизма, клинического эффекта он не окажет, хотя микробная резистентность к нему будет вырабатываться. Не менее важным аспектом антибактериальной терапии является ее безопасность, особенно для амбулаторного больного, лишенного повседневного медицинского наблюдения. В амбулаторных условиях следует отдавать предпочтение пероральному приему антибиотиков. В педиатрической практике имеют значение органолептические свойства препарата. Для повышения исполняемости пациентом врачебных назначений режим дозирования антибиотика должен быть максимально простым, т. е. предпочтительнее препараты с минимальной кратностью приема и коротким курсом лечения.
Возбудители неспецифических внебольничных инфекций нижних дыхательных путей
Острые респираторные вирусные инфекции (ОРВИ), протекающие с синдромом бронхита, в ряде случаев, чаще в детском возрасте, могут осложняться присоединением бактериальной флоры с развитием острого бронхита. Возбудителями острого бактериального бронхита в детском возрасте являются пневмококк, микоплазма или хламидия, реже гемофильная палочка, моракселла или стафилококк. Острый бактериальный бронхиолит у детей вызывают моракселла, микоплазма и возбудитель коклюша. Острый гнойный трахеобронхит у взрослых в 50% случаев вызывает гемофильная палочка, в остальных случаях пневмококк, реже моракселла (5–8% случаев) или внутриклеточные микроорганизмы (5% случаев).
Среди бактериальных возбудителей обострений хронического бронхита главную роль играют Haеmophilus influenzae (30–70% случаев), Streptococcus pneumoniae и Moraxella catarrhalis. Для курильщиков наиболее характерна ассоциация H. influenzae и M. catarrhalis. В отягощенных клинических ситуациях (возраст старше 65 лет, многолетнее течение болезни — более 10 лет, частые обострения — более 4 раз в год, сопутствующие заболевания, выраженные нарушения бронхиальной проходимости — объем форсированного выдоха за первую секунду (ОФВ1)
С. В. Лукьянов, доктор медицинских наук, профессор ФГУ «Консультативно-методический центр лицензирования» Росздравнадзора, Москва
Сумамед (азитромицин) в терапии инфекций нижних дыхательных путей
А. С. Соколов
ГУ НИИ Пульмонологии Минздрава России, Москва
РЕФЕРАТ
Лечение внебольничной пневмонии и обострений хронического бронхита является актуальной медицинской проблемой в связи с чрезвычайно высокой распространенностью этих заболеваний. Одним из наиболее перспективных препаратов для лечения инфекций нижних дыхательных путей может считаться макролидный антибиотик Сумамед (азитромицин). К его достоинствам относится широкий спектр действия, включающий практически все основные возбудители инфекций нижних дыхательных путей внеклеточные и внутриклеточные, типичные и атипичные. Он проявляет сходную с другими макролидами активность в отношении пневмококков, стрептококков, легионелл, микоплазм и хламидий, но превосходит их по активности в отношении других возбудителей инфекций дыхательных путей, в частности гемофильной палочки и моракселлы. Особенности химической структуры азитромицина обусловливают его преимущества перед другими макролидами с точки зрения фармакокинетики, в частности пролонгированный период полувыведения, благодаря которому препарат может применяться однократно в сутки короткими курсами по 3-5 дней. Высокая эффективность и хорошая переносимость азитромицина при лечении внебольничной пневмонии и обострений хронического бронхита продемонстрированы в многочисленных клинических исследованиях в сравнении с другими макролидами и антибиотиками иных групп. Подчеркивается высокая степень приверженности больных терапии азитромицином.
Назначение некоторых антибиотиков ограничивает их достаточно высокая цена, которая, однако, как показано в многочисленных фармакоэкономических исследованиях, занимает относительно скромное место в общей стоимости лечения.
Основные требования, предъявляемые к «идеальному» антибиотику для лечения инфекций нижних дыхательных путей, включают:
С учетом этих критериев одними из наиболее перспективных препаратов для лечения инфекций нижних дыхательных путей являются макролиды, эффективность которых при ВП и обострениях ХБ доказана в многочисленных клинических исследованиях.
Роль макролидов в терапии инфекций нижних дыхательных путей
Наряду с макролидами активность в отношении внутриклеточных возбудителей ВП проявляют тстрациклины и современные фторхинолоны. Однако макролиды обладают рядом преимуществ перед двумя другими группами антибиотиков: лучшим профилем безопасности и возможностью применять их не только у взрослых, но и у детей в возрасте до 8 лет. Кроме того, в России наблюдается высокий уровень резистентности к тетрациклинам других распространенных возбудителей инфекций нижних дыхательных пугей, прежде всего S. pneumoniae, достигающий в отдельных регионах 65 % [6].
Современные (респираторные) фторхинолоны, так же как и тетрациклины, противопоказаны детям. Применение моксифлоксацина и левофлоксацина также ограничено проблемой безопасности и высокой стоимостью оригинальных препаратов. Спарфлоксацин не включают в зарубежные рекомендации в связи с высоким риском развития фототоксических и кардиотоксических эффектов. Кроме того, Центры по контролю и профилактике заболеваний США не рекомендуют назначать фторхинолоны в качестве препаратов первого ряда из-за опасности быстрого развития к ним резистентности у пневмококков [7]. Таким образом, по целому ряду показателей макролиды имеют преимущества как перед тетрациклинами, так и перед респираторными фторхинолонами.
Макролиды также являются средствами выбора в терапии бронхолегочной инфекции у больных с аллергией к B-лактамным антибиотикам. В последнее десятилетие они стали привлекать еще большее внимание в связи с распространяющейся в разных регионах мира «эпидемией» устойчивости пневмококков к пенициллинам. Правда, в некоторых регионах уровень резистентности основных возбудителей инфекций дыхательных путей к макролидам также достиг высокого уровня, но, по мнению некоторых авторов, он не столь «драматичен», как для пенициллинов [8].
Следует отметить, что в России устойчивость пневмококков к макролидам составляет менее 5 % [6|. Более того, чувствительность микроорганизмов к этим антибиотикам может восстанавливаться после снижения интенсивности их использования [9]. По данным российских исследователей, к макролидам чувствительны все наиболее часто выявляемые этиологические агенты ВП [3].
В силу вышеизложенных причин все чаще высказывается мнение, что макролидьг должны быть препаратами выбора в лечении ВП [3]. Пока им отводится роль преимущественно альтернативных средств. Так, в недавно разработанных Всероссийским научным обществом пульмонологов практических рекомендациях по диагностике, лечению и профилактике внебольничной пневмонии у взрослых эмпирическое назначение макролидов рекомендуется лишь при подозрении на атипичную пневмонию [10]. Однако, как указывалось выше, доля таких случаев может достигать в структуре ВП до 40 % и более, поэтому в качестве препаратов выбора при эмпирической терапии макролиды начинают реально конкурировать с (B-лак тамами. Особую бдительность в отношении атипичной инфек ции следует проявлять осенью, когда наблюдаются ее эпидемические вспышки.
Наряду с фармакодинамической активностью антибиотика и его фармакокинетикой успех терапии в значительной степени определяет аккуратность соблюдения пациентом назначенного режима лечения, которая в свою очередь зависит от кратности введения препарата и продолжительности курса лечения. Известно, что в случае, когда препарат предназначен для однократного приема в сутки, режим лечения строго соблюдают свыше 80 % пациентов, в то время как при трехкратном и даже двукратном приеме приверженность лечению не превышает 50 % [11, 12]. Негативное влияние на приверженность пациентов лечению оказывает и большая длительность антибактериальной терапии [13], поэтому в последнее время уделяется внимание сокращению продолжительности лечения, особенно при широко распространенных инфекциях дыхательных путей [14].
Помимо улучшения выполнения предписаний врача, короткие курсы антибиотикотерапии (если это позволяют фармакоки нетические/фармакодинамические свойства препарата, например азитромицина) способствуют снижению затрат на лечение и, как правило, ассоциируются с меньшим количеством побочных эффектов, что имеет не только медицинское, но и экономическое значение. Кроме того, показано более благоприятное влияние коротких курсов по сравнению со стандартными на развитие бактериальной резистентности [15, 16].
Особенности химической структуры азитромицина обусловливают его преимущества перед другими макролидами с точки зрения фармакокинетики. Он отличается повышенной кислотоустойчивостью, превосходя по данному показателю эритромицин в 300 раз, лучшим всасыванием в желудочнокишечном тракте и более стабильной биодоступностью. К достоинствам азитромицина могут быть также отнесены длительный период полувыведения (до 79 часов) и способность создавать бактерицидные концентрации в тканях [18, 19]. В основе однократного приема в течение суток и коротких режимов дозирования лежат именно эти фармакокинетические особенности препарата, когда его назначение в течение 3 дней обеспечивает эффект, аналогичный таковому при 7—10-дневном курсе лечения. Благодаря высокой липофильности препарат адекватно распределяется в организме, достигая в различных органах и тканях концентраций, намного превышающих минимальные подавляющие (МПК) для основных возбудителей инфекций соответствующих локализаций. В миндачинах, аденоидах, экссудате среднего уха, слизистой оболочке бронхов и бронхиальном секрете, эпителии альвеол создаются так называемые терапевтические концентрации препарата. Концентрации азитромицина в мокроте, миндалинах и среднем ухе в 1,5-3 раза превышают таковые в плазме крови, а в верхнечелюстном синусе — в 6—7 раз. Более того, проникновение азитромицина в ткани повышается при наличии инфекционного воспаления. Он активно захватывается фагоцитами и доставляется в очаги воспаления, где его концентрации на 24-36 % выше, чем в здоровых тканях [19]. По способности проникать в фагоциты азитромицин в 10 раз превышает эритромицин [19].
Очень важно, что при применении азитромицина терапевтические тканевые концентрации благодаря длительному периоду полувыведения препарата из тканей (3—5 суток) поддерживаются на протяжении продолжительного времени [20, 21]. В клинических исследованиях у больных с инфекцией различной локализации бактерицидные концентрации в тканях, включая бронхи и легкие, сохранялись не менее 5 суток после окончания приема препарата [18, 19].
В двойном слепом, многоцентровом исследовании, включавшем 235 пациентов с обострением ХБ, 5-дневный курс азитромицина прояатял равную клиническую и бактериологическую эффективность с 7-дневным курсом левофлоксацина [22]. В двух клинических исследованиях у больных с обострением ХБ продемонстрирована сходная эффективность 3-дневных курсов азитромицина с 10-дневными курсами пивампициллина и кларитромицина [23, 24].
У пациентов с ВП не обнаружено существенных различий в фармакокинетике препарата (накопление в макрофагах, концентрации в тканях и клетках) при применении 3- и 5-дневных курсов [25]. Эффективность азитромицина при ВП была продемонстрирована в мета-анализе, включавшем 18 клинических исследований с учетом 13, в которых применяли 3-днсвный курс терапии [26].
В открытом, многоцентровом исследовании, включавшем 85 детей (80 % с пневмонией и 20 % с бронхитом) 3-дневный курс азитромицина (10 мг/кг в сутки) проявлял аналогичную эффективность с 10-дневным курсом эритромицина [27].
В открытом многоцентровом исследовании с участием взрослых пациентов с инфекциями нижних дыхательных путей 3-дневный курс азитромицина (500 мг/сут) обеспечивал благоприятные исходы (излечение или улучшение состояния) у 91,9 % пациентов (91/99) по сравнению с 87,2 % (82/94) больных, получавших рокситромицин (150 мг 2 раза в сутки) в течение 10 дней [28]. Азитромицин вызывал эрадикацию возбудителя (Staphylococcus aureus, S. pneumoniae, Streptococcus species, H. influenzae и М.. catarrhalis) у 92,0 % больных по сравнению с 81,1 % пациентов в группе рокситромицина, реже ассоциируясь с побочными явлениями. Азитромицин не был отменен ни у одного пациента, в то время как 2 пациентам, получавшим рокситромицин, лечение пришлось прервать из-за рвоты и/или диспепсии.
В нескольких исследованиях была продемонстрирована равная эффективность 3-дневного курса азитромицина и 10-дневного курса амоксициллина/клавуланата у взрослых пациентов с инфекциями нижних дыхательных путей 32.
Короткие курсы азитромицина были высокоэффективны и при других инфекциях дыхательных путей как у взрослых, так и у детей. На основании результатов этих исследований 3-дневные курсы азитромицина разрешены FDA для лечения обострений ХБ, острого синусита и острого среднего отита, причем в последнем случае допускалось применение препарата в виде однократной дозы.
Хотя макролиды в целом имеют благоприятный профиль безопасности, азитромицин обладает рядом преимуществ перед другими препаратами этой группы и по показателю переносимости. Наиболее распространенными побочными эффектами макролидов являются гастроинтестинальные нарушения. Эти препараты способны стимулировать мотилиновые рецепторы желудочно-кишечного тракта, что приводит к усилению перистальтики и развитию диареи. Азитромицин в отличие от других макролидов практически не влияет на функцию органов пищеварения [33].
По результатам анализа переносимости, включавшего данные 3229 пациентов с внсбольничными инфекциями дыхательных путей в возрасте старше 12 лет, 1616 из которых получали азитромицин (500 мг 1 раз в сутки в течение 3 дней), а 1613 —стандартные курсы амоксициллина, амоксициллина/клавуланата, цефаклора, кларитромицина и рокситромицина, частота побочных реакций в группах сравнения в целом не отличалась (10,3 и 11,5 % соответственно), но отмена препарата вследствие непереносимости в группе азитромицина была достоверно ниже (0,4 против 2,1 %, р = 0,0001) [34].
По данным мета-анализа клинических исследований, частота отмены азитромицина из-за побочных реакций у больных с инфекциями нижних дыхательных путей составила 0,7 % [26].
Азитромицин в меньшей степени, чем большинство других макролидов, влияет на систему цитохрома Р450. По степени угнетения активности изоферментов цитохрома Р450 макролиды располагаются в следующем порядке: кларитромицин > эритромицин > рокситромицин > азитромицин > спирамицин [35]. Исходя из минимального риска клинически значимых взаимодействий, азитромицину следует отдавать предпочтение у больных с инфекциями дыхательных путей, получающих сопутствующую терапию препаратами, метаболизируюшимися с участием системы цитохрома Р450, например статинами, антикоагуалянтами из группы производных кумарина, дигоксином, дизопирамидом, цизапридом, пимозидом, циклоспорином и др. [36].
Теоретически азитромицин отвечает практически всем требованиям, предъявляемым к «идеальным» препаратам для лечения инфекций нижних дыхательных путей:
Клиническая и бактериологическая эффективность азитромицина при ВП и обострении ХБ была доказана в контролируемых клинических исследованиях. В частности, она была подтверждена в большом, открытом, многоцентровом, проспективном исследовании Canadian Effectiveness Trial of Azithromycin, целью которого была оценка эффективности и безопасности азитромицина у амбулаторных больных с инфекциями нижних дыхательных путей легкой и средней тяжести в условиях, приближенных к реальной медицинской практике [37]. В нем участвовали 258 врачей из различных районов Канады и 1687 пациентов, у 12,6 % из которых диагностировалась ВП, а у остальных — обострение ХБ. Пациенты получали азитромицин: в первый день в дозе 500 мг в 2 приема, затем — по 250мг 1 раз в сутки в течение 4 дней. Азитромицин был оценен как высокоэффективный и безопасный препарат. Лечение оказалось успешным у 94,3 % пациентов, назначенный режим лечения соблюдали 97,1 % больных, побочные эффекты наблюдались в 13,8 % случаев, отмена лечения вследствие побочных эффектов потребовалась лишь у 1,9 % пациентов.
В российском исследовании была продемонстрирована и более высокая затратная эффективность Сумамеда (азитромицина) по сравнению с большинством других антибиотиками у амбулаторных больных с ВП [8]. Благодаря высокой эффективности азитромицина, которая составила в данном исследовании 100 %, затраты на лечение при его применении оказались меньше, чем при использовании эритромицина, мидекамицина, спирамицина, амоксициллина/клавуланта и ряда других антибактериальных средств или их комбинаций.
Азитромицин (Сумамед) – новый компонент антихеликобактерной терапии
Опубликовано в журнале:
КЛИНИЧЕСКАЯ ФАРМАКОЛОГИЯ И ТЕРАПИЯ »» 2000, 9 (1) В. А. Исаков, Л. В. Кудрявцева
Московский областной научно-исследовательский клинический институт им. М.Ф. Владимирского,
Лаборатория клинической микробиологии ЦКБ МЦ УД Президента РФ, Москва
В настоящее время антихеликобактерная терапия является стандартом лечения язвенной болезни, что отражено в международных и Российских рекомендациях [1, 2]. Согласно этим рекомендациям, наиболее эффективным режимом лечения считается тройная терапия, состоящая из базисного препарата (обычно препарат висмута или блокатор протонного насоса) и двух антибиотиков. Выбор антибиотиков имеет ключевое значение, так как именно они определяют эффективность, переносимость и стоимость лечения. Существуют несколько факторов, существенно влияющих на результат тройной терапии. Основным из них является резкое увеличение в популяции доли штаммов Н. pylori, устойчивых к антибиотикам, используемым в схемах лечения. Так, за 5 лет активного лечения заболеваний, ассоциированных с Н. pylori, в Гонконге доля штаммов H. pylori, резистентных к метронидазолу, увеличилась с 22 до 75 % [3]. Клинические исследования показывают, что эффективность схем тройной терапии, содержащих метронидазол, в среднем ниже на 30 %, если штамм Н. pylori устойчив к этому препарату.
Другой не менее важной проблемой является стоимость лечения. Чем она выше, тем больший процент эрадикации Н. pylori должна обеспечивать схема терапии, чтобы быть экономически выгодной. Стандартные схемы лечения были экономически выгодными при своей достаточно высокой стоимости, если частота эрадикации Н. pylori составляла 80 – 90 %. В настоящее время, когда распространенность штаммов Н. pylori, устойчивых к метронидазолу, достаточно высока, а эффективность стандартных схем лечения далека от идеальной, они перестают быть экономически выгодными.
В связи с этим, в схемах антихеликобактерной терапии стали широко использовать макролиды, главным образом кларитромицин. Однако, несмотря на высокую эффективность, препарат является дорогостоящим и вызывал ряд побочных реакций (диарея), которые ухудшали переносимость терапии в целом. Указанные обстоятельства послужили основанием для поиска макролидов, которые бы не уступали кларитромицину по эффективности, но стоили бы дешевле и давали меньше нежелательных эффектов. Одним из таких препаратов является азитромицин.
Азитромицин (Сумамед, «Pliva») — первый представитель новой группы макролидных антибиотиков – азалидов. Он обладает широким спектром противомикробного действия. Связываясь с 50S-субъединицей рибосомы, азитромицин подавляет биосинтез белков микроорганизма. Препарат активен в отношении ряда грамположительных (S. pneumoniae, S. pyogenes, S. agalactiae, стрептококков групп С, F и G, Staphylococcus aureus и S. epidermidis) и грамотрицательных микроорганизмов (Haemophilus influenzae, Н. parainfluenzae и Н. ducreyi, Moraxella catarrhalis, Bordetella pertussis и В. parapertussis, Neisseria gonorrhoeae и N. meningitidis, Brucella melitensis, Helicobacter pylori, Gardnerella vaginalis), а также чувствительных анаэробных микробов (Clostridium spp., Peptostreptococcus spp. и Peptococcus spp.). Кроме того, азитромицин обладает активностью в отношении внутриклеточных и других микроорганизмов, в том числе Legionella pneumophila, Chlamydia trachomatis и С. pneumoniae, Mycoplasma pneumoniae, Ureaplasma urealyticum, Listeria monocitogenes, Treponema pallidum, Borrelia burgdorferi. Препарат не действует на грамположительные бактерии, устойчивые к эритромицину.
При приеме внутрь азитромицин хорошо всасывается и быстро распределяется, причем в тканях достигаются высокие концентрации антибиотика. Обладает длительным периодом полувыведения и медленно выделяется из тканей. Указанные свойства позволяют применять препарат один раз в сутки в течение 3 дней с высоким эффектом. Хорошее проникновение внутрь клеток и накопление в фагоцитах, с помощью которых азитромицин транспортируется к месту инфекции, способствуют в свою очередь повышению эффективности азитромицина. Выводится в основном с желчью в неизмененном виде, небольшая часть выводится почками.
Азитромицин высоко активен в отношении Н. pylori: его МПК90 составляет всего 0,5 мг/л, а процент штаммов Н. pylori, устойчивых к препарату, в популяции очень низкий – 3,7 % [4]. В другом исследовании была изучена чувствительность 106 штаммов Н. pylori к азитромицину. 8,5 % штаммов были расценены как устойчивые (МПК>16 мг/л), однако треть из них восстановили чувствительность к азитромицину в присутствии лансопразола [5]. Это очень важный результат, поскольку он демонстрирует наличие синергизма между азитромицином и лансопразолом — блокатором протонного насоса, который широко используется в схемах антихеликобактерной терапии.
Наиболее важным преимуществом азитромицина перед другими макролидами является его распределение в плазме крови, желудочной слизи, желудочном соке и ткани желудка после однократного приема. Так, изучая эти показатели у 27 больных раком желудка, которым назначали азитромицин в дозе 500 мг за 24, 48, 72, 96 и 120 ч до гастрэктомии, исследователи обнаружили увеличение концентрации азитромицина в желудочном соке на протяжении 73 – 96 ч до 2,0 мг/л. При этом в желудочной слизи концентрация азитромицина была в два раза выше и сохранялась на протяжении 120 ч после приема препарата. Еще более высокие концентрации азитромицина наблюдались в ткани желудка (в 10 раз выше, чем в слизи, и в 20 раз выше, чем в желудочном соке), они сохранялись на протяжении 24 ч и медленно уменьшались в течение 5 дней [6]. К подобным выводам пришли и другие исследователи, показавшие, что концентрация азитромицина в слизистой оболочке желудка существенно превосходит таковую в крови [7].
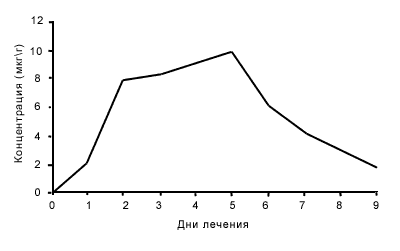
В другом исследовании у больных хроническим хеликобактерным гастритом, получавших тройную терапию пантопразолом, метронидазолом и азитромицином (1-й день 500 мг и 2 – 5-й дни по 250 мг), ежедневно определяли концентрацию азитромицина в ткани желудка и желудочном соке [8]. За весь период лечения, а также спустя три дня после окончания приема азитромицина концентрация его в ткани желудка была не меньше 0,25 мкг/г (рис. 1) и, по мнению авторов, соответствовала МПК90, азитромицина для Н. pylori. Результаты данного исследования исключительно важны, так как они являются основанием для разработки схем лечения с низкими дозировками азитромицина. Полученные данные показали, что препарат может быть эффективным даже в дозе 250 мг/сут, а использование низких дозировок препарата снижает риск нежелательных реакций и стоимость лечения.
Рис. 1.
Динамика концентрации азитромицина в слизистой оболочке желудка. (цит. по 8).
Еще одним фактором, снижающим эффективность антихеликобактерной терапии, является способность Н. pylori к паразитированию внутри клеток. Полагают, что персистирование Н. pylori в эпителиоцитах, париетальных клетках и фагоцитах предохраняет микроорганизмы от воздействия антибиотиков и приводит к рецидиву инфекции вскоре после терапии. При специальном изучении влияния азитромицина на внутриклеточно расположенные Н. pylori в трех различных клеточных линиях было показано, что препарат существенно уменьшает количество клеток с внутриклеточно персистирующими Н. pylori, а обработка этих клеток азитромицином и лансопразолом полностью блокирует этот феномен [9, 10].
Число клинических исследований, в которых изучалась эффективность азитромицина в лечении хеликобактерной инфекции, невелико, однако с каждым годом оно увеличивается, что свидетельствует о возрастающем интересе к препарату как компоненту тройной терапии. По данным W. Dohmen и R. Seelis (1998), с 1990 по 1997 год было проведено 19 исследований, в которых азитромицин изучался в качестве компонента антихеликобактерной тройной терапии [11]. Частота эрадикации Н. pylori в этих исследованиях составляла 47 – 94 %. Такой широкий интервал указывает на то, что довольно часто изучались новые схемы лечения с эмпирически подобранными дозировками и кратностью приема препарата. Это не удивительно, так как фундаментальные работы, посвященные фармакокинетике азитромицина в слизистой оболочке желудка и желудочном соке, а также важные исследования синергизма азитромицина с различными базисными препаратами в отношении Н. pylori появились лишь в последние 2—3 года.
Открытые неконтролируемые исследования показали, что однонедельная тройная терапия омепразолом, азитромицином и метронидазолом приводит к эрадикации Н. pylori в среднем в 75 – 85 % случаев и рубцеванию более 95 % язв (в случае язвенной болезни) через 4 недели от начала лечения, что соответствует эффективности стандартных схем тройной терапии с использованием кларитромицина [11, 12]. При сравнении эффективности однонедельных схем лечения пантопразол (40 мг 2 раза в сутки)+амоксициллин (1000 мг 2 раза в сутки)+кларитромицин (500 мг 2 раза в сутки) или азитромицин (500 мг/сут в течение 6 дней) оказалось, что схема лечения с кларитромицином обеспечивала эрадикацию Н. pylori у 81 % больных, а с азитромицином — у 78 % (различия недостоверны) [13].
Наиболее интересны данные, полученные при изучении низкодозировочных или укороченных по времени режимов тройной терапии с использованием азитромицина и лансопразола, учитывая уникальный синергизм между двумя препаратами. Так, в сравнительном исследовании однонедельной тройной терапии омепразол 40 мг/сут+кларитромицин 500 мг/сут + тинидазол 1000 мг/сут и терапии лансопразол 30 мг/сут 7 дней + азитромицин 500 мг/сут 3 дня+метронидазол 500 мг/сут 3 дня частота эрадикации Н. pylori существенно не различалась (93,3 и 91,2% соответственно) [14]. В другом исследовании у 160 больных сравнивалась эффективность однонедельной тройной терапии (омепразол 20 мг/сут + кларитромицин 500 мг/сут + тинидазол 1000 мг/сут) с ультракоротким режимом лечения (лансопразол 30 мг/сут 1 – 4-й дни лечения, азитромицин 500 мг/сут 2 – 4-й дни лечения, тинидазол 2000 мг однократно на 3-й день). Частота эрадикации Н. pylori составила 85,5 и 80,8 % соответственно, а язвы к контрольному сроку зарубцевались у 100 и 97,8 % больных (различия недостоверны) [15]. В открытом исследовании такая же схема лечения обеспечивала эрадикацию Н. pylori у 86,3 % больных [16]. Следует отметить, что частота побочных реакций при использовании коротких схем лечения примерно такая же, как при использовании стандартных схем антихеликобактерной терапии или даже ниже. Важнейшим их достоинством является снижение затрат на лечение больного. Так, если сравнить стоимость эквивалентных по длительности схем лечения с использованием кларитромицина и азитромицина, то стоимость последнего оказывается примерно вдвое ниже, а в схемах с низкими дозами и укороченными сроками применения – в три раза ниже.
Все это, безусловно, делает азитромицин (Сумамед) одним из наиболее привлекательных представителей группы макролидов для включения в схемы антихеликобактерной терапии. Необходимо проведение сравнительных контролируемых исследований по изучению эффективности таких схем лечения (особенно ультракоротких).