ферменты для поджелудочной железы при панкреатите какие лучше принимать
Панкреатические препараты – лечение панкреатическими ферментами (панкреатин)
Алена Герасимова (Dalles) Разработчик сайта, редактор
Заболевания поджелудочной железы часто связаны с экзокринной недостаточностью этого органа, то есть с нарушением секреции пищеварительных ферментов. Как восполнить дефицит панкреатических ферментов? Какое лечение использовать?
Препараты поджелудочной железы – лечение панкреатическими ферментами
Экзокринная недостаточность поджелудочной железы может быть вызвана неправильным синтезом и секрецией ферментов поджелудочной железы, снижением стимуляции, обструкцией протоков поджелудочной железы и снижением активности ферментов поджелудочной железы в тонкой кишке.
Для лечения экзокринной недостаточности поджелудочной железы используется заместительная ферментная терапия поджелудочной железы. В заместительной ферментной терапии поджелудочной железы используется панкреатин. Это смесь ферментов – липазы, амилазы и протеазы, полученных из поджелудочной железы свиней.
Что такое липаза, амилаза и протеаза?
Показания к лечению панкреатическими ферментами
Показанием к применению заместительной терапии ферментами поджелудочной железы является исчезновение или нарушение экзокринной функции поджелудочной при патологиях с экзокринной недостаточностью этого органа. Другими словами, показания к лечению панкреатином – нарушения пищеварения жиров, белков и углеводов из-за недостаточной экзокринной функции поджелудочной железы.
Такая ситуация может возникнуть при следующих патологиях и состояниях:
Панкреатин – как использовать?
Дозы панкреатина подбираются индивидуально, в зависимости от серьезности проблем с пищеварением. Наиболее распространенная доза составляет 40000-50000 единиц с каждым основным приемом пищи и половина дозы для небольших приемов пищи. Доза подбирается индивидуально для пациента, исходя из тяжести симптомов и реакции на лечение.
Эффективность терапии оценивается по улучшению симптомов, включая консистенцию стула, потерю видимого жира или масляных капель в кале и увеличение веса. Стоит отметить, что применяемая терапия не влияет на количество эластазы-1 (фермент поджелудочной железы, участвующий в переваривании белка) в кале, и этот тест не следует использовать для корректировки дозы панкреатина.
Доза липазы не должна превышать 10000 U. липазы / кг массы тела / сутки из-за возможности развития фиброзной колонопатии (стеноз илеоцекальной и толстой кишки). При устойчивости двенадцатиперстной кишки к денатурации ферментов в желудке рекомендуется применять препараты в форме микросфер или мини-микросфер диаметром менее 2 мм.
При недостаточности поджелудочной железы может возникнуть дефицит витаминов. В этом случае следует также использовать добавки жирорастворимых витаминов – главным образом витаминов А и D.
Для достижения обезболивающего эффекта в случае экзокринной недостаточности поджелудочной железы важна активность протеаз, а содержание липазы важно для результатов заместительной терапии.
Побочные эффекты при приеме панкреатических препаратов
Лечение панкреатином может способствовать запорам, поэтому во время терапии обращайте внимание на адекватную гидратацию организма.
Особые условия
При приеме панкреатина пациент должен вести здоровый образ жизни, контролировать гликемию, соблюдать диету с низким гликемическим индексом, избегать алкоголя и курения.
Хронический панкреатит
Хронический панкреатит – это воспаление тканей поджелудочной железы, которое сопровождается нарушением внутренней структуры органа, болью в животе и проблемами с пищеварением.
Хронический панкреатит – коварная болезнь, во многом из-за своего рецидивирующего характера. Пациентов часто беспокоят периоды обострения, сопровождающиеся сильной болью, тошнотой, рвотой.
Откуда берется хронический панкреатит? Что вызывает болезнь и можно ли с ним бороться? Давайте попробуем разобраться.
Симптомы хронического панкреатита
Симптомы хронического панкреатита могут различаться в зависимости от стадии (ремиссия или обострение), формы течения и физического состояния пациента. Основные признаки болезни следующие:
Причины хронического панкреатита
Одна из самых распространенных причин хронического панкреатита – неправильное питание и нездоровый образ жизни. Постоянные переедания, злоупотребление жирной пищей и алкоголем вызывают закупорку выводных протоков поджелудочной железы.
Кроме того, к хроническому панкреатиту могут привести следующие факторы 3 :
Диагностика хронического панкреатита
Выявить хронический панкреатит бывает непросто из-за неспецифичной клинической картины. Тошнота, боль в животе, проблемы с пищеварением – эти симптомы присущи многим заболеваниям, например, язве желудка или хроническому холециститу. Поэтому для выявления болезни может потребоваться целый комплекс исследований. Диагностика хронического панкреатита может включать 2,3 :
Обострение хронического панкреатита
Хронический панкреатит может почти не проявлять себя буквально до периода обострения. Рецидив болезни, как правило, связан с двумя основными причинами 3 :
Обострение болезни проявляется такими симптомами 3 :
Обострение хронического панкреатита у взрослых может затянуться на одну-две недели. Самостоятельно бороться с болезнью в этот период нельзя: лучшим решением является госпитализация и постоянное наблюдение специалистов.
Лечение хронического панкреатита
Ответ на вопрос «как вылечить хронический панкреатит» даже для современных врачей остается открытым. Схема лечения определяется врачом для каждого отдельного случая. Главное – терапия должна быть комплексной, воздействующей на главную причину болезни.
Лечение хронического панкреатита включает 2,3,4 :
Препарат Креон ® 25000 при хроническом панкреатите
Что еще важно знать о ферментных препаратах?
Современные возможности терапии хронического панкреатита
Хронический панкреатит — длительно протекающее воспалительное заболевание поджелудочной железы, проявляющееся необратимыми морфологическими изменениями, которые вызывают боль и/или стойкое снижение функции поджелудочной железы. При хроническом панкреатит
Хронический панкреатит — длительно протекающее воспалительное заболевание поджелудочной железы, проявляющееся необратимыми морфологическими изменениями, которые вызывают боль и/или стойкое снижение функции поджелудочной железы. При хроническом панкреатите морфологические изменения поджелудочной железы сохраняются после прекращения воздействия этиологического агента. В настоящее время распространенность хронического панкреатита, по данным аутопсий, составляет от 0,01 до 5,4%, в среднем — 0,3-0,4%, при этом за последние 40 лет заболеваемость выросла примерно в два раза, что связывают с тем, что население стало употреблять больше алкогольных напитков, а также с воздействием вредных факторов окружающей среды (см. диаграмму 1).
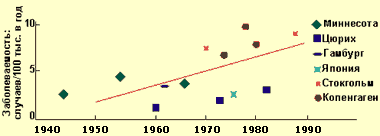 |
| Диаграмма 1. Заболеваемость ХП в 1945—1985 гг. (Worning H., 1990) |
В патогенезе хронического панкреатита важную роль играют несколько факторов. Одним из основных является обструкция главного панкреатического протока при конкрементах, воспалительном стенозе или опухолях. При алкогольном панкреатите повреждение поджелудочной железы связано с повышением содержания белка
в панкреатическом секрете, что приводит к возникновению белковых пробок и обструкции мелких протоков железы. Другим фактором, влияющим на патогенез алкогольного панкреатита, является изменение тонуса сфинктера Одди: его спазм вызывает внутрипротоковую гипертензию, а релаксация способствует рефлюксу дуоденального содержимого и внутрипротоковой активации панкреатических ферментов.
Разрушение экзокринной части поджелудочной железы вызывает прогрессирующее снижение секреции бикарбонатов и ферментов, однако клинические проявления нарушения переваривания пищи развиваются лишь при деструкции более 90% паренхимы органа. В первую очередь возникают проявления недостаточности липазы в виде нарушения всасывания жиров, жирорастворимых витаминов: A, D, E и K, что нечасто проявляется поражением костей, расстройствами свертывания крови. У 10–30% больных хроническим панкреатитом развивается сахарный диабет, обычно на поздних стадиях заболевания, нарушение толерантности в глюкозе наблюдается гораздо чаще. Для таких больных характерно развитие гипогликемических реакций на инсулин, недостаточное питание или злоупотребление алкоголем. Кетоацидоз развивается редко, что связано с одновременным снижением продукции инсулина и глюкагона.
Приступ хронического панкреатита проявляется иррадиирующими в спину болями в верхней половине живота, развивающимися после приема пищи, которые могут продолжаться в течение многих часов или нескольких дней. Нередко наблюдается тошнота, рвота, у 30–52% пациентов — снижение веса, у 16–33% — желтуха. Преходящая желтуха возникает вследствие отека железы при обострениях хронического панкреатита, постоянная — связана с обструкцией общего желчного протока вследствие фиброза головки поджелудочной железы. При разрывах протоков поджелудочной железы, на месте предыдущего некроза ткани происходит скопление секрета, что приводит к формированию псевдокист. Кисты могут быть бессимптомными или вызывать боли в верхней половине живота. При длительном течении заболевания, при уменьшении объема функционирующей паренхимы до 10% от нормы появляются признаки мальабсорбции (полифекалия, жирный стул, похудание).
В течении хронического панкреатита можно выделить несколько стадий (Lankisch P.G., Moessner Y.), умение различать которые важно для правильного подбора терапии. Так, на первой стадии заболевания клиническая симптоматика отсутствует: в этот период характерные для ХП изменения данных КТ или ЭРХПГ выявляются лишь при случайном обследовании.
На второй стадии возникают начальные проявления, характеризующиеся частыми эпизодами обострения ХП (которые могут быть ошибочно расценены как острый панкреатит). Заболевание видоизменяется от повторных приступов боли в животе до постоянных умеренных болей и похудания. С течением времени рецидивы становятся менее тяжелыми, но симптоматика сохраняется в периоды между приступами. На этой стадии может существенно ухудшаться качество жизни. Вторая стадия обычно продолжается на протяжении четырех—семи лет. Иногда заболевание быстро прогрессирует, развивается атрофия ПЖ, и нарушается функция органа.
У больных на третьей стадии постоянно присутствует симптоматика ХП, прежде всего — абдоминальная боль. Пациенты могут стать зависимыми от анальгетиков, значительно сокращают объем принимаемой пищи из-за опасения усиления боли. Появляются признаки экзокринной и эндокринной панкреатической недостаточности.
Особенность панкреатита на четвертой стадии — это атрофия ПЖ, развитие экзокринной и эндокринной недостаточности, что проявляется стеатореей, похуданием и сахарным диабетом. Снижается интенсивность боли, прекращаются острые приступы заболевания, могут развиваться тяжелые системные осложнения ХП и аденокарцинома поджелудочной железы.
Терапия панкреатита проводится по нескольким направлениям: отказ от употребления алкоголя; соблюдение диеты с низким содержанием жира (до 50–75 г/сут) и частым приемом небольших количеств пищи; купирование боли; ферментная заместительная терапия, борьба с витаминной недостаточностью; лечение эндокринных нарушений.
Лечение приступа хронического панкреатита, а также острого панкреатита проводиться по аналогичной схеме. Обязательные компоненты терапии: внутривенное введение растворов электролитов и коллоидов, голодная диета (полное голодание до двух дней) и анальгезия (например, меперидин). Рекомендуется введение свежезамороженной плазмы или альбумина. Диуретики не показаны большинству больных: олигурия разрешается при исчезновении гиповолемии и нормализации перфузии почек. Для облегчения рвоты, купирования пареза желудочно-кишечного тракта и уменьшения стимуляции поджелудочной железы может быть использована аспирация содержимого желудка через назогастральный зонд. Коагулопатия, возникающая при панкреатите, обычно требует назначения гепарина, свежей плазмы. В последние годы при остром панкреатите показана эффективность антагониста тромбоцит-активирующего фактора лексипафанта (60–100 мг/сут), однако его действие при хроническом панкреатите еще нуждается в уточнении.
Применение ингибиторов протеолитических ферментов (например, апротинина, габексата) является спорным. Исследования показывают, что при остром панкреатите не наблюдается дефицита ингибиторов протеаз, кроме того, проведенные клинические исследования не выявили преимуществ этих препаратов по сравнению с плацебо. Однако существуют данные, что габексат, низкомолекулярный ингибитор трипсина, эффективно используется для профилактики развития острого панкреатита, связанного с ЭРХПГ.
Ингибиторы секреции поджелудочной железы: глюкагон, соматостатин, кальцитонин, ингибиторы карбоангидразы, вазопрессин, изопреналин, также было предложено применять для лечения острого панкреатита, однако их эффективность к настоящему времени не получила достаточного подтверждения. Препараты пищеварительных ферментов можно использовать для лечения как в разгар заболевания с целью подавления панкреатической секреции, так и в период выздоровления, когда пациент снова получает возможность принимать пищу орально.
При билиарном обструктивном панкреатите должна быть проведена своевременная эндоскопическая декомпрессия желчных путей. Выполняется папиллосфинктеротомия, дилатация или стентирование панкреатического протока. Хирургическое лечение обструктивного панкреатита, безусловно, является основным методом, в то же время целесообразность проведения вмешательства в первые сутки после развития тяжелого приступа должна быть признана спорной. После стихания остроты воспаления целесообразно проведение холецистэктомии.
Схему длительной терапии при хроническом панкреатите можно разделить на две основные части, в соответствии с ведущими клиническими синдромами (см. диаграмму 2).
Боль могут облегчить большие дозы панкреатических ферментов. Попадание ферментов поджелудочной железы (прежде всего — трипсина) в двенадцатиперстную кишку по механизму отрицательной обратной связи вызывает снижение панкреатической секреции, снижение внутрипротокового давления и уменьшает боль. Традиционно для этой цели использовались порошок или таблетированные препараты панкреатина.
Если болевой синдром резистентен к терапии, при расширении главного протока более 8 мм, у 70–80% пациентов облегчение может принести латеральная панкреатоеюностомия. В случаях, когда панкреатический проток не расширен, показано проведение дистальной панкреатэктомии (при преимущественном поражении хвоста железы) или операция Уиппла (Whipple) (при поражении в основном головки железы). Альтернативой операции является чрезкожная денервация солнечного сплетения введением алкоголя, однако эффект этой процедуры сохраняется лишь в течение нескольких месяцев. Весьма перспективно эндоскопическое лечение под контролем эндоскопического УЗИ (дренирование псевдокист, невролиз солнечного сплетения).
Показаниями для заместительной терапии экзокринной панкреатической недостаточности являются исключительно клинические показатели: похудание, стеаторея, метеоризм. Классическая рекомендация, предусматривающая определение содержания жира в кале перед назначением лечения, в настоящее время потеряла свое значение из-за трудоемкости и низкой чувствительности данного метода. Для купирования внешнесекреторной панкреатической недостаточности используют различные препараты экстрактов поджелудочной железы (см. таблицу 1).
При выборе препарата для заместительной терапии следует учитывать следующие показатели:
Способность препарата активироваться только в щелочной среде — очень важное свойство, которое резко повышает эффективность ферментов; так, при использовании препарата, имеющего энтеросолюбильную оболочку, всасывание жиров повышается в среднем на 20% по сравнению с такой же дозой обычного средства. Однако при хроническом панкреатите происходит значительное снижение продукции бикарбонатов, что приводит к нарушению щелочной среды в двенадцатиперстной кишке. Это создает несколько проблем. Первая касается нарушения активации частиц ферментного препарата, покрытых энтеросолюбильной оболочкой. Вторая проблема заключается в том, что в кислой среде происходит преципитация желчных солей и нарушение эмульгации жира, что делает его малодоступным для расщепления липазой. Поэтому эффективность ферментной терапии (см. рисунок 1) может быть повышена благодаря одновременному назначению антацидов за 30 мин до и через 1 ч после еды или антисекреторных препаратов (Н2-блокаторы, омепразол), но необходимо помнить, что антациды, содержащие кальций или магний, ослабляют действие ферментных препаратов. Возможно использование препаратов, содержащих протеолитические ферменты растительного происхождения, которые сохраняют активность в гораздо более кислой среде, чем животные.
Значительное снижение качества жизни больного панкреатитом связано с такой проблемой, о которой обычно забывают, как стойкое вздутие живота. Нередко вздутие не купируется даже при приведении заместительной терапии высокими дозами ферментов. В этом случае к проводимой терапии необходимо добавить адсорбенты (симетикон, диметикон) или использовать комбинированные ферментные препараты, содержащие адсорбирующие вещества.
Разовая доза ферментов, которая рекомендуется для лечения внешнесекреторной панкреатической недостаточности, должна содержать не менее 20–40 тыс. ед. липазы. Обычно пациенту назначают две—четыре капсулы препарата (по 20—25 тыс. ед. липазы) при основных приемах пищи и по одной-две капсуле (по 8—10 тыс. ед. липазы) или таблетки панкреатина при употреблении небольшого количества пищи. При клинически выраженной панкреатической недостаточности обычно не удается полностью устранить стеаторею даже с помощью высоких доз препаратов, поэтому критериями адекватности подобранной дозы пищеварительных ферментов являются: прибавка веса, нормализация стула (менее трех раз в день), снижение вздутия живота.
Причины неэффективности заместительной терапии могут быть связаны как с неточной диагностикой заболевания, так и с неадекватным назначением терапии больному (см. рисунок 2).
Побочные эффекты ферментной терапии (см. рисунок 3) обычно не носят тяжелого характера, наиболее известный опасный побочный эффект — развитие фиброзирующей колопатии — возникает при длительном приеме очень высоких доз ферментов в виде микротаблеток: более 50 тыс. ед. липолитической активности на 1 кг веса тела в сутки.
Таким образом, терапия хронического панкреатита должна проводиться дифференцированно, в зависимости от ведущего клинического синдрома и стадии заболевания. Заболевание, которое удается обнаружить на первой стадии, как правило, не требует медикаментозной коррекции, в этом случае обычно достаточно изменения образа жизни и диетотерапии. Лечение ХП на второй стадии включает назначение таблетированного панкреатина, антисекреторных препаратов и спазмолитиков. Третья стадия обычно требует использования всего арсенала средств, которые имеются у врача для купирования панкреатической боли: микрогранулы панкреатина, антисекреторные препараты, октреотид, спазмолитики, мощные анальгетики, психотропные препараты. На последней, четвертой, стадии лечение основывается, прежде всего, на использовании микрогранул панкреатина в высокой дозе с целью проведения заместительной терапии.
По вопросам литературы обращайтесь в редакцию
А. В. Охлобыстин, кандидат медицинских наук
Э. Р. Буклис, кандидат медицинских наук
ММА им. И. М. Сеченова, Москва
Возможности ферментной терапии в лечении билиарной и панкреатической недостаточности
О чем сегодня пойдет речь? Речь пойдет о лечении функциональной недостаточности панкреаса. Постепенный фиброз, экзогенная недостаточность поджелудочной железы – все это может привести к сахарному диабету.
Фиброз поджелудочной железы с развитием функциональной панкреатической недостаточности при хроническом панкреатите является исходом широкого диапазона экзогенных воздействий и эндогенных факторов. При хроническом панкреатите поражаются как секреторные, так и инкреторные отделы поджелудочной железы, что на поздних стадиях приводит к развитию сахарного диабета.
Какие этиологические факторы должны привлекать внимание гастроэнтерологов практических врачей при диагностике хронического панкреатита? Наиболее частыми причинами является злоупотребление алкоголем до 90%, наличие заболеваний билиарной системы, старение. В связи с указанным, часто выделяют билиарный панкреатит, алкогольный панкреатит. Возможен также наследственный или инволютивный панкреатит.
Клиническая симптоматика хронического панкреатита. Основными проявлениями его являются:
Редким проявлением при хроническом панкреатите может быть портальная гипертензия вследствие воспалительного сдавления vena portae (воротной вены) и v. lienalis (селезеночной вены).
Методы исследования панкреаса:
Общие принципы терапии хронического панкреатита:
Вот теперь мы подходим к препаратам, которые являются темой сегодняшнего сообщения при лечении внешнесекреторной функции панкреаса:
Креон и хронический панкреатит. О креоне, надо сказать, что это относительно новый препарат, а здесь срабатывает врачебное любопытство и страсть к новому, возможно, лучшему препарату. Я абсолютно ничего не имею против креона, но только креон тоже не делает погоду в лечении внешнесекреторной функции. Почему именно креон? Почему отдается ему предпочтение? Так как в нем большое содержание липазы? Это тенденция общепринята у всех гастроэнтерологов: если много – значит лучше.
В течение последних лет из-за появления креона очень активно обсуждается проблема хронического панкреатита с панкреатической недостаточностью, а, следовательно, другие ферменты и показания к ним забываются.
Имеется гипердиагностика хронического панкреатита. Я на этом уже останавливался, когда говорил об ультразвуковом исследовании. А вот переедание, здесь совершается поиск ферментных препаратов. На практике отмечается гипердиагностика хронического панкреатита с истинной панкреатической недостаточностью. Это глубокая панкреатическая недостаточность, которая встречается достаточно редко. При этом хронический панкреатит диагностируется, еще раз подчеркиваю, с помощью только эхографии. Надо заметить, что истинная панкреатическая недостаточность встречается редко и требует, прежде всего, клинико-лабораторного подтверждения (копрология и эластазный тест).
Наиболее частой причиной нарушения пищеварения является переедание на фоне заболеваний желчевыводящих путей и печени или относительная недостаточность панкреатина при гиперацидности.
Почему интерес врачей должен быть обращен к ферментам с желчью? Сегодня ситуация меняется в связи с неинфекционной эпидемией сахарного диабета, которому сопутствуют заболевания желчевыводящих путей и билиарная недостаточность.
Проблема билиарной недостаточности в настоящее время не актуализирована в клинической практике, в то время как у больных с заболеваниями желчевыводящих путей при сахарном диабете, метаболическом синдроме и алкоголизме она является весьма актуальной. Это приводит к восстановлению интереса к холеретикам, в частности к фесталу, который может скорректировать симптомы билиарной недостаточности.
Давайте-ка вспомним механизмы действия желчи и желчных кислот. Существует мнение врачей о том, что таблетированные ферменты неэффективны, так как они разрушаются под действием HCl, при этом забывают, что имеются хотя и таблетированные, но энтеросолюбильные препараты, пожалуйста, ваш фестал.
Врачи недостаточно представляют себе, или забыли механизмы действия желчи, желчных кислот и липазы, что не позволяет им глубоко представлять механизмы действия некоторых ферментов.
Желчь – это секрет, отделяемый гепатоцитами; в кишечнике человека играет важную роль в физико-химической обработке, переваривании и всасывания жира.
С физиологической точки зрения желчные кислоты – главный компонент желчи, связанный с процессами переваривания и всасывания жира.
Желчные кислоты активируют панкреатическую липазу; в присутствии желчного компонента оптимум PH для действия липазы смещается с 8 до 6, то есть уровня, которой соответствует 12-ти перстной кишки.
Желчные кислоты (холевая и хенодезоксихолевая) осуществляют перенос липидов в водной среде, способны растворять липиды путем образования мицеллярного раствора – липидного комплекса желчи, который переносится в кишечник.
Желчные кислоты участвуют в эмульгировании жира в составе эмульгирующей системы, там насыщенный моноглицерид, ненасыщенная жировая кислота и желчная кислота – это стабилизаторы жировой эмульсии.
После расщепления жира липазой продукты расщепления – моноглицериды и жирные кислоты образуют мицеллярный раствор. Благодаря желчным кислотам образуются устойчивые в водной среде мицеллы, содержащие продукты расщепления жира, холестерин и фосфолипиды, которые переносятся с эмульгированных частиц к всасывающей поверхности кишечного эпителия.
Вот здесь начинается всасывание жиров. Липазы катализируют гидролизное расщепление триглицеридов на жирные кислоты и глицерин, которые всасываются в пищеварительном тракте в качестве энергетического, я подчеркиваю, и пластического материала. Это то, без чего сложно переваривать, поэтому липаза, катализируя гидролизное расщепление, обеспечивает нам энергетические и пластические материалы.
О результатах положительного использования фестала, содержащего компоненты желчи. Фестал пользуется особой популярностью у врачей и потребителей, как фермент, содержащий желчные компоненты, в частности желчные кислоты. При заболевании поджелудочной железы фестал компенсирует недостаточность ее внешнесекреторной функции. Фестал обеспечивает успех при дискинезии желчевыводящих путей, гипомоторной гипокинезии желчного пузыря, усиливает моторику кишечника. Благоприятно влияет на функцию всего желудочно-кишечного тракта; отмечается хорошая переносимость; купирует диспептические симптомы. Это данные Охлобыстина А.В. и академика Ивашкина В.Т. из их книги «Рациональная фармакотерапия заболеваний органов пищеварения».
Там же постулируется, что препараты, содержащие желчь и желчные кислоты, в частности фестал, могут служить средством заместительной терапии при эндогенной недостаточности желчных кислот.
О результатах положительного использования фестала, содержащего компоненты желчи. Так, у больных билиарным панкреатитом, инволютивным хроническим панкреатитом, особенно у лиц с алкогольным панкреатитом в дуоденальной желчи отмечено достоверное прогрессирующее снижение суммарного содержания конъюгатов желчи, что может приводить к снижению всасывания в кишке холестерина и влиять на экзокринную функцию поджелудочной железы. У больных с отсутствием выраженной экзогенной недостаточности поджелудочной железы при наличии только диспептических жалоб оправдано использование препаратов типа фестал, как содержащего экстракт желчи, способствующего эмульгированию жиров и повышению активности липазы.
Так, о результатах положительного использования фестала, содержащего компоненты желчи. Это вот я привел данные Винокуровой Л.В. из книги «Эффективная фармакотерапия-гастроэнтерология» за этот год.
Яковенко Э.П. с соавторами говорит, что одестон целесообразно комбинировать с полиферментными препаратами, содержащими компоненты желчи, а именно фестал.
В мультицентровых исследованиях по оценке протеолитической активности ряда ферментных препаратов с учетом собственной гидролитической активности дуоденального содержимого у больных доказано, что наибольшей удельной (истинной) протеолитической активностью обладает фестал. Является препаратом выбора для уменьшения боли и создания функционального покоя панкреаса.
Минимальное количество желчных кислот обеспечивает активацию липазы, но не вызывает диарею, а лишь небольшое послабление стула. Желчегонный эффект показан при билиарных хронических панкреатитах, у больных после холецистэктомии, преимущественно с запорами. Это данные профессора Губергриц Н.Б. из Донецка.
Я не могу вам не сказать о противоположном мнении, такое мнение принадлежит Маеву И.В. и его сотрудникам, «Фарматека», №12, 2011 год. В России продолжают рекомендовать таблетки панкреатина различных производителей, что особенно печально порой назначают не только чистый панкреатин, но и препараты с компонентами желчи. Нет абсолютно ни одного слова в доказательство того, что этого делать нельзя, нельзя использовать, якобы, с содержанием желчных кислот.
Препарат назначают по 2-3 таблетки во время приема пищи; таблетки не разжевывают, запивают небольшим количеством жидкости. Длительность лечения устанавливается индивидуально.
Лечение хронического панкреатита проводится под контролем: клинического состояния больных; клинико-лабораторных данных, то есть улучшаются копрологические данные; копрологического исследования; содержания эластазы в кале.
Критерии эффективности терапии экзогенной недостаточности при хроническом панкреатите. Признаками эффективности является: увеличение массы тела; нормализация стула; уменьшение метеоризма; положительная динамика результатов копрологического исследования, а именно уменьшение зерен нейтрального жира, то есть уменьшение или исчезновение стеатореи, креатореи и амилореи; нормализация показателей эластазного теста; нормализация витаминной недостаточности.
Противопоказания к назначению фестала: острый панкреатит и обострение хронического панкреатита; острый холецистит; острый гепатит. Спасибо за внимание!
