Как исправляют неправильно сросшийся перелом
Лечение неправильно сросшихся переломов
Неверное лечение перелома (например, недостаточная фиксация отломков), раннее снятие гипса и возобновление нагрузки при еще несросшейся кости, а также отсутствие всякого лечения приводит к неправильному срастанию перелома.
Неправильное сращение перелома может привести к укорочению конечности, угловой деформации и ротационной установке ноги или руки. Эти виды деформации ограничивают движения в смежных суставах, скольжение сухожилий в данном сегменте требует больших усилий, что ослабляет мышечную силу в поврежденной конечности.
Признаки неправильно сросшегося перелома:
Лечение неправильно сросшихся переломов
Лечение неправильно сросшихся переломов является исключительно оперативным, направленным на повторное разъединение кости для устранения дефекта (деформации) и ее фиксации в правильном положении для восстановления всех утраченных двигательных функций.
Выбор метода лечения зависит от многих факторов: локализации травмы, ее давности, развития сопутствующих проблем.
Неправильно сросшийся перелом посредине кости (диафизарный) требует повторного вскрытия кости и проведения анатомически правильной репозиции. Если фрагменты кости не деформированы и легко «соединяются» в правильное положение, проводится внутрикостный остеосинтез с фиксацией стержнем или штифтом.
Если при срастании кость была деформирована, а ее фрагменты при этом смещены, требуется более серьезное лечение. Чаще всего при такой патологии проводится остеотомия с частичным удалением участка кости.
При неправильно сросшемся внутрисуставном переломе также необходима остеотомия с резекцией кости. Кроме того, при таких переломах часто проводится костная пластика (пересадка костной ткани для замещения деформированного участка).
Однако золотым стандартом лечения неправильно сросшихся переломов является управляемый дистракционно-компрессионный остеосинтез на аппарате Илизарова и его усовершенствованных аналогах. Такое предпочтение аппаратам внешней фиксации относительно погружных конструкций объясняется тем, что чаще всего неправильно сросшиеся переломы имеют сложную конфигурацию деформации, что часто невозможно исправить одномоментно, даже используя интраоперационные навигационные системы. Особенно если речь идет об укорочении с потерей костной массы. На аппаратах внешней фиксации, используя законы регенерации кости при дистракции и компрессии можно «управлять» зоной повреждения уже после наложения аппарата. Это позволяет устранить все виды деформации: угловые и ротационные. Также «нарастить» достаточное количество кости при укорочении конечности.
Подобные операции требуют высокого профессионализма, поскольку при проведении манипуляций требуется максимальная точность для исключения вторичного неправильного срастания перелома.
Нарушение заживления переломов костей
Вследствие нарушения репаративного остеогенеза происходит замедленное сращение костей, а в некоторых случаях это приводит к их несращению и образованию ложного сустава (псевдоартроз). Причиной этого могут быть общие и местные факторы.
Факторы нарушения заживления переломов
К общим факторам относятся: нарушение функции эндокринных желез, беременность, авитаминоз, острые и хронические инфекционные заболевания, расстройства трофики т.д.
Местные факторы являются ведущими среди причин нарушения репаративного остеогенеза. Их можно разделить на три группы (Д. В. Руда, 1976):
1. Ошибки при лечении: недостаточная репозиция отломков и неустраненных интерпозиций мягких тканей между ними, ненадежная иммобилизация после репозиции и частая замена гипсовых повязок, слишком обширное скелетирование кости во время операции (нарушается кровоснабжение), применение неадекватных фиксаторов для остеосинтеза (нестабильная фиксация) и др.
2. Факторы, связанные с тяжестью травмы и ее осложнениями: множественные и открытые переломы, массивное повреждение мягких тканей (мышц, сосудов, нервов), нагноение и остеомиелит.
3. Причины, которые зависят от анатомо-физиологических особенностей перелома: локализация, степень кровоснабжения (перелом головки или шейки бедренной кости, ладьевидной кости) и другие.
Нарушение репаративного остеогенеза при переломах костей ведет к замедленной консолидации (сращения) отломков, к несращению их или образованию ложного сустава (псевдоартроз), иногда — к неоартрозу (новому суставу). Под замедленной консолидацией перелома понимают такие случаи, когда не произошло костное сращение отломков в общепринятые нормальные сроки для конкретной локализации перелома.
Несросшийся перелом
Несросшимся переломом называют такой, при котором после двойного срока, необходимого для сращивания данной кости, клинически выявляют боль и патологическую подвижность в месте перелома, рентгенологически — щель между отломками при еще закрытых (костнонезарощених) костно-мозговых полостях отломков. Если есть костная заращение этих полостей замыкающими пластинками, это говорит о сложившемся ложном суставе (псевдоартроз).
Итак, дифференцировать несросшийся перелом от псевдоартроза можно клинически за болью в месте перелома, который возникает во время движений и нагрузки конечности, и рентгенологически — за отсутствием заращениея костно-мозговых полостей.
Все последствия нарушения репаративного остеогенеза патогенетически взаимосвязаны, зависят от причинных факторов и качества лечения. Во время движения отломков происходит постоянное травмирование свежих структур костной мозоли, включая новообразованные сосуды.
При сохранении способности человеческого организма к репаративному процессу в области перелома появляются компенсаторные изменения в виде краевых разрастаний, которые в той или иной степени постепенно уменьшают патологическую подвижность отломков. Образуется гипертрофический или гиперваскулярний мозоль, при которых преобладают процессы костеобразования над процессами рассасывания кости. Несмотря на образование значительного веретенообразного загрубения в области перелома, клинически определяют патологическую подвижность, болезненность, рентгенологически костного сращения между ними не видно. Щель между отломками заполнена грубоволокнистой соединительной тканью.
Далее регенеративный процесс при замедленном сращении может идти в двух направлениях, что зависит от ряда факторов. Если отломки сжимаются между собой, а при их нагрузке (физиологическое сокращение мышц, дозированная нагрузка в повязке) действующая сила совпадает с осью поврежденного сегмента и идет перпендикулярно к линии перелома, то волокнистая соединительная ткань превращается в хрящевую, а затем — в костную, т.е. наступает вторичное сращение костей, хотя происходит оно довольно долго.
Если сила будет действовать не по оси сегмента, совпадать или приближаться к линии перелома, то кости не срастутся, и постепенно сформируется гипертрофический ложный сустав. Характерными клиническими признаками ложного сустава является патологическая подвижность и отсутствие боли на месте перенесенного перелома, рентгенологическими — закрытие костно-мозговых полостей (наличие запирающих пластинок) и щель между отломками
Преобладают процессы рассасывания костной ткани над костеобразованием. Концы отломков становятся тоньше и заостренными, а щель между ними шире. Параосальные костные наслоения исчезают. Обломки между собой соединены соединительной тканью, которая наименее дифференцированная и не требует хорошего кровоснабжения. При значительной патологической подвижности между отломками формируются щель и типичный гиповаскулярний (атрофический) псевдоартроз.
Псевдоартроз
Зачастую бывает псевдоартроз большеберцовой кости, реже — костей предплечья, плеча и бедра.
При длительном псевдоартрозе щель на время заполняется слизеподобной жидкостью, а концы отломков от трения покрываются грубоволокнистым хрящом, шлифуются, участок охватывается фиброзной капсулой и таким образом возникает новый сустав (неоартроз).
Лечение по поводу переломов костей с нарушением репаративного остеогенеза включает общие и местные средства.
Общие средства лечения заключаются в повышении имуннореактивних сил организма, тонуса мышц, улучшении гемодинамики, обменных процессов и т.д. Для этого применяют полноценное, богатое белками и витаминами, питание, анаболические стероиды (нерабол, кортикотропин), мумие, экзогенную ДНК т.д. Назначают ЛФК, массаж, физиотерапевтические процедуры (общее кварцевание, теплые укутывания и т.п.).
Местное лечение заключается в создании оптимальных условий для сращения кости путем репозиции и обездвиживания отломков, нормализации местного крово- и лимфо обращения и трофики тканей, в профилактике и рациональном лечении гнойных осложнений.
При замедленной консолидации сращения костей достигают консервативными методами — надежной фиксацией и стимуляцией репаративных процессов.
Если перелом не срастается в нормальный для него срок и сопровождается гипертрофическим мозолью, то целесообразно продолжить фиксацию сегмента гипсовой повязкой, ортезом, а лучше — аппаратом Илизарова или другим аппаратом с функциональной нагрузкой конечности. Одновременно следует применять комплекс общих и местных средств лечения, которые бы стимулировали сращения кости.
В тех случаях, когда после травмы прошло два средние сроки, необходимые для сращения кости конкретного сегмента (локализации), а сращения нет, то рассчитывать на успех консервативного лечения нельзя.
Оперативное лечение больных с ложными суставами
Оперативное лечение больных с ложными суставами применяют давно, и методы его совершенствуются по мере развития науки. При псевдоартрозе, который образовался после закрытого перелома, в свое время методом выбора был металлоостеосинтез с костной пластикой.
После обнажения участка псевдоартроз освобождают от рубцов и освежают костные отломки, которые после репозиции прочно фиксируют металлическим стержнем, убитым интрамедуллярного. Затем участок псевдоартроза перекрывают костным аутотрансплантатом, который берут из проксимального метаэпифиза большеберцовой кости или крыла подвздошной кости, используют аллотрансплантаты (консервированные трупные) или ксенотрансплантаты (бычью кость). Трансплантат тесно подгоняют губчатой поверхностью к обнаженному слою участка псевдоартроза и прочно фиксируют проволокой или болтами. Операцию заканчивают наложением гипсовой повязки, которой иммобилизуют конечность до сращивания кости.
При тугом псевдоартрозе без смещения отломков хороших результатов достигают с помощью менее травматического операции — костной пластики с Хахутовым. После обнажения участка псевдоартроз со стороны раны поднадкостничной в обоих отломков вырезают одинаковой ширины трансплантаты. Их длина в одном из отломков должна составлять 2 / с, а во втором — 1 / с общей длины трансплантата. Трансплантаты перемещают так, чтобы более длинной частью перекрыть щель псевдоартроза, а меньшей заполнить образовавшийся дефект после перемещения. После операции конечность фиксируют гипсовой повязкой до сращения кости.
При гиповаскулярном псевдоартрозе оправдала себя операция декортикации, которая обновляет процессы регенерации. После вскрытия всех мягких тканей в области псевдоартроза поднадкостничной долотом сбивают тонкие пластинки коры так, чтобы они содержались на надкостнице с прилегающими к нему мягкими тканями. Выполнив круговую декортикацию, рану зашивают и накладывают гипсовую повязку.
Для возбуждения репаративного остеогенеза и улучшения кровоснабжения участка псевдоартроз некоторые хирурги долотом делают насечки мозоли и кости на глубину 2-3 мм в виде еловой шишки. Весьма проблематично было лечение больных с инфицированным псевдоартрозом, осложненным остеомиелитом, и после открытых переломов. Лечение затягивалось на многие месяцы и даже на годы, поскольку открытое оперативное лечение можно проводить не ранее 6 месяцев после заживления нагноившейся раны или закрытия свища.
Чтобы ускорить срастание инфицированного псевдоартроза, применялась операция Стюарда-Богданова, или внеочагового обходного полисиностоза, а при дефектах большеберцовой кости — операция Гана — перемещение малоберцовой кости под большеголенную.
Разработка и воплощение в травматологическую практику компрессионно-дистракционного аппарата Илизарова открыло новую эпоху, которая в корне изменила тактику лечения при псевдоартрозах, в том числе осложненных остеомиелитом и дефектами кости.
Применение аппаратного остеосинтеза позволяет устранить деформацию, создает стабильную фиксацию поврежденного сегмента, обеспечивает движения в прилегающих суставах, позволяет нагружать конечность. Однако при гиповаскулярном псевдоартрозе процесс срастания кости даже в аппарате остается замедленным, и поэтому нужно дополнительно применять костную пластику.
Больных с нагноительных процессами в области псевдоартроза лечат по общим правилам гнойной хирургии в условиях аппаратного остеосинтеза.
При псевдоартрозах, осложненных остеомиелитом, даже когда есть свищ, применение аппарата и создание стабильной фиксации приводит к усилению регенерации, затуханию воспалительного процесса, закрытию свища и сращению кости. Если есть сформированный секвестр, проводят секвестрэктомию в аппарате или перед его наложением. С помощью аппаратного остеосинтеза удается сократить срок лечения больных и добиться сращения кости.
При дефектах кости накладывают 4-кольцевой (или больше) компрессионно-дистракционный аппарат, проводят однополюсную, а при больших дефектах — двухполюсную остеотомию (компактотомию) в метафизарном (губчатом) участке кости. После образования первичного клеточного регенерата (7-10 дней) начинают опускать средний фрагмент кости в сторону дефекта. Опускания проводят очень медленно, по 1 мм в сутки (в один или два приема по 0,5 мм), сближением между собой средних колец аппарата. По мере расширения пространства в области остеотомии он заполняется новым регенератом, постепенно растет.
При достижении сближения концов костных отломков в месте бывшего дефекта, создают некоторую их компрессию, чтобы вызвать некробиоз и стимулировать местный репаративный процесс и сращение отломков. Для полного костного сращения аппарат следует содержать в нейтральной позиции в течение 2,5-4 мес. Этот способ лечения позволяет устранять дефекты костей на значительном протяжении (15 см и более).
Неправильное сращение кости
Неправильно сросшимся называют перелом, при котором кость срослась с отклонением от ее анатомической оси и нарушением статикодинамической функции.
У больных с переломами костей, которые не лечились или неправильно лечились, кости срастаются преимущественно со смещением отломков. При неправильно сросшихся внутрисуставных переломах является инконгруентность суставных поверхностей или нарушения угловых соотношений сустава, ведет к нарушению функций конечности, контрактуры, развития посттравматического деформирующего артроза и вторичных статических деформаций.
При диафизарных переломах кости неправильно срастаются, если есть полная репозиция отломков, наложена неполноценная гипсовая повязка или ее преждевременно снят, в результате чего обломки повторно смещаются.
Очень часто отломки не управляются скелетным извлечением, когда не соблюдаются правила репозиции и не используют корригирующих тяг, или обломки вторично смещаются вследствие преждевременного снятия извлечения. Бывают случаи неправильного сращения костей, если больной нарушает режим лечения.
Лечение больных с неправильным сращиванием костей проводят тогда, когда нарушается функция конечности или имеет место укорочение нижней конечности. Укорочена верхняя конечность с сохраненной осью и функцией лечению не подлежит. Следует устранить угловое смещение отломков у детей, поскольку с возрастом деформация будет увеличиваться.
В случае неполного сращения диафизов костей деформацию можно устранить закрытым способом под наркозом. Неправильно сросшиеся диафизы и эпифизы требуют оперативного лечения. Чаще всего проводят остеотомию на верхушке деформации диафиза с фиксацией отломков металлическим фиксатором и последующим лечением, как и при свежих переломах. Сросшиеся отломки, смещены в ширину, во время операции выделяют, освежают, открывают костно-мозговые полости, а после репозиции проводят металлоостеосинтез.
Околосуставной остеотомией ограничиваются при нарушении оси конечности после внутрисуставного перелома, который обязательно требует восстановления конгруэнтности суставных поверхностей. Смещенный отломок отделяют до мозоли, репонируют под визуальным контролем и фиксируют так, чтобы совпадали суставные хрящевые поверхности. Если такая операция невозможнп, то проводят артропластику (локтевого, тазобедренного, коленного), артродез (голеностопного, коленного) или эндопротезирование (тазобедренного, коленного, локтевого суставов) у пожилых людей.
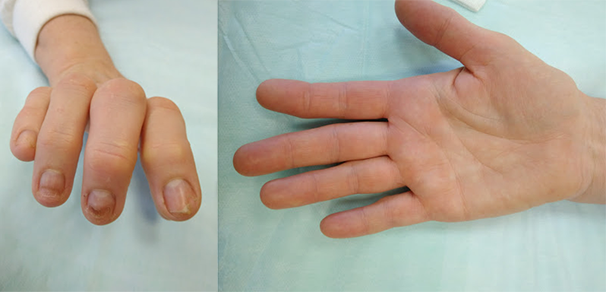
Неправильно сросшийся перелом пальца руки
Переломы костей кисти — самые частые переломы среди всех костей человеческого скелета. Такие переломы случаются на рабочем месте или в быту в результате удара тяжелыми предметами или о них, при падении, а также при занятиях различными видами спорта.
Большинство таких перелом лечатся консервативно без хирургического вмешательства, однако некоторые переломы: открытые, внутрисуставные, нестабильные, с угловым или ротационным смещением, требуют оперативного лечения, то есть фиксации отломков с помощью спиц, винтов или пластин. При отсутствии должного лечения переломы пястных костей и фаланг пальцев срастаются неправильно и могут приводить к ограничению функции и косметического вида кисти. Неправильно сросшиеся внутрисуставные переломы являются причиной посттравматического остеоартроза, который может быть причиной боли и ограничения движений в поврежденном суставе.
Следует помнить, что не все переломы, сросшиеся со смещением, вызывают нарушение функции кисти или пальца. Также параллельно с неровно сросшимся переломом могут быть и другие проблемы, не связанные с перенесенной травмой.
Неправильно сросшийся перелом пальца руки — более сложная проблема, чем любой другой неправильно сросшийся перелом. Ведь хорошая функция кисти зависит также от подвижности суставов, чувствительности, кожного покрытия, кровоснабжения, скольжения сухожилий сгибателей и разгибателей. Любая патология этих структур может ограничить возможности хирургической реконструкции пальца.
Если сломанный палец сросся неправильно, надо в первую очередь взвесить все возможные риски и преимущества хирургического вмешательства, обсудить цели и возможности лечения с кистевым хирургом.
Как диагностировать?
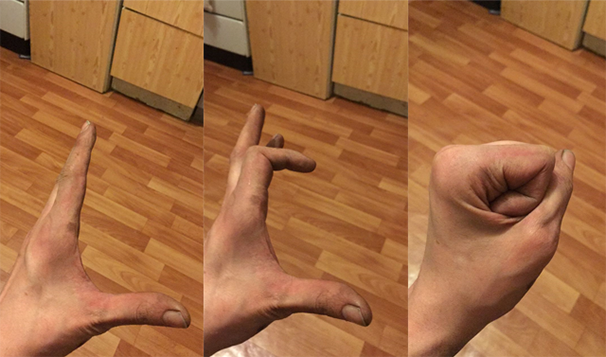
Выявить нарушение функции кисти, связанное с неправильным сращением перелома обычно нетрудно. Часто есть внешние признаки, такие как патологическая ротация, горбинка на тыле кисти, угловая деформация пальца и прочие. Для уточнения характера деформации кости обычно достаточно рентгеновского снимка. Очень важно снимать каждый палец отдельно в четкой прямой и боковой проекциях.
Ротационное смещение оценивается при сжатии пальцев в кулак: есть ли перекрещивание или нет. И здесь могут возникнуть трудности, например, мы предполагаем, что палец просто еще не разработан и поэтому не сгибается, а на самом деле там есть небольшое ротационное смещение, которое и затрудняет его сгибание.
Так что для полноценной диагностики важен и анализ рентгенограмм и осмотр специалистом. Ведь оценить подвижность сухожилий можно только при осмотре, УЗИ или МРТ не очень помогают в оценке состояния мягких тканей, когда речь идет о пальцах.
В случае внутрисуставных переломов для оценки смещения может быть назначена компьютерная томография.
Лечение
Так что делать, если палец сросся неправильно?
Стоит обратиться к специалисту по лечению патологии кисти. Обычный травмпункт или отделение травматологии в больнице с малой вероятностью возьмут на себя лечение последствий перелома кисти и будут правы.
Для начала предстоит выяснить, являются ли жалобы пациента следствием неправильного сращения или недостатком реабилитации. Посттравматические контрактуры суставов кисти практически всегда сначала проходят курс лечения у кистевого терапевта с применением динамического ортезирования и прочих методик для безоперационной разработки суставов.
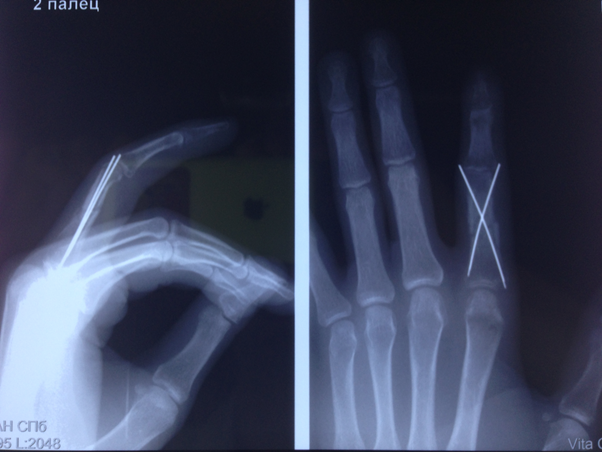
Если действительно неправильно срослась кость пальца на руке, то хирург совместно с пациентом принимает решение о сроках и способах коррекции этой деформации. Большинство переломов фаланг пальцев и пястных костей можно исправить и зафиксировать с помощью спиц.
Такие операции я предпочитаю проводить с местной анестезией, потому что это безопасно и удобно. Прямо на операционном столе пациент двигает вновь зафиксированными пальцами, что позволяет удостовериться в коррекции деформации и стабильности фиксации. В послеоперационном периоде это придает уверенности для разрешения ранней разработки движений.
Обычно я не оставляю спицы торчать, а скусываю их под кожей. Удаляются они через 5-6 недель через небольшие проколы также под местной анестезией.
На время сращения перелома после операции изготавливается индивидуальный ортез из термопластика, который намного легче и удобнее обычного гипса.
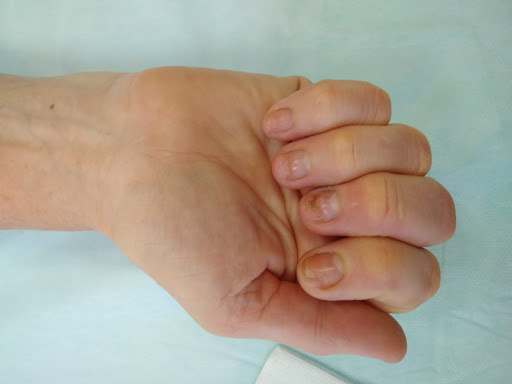
Случай из практики №1
Девушка, у которой неправильно срослась фаланга пальца, вот так описала свои жалобы:
“Если рука в покое, в пальце тянущее ощущение где-то от середины ладони, он будто тяжелее остальных, или как-будто затёкший, это не беспокоит, просто заметно. При вибрации, встряхивании пальца больно от слегка до очень, например, если задеть рукой что-нибудь (не стукнуться, а легко) — за одежду зацепиться, рукой об руку, мебель — это уже больно, морщусь, но терпимо. Муж неожиданно за руку взял — аж вскрикнула, резкая боль. Держать в руке весомый (салатница, книга) предмет (4 пальца внизу большой сверху) больно, сразу перехватываю другой рукой. Разжимаю кулак после того как пакет из магазина принесу и пару минут перетерпеть надо пока боль утихнет — хотя нагрузка вроде больше на другие пальцы, и нести было не больно. При этом сгибать-разгибать палец больно, только если стараться сделать это с усилием, дальше, чем у него самого получается” (орфография и пунктуация автора сохранены).
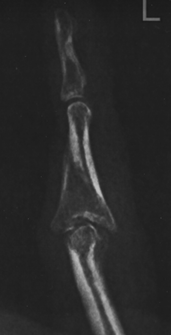
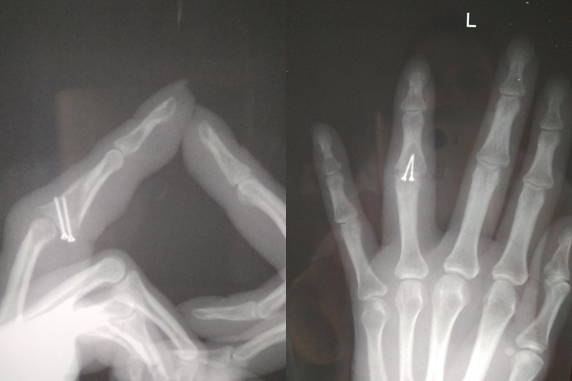
На снимке отчетливо видно смещение по суставной поверхности средней фаланги, которое не было устранено при лечении перелома.
В данном случае корригирующая остеотомия невозможно и была выполнена пластика костно-хрящевым трансплантатом из крючковидной кости (hemi-hamate arthroplasty).
При этой операции берется кусочек кости с хрящом из крючковидной кости, который идеально подходит для замещения дефекта суставной поверхности основания средней фаланги.
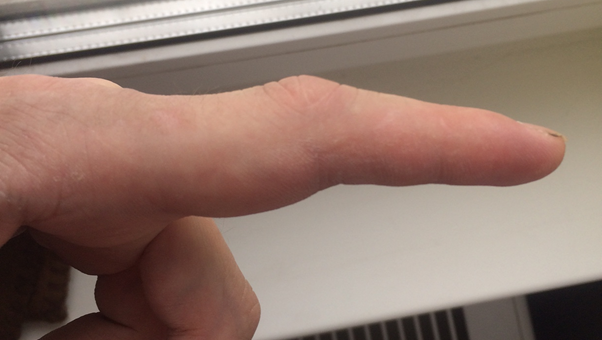
Вот так выглядит палец после операции.
Спустя три месяца девушка писала о нем уже совсем по-другому:
“Все действия, которые не могла делать рукой до операции из-за боли в пальце, выполняю без проблем, слегка болезненные ощущения только когда пытаюсь до конца согнуть его и сразу до конца разгибаю и наоборот, но боль не резкая и сразу проходит.
Комплекс реабилитационных упражнений, который мне показала доктор в handclinic, начинала потихоньку — теперь намного активнее выполняю, сила в пальце практически наравне с остальными, плюс руль (хороший тренажёр на сжатие), плюс сумки-портфели — рукой действую активно, даже мышца предплечья левого уже выровнялась с правой, а то я их в августе сравнила нечаянно, весьма удивилась, насколько за полгода после перелома левая рука ослабла.
Насколько я поняла Ваши прогнозы — дела с пальцем, в принципе, как ожидалось”.
Случай №2
Молодой человек из Подмосковья сам заподозрил, что у него неправильно срастается перелом пальца.
Привожу фрагмент переписки с согласия пациента (орфография автора, коррекция нецензурной лексики):
Посетив две идеальные больницы и беседы с глав врачами по знакомству )
Один усыпить меня хотел,
Второй чуть не укол в позвоночник чтоб пол тела отнялось
И трое суток на реабьлитацию.
В штатах коленки меняют под месной
В россии палец лечут под общей
В москве
Представляю как по направлению меня бы отлечили
Чесно скажу вас нашел в инете с предчуствеем, что палец сломан, спустя пару недель я пошел сделал снимок к теще в больницу
Там хирург который один из главных сказал делать надо 200%
Под общим говорит вправим проснешся палец новый ))я говорю эээ не… я в инете видел что под местным делают
Он в итоге плавно подслился
Второй заход был в институт травмотологии
И зав отделением предлагал укол чтоб пол тела отказало
И 3дня лежать минимум
Тоже был послан сразу и я к вам поехал )
Чуть позже отпишу названтя 1% осталсЯ
Кстати оба предлагали на пластины нададить палец
Потом выковыривать через пол года
Слава богу я испугался.
А ситуация была вполне рядовая:
Сращение со смещением в результате отсутствия лечения.
Функция, по словам пациента, восстановлена и “палец, как с завода”.
Я надеюсь, что теперь, если неправильно сросся палец на руке, что делать вы знаете.