Как называется опухоль в кишечнике
Опухоли кишки
В связи с неправильным режимом питания и малоподвижным образом жизни все больше людей обращаются в больницу с жалобами на работу ЖКТ. Среди них самые опасные и распространенные — это опухоли кишечника. Они представляют собой обширную группу заболеваний, которая включает в себя как доброкачественные новообразования, так и онкологию.
Симптомы также сильно различаются для различных опухолей. На ранних стадиях пациенты могут не испытывать никакого дискомфорта, с этим связаны затруднения в своевременном выявлении болезни. Диагностика преимущественно комплексная, с использованием современного цифрового оборудования. Важно не только обнаружить опухоль и уточнить ее размеры и локализацию, но и выяснить характер образования.
Причины и факторы риска
Опухоль кишки возникает в связи с рядом причин. В настоящее время специалисты говорят о том, что спровоцировать рост новообразований могут самые разные факторы, среди них:
Специалисты сходятся во мнении, что более всего риск опухоли повышает неправильное питание. Копченая пища, промышленные канцерогены нарушают нормальную работу кишечника.
На втором месте стоят хронические воспалительные заболевания. Опухоль кишечника может развиться на фоне неспецифического язвенного колита. По последним данным, у более чем половины пациентов НЯК осложняется ростом новообразований.
Виды новообразований кишки
В первую очередь все новообразования делят на доброкачественные (полипы, липомы, лейомиомы) и злокачественные (рак). От того, как развивается патологический процесс, зависит и лечение опухоли кишки.
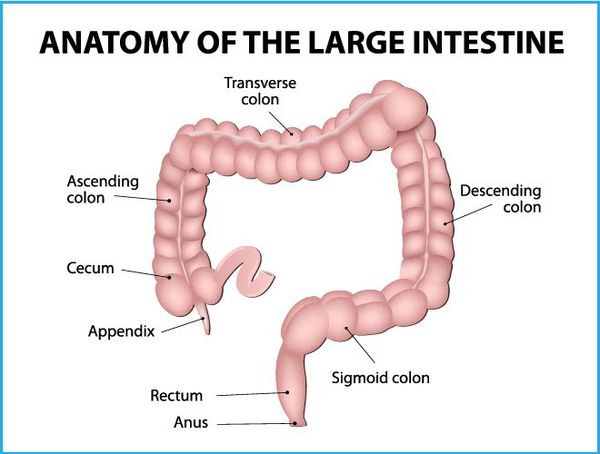
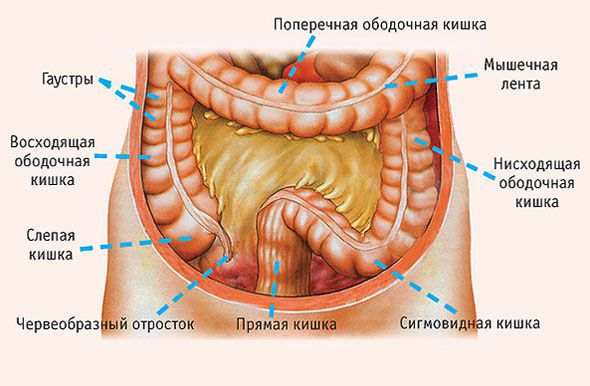
Опухолевый процесс может поражать разные отделы толстой кишки. Наиболее часто встречаются опухоли прямой и ободочной кишки. А в зависимости от распространенности патологического процесса различают опухоли, поражающие слизистую оболочку или гладко-мышечную ткань стенки кишки; опухоли, растущие внутрь просвета кишки или распространяющиеся диффузно внутри стенки и др.
Симптомы и признаки болезни
На первых стадиях рост новообразований протекает без явных симптомов и жалоб. Выявить болезнь можно только при обследовании.
С развитием заболевания появляются следующие неспецифические симптомы опухоли кишки:
Что такое опухоль толстой кишки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьян А. Г., флеболога со стажем в 31 год.
Определение болезни. Причины заболевания
Новообразования (опухоли) ободочной кишки — это обширная группа заболеваний толстого кишечника, большой раздел в работе врача, в частности, колопроктолога, включающий в себя как доброкачественные, так и злокачественные новообразования ободочной кишки, клеточный аппарат которых изменился на генетическом уровне и характеризуется усилением роста и дифференцировки — «специализации» клетки.
Доброкачественные новообразования ободочной кишки чаще всего проявляют себя в виде полипов и полипозных синдромов, таких как синдром Гарднера, Ольфилда, Тюрко, Золлингера-Элиссона, Пейтца-Егерса, Кронкайта-Канады. К доброкачественным новообразованиям ободочной кишки также относят неэпителиальные опухоли, такие как лейомиомы и лейомиосаркомы, карциноид, мезенхиомы параректальной клетчатки, а также эндометриоз толстой кишки. [1]
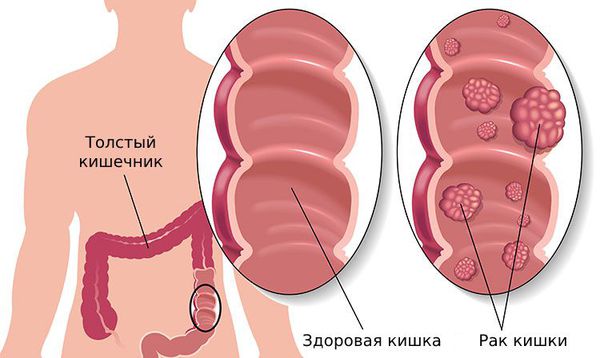
К злокачественным образованиям ободочной кишки относят рак толстого кишечника.
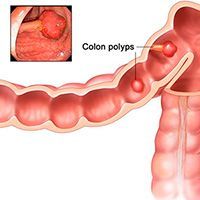
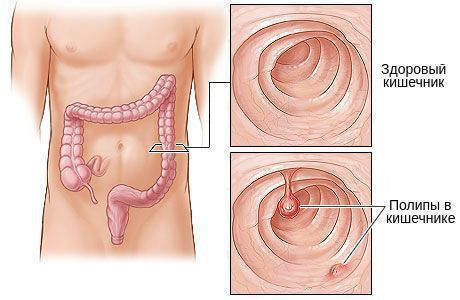
Чаще всего из доброкачественных новообразований толстой кишки в клинической практике врач-колопроктолог встречается с полипами ободочной кишки. Как правило, это случайная находка при обследовании толстого кишечника, таком как колоноскопия. Данные медицинских источников гласят, что у пациентов развитых стран в возрасте более 60 лет, без жалоб на работу толстого кишечника, полипы обнаруживаются в 30% исследований — колоноскопий. Само их существование у пациента на первый взгляд кажется безобидным, но это обманчиво. Полипы являются основной (до 98% случаев) причиной рака толстой кишки, статистика гласит: каждый 5 полип озлокачествляется — превращается в рак. [7]
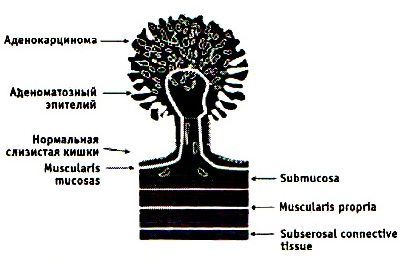
На современном этапе определение полипов не отличается ни четкими критериями, ни лаконичностью. В него включают: «разрастание железистого эпителия, возвышающегося над уровнем слизистой оболочки кишки в различных видах — как на «узком», так и «широком» основании, в виде «гриба» или «ветвистого образования», различных форм и размеров. Могут полипы отличаться и по клеточному составу: гиперпластические (2%), железистые (51,6%), железисто-ворсинчатые (21,5%), ворсинчатые (14,7%). В скобках указан процент встречаемости полипов по клеточному составу. [5]
В определение понятия «рак толстого кишечника» входят разнообразные по локализации, форме и гистологическому строению злокачественные новообразования различных отделов ободочной кишки: слепого, восходящего, поперечно-ободочного, нисходящего, сигмовидного отделов, селезеночного и печеночного угла, ректосигмоидного перехода, прямой кишки и анального канала, синдром Линча.
Актуальность проблемы рака толстого кишечника в развитых странах велика. К примеру, в Великобритании ежегодно от рака толстого кишечника регистрируется до 15-16 тыс. смертей, в США — до 50 тыс. В России он занимает 3 место после рака легкого и желудка. [5]
Ведущие эксперты-онкологи не выделяют какой-либо одной причины, которая обуславливала возникновение рака ободочной кишки, и все сходятся во мнении, что заболевание вызывает сочетание множества причин. К основным относят наследственность, неблагоприятные (токсичные) экологические факторы, несбалансированное питание, хронические болезни ободочной кишки.
Итак по порядку. Учеными давно отмечен высокий риск развития онкологических заболеваний у родственников, особенно близких. Даже выделяют «наследственные» болезни: синдромы Гарднера, Тюрко, семейный диффузный полипоз, при которых практически в 100% случаев неудаленные полипы или вся кишка перерождается в раковые клетки.
Неблагоприятные экологические факторы также способствуют увеличению частоты встречаемости раковых заболеваний. Механизм заболевания объясняет химическая теория: канцерогены — опасные химические и физические факторы — вызывают мутации в клетках, которые трансформируют клетку в опухолевую.
Несбалансированное питание, преимущественное потребление мясных блюд, консервированных, копченых продуктов обеспечивает попадание канцерогенных веществ в толстый кишечник и запускает механизм канцерогенеза. А вот растительная пища, содержащая большое количество клетчатки, полезна, так как увеличивает объем каловых масс, адсорбирует, «связывает» канцерогены, увеличивает скорость движения каловых масс по кишечнику и тем самым ограничивает время соприкосновения токсических веществ со стенкой ободочной кишки, уменьшая риск развития рака ободочной кишки.
Длительно существующие — хронические заболевания ободочной кишки также увеличивают риск перехода в раковые, так как в данном случае задействованы механизмы и воспаления, и замедления движения каловых масс по кишке. [1] [2] [3] [4] [8]
Симптомы опухоли толстой кишки
У большинства пациентов доброкачественные новообразования ободочной кишки никак себя не проявляют или вызывают скрытые кровотечения, которые человек никак не видит, и их обнаруживают только при эндоскопическом обследовании.
К сожалению, какого-то одного точного клинического симптома у рака ободочной кишки нет. Чаще всего он начинает себя «проявлять» при росте, длительном нахождении: изменением цвета кала — кровью в стуле, его консистенции, формы, нарушением стула, болевыми ощущениями в животе, потерей аппетита, «резким» похудением. Но нередко проявления отсутствуют. И лишь проведя определенный комплекс обследований — «онкопоиск» — врач-специалист может поставить данный диагноз. [1] [5] [7]
Патогенез опухоли толстой кишки
Одним из главных факторов развития полипов толстого кишечника являются особенности диеты. Замечено, что риск увеличения числа встречаемости полипов толстой кишки выше в тех странах, где чаще употребляют мясные блюда и мало — растительных. Причина проста: мясные продукты повышают концентрацию жирных кислот, под воздействием желудочного сока, желчи и соков поджелудочной железы эти кислоты превращаются в канцерогены, которые вызывают рост полипов. Под действием канцерогенов клетки полипов начинают «мутировать», озлокачествляться. Недостаток растительной пищи, и в частности растительной клетчатки, приводит и к нарушениям работы кишечника, нарушениям «моторики кишечника», плохому опорожнению. Это хорошо прослеживается на примере жителей Африки, в рационе которых много растительной пищи и частота встречаемости полипов и рака ободочной кишки в разы меньше и нет проблем с запорами. К факторам риска также относят консервированные, копченые продукты, продукты, насыщенные жирными кислотами, газированные напитки. [6]
К факторам риска образования и роста полипов толстой кишки относят её хронические воспалительные заболевания: синдром раздраженного кишечника, хронические колиты и т. д., а также малоподвижный образ жизни. Нельзя забывать, что запоры могут быть обусловлены приемом лекарственных средств, таких как атропин, различных наркотических, психотропных препаратов (транквилизаторов, антидепрессантов), препаратов железа. [7]
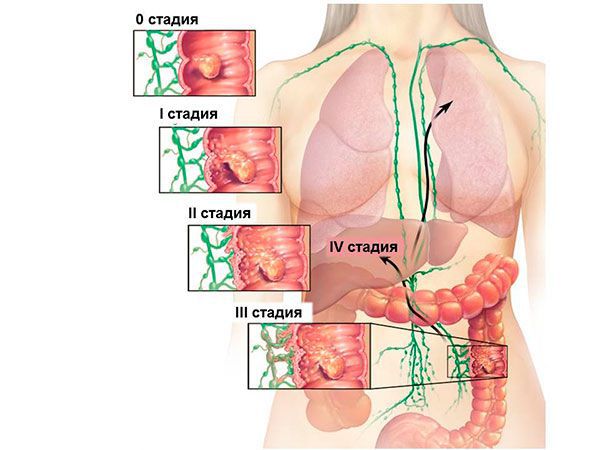
Классификация и стадии развития опухоли толстой кишки
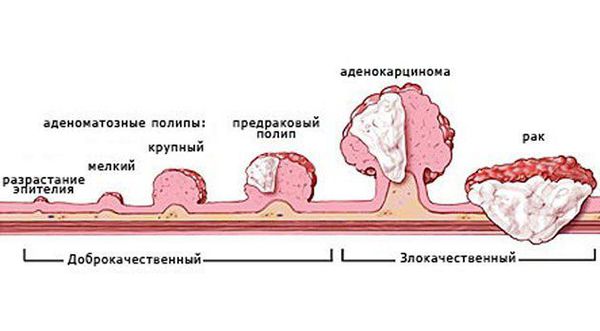
На рисунке наглядно показаны стадии заболевания — рост полипа, переход из доброкачественного в злокачественный.
В современной классификации все доброкачественные образования толстого кишечника принято разделять на две основные группы: эпителиальные опухоли (встречаются в 92% случаев, риск роста и малигнизации самый высокий) и редкие новообразования (встречаются в 8% наблюдений, риск роста и малигнизации низкий). [6]
Полипы также классифицируют по размерам (от размера зависит степень злокачественности: чем больше, тем она выше), количеству (одиночные, множественные, диффузные) и по гистологическому строению — клеточному составу (см. выше).
Стадии заболевания протекают от предшественников: появления железистых полипов, далее по мере роста они могут подвергаться ворсинчатой трансформации, а в ворсинках — могут находить признаки озлакочествления. Таким образом, рост полипов происходит от простейшего строения к атипии и малигнизации, вплоть до рака ободочной кишки. По времени этот процесс в среднем протекает до 10-15 лет, но не менее 5 лет. [1] [2] [5] [7] [6]
В настоящее время специалисты онкологи выработали множество классификаций: в зависимости от формы роста, клеточного строения, стадии заболевания. Но большинство онкологов пользуются единой международной классификацией по TNM, где T — это Tumor — первичная опухоль, N — Nodules — лимфатические узлы, M — Metastasis — метастазы. На этом «едином языке», своего рода коде, шифре заболевания онкологи кодируют все полученные данные о раке ободочной кишки, где и как он расположен. Этот код помогает в выборе правильной тактики лечения. [1] [5]
Осложнения опухоли толстой кишки
Осложнения полипов толстой кишки на ранних стадиях практически не встречаются, а вот при росте полипа в размерах их количество и тяжесть растет. К наиболее встречаемым осложнениям относят:
Чаще всего осложнениями рака ободочной кишки могут быть нарушения работы кишечника (запоры, кишечная непроходимость — вследствие перекрытия просвета ободочной кишки раковым образованием), анемии (чаще всего при локализации опухоли в правых отделах ободочной кишки или массивных кровотечениях), воспаления в стенке новообразования, разрывы — перфорации с развитием калового перитонита. Никогда не надо дожидаться развития осложнения, ведь чем тяжелее состояние, тем выше риск неблагоприятного исхода. Ранняя диагностика и лечение улучшают прогноз. [1] [3] [5] [4]
Диагностика опухоли толстой кишки
Диагностика доброкачественных образований
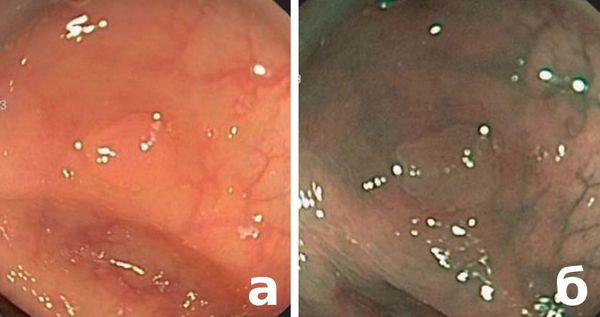
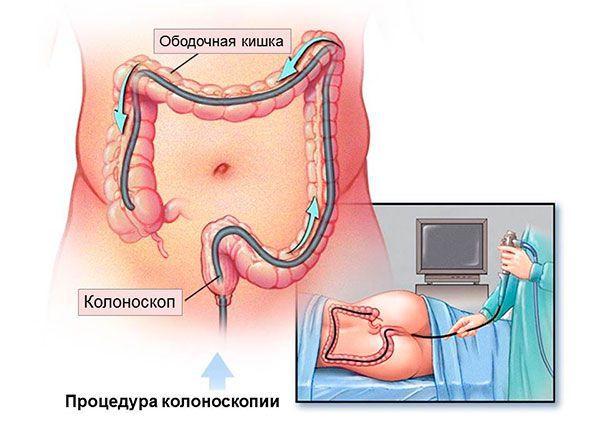
По жалобам или клиническим проявлениям можно только заподозрить наличие проблемы, и лишь эндоскопические методы диагностики, такие как колоноскопия, позволяют не только найти, но и определить степень проблемы (после взятия биопсии и его гистологическом исследовании — изучении клеток под микроскопом). На современном этапе используется высокоразрешающая световая колоноскопия, а также используются современные технологии выявления мельчайших трансформаций слизистой оболочки толстого кишечника, предраковых заболеваний и ранних раков: хромоколоноскопия, узкоспектральная (narrow band imaging — NBI), увеличительная и аутофлюоресцентная эндоскопия (autofluorescence imaging — AFI).
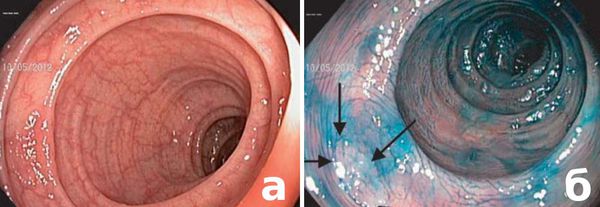
а — стандартный осмотр в белом свете: определяется патологический участок слизистой оболочки ободочной кишки с нарушенным сосудистым рисунком;
б — после окрашивания аденома имеет четкие границы (отмечены стрелками).
Плюсы фиброколоноскопии:
Минусы:
В помощь для определения показаний к прохождению колоноскопии создан тест на скрытую кровь («тест-полоска для одномоментного определения скрытой фекальной крови «Acon Bioteh Co»).
Подводя итог, можно утверждать, что колоноскопию нужно проводить всем лицам с заболеваниями толстого кишечника, а в качестве скрининга — это исследование хорошо проводить всем старше 45 лет, с частотой 1 раз в 2-3 года. [6]
Что касается злокачественных образований, то современные методы исследования позволяют выявить рак не только в «запущенном» состоянии, но и на ранних этапах заболевания. Врач-специалист всегда поможет подобрать верный алгоритм — провести «онкопоиск».
Чаще всего в него включают сбор жалоб, истории заболевания и жизни, наследственность, клиническое исследование (ректальное исследование, аноскопия, ректороманоскопия, ректосигмоскопия, колоноскопия, ОАК, анализ каловых масс на «скрытую кровь», ирригоскопию, УЗИ органов брюшной полости и малого таза, эндоректальное УЗИ, биопсию найденного «подозрительного» места или образования, КТ, МРТ или СКТ органов брюшной полости и малого таза). Сопоставив результаты, врач поставит или исключить раковое заболевания ободочной кишки. [1] [6]
Лечение опухоли толстой кишки
Терапевтических методов лечения полипов ободочной кишки в настоящий момент не существует. Никакая таблетка, настой, настойка, «волшебный» порошок, излучение света, воды или космоса, лечение «соком травы чистотела» по А.М. Аминеву (1965) не действуют и не убирают полип, а лишь оттягивают время и приводят к прогрессированию процесса, вплоть до развития рака ободочной кишки. Действует «золотое правило»: увидел полип — удали полип.
На современном этапе используются:
Только удаление полипов эндоскопическим и хирургическим методами является радикальным и дает надежду на благоприятный результат. Только квалифицированный врач может определить показания и противопоказания для выполнения данной операции и профилактировать осложнения.
При лечении злокачественных образований есть два пути.
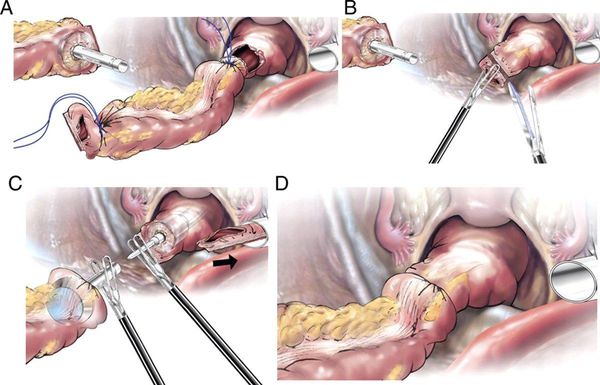
Первый. В незапущенном случае — при возможности полного удаления ракового образования ободочной кишки проводят радикальную операцию по удалению образования (отдела или половины ободочной кишки) с удалением её региональных путей метастазирования с последующем проведением курсов химиолучевой терапии. При раке ободочной кишки объём резекции в зависимости от локализации опухоли колеблется от дистальной резекции сигмовидной кишки до субтотальной резекции ободочной кишки. Чаще всего выполняются дистальная резекция сигмовидной кишки, сегментарная резекция сигмовидной кишки, левосторонняя гемиколэктомия, резекция поперечной ободочной кишки, правосторонняя или левосторонняя гемиколэктомия, также выполняют переднюю резекцию или экстирпацию прямой кишки. Современное развитие хирургии позволяет выполнять радикальные онкологические операции на толстой кишке с использованием лапароскопических технологий, которые позволяют уменьшить операционную травму и ускорить реабилитацию пациентов. [3] [8]
В настоящее время в ведущих клиниках мира более 80% таких операций выполняются видеоэндоскопическим (лапароскопическим) методом.
Второй. В «запущенном» случае осуществляют симтоматическое или паллиативное лечение, для уменьшения рисков или проявлений осложнений. [3] [8]
Прогноз. Профилактика
При полипах прогноз простой: чем раньше обнаружили и удалили доброкачественное образование ободочной кишки, тем меньше его размер, меньше технических сложностей и объем операции, ниже риск его озлокачествления.
После удаления озлокачествленных полипов нужна ежемесячная колоноскопия в первый год наблюдения, каждые 3 месяца — во второй, через 2 года — раз в 6 месяцев.
Профилактические меры для уменьшения риска развития полипов ободочной кишки сводятся к нормализации работы кишечника путем соблюдения диеты, режима питания, сна и отдыха, употребления растительной пищи, богатой клетчаткой, уменьшения потребления «канцерогенных» продуктов, консервантов, газированных напитков, соблюдения подвижного образа жизни. [10]
При злокачественных образованиях все тоже очень просто. Чем раньше верифицировано и обнаружено, тем менее запущено и проще удалить. Чем выше стадия заболевания, тем хуже отдаленные результаты: меньше выживаемость.
Таким образом, профилактика слагается из нормализации питания, уменьшения потребления канцерогенов, регулярном стуле, лечении воспалительных заболеваний ободочной кишки и проведения ранней диагностики: онкопоиска. Только специалист поможет определиться с необходимым обследованием и назначить его. [3] [8]
Что такое рак толстой кишки (колоректальный рак)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Пылева А. Л., онколога со стажем в 21 год.
Определение болезни. Причины заболевания
Эпидемиология
Провоцирующие факторы
Спровоцировать развитие заболевания могут следующие факторы [1] :
Наличие аденоматозных полипов. Полипы — это относительно доброкачественные новообразования, которые имеют вид нароста, выступающего в просвет полого органа, в данном случае кишечника. Существует несколько видов колоректальных полипов. Одни из них склонны к малингизации (перерождению в злокачественную опухоль), другие нет. Например, фиброзные и гиперпластические полипы не склонны к злокачественной трансформации. Ювенильные и воспалительные могут переродиться в рак при наличии диспластических изменений, а вот аденоматозные полипы однозначно склонны к малигнизации. Максимальные риски возникают в следующих случаях:
Возраст старше 50 лет. Крайне редко рак толстой кишки диагностируется у молодых людей. С возрастом вероятность обнаружения опухоли увеличивается. Наиболее подвержены риску люди старше 60 лет.
Симптомы рака толстой кишки
Клинические проявления колоректального рака зависят от локализации опухоли и стадии заболевания. Довольно часто на начальных этапах никаких жалоб больные не предъявляют, а опухоль обнаруживается только при специальном обследовании.
Местные симптомы
Довольно часто первым специфическим симптомом позднего рака толстой кишки является кишечная непроходимость. Она возникает из-за того, что просвет кишки перекрывается опухолевыми массами. Симптомы и тяжесть этого состояния обуславливаются локализацией обтурации (закупорки). Если это правый отдел толстого кишечника, просвет которого довольно широкий, то кишечное содержимое будет иметь мягкую или кашицеобразную консистенцию. Непроходимость здесь развивается лишь на терминальных стадиях заболевания.
В сигмовидной и прямой кишке просвет более узкий, и содержимое в нём имеет плотную консистенцию. Поэтому именно здесь обтурация встречается чаще всего. Проявляется она задержкой стула, вздутием живота и схваткообразными болями. Постепенно присоединяются симптомы обезвоживания и дегидратации. Кишечная непроходимость — это жизнеугрожающее состояние, которое требует немедленной медицинской помощи.
В ряде случаев обтурация может иметь компенсированный характер. Сначала больного беспокоит запор, боль и вздутие живота, которые сменяются зловонными диареями, обусловленными действием гнилостной микрофлоры на содержимое приводящего отдела кишки — под ее действием происходит разжижение каловых масс. Постепенно компенсированная непроходимость неизбежно переходит в полную.
Если опухоль имеет большие размеры, ситуация может осложниться ее распадом с образованием выраженных кровотечений. При этом симптомы будут определяться локализацией кала. При локализации источника кровотечения в ободочной кишке в редких случаях возникает мелена — дёгтеобразный (чёрный, по консистенции похожий на кашицу) стул. Он является результатов ферментации крови кишечным содержимым. Если вовлечена прямая или сигмовидная кишка, наблюдается выделение алой крови из заднего прохода. На фоне массированной кровопотери развивается острая постгеморрагическая анемия, сопровождающаяся слабостью, бледностью кожных покровов и головокружением.
При локализации рака в прямой кишке могут наблюдаться патологические выделения из заднего прохода — слизь, кровь, гнойно-некротические массы, фрагменты новообразования.
Неспецифические симптомы
Рак толстой кишки восходящего отдела
«Рак восходящего отдела толстой кишки» — термин, который обозначает локализацию злокачественной опухоли. Анатомически толстая кишка состоит из нескольких отделов:
Основные особенности злокачественных опухолей восходящей толстой кишки:
Метахронный рак толстой кишки
Термин «метахронный рак» применяют для описания первично-множественных злокачественных опухолей. У больного выявляют сразу два разных злокачественных новообразования, которые не связаны между собой и не являются метастазами друг друга. Такие опухоли могут находиться в разных частях организма, парных органах (например, правой и левой молочных железах) или в разных местах в одном органе.
Такие ситуации встречаются при разных онкологических заболеваниях, в том числе колоректальном раке. Например, он может сочетаться с опухолями желудочно-кишечного тракта, женской репродуктивной системы. С метахронным раком сложнее бороться, тем не менее, при своевременной диагностике зачастую возможно радикальное лечение и наступление ремиссии.
Патогенез рака толстой кишки
Классификация и стадии развития рака толстой кишки
Наиболее часто встречающаяся форма колоректального рака — это аденокарцинома. Её диагностируют в 75-80 % случаев. Среди других вариантов рака встречаются:
В зависимости особенностей роста новообразования, выделяют:
Клинические формы рака ободочной кишки:
Кроме того, выделяют осложнённые формы — если рак толстой кишки привел к кишечной непроходимости, перфорации (образованию сквозного отверстия) стенки кишки, кровотечению, воспалению в брюшной полости.
Стадии рака прямой кишки
Для определения стадии используется TNM классификация, основанная на степени инфильтрации опухоли, её взаимодействия с окружающими органами и тканями, а также наличии регионарных и отдалённых метастазов. Здесь выделяют:
По клинической картине невозможно точно сказать, на какой стадии находится заболевание, потому что его течение зависит от множества факторов и в каждом случае индивидуально.
На ранних стадиях рака прямой кишки симптомы, как правило, отсутствуют. Злокачественная опухоль в кишке может расти в течение нескольких лет, не вызывая у больного жалоб. Поэтому всем людям начиная с 50 лет важно проходить скрининговые исследования. В то же время, выраженные симптомы могут наблюдаться уже на этапе предраковых изменений — кишечных полипов.
Обычно первыми проявлениями заболевания становятся запоры, диарея, изменения характера стула, боли и чувство дискомфорта в животе, его вздутие из-за скопления газов (метеоризм).
Когда опухоль достигает больших размеров, она вызывает полную или частичную кишечную непроходимость. Зачастую таким больным требуется экстренная медицинская помощь.
Также может развиться осложнение в виде перфорации стенки кишки – образования в ней сквозного отверстия. При этом возникают сильные боли в животе, напряжение мышц брюшного пресса, тошнота, рвота, повышение температуры тела.
Кровотечение из опухоли приводит к анемии. Больной становится бледным, постоянно чувствует слабость, усталость, беспокоят головные боли, головокружения.
Когда раковые клетки распространяются по поверхности брюшины, развивается состояние, которое называется перитонеальным канцероматозом. Возникает асцит – патологическое скопление жидкости в брюшной полости. При этом увеличивается живот, нарушается работа внутренних органов. Если жидкости скапливается очень много, она начинает ограничивать подвижность диафрагмы, и у больного возникает одышка.
На IV стадии рак толстой кишки метастазирует. При этом возникают симптомы, которые зависят от того, в каких органах находятся метастатические очаги:
Рак толстой кишки восходящего отдела
«Рак восходящего отдела толстой кишки» — термин, который обозначает локализацию злокачественной опухоли. Анатомически толстая кишка состоит из нескольких отделов. Злокачественные опухоли правой (слепой, восходящей и поперечной ободочной) и левой (нисходящей ободочной и сигмовидной) части толстой кишки несколько различаются. Некоторые учёные даже призывают считать их двумя разными онкологическими заболеваниями.
Основные особенности злокачественных опухолей восходящей толстой кишки:
Метахронный рак толстой кишки
Термин «метахронный рак» применяют, когда у пациента выявляют сразу два разных злокачественных новообразования, которые не связаны между собой и не являются метастазами друг друга. Опухоли могут находиться в разных частях организма, парных органах (например, в молочных железах) или в разных местах в одном органе.
Если вторая опухоль возникла не позднее 6 месяцев после того, как обнаружена первая, то это синхронный рак. Если новообразования выявлены с промежутком более полугода, то такой рак называют метахронным. Такие ситуации встречаются в том числе колоректальном раке. Например, он может сочетаться с опухолями желудочно-кишечного тракта и женской репродуктивной системы.
Осложнения рака толстой кишки
Для рака толстой кишки характерно развитие различных осложнений, которые оказывают влияние как на течение заболевания, так и на его прогноз. В части случаев именно осложнения являются причиной гибели больного, в то время как сам онкологический процесс остается локализованным. Наиболее часто встречаются:
Диагностика рака толстой кишки
Когда необходимо обратиться к врачу
На ранних стадиях симптомы, как правило, отсутствуют. Поэтому всем людям начиная с 50 лет важно проходить скрининговые исследования. Обычно первыми проявлениями заболевания становятся запоры, диарея, изменения характера стула, боли и чувство дискомфорта в животе, его вздутие из-за скопления газов (метеоризм). При появлении этих симптомов следует обратиться к врачу.
В рамках диагностики рака толстой кишки необходимо не только определить наличие опухоли как таковой, но и установить её гистологический вариант (клеточную форму), а также стадию заболевания. С этой целью используется комплексная диагностика.
Методы обнаружения опухоли
Для обнаружения опухоли применяют следующие методы:
Сразу после обнаружения проводится биопсия выявленного новообразования. Полученный материал отправляется на исследование в лабораторию, где определяют гистологический вид опухоли, степень инвазии в кишечную стенку (если материал позволяет) и её молекулярно-биологические характеристики.
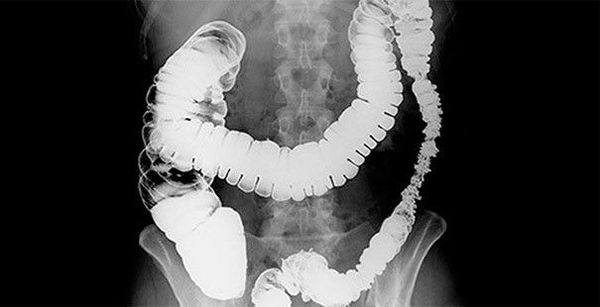
Также обнаружение новообразования возможно при помощи ирригоскопии — рентгенологического исследования толстого кишечника после двойного контрастирования. С помощью этого метода определяют форму роста новообразования, его протяжённость, наличие свищей и изъязвлений.
Дополнительные методы диагностики
Для уточнения распространенности процесса и планирования лечения прибегают к дополнительным методам диагностики:
Окончательное определение стадии проводится после интраоперационной ревизии брюшной полости. Только тогда можно определить истинную распространенность процесса.
Лечение рака толстой кишки
Хирургическое лечение
Хирургическое лечение может выполняться в один или два этапа. При одноэтапном лечении удаление опухоли и восстановление непрерывности кишечника проводится в ходе одной операции, когда края резекции соединяются анастомозом. Это возможно при соблюдении нескольких условий:
При несоблюдении этих условий существует высокая вероятность развития несостоятельности анастомоза, некроза и инфекционных осложнений. Чтобы этого избежать, проводят двухэтапные вмешательства. На первом этапе удаляется опухоль, а приводящий конец кишки выводится на переднюю брюшную стенку в виде колостомы, через которую будет выходить кишечное содержимое.
После того как больной заканчивает противоопухолевое лечение, результаты которого будут удовлетворительными, врачи проводят реконструктивные вмешательства по восстановлению непрерывности кишечника.
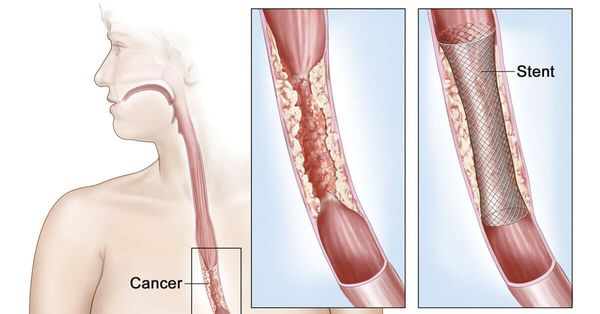
Эндоскопическое стентирование
Одним из частых осложнений колоректального рака является кишечная непроходимость. Кроме этого при метастазировании в печень может развиваться механическая желтуха. Оба состояния являются жизнеугрожающим и требуют немедленного медицинского вмешательства. Одним из методов решения проблемы является стентирование — установка специального каркаса, который обеспечивает расправление патологически суженного участка. При кишечной непроходимости введение стента в место обтурации расправляет опухолевые массы, позволяет расширить просвет кишки и обеспечить свободное прохождение кишечного содержимого. Таким образом, кишечная непроходимость купируется, что дает возможность более тщательно подготовиться к хирургическому вмешательству. Это особенно актуально в онкологической практике, так как у таких больных, к примеру, появляется время на проведение неоадъювантной химиотерапии. У пациентов с высокими рисками хирургических или анестезиологических осложнений, стентирование является основным методом коррекции кишечной непроходимости.
При развитии обтурации желчных протоков, аналогичное вмешательство выполняется на гепатобилиарной системе. С помощью эндоскопа через общий желчный проток, который располагается в двенадцатиперстной кишке, в место сужения вводят стент. В качестве альтернативы может применяться бужирование и баллонная дилятация.
Химиотерапия
Химиотерапия при раке толстой кишки проводится после операции (адъювантная) и назначается в следующих случаях:
Также возможно неоадъювантное химиотерапевтическое лечение первично нерезектабельных опухолей. В этом случае назначается несколько курсов химиотерапии, и после их окончания повторно оценивается возможность проведения радикальной операции.
Химиотерапию рекомендуют назначать не позднее, чем через 28 дней от момента операции (при отсутствии противопоказаний). При этом основная терапия длится 3-4 месяца, после чего проводится поддерживающая терапия.
Таргетная терапия
Таргетные препараты действуют на клеточные механизмы, которые обеспечивают канцерогенез — процесс образования и развития злокачественной опухоли. Они не могут полностью уничтожить рак, но существенно замедляют его рост и прогрессирование. Ввиду своего узкоспециализированного действия эти препараты назначаются только после проведения специальных анализов, которые выявляют наличие мутаций, при которых показана, или наоборот, неэффективна таргетная терапия.
Например, добавление к стандартный режимам химиотерапии при лечении метастатического рака толстой кишки бевацизумаба, цетуксимаба или панитумумаба увеличивает общую продолжительность жизни с 18 месяцев до 29. Бевацизумаб ингибирует активность фактора роста эндотелия, что снижает васкуляризацию опухоли. Цетуксимаб и панитумумаб действуют на рецептор эпидермального фактора роста (EGFR), который отвечает за дифференцировку, пролиферацию и выживаемость злокачественных клеток.
Лучевая терапия
Диспансерное наблюдение
После того как лечение рака толстой кишки успешно завершено, сохраняется риск рецидива. Он наиболее высок в течение первых трёх лет, поэтому все пациенты нуждаются в регулярном диспансерном наблюдении. Обычно осмотры врача, УЗИ и анализы крови на раково-эмбриональный антиген (РЭА) проводят со следующей периодичностью:
Кроме того, раз в два года необходимо проходить колоноскопию. Если во время этих обследований будут обнаружены патологические изменения, то врач назначит компьютерную томографию, сканирование костей и другие методы диагностики.
Особенности реабилитации
После операции при раке толстой кишки врач дает стандартные рекомендации по поводу питания, возвращения к физической активности. Сроки восстановления зависят от вида хирургического вмешательства, способа его проведения (эндоскопический, лапароскопический или открытый через разрез). Если пациенту наложена постоянная колостома, перед выпиской ему объяснят, как за ней правильно ухаживать.
Некоторые побочные эффекты химиопрепаратов сохраняются после завершения курса лечения. В таком случае врач назначит необходимое лечение для их купирования, даст пациенту рекомендации по поводу образа жизни. Многие люди, избавившиеся от рака, испытывают психоэмоциональные проблемы, постоянно боятся рецидива. В таких случаях требуется помощь психолога.
Прогноз. Профилактика
Прогноз при раке кишечника определяется стадией опухоли, гистологическим вариантом новообразования и возможностью проведения радикального лечения.
Рак толстой кишки является потенциально предотвратимым заболеванием. Если соблюдать определенные правила, можно существенно снизить вероятность его возникновения.
Диета
Первым делом необходимо пересмотреть пищевое поведение. Рекомендуется нормализовать режим питания, отказаться от переедания, контролировать приём жиров животного происхождения. При недостатке в рационе пищевых волокон следует обогатить меню овощами, фруктами и кашами. Из мясных продуктов лучше отдавать предпочтение нежирному белому мясу и рыбе.
Двигательная активность
Важна также и нормальная двигательная активность. Если вы ведете малоподвижный образ жизни, постарайтесь хотя бы делать ежедневные получасовые прогулки. Но лучше оптимизировать свой режим дня, чтобы было достаточно времени на физическую активность и отдых.