Как называется водянка грудной полости
Водянка
Водянкой называют патологическое состояние организма, связанное с нарушением водно-солевого обмена между сосудами (артериальными, венозными, лимфатическими) и межклеточным пространством.
При водянке отмечается скопление жидкости в естественных полостях организма. В зависимости от того, в каких именно полостях отмечаются отеки, водянку называют по-разному:
Отеки рук, ног, лица и прочих частей тела представляют собой скопление жидкости в подкожной клетчатке и межмышечных пространствах, поэтому классифицируются как анасарка или упрощенно — водянка.
Возникновению отеков предшествуют многие патологические состояния и заболевания, поэтому лечением водянки занимаются практически все специалисты. Акушеры-гинекологи, кардиологи, хирурги, реаниматологи, аллергологи, онкологи, дерматовенерологи.
Поскольку нарушения водного обмена касаются внутренних органов, чаще всего лечение водянки проводят специалисты по внутренним болезням — терапевты.
Причины
Задержка воды в организме обусловлена следующими причинами:
Симптомы
При локальной водянке симптомы зависят от локализации отека. При выраженных отеках век сужается поле зрения. Отеки ног не позволяют надеть привычную обувь. Водянка головного мозга приводит к нарушениям сознания, а гидроцеле проявляется тянущей болью в яичке. Неврологические отеки сопровождаются нарушением функций конечностей и болью вследствие сдавления нервных окончаний.
Отсутствие острой боли при водянке маскирует опасность состояния. Сгущение крови увеличивает риск развития тромбоза, который может привести к острой гипоксии и шоку.
У беременных, внутренние отеки которых проявляются только после задержки 3-4 литров жидкости, одновременно происходит отек плаценты, за счет которого сжимаются сосуды пуповины и развивается кислородное голодание плода.
Диагностика водянки не представляет трудностей и основывается на клинических проявлениях и данных анамнеза.
При обнаружении отеков проводятся дополнительные исследования с целью выявить причину появления водянки.
Лечение
В лечении водянки уделяется внимание основному заболеванию. Проводится терапия патологии почек, печени, эндокринных желез.
Для купирования острых состояний — отека мозга и легких — применяются реанимационные мероприятия с использованием препаратов «пеногасителей» и комплекса противошоковой терапии.
Патогенетическое лечение водянки основывается на механизме образования отеков. С целью «возвращения» жидкой среды в сосудистое русло проводится инфузия кристаллоидных (солевых) растворов. После чего — коллоидных (белковых) растворов с целью повышения онкотического давления крови и удержания всосавшейся в кровь жидкости. После инфузии вводятся мочегонные средства. Исключение составляют беременные пациентки, прием любых мочегонных препаратов которым противопоказан.
Профилактика
Профилактика отеков сводится к снижению количества потребляемой поваренной соли и жидкости, а также лечению основного заболевания.
Для профилактики отеков во время беременности разработаны специальные программы.
Асцит при онкологической патологии
Асцит (скопление жидкости в брюшной полости) определяют у 50% больных на ранних стадиях онкологических заболеваний и почти у всех пациентов, у которых раковый процесс находится на последней стадии.
Клиника онкологии Юсуповской больницы оснащена новейшей диагностической аппаратурой ведущих мировых производителей, с помощью которой онкологи выявляют ранние стадии онкологической патологии. Химиотерапевты, радиологи, онкологи проводят лечение пациентов с асцитом в соответствии с международными стандартами оказания медицинской помощи. В то же время врачи индивидуально подходят к выбору метода лечения каждого пациента.
Причины развития
Асцит является грозным осложнением рака желудка и толстой кишки, колоректального рака, злокачественных опухолей поджелудочной железы, онкологической патологии молочных желез, яичников и матки. При накоплении в брюшной полости большого объёма жидкости повышается внутрибрюшное давление, диафрагма смещается в грудную полость. Это приводит к нарушению работы сердца, лёгких. Происходит нарушение кровообращения по сосудам.
При наличии асцита организм пациента теряет большое количество белка. Нарушается обмен веществ, развивается сердечная недостаточность и другие расстройства равновесия внутренней среды организма, которые ухудшают течение основного заболевания.
В брюшной полости здорового человека всегда есть небольшое количество жидкости. Она предотвращает склеивание между собой листков брюшины. Выработанная внутрибрюшная жидкость обратно всасывается брюшиной.
При развитии онкологических заболеваний происходит нарушение нормального функционирования организма. Происходит сбой секреторной, резорбтивной и барьерной функции листков брюшины. При этом может наблюдаться либо избыточная продукция жидкости, либо нарушение процессов ее всасывания. В результате в брюшной полости накапливается большой объём экссудата. Он может достигать двадцати литров.
Основная причина поражения брюшины злокачественными клетками – её тесное соприкосновение с органами, которые поражены раковой опухолью. Асцит при наличии онкологической патологии развивается под воздействием следующих факторов:
Причиной асцита может быть химиотерапия. Скопление жидкости в брюшине происходит вследствие раковой интоксикации. Если печень поражается первичной раковой опухолью, метастазами злокачественных клеток из новообразований иной локализации, нарушается отток крови по её венозной системе, развивается портальная гипертензия – повышение давления внутри воротной вены. Просвет венозных сосудов увеличивается, из них пропотевает плазма и накапливается в брюшной полости.
Причиной асцита может быть канцероматоз брюшины. При наличии раковой опухоли органов брюшной полости на париетальном и висцеральном листах брюшины оседают атипичные клетки. Они блокируют резорбтивную функцию, в результате чего лимфатические сосуды плохо справляются с предназначенной нагрузкой, происходит нарушение оттока лимфы. Свободная жидкость постепенно накапливается в брюшной полости. Таков механизм развития канцероматозного асцита.
Стадии тяжести
Выделяют три стадии водянки брюшной полости в зависимости от количества скопившейся жидкости:
Симптомы
Основное проявление асцита – значительное увеличение размеров и патологическое вздутие живота. Признаки водянки брюшной полости могут нарастать стремительно или в течение нескольких месяцев. Асцит проявляется следующими клиническими симптомами:
Визуально у больного увеличивается живот, в горизонтальном положении он свисает и начинает «расплываться» по бокам. Пупок постепенно все более выпячивается, а на растянутых кожных покровах просматриваются кровеносные сосуды. По мере развития асцита пациенту становится тяжело наклоняться, появляется одышка.
Врачи клиники онкологии проводят оценку клинических проявлений заболевания и проводят дифференциальную диагностику рака с другими болезнями, проявлением которых является асцит.
Диагностика
Асцит врачи выявляют во время осмотра пациента. Онкологи Юсуповской больницы проводят комплексное обследование пациентов, которое позволяет выявить причину скопления жидкости в брюшной полости. Один из наиболее достоверных методов диагностики – ультразвуковое исследование. Во время процедуры врач не только чётко видит жидкость, но и высчитывает её объем.
При асците онкологи обязательно выполняют лапароцентез. После прокола передней брюшной стенки врач аспирирует жидкость из брюшной полости и отправляет в лабораторию для исследования. С помощью компьютерной томографии рентгенологии определяют наличие злокачественных новообразований в печени, которые вызывают портальную гипертензию.
Магнитно-резонансная томография дает возможность определить количество скопившейся жидкости и ее локализацию.
Лечение
Медикаментозная терапия асцита не проводится из-за низкой эффективности. Антагонисты альдостерона и диуретики нормализуют водно-солевой обмен и предотвращают избыточную секрецию перитонеальной жидкости. Онкологи Юсуповской больницы на поздних стадиях онкологического заболевания пациентам с асцитом предлагают выполнить паллиативную операцию:
Врачи клиники онкологии при асците проводят традиционную или внутриполостную химиотерапию – после удаления жидкости в брюшную полость вводят химиопрепарат. Для удаления жидкости выполняют лапароцентез. Процедуру не проводят при наличии следующих противопоказаний:
Лапароцентез назначают в случаях, когда прием диуретиков не приводит к положительному результату. Также процедура показана при резистентном асците.
Лапароцентез проводится в несколько этапов с применением местной анестезии:
Методом лапароцентеза можно вывести из организма больного до 10-ти литров жидкости. При этом может потребоваться введение альбуминов и других препаратов, чтобы предотвратить развитие почечной недостаточности.
При необходимости в брюшной полости могут быть установлены временные катетеры, по которым постепенно будет выводиться избыточная жидкость. Следует учесть, что применение катетеров может привести к снижению артериального давления и образованию спаек.
Выделяют также противопоказания к проведению лапароцентеза. Среди них:
Мочегонные средства назначают пациентам с развивающимся асцитом при раковых заболеваниях длительным курсом. Эффективность оказывают такие препараты, как «Фуросемид», «Диакарб» и «Верошпирон».
При приеме мочегонных средств в обязательном порядке назначают также препараты, содержащие калий. В противном случае высока вероятность развития нарушений водно-электролитного обмена.
Диетическое питание прежде всего подразумевает уменьшение количества потребляемой соли, задерживающей жидкость в организме. Также важно ограничить количество употребляемой жидкости. Рекомендуется включать в рацион больше продуктов, содержащих калий.
Пациентам после удаления жидкости из брюшной полости обеспечивают сбалансированное и калорийное питание. Это позволяет обеспечить потребность организма в белках, углеводах, витаминах и минералах. Потребление жиров сокращают.
Асцит неракового происхождения
Асцит – следствие различных нарушений, которые происходят в организме. Тактика лечения зависит от патологического процесса, который вызвал скопление жидкости в брюшной полости:
Для выведения жидкости из организма пациентам с асцитом назначают мочегонные препараты. Основной метод устранения асцита – удаление скопившейся жидкости посредством прокола брюшной стенки с последующей установкой дренажа. При устойчивом асците проводят реинфузию перитонеальной жидкости после её фильтрации. Перитонеовенозный шунт при асците брюшной полости обеспечивает поступление жидкости в общий кровоток. Для этого хирурги формируют конструкцию с клапаном, при помощи которой жидкость из брюшной полости во время вдоха поступает в систему верхней полой вены.
Оментогепатофренопексию при асците брюшной полости выполняют с целью снижения давления в венозной системе. Хирург подшивает сальник к диафрагме и печени. После чего во время дыхательных движений вены разгружаются от крови. В итоге уменьшается выход жидкости через стенку сосудов в брюшную полость. В результате деперитонизации (иссечения участков брюшины) создаются дополнительные пути оттока для перитонеальной жидкости.
Прогноз
Асцит при онкологическом заболевании в разы ухудшает общее самочувствие больного. Как правило, такое осложнение возникает на поздних стадиях онкологии, при которых прогноз выживаемости зависит от характера самой опухоли и ее распространенности по организму.
Продолжительность жизни при асците зависит от следующих факторов:
Развитие асцита может предотвратить опытный врач, наблюдающий пациента. Врачи Юсуповской больницы имеют огромный опыт борьбы с различного рода онкологическими заболеваниями. Квалификация медицинского персонала и новейшее оборудование позволяют провести точную диагностику и качественное, эффективное лечение согласно европейским стандартам.
Преимущества лечения асцита в Юсуповской больнице
Часто лечение асцита, вызванного раком, проводится в неспециализированных клиниках, где нет соответствующих условий и оборудования, не учитываются особенности онкологических больных.
Цель Юсуповской больницы — предоставить каждому пациенту максимально квалифицированную, эффективную помощь:
Наши усилия постоянно направлены на повышение эффективности лечения, улучшение качества жизни и прогнозов для каждого пациента.
Для того чтобы увеличить продолжительность и улучшить качество жизни пациента с асцитом, который развился вследствие онкологической патологии, обращайтесь к онкологам Юсуповской больницы. Врачи клиники онкологии проводят терапию, направленную на устранение причины накопления избыточного количества жидкости в брюшной полости, проводят симптоматическое лечение.
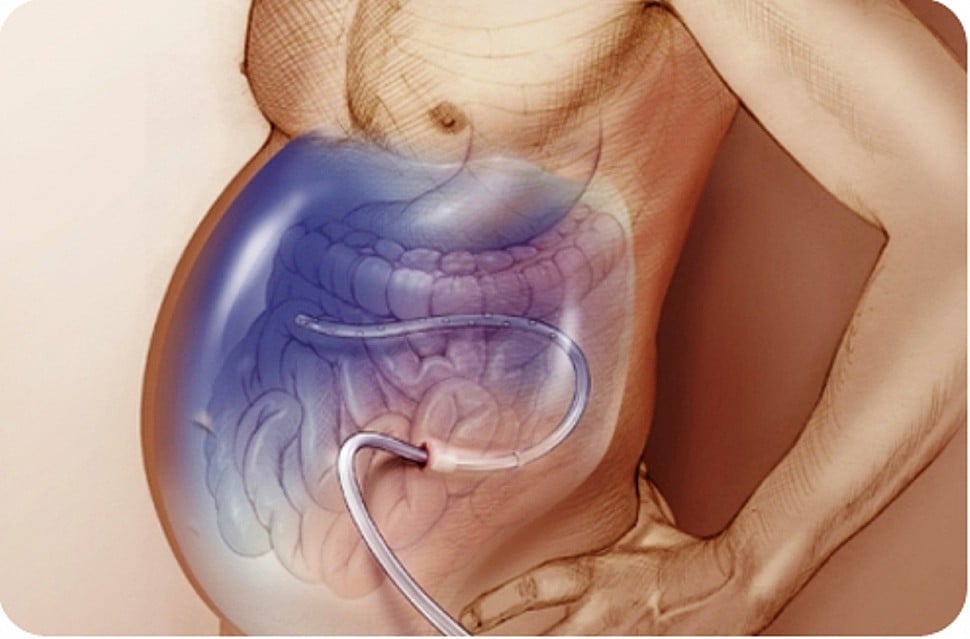
Водянка грудной полости
Гидроторакс – это грудная водянка, скопление транссудата между листками плевры в грудной полости. Гидроторакс явление вторичное, возникающее при многих заболеваниях: хронических болезнях сердца и сердечной недостаточности, декомпенсированных пороках сердца, болезнях почек и лёгких, сдавливании крупных вен опухолями, кахексии.
Течение болезни хроническое.
Нередко гидроторакс наблюдается одновременно с развитием водянки брюшной полости. При скоплении большого кол-ва жидкости у больных животных возникают одышка, цианоз слизистых оболочек; при перкуссии в нижних участках грудной полости — тупой звук, верхняя граница притупления имеет горизонтальное положение, изменяющееся в зависимости от положения тела животного. Течение болезни может быть острым и хроническим с периодами улучшения или ухудшения состояния животного.
Диагноз ставят на основании клинических признаков. При рентгенологическом исследовании обнаруживают сплошное затенение нижней половины легочного поля с горизонтальной верхней границей, колеблющейся во время дыхания.
В дифференциальном диагнозе исключают плеврит, болезненность реберных стенок, шумы трения плевры.
Пункцией плевральной полости получают экссудат. Транссудат при гидротораксе в отличие от экссудата при плеврите прозрачный, содержит меньше белка, более низкой плотности. При микроскопии его осадка находят эритроциты, клетки эндотелия, небольшое количество лейкоцитов, преимущественно лимфоцитов.
Всегда стоит помнить, что при гидротораксе прогноз неблагоприятный и чем раньше будет диагностировано заболевание, тем больше шансов на выздоровление Вашего питомца.
Буллы в легких (эмфизема)
Буллы (ложные легочные кисты) — это патологические воздушные полости в легких (от англ. blebs — «пузыри»), которые могут возникать из-за механического повреждения паренхимы, перенесенного инфекционно-воспалительного или другого заболевания. Избыток воздуха в этих мешкообразных полостях, изменение структуры легочного матрикса, сокращение площади функциональных участков дыхательного органа приводят к стойкому нарушению дыхания, а последствия таких патологических изменений могут быть необратимыми. Формирование и увеличение булл в легких приводит к снижению газообменной функции легких, а в случае разрыва крупной буллы может привести к жизнеугрожающему состоянию – пневмотораксу.
Интересный факт: для пациентов с крупными буллами в легких опасны авиаперелеты. Дело в том, что в полете на высоте 2,5 км от земли патологические полости могут увеличиться в диаметре на 30-40%, а значит может случиться эпизод пневмоторакса, разрыва буллы.
Буллы чаще всего диагностируют у курящих людей (обычно это мужчины старше 50 лет со стажем около 15 пачколет) на фоне центрилобулярной эмфиземы легких или ХОБЛ. Оба эти заболевания так или иначе связаны с повреждением (растяжением) альвеол, нарушением структуры легочной паренхимы, с ее старением. Иногда эти патологические изменения связаны не с курением, а являются следствием нарушения обмена веществ, инфекционно-воспалительного процесса, аутоиммунного заболевания, либо обусловлены генетически.
Заболевание с трудом поддается лечению. Если установлена причина образования булл, их размер небольшой, вовремя проведены диагностические мероприятие и начато лечение, патологические изменения поддаются консервативному лечению. При пневмотораксе буллы удаляются хирургически с применением эндоскопической техники.
Буллы требуют динамического наблюдения: КТ, спирометрии, консультации пульмонолога.
Что значит булла в легком?
Согласно определению, данному на международном медицинском CIBA-симпозиуме, буллой следует считать воздушную полость в легком, диаметр которой превышает 1 см, при этом альвеолярная стенка истончается до 1 мм и менее.
В медицине принято разграничивать буллезную эмфизему и буллезную болезнь. Их различают в зависимости от причин возникновения, по этиологии, а также в зависимости от последствий для здоровья. Буллезную эмфизему обычно диагностируют у пациентов с признаками ХОБЛ (хронической обструктивной болезни легких) на фоне двусторонней эмфиземы панацинарного или центрилобулярного типа. При буллезной болезни эмфизема не наблюдается, а полость может быть одна либо немного больше. Буллезная болезнь может быть при врожденном синдроме Марфана. Буллезная эмфизема при отсутствии лечения и адекватных действий по сдерживанию ее роста (отказ от курения, работы на опасном производстве, лечение хронического бронхита и др.) со временем способна привести к дыхательной или сердечной недостаточности, коллапсу легкого, тяжелому кашлю с кровью, к непереносимости физических нагрузок.
Буллы формируются по принципу мыльных пузырей: сначала возникают маленькие, затем они объединяются, образуя крупные буллы, и так далее. При буллезной эмфиземе легочная ткань становится похожа на старую губку — по мере ее изнашивания поры становятся крупнее, а материал теряет эластичность и рвется.
Крупные буллы (диаметр может достигать до 10 см) образуются при разрушении альвеолярных перегородок. Альвеолы — пузырьки, из которых состоит нормальная воздушная легочная ткань. Хранение воздуха, транспортировка кислорода, воздухообмен осуществляется в альвеолах, а сам процесс требует структуры дозированного поступления воздуха. Буллы, даже очень небольшие, привносят элемент хаоса и энтропии в работу важнейшего дыхательного органа.
Симптомы буллезной эмфиземы
В ряде исследований, опубликованных в открытой международной базе PubMed, подчеркивается, что к образованию булл в легких неизбежно приводят такие факторы как:
И только следом за этими факторами по распространенности идут перенесенные в прошлом инфекционно-воспалительные заболевания дыхательных путей, аутоиммунные заболевания, нарушение обмена веществ, врожденные особенности организма.
В преобладающем большинстве случаев буллезную эмфизему диагностируют у людей преклонного или зрелого возраста, однако буллы могут быть обнаружены и у молодых людей.
Небольшие буллы никак себя не проявляют. В целом большинство заболеваний основного дыхательного органа пациенту сложно у себя даже заподозрить — легкие не болят, а когда возникают одышка, кашель, нехватка воздуха, болезнь приводит пациента в реанимацию за считанные часы.
Патологические симптомы могут проявиться по мере увеличения булл и развития эмфиземы. Профилактика заболевания возможна с помощью регулярного скрининга — низкодозовой КТ легких. Обследование в режиме 3D и в высоком разрешении покажет даже малейшие отклонения от нормы.
Для определения (точной стадии) буллезной эмфиземы применяется метод спирометрии — функциональной диагностики легких. Как правило после спирометрии, если показатели не в норме, пульмонолог отправляет пациента на КТ легких.
Заподозрить буллы в легких можно при наличии следующих симптомов:
Поскольку увеличение булл довольно длительно по времени, больной может не замечать ухудшения самочувствия, в частности, становится все труднее задерживать дыхание из-за уменьшения жизненной емкости легких, а гипоксия воздействует в целом на все внутренние органы — человек буквально «увядает».
Буллы в легких на КТ
Буллы в легких на КТ визуализируются как отчетливые, сравнительно более затемненные пузырькообразные участки легочной ткани, напоминающие дыры или крупные поры губки. Чем более плотная ткань, тем более она светлая на КТ-сканах — поэтому, например, кости белые, а воздушная легочная ткань сравнительно однородного графитно-серого цвета.
На КТ легких врач-рентгенолог может точно определить диаметр булл, их количество, выяснить, есть ли признаки эмфиземы, бронхоэктазы либо иные диффузные легочные заболевания.
Как лечить буллы в легких
Пациенту необходимо отказаться от курения и оставить работу на вредной производственной деятельности, иначе все лечебные мероприятия будут бессмысленны. В неосложненных случаях и на ранних стадиях эмфиземы (или буллезной болезни) лечение консервативное, комбинированное. Терапия назначается врачом-пульмонологом и может включать:
Положительным аспектом является то обстоятельство, что полный и пожизненный отказ от курения у большинства пациентов приостанавливает развитие буллезной эмфиземы, а применение кислородотерапии у серьезно больных пациентов может продлить жизнь на 5-10 лет.
Хирургическое лечение булл (эндоскопическое «сшивание») может быть показано при рецидивирующих пневмотораксах на фоне растущих полостей. Пациенту проводятся операции буллэктомия и плевродез. Однако абсолютный успех такого лечения не может быть гарантирован.
Хирургическое лечение
Хирургическое лечение называется буллэктомией. Если у человека выявлена гигантская булла — то это является показанием к хирургическому лечению. Небольшие размеры булл плохо поддаются хирургическому лечению, эффект от операции незначительный. Одышка редко уменьшается.
Буллы, не сопровождающиеся клинической симптоматикой (одышкой) или осложнениями (пневмоторакс, нагноение), удалять не рекомендуется.
Противопоказаниями к буллэктомии являются продолжающееся курение, тяжелые сердечно-сосудистые заболевания, диффузная эмфизема с малым сдавлением окружающей легочной ткани.
Показанием к хирургическому лечению могут быть рецидивирующие пневмотораксы на фоне буллезных изменений. В таком случае одномоментно проводят буллэктомию и плевродез.
Текст подготовил
Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, доцент. Стаж 19 лет
Если вы оставили ее с 8:00 до 22:00, мы перезвоним вам для уточнения деталей в течение 15 минут.
Если вы оставили заявку после 22:00, мы перезвоним вам после 8:00.
Пневмоторакс. Гидроторакс. Гемоторакс. Хилоторакс
Введение
Если вообразить плоский полиэтиленовый пакет, проложенный между плотно упакованными предметами или конструктивными элементами, то можно составить представление об устройстве большинства пленочных оболочек или прослоек человеческого организма. Таковы, например, конъюнктива и брюшина; такова и плевра – серозная двухлепестковая оболочка легких, средостения и внутренней поверхности грудной клетки.
Плевра своим висцеральным (легочным) лепестком плотно покрывает каждое легкое и переходит в париетальный, пристеночный лепесток. Узкое пространство между висцеральным и париетальным лепестками носит название плевральной полости. В здоровом состоянии это щелевидное пространство заполнено незначительным (всего несколько миллилитров) объемом серозной жидкости. В целом, такое морфологическое и механическое устройство плевры является важным элементом дыхательной системы, обеспечивающим наиболее эффективный внешний газообмен.
Вынесенные в заголовок пульмонологические термины обозначают четыре близких по сути состояния, которые встречаются с разной частотой и имеют собственные нюансы, но практически всегда создают серьезную проблему для дыхательной системы, следовательно, в целом для здоровья, а нередко и для жизни.
Определения
Пневмоторакс – присутствие воздуха в плевральной полости.
Гидроторакс – скопление негнойной жидкости (выпота) в плевральной щели.
Гемоторакс – наличие в плевральном пространстве того или иного объема крови.
Хилоторакс – скопление жирной лимфы (хилуса, хилезной жидкости) в плевральной полости.
Причины
Пневмоторакс возникает при механических торакальных травмах, – открытых или закрытых, – в том числе ятрогенных. Последние могут быть побочным эффектом или осложнением медицинских процедур, однако искусственный пневмоторакс иногда показан при туберкулезе и вызывается целенаправленно. Кроме того, пневмоторакс в ряде случаев осложняет течение пульмонологических заболеваний (например, буллезной эмфиземы легких, а также может возникнуть при глубинном нырянии, высотном полете и других значительных перепадах давления.
Гидроторакс, как правило, развивается при сердечнососудистых, нефрологических, гастроэнтерологических и других заболеваниях, когда нарушается общий обмен и циркуляция жидкости в организме, что приводит к ее накоплению в патологически больших количествах (асцит).
Гемоторакс обычно становится следствием травматических кровотечений и в этом случае нередко сочетается с пневмотораксом. Кроме того, причинами могут выступать патология магистральных и периферических кровеносных сосудов, туберкулез, онкопроцесс в системе дыхания, абсцесс легкого, а также ятрогенные факторы.
Хилоторакс, наиболее редкий вариант скопления непредусмотренных субстанций в плевральной полости, чаще всего является осложнением патологии лимфодинамики. Встречается травматический хилоторакс, врожденный хилоторакс новорожденных, хилоторакс курильщика, хирургический, туберкулезный, тромбозный, гельминтозный и т.п.; хилоторакс при злокачественных опухолях, прорастающих в грудной проток, а также хилоторакс, обусловленный комбинацией различных причин (например, механических и биохимических).
Симптоматика
Любые нарушения целостности и содержимого плеврального пространства проявляются симптомами, специфическими для большинства видов пульмонологической патологии, а именно дыхательной недостаточностью, цианозом, слабостью, удушьем, кашлем и т.п. При открытых травматических повреждениях с пневмогидротораксом наблюдается пенистое кровотечение из раны. Нередко отмечается асимметрия дыхательных движений грудной клетки, отечность, тахикардия, снижение АД (особенно при гемотораксе) вынужденная поза пострадавшего (ортопноэ). Длительно существующий хилоторакс может приводить к существенному снижению массы тела, общей дегидратации.
В целом, симптоматика зависит от тяжести причин и количества вещества, скопившегося в плевральной полости. Зачастую симптоматика основного заболевания или травмы доминирует и является значительно более тяжелой, требующей немедленного начала реанимационных мероприятий.
Диагностика
Диагностика рассматриваемых состояний включает анализ клинических проявлений и их динамики; субъективных ощущений, внешнего вида и поведения больного; результатов перкуссии и аускультации. Инструментальные исследования, наиболее информативные при такого рода патологии – рентгенография, в том числе с контрастированием, КТ, УЗИ, пункционный отбор материала для дальнейшего лабораторного исследования. Назначаются также рутинные и специальные анализы крови, мокроты, выпота и т.д.
Лечение
Совершенно очевидно, что лечение пневмо-, гидро-, гемо- и хилоторакса бессмысленно, если не устраняются непосредственные причины. Поэтому дальнейшая терапевтическая стратегия и тактика определяется результатами диагностики и соответствующими протоколами оказания помощи. Чаще всего применяется аспирация воздуха или дренаж скопившихся жидкостей, однако основные усилия направляются на лечение основного заболевания или устранение последствий травмы.