стрептодермия у ребенка какие антибиотики пить
Стрептодермия
Стрептодермия — дерматологическое заболевание, характеризующееся появлением гнойной сыпи и волдырей на коже. Лечением болезни занимаются педиатр и дерматолог. Поскольку патология инфекционная, чаще встречается у детей, посещающих детские сады и школы.
Общие сведения

Стрептодермия у детей бывает острой и хронической. Первая отличается агрессивным течением с выраженными симптомами. Хроническая характеризуется периодическими обострениями и периодами стихания воспалительного процесса.
По глубине поражения выделяют стрептодермию поверхностную, глубокую и интертригинозную (сыпь развивается в кожных складках). Каждая из форм имеет свои признаки.
Симптомы стрептодермии
Стрептодермия у детей протекает с тяжелыми симптомами:
Причины стрептодермии

Диагностика стрептодермии
Внешние симптомы стрептодермии у детей очень похожи на признаки других дерматологических болезней (крапивницы, экземы, атопического дерматита и т.д.). Кроме визуального осмотра и выяснения эпидемиологической обстановки, для установки диагноза может проводиться микроскопия и бакпосев пораженных участков кожного покрова.
Однако лабораторные исследования требуются редко. Опытный дерматолог определит стрептодермию по результатам визуального осмотра.
Лечение стрептодермии

Первый шаг — перевод ребенка на лечебную диету с ограничением сладкого, жирного и соленого. Курс терапии предполагает отказ от купания: водные процедуры способствуют распространению болезни. Здоровые участки рекомендуется промывать ромашковым отваром, а воспаленные ни в коем случае не затрагивать.
Для больного ребенка важно подобрать правильную одежду. Следует исключить из гардероба вещи из синтетики и шерсти. Эти ткани вызывают неприятные ощущения и способствуют распространению болезни.
Образующиеся на коже пузырьки медики рекомендуют вскрывать стерильной иглой, затем обрабатывать открывающиеся эрозии зеленкой 2 раза в сутки. Незараженные бактериями участки кожи протирают борным раствором. Мокнущие эрозии смазывают нитратом серебра или резорцином.
Если на коже образуются корки, их обрабатывают антибактериальными гелями или мазями.
В тяжелых случаях назначают ряд других препаратов для приема внутрь:
Профилактика стрептодермии
Чтобы снизить вероятность развития стрептодермии у ребенка, придерживайтесь правил профилактики:
Стрептодермия — излечимое заболевание, но нужно вовремя обратиться к врачу. Чем быстрее начато лечение, тем легче избежать осложнений и перехода в хроническую форму. Пройти качественное обследование состояния кожи можно в клинике «СМ-Доктор». Квалифицированные детские дерматологи установят правильный диагноз и назначат корректное лечение.
Стрептодермия – причины и лечение
Что такое стрептодермия
Возбудители болезни — стрептококки. Бактерии очень живучие, обитающие повсюду: в воздухе и воде, на земле, на плодах и листьях растений, в организмах человека и животных, на коже, в дыхательных путях, на слизистых оболочках, в желудочно-кишечном тракте.
Стрептококки вызывают гнойничковые заболевания, которые могут привести к общей интоксикации организма, поражению лимфатических узлов, быстрому распространению других инфекций. Возбудитель считается условно патогенным, то есть не может принести вреда человеку с высоким иммунитетом. Стрептодермия — болезнь очень заразная, легко передается, чаще заболевают дети, и взрослые, у которых ослаблен иммунитет. При неправильном лечении стрептодермия может перейти в хроническую форму или вызвать опасные осложнения.
Причины
Наличие в организме бета-гемолитического стрептококка группы А в сочетании с провоцирующими факторами является причиной возникновения заболевания.
Факторы, повышающие вероятность развития стептодермии
Симптомы
Появляются участки красноватой отечной кожи, через некоторое время возникают характерные для стрептодермии маленькие пузырьки (пустулы или фликтены), размером 1-2 сантиметра, заполненные серозно-гнойным содержимым.
Через один-два дня пузырьки лопаются, обнажая эрозированную поверхность или их содержимое ссыхается и образуются желтоватые корочки. Этот период болезни самый заразный, поскольку инфекция находится в жидкости пустул.
Болезнь сопровождается зудом и жжением, при расчесывании инфекция распространяется на здоровые участки.
Возможно повышение температуры, боли в мышцах и суставах, увеличение лимфатических узлов.
Стрептококковое импетиго — самый распространенный вид, кожные высыпания на щеках, вокруг рта, на нижней челюсти, в области носа и ушей.
Простой лишай — возникает чаще у детей (на лице).
Буллёзное импетиго — места локализации: руки, голени, стопы, спина, живот. Созревание гнойного пузыря медленное, болезненное, возможны септические осложнения.
Ангулярный стоматит, щелевидное импетиго, стрептодермия углов рта или заеда — вид заболевания, известный многим людям.
Стрептококковая опрелость — возникает на соприкасающихся поверхностях ( в кожных складках),большей частью у маленьких детей и взрослых с сахарным диабетом, ожирением, атопическим дерматитом, гипергидрозом.
Турниоль, поверхностный панариций, импетиго ногтевых валиков — воспаление околоногтевых пластинок.
Эктима вульгарная — большой гнойник чаще в области голеней, оставляет после себя рубцы.
Сухая стрептодермия — похожа на стригущий лишай, после больших высыпаний остаются шрамы.
Диагностика
Устанавливать диагноз и назначать лечение стрептодермии должен только врач.
Лечение
Для лечения стрептодермии используются следующие препараты и методы.
Профилактика
Также рекомендуем к прочтению статью о витилиго.
Наружная терапия пиодермии у детей
Показаны клиническая эффективность и безопасность препаратов, содержащих фузидиевую кислоту, в педиатрической практике при лечении пациентов с диффузной стрептодермией, вульгарным импетиго, атопическим дерматитом, осложненном стрептостафилодермией.
Clinical efficiency and safety of the medications containing Fuzidy acid, in pediatric practice in treatment of patients with diffusive streptococcal impetigo, impetigo vulgaris, atopic dermatitis, complicated by streptostaphyloderma.
Пиодермии являются наиболее распространенными кожными заболеваниями во всех возрастных группах. Бактериальные инфекции кожи являются междисциплинарной проблемой, они встречаются в практике хирургов, терапевтов, педиатров, гинекологов. Несмотря на очевидные успехи в разработке методов терапии пиодермий, в педиатрической практике могут возникать определенные трудности при разработке алгоритма лечения, обусловленные особенностями строения детской кожи, распространением сенсибилизации ко многим лекарственным средствам. Кроме того, широкое применение антибиотикотерапии привело к распространению резистентности ко многим препаратам.
В связи с этим особое внимание привлекают лекарственные средства для наружного применения, обладающие достаточной эффективностью и переносимостью. К ним относится фузидиевая кислота [1].
Препарат относится к лекарственным средствам с бактериостатическим типом действия, в высоких дозах в отношении наиболее чувствительных микроорганизмов проявляет бактерицидный эффект. Фузидиевая кислота ингибирует в микробной клетке синтез белка на уровне рибосом, она взаимодействует с так называемым фактором элонгации микробной клетки (фактор элонгации G, у прокариот — белок тип 2), который необходим для процесса транслокации на рибосоме при образовании пептидных связей. Под действием фузидиевой кислоты образуется комплекс фактора элонгации с органическими фосфатами клетки, нарушается функция фактора элонгации, гидролиз гуанозинфосфатов и прекращается процесс удлинения пептидной связи и синтез белка. Фузидиевая кислота не нарушает синтез белка в клетках эукариотов. Резистентность бактерий к фузидиевой кислоте развивается достаточно редко и медленно и, несмотря на длительное использование лекарственных средств, не имеет клинического значения. Среди чувствительных и устойчивых к метициллину стафилококков штаммы, резистентные к фузидиевой кислоте, регистрируются в различных странах в пределах 1–6%. В России, как правило, выделяются чувствительные штаммы. За последние годы препарат приобретает основное значение в терапии инфекций стафилококковой и стрептококковой этиологии, так как эффективен в отношении большинства полирезистентных штаммов.
В ранее представленных наблюдениях показана эффективность фузидиевой кислоты при пиодермиях [1], а в комбинации с топическими глюкокортикоидами — при аллергических дерматозах, сопровождающихся значительным распространением патогенной микрофлоры [2–5]. Представлены доказательства безопасности применения лекарственных средств, содержащих фузидиевую кислоту [4, 5].
В клинической практике используются препараты, содержащие фузидиевую кислоту: мазь и крем Фуцидин, а также комбинированные с топическими стероидами: мазь и крем Фуцикорт (с добавлением бетаметазона валерата), крем Фуцидин Г (с добавлением гидрокортизона).
Целью настоящего исследования было изучение клинической эффективности и безопасности препаратов, содержащих фузидиевую кислоту, в педиатрической практике.
Материалы и методы
Под нашим наблюдением находилось 56 детей в возрасте от 4 до 14 лет, в том числе 32 девочки, 24 мальчика. Диффузная стрептодермия была диагностирована у 12 пациентов, вульгарное импетиго — у 11 (у 6 детей — развившееся на фоне аллергического дерматита, у 5 — на фоне токсидермии), атопический дерматит, осложненный стрептостафилодермией, — у 33 пациентов.
Двум детям, страдавшим диффузной стрептодермией, ранее назначали синтомициновую эмульсию, при этом какого-либо терапевтического эффекта не отмечалось. Пациенты, страдавшие вульгарным импетиго, ранее получали антигистаминные и десенсибилизирующие средства внутрь, наружно — топические глюкокортикоидные средства, без выраженного эффекта. Все пациенты, страдавшие атопическим дерматитом, ранее получали повторные курсы антигистаминных, десенсибилизирующих средств внутрь и парентерально, наружно — топические глюкокортикоидные средства, анилиновые красители — с кратковременным терапевтическим эффектом. Десять пациентов ранее какой-либо терапии не получали.
Во всех случаях имелись характерные внешние клинические признаки перечисленных заболеваний. Пациенты с вульгарным импетиго и атопическим дерматитом предъявляли жалобы на зуд в очагах поражения.
Пациентам, страдавшим диффузной стрептодермией, назначали на очаги поражения на лице — крем Фуцидин Г, на других участках кожного покрова (на туловище, руках, ногах) — мазь Фуцидин.
Пациенты, страдавшие вульгарным импетиго, атопическим дерматитом, получали антигистаминные препараты, десенсибилизирующие средства. На очаги поражения на лице наружно назначали — крем Фуцидин Г, на других участках кожного покрова (на туловище, руках, ногах) — мазь Фуцикорт.
При проведении терапии оценивалась переносимость и эффективность лечения, а также показатели периферической крови, мочи.
Результаты
Непосредственное нанесение наружных средств, содержащих фузидиевую кислоту, не сопровождалось отрицательными эмоциями, беспокойством детей на протяжении всего курса терапии.
К концу 3-го дня от начала терапии у всех пациентов был отмечен регресс пиококковых высыпаний, уменьшение субъективных ощущений. На 10-й день терапии у всех пациентов, страдавших диффузной стрептодермией и вульгарным импетиго, отмечено выздоровление. У 16 пациентов, страдавших атопическим дерматитом, отмечено значительное улучшение, у 17 — улучшение.
Все наблюдавшиеся нами дети лечение переносили хорошо, побочных реакций и нежелательных явлений отмечено не было. Какого-либо негативного влияния терапии на показатели периферической крови и мочи отмечено не было.
Обсуждение
Представленные результаты подтверждают высокую эффективность и безопасность фузидиевой кислоты при гнойничковых поражениях кожи. Использование различных лекарственных форм, содержащих фузидиевую кислоту, отличалось высокой комплаентностью.
Во всех случаях диффузной стрептодермии в результате монотерапии достигнуто выздоровление.
Использование комбинированных препаратов в комплексной терапии позволило достичь выздоровления при вульгарном импетиго и выраженных положительных результатов при столь тяжелом хроническом дерматозе, как атопический дерматит.
Для педиатрической практики особенно важна возможность выбора различных лекарственных форм препарата. Так, мазь Фуцидин была эффективна при назначении на очаги поражения диффузной стрептодермии на туловище, руках, ногах. Применение негалогенизированного топического стероидного средства с высоким уровнем безопасности — гидрокортизона в сочетании с фузидиевой кислотой (крем Фуцидин Г) позволило достичь положительных результатов при назначении его на очаги поражения на лице у детей при диффузной стрептодермии, вульгарном импетиго, атопическом дерматите. При выраженном зуде, сопровождавшем атопический дерматит, на очаги на туловище, руках, ногах оказалось эффективным использование мази Фуцикорт.
Курс лечения составил 10 дней, для достижения терапевтических результатов не потребовалось дополнительного назначения антибактериальных препаратов внутрь либо парентерально.
С другой стороны, достигнутый терапевтический эффект косвенно доказывает отсутствие резистентности стафилококковой и стрептококковой микрофлоры кожи к фузидиевой кислоте.
Отмечена хорошая переносимость как монотерапии, так и комплексного лечения с использованием фузидиевой кислоты.
Заключение
Анализ данных литературы и собственные наблюдения свидетельствуют о высокой безопасности и эффективности наружных средств, содержащих фузидиевую кислоту. В педиатрической практике целесообразно использовать различные лекарственные формы с учетом клинической картины и локализации процесса.
Выводы
Литература
И. В. Хамаганова, доктор медицинских наук, профессор
ГБОУ ВПО РНИМУ им. Н. И. Пирогова Минздравсоцразвития России, Москва
Стрептодермия
Распространенное гнойно-воспалительное кожное заболевание инфекционного типа, возбудителем которого являются бактерии рода стрептококков, называют стрептодермией. Эта инфекция составляет до 40% дерматологических заболеваний, характеризующихся наличием поражений, связанных с образованием гнойничков. Примерно в трети случаев болезнь протекает тяжело и приводит к временной нетрудоспособности пациента.
Характер и причины поражения кожи
Заболевание поражает преимущественно гладкие участки и кожные складки, причем очаги поражения склонны к периферическому разрастанию. Что характерно, болезнь не затрагивает сальные и потовые железы, волосяные фолликулы. Локализация очагов может быть на любых участках тела – на коже конечностей, лица и волосистой части головы, туловища, паховой или ягодичной складки и т.д.
Инфекция поражает людей всех возрастов, причем у взрослых она встречается чаще всего среди работников строительной сферы, транспорта, металлургии и горной промышленности, для которых она часто рассматривается как профессиональное заболевание. Стрептококки в неактивном состоянии присутствуют в организмах подавляющего большинства людей, но причинами стрептодермии у взрослых наиболее часто становятся:
У детей стрептодермия наиболее часто развивается в дошкольном периоде и составляет до 60% гнойничковых поражений кожи. Бактерии передаются, как правило, бытовым путем, развитию инфекции способствует наличие мелких ранок, ссадин или царапин, укусы насекомых.
Проявления болезни
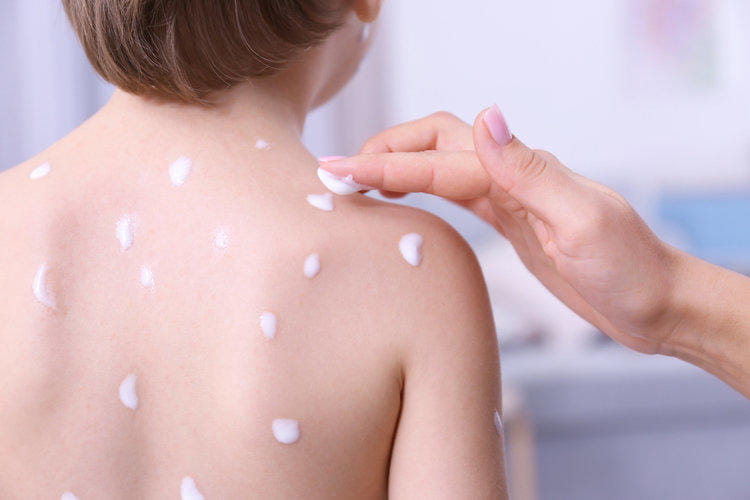
При отсутствии лечения инфекционный воспалительный процесс распространяется на другие участки тела.
Диагностические методы
Для диагностики стрептодермии врач не ограничивается осмотром и сбором анамнеза, так как внешние признаки заболевания легко спутать с другими кожными инфекциями. Чтобы получить точные данные, пациенту назначают:
Оба анализа назначают только при условии, что пациент не пользовался антибиотиками либо другими лекарственными средствами. Пациенту может понадобиться консультация эндокринолога в случае, если у него присутствует диабет или есть подозрение на наличие этого заболевания.
Ликвидация поражения кожных покровов

Кроме того, дополнительно могут быть назначены витамины в комплексе, а по окончании курса антибиотиков – пробиотические препараты для восстановления кишечной микрофлоры.
Профилактика стрептодермии заключается в частом мытье кожи водой с мылом. Исследования показывают, что мыльный раствор уничтожает до 95% стрептококков на поверхности кожи. Соблюдение гигиенических правил особенно важно после контакта с человеком, страдающим гнойничковой сыпью.
Часто задаваемые вопросы
Как передается стрептодермия?
Стрептококк является бактерией с высокой вирулентностью и передается при прямом контакте с человеком, болеющим стрептодермией, или через вещи, которыми он пользовался. Наиболее часто заражение происходит через пользование общей посудой, полотенцем, игрушками, другими бытовыми предметами.
Инкубационный период болезни составляет от недели до 10 дней. Само заболевание в легкой форме продолжается около недели. В хронической форме для него характерны периодические рецидивы.
Чем лечить в домашних условиях?
Если нет возможности обратиться к врачу, использовать народные средства. В первую очередь, речь идет об отварах трав с выраженными антисептическими и противовоспалительными свойствами – коры дуба и ромашки. Отваром смачивают стерильный тампон и прикладывают к пораженному участку. Здоровую кожу протирают салфеткой, смоченной в отваре ромашки, вместо мытья под душем или в ванне.
К какому врачу нужно обратиться?
По поводу лечения следует обратиться к дерматологу.
Острая стрептококковая инфекция ротоглотки в педиатрической практике – проблема и пути решения
Чрезвычайная распространенность стрептококка группы А (СГА) как респираторного патогена, множество его серотипов, строго типоспецифическое формирование постинфекционного иммунитета и легкость передачи предопределяют тотальную распространенность стрептококковых инфекций у детей, особенно в организованных коллективах [1]. Существуют стандарты лечения скарлатины, а также ангины (последняя имеет стрептококковую природу в 70% случаев по данным инфекционного стационара Новосибирска) на основе использования этиотропных, патогенетических и симптоматических средств. Многочисленными исследованиями показано, что СГА уже более 50 лет остается чувствительным к препаратам пенициллинового ряда вследствие того, что не выделяет пенициллиназу, как другие возбудители. Вместе с тем в случаях микст-инфицирования пенициллины малоэффективны; при нерациональной терапии либо в случаях частого реинфицирования новыми серотипами СГА при генотипически обусловленных особенностях реактивности детского организма (сенсибилизации с развитием иммунопатологических реакций) возможно развитие осложнений в виде ревматизма, гломерулонефрита и других иммуновоспалительных процессов.
Инфекционные и иммуноопосредованные болезни, связанные со стрептококком:
По характеру гемолиза в кровяном агаре стрептококки классифицируют на альфа, бета и гамма. Альфа- (зеленящие) и гамма-стрептококки не лизируют эритроциты и называются негемолитическими, т. о. они непатогенны для человека. Они широко представлены в нормальной микрофлоре ротовой полости (оральные) и толстом кишечнике (энтерококки). Бета-гемолитические стрептококки относят к пиогенным, т. е. являются болезнетворными. Редко выделяются от здоровых и являются потенциальной угрозой для хозяина.
Иммунитет человека к стрептококковым инфекциям обусловлен антителами к М-антигену. Выделяют более 80 серотипов СГА по М-протеину, при этом антибактериальный иммунитет носит узкий типоспецифический характер. На каждый М-серотип вырабатываются свои агглютинины, преципитины, комплементсвязывающие антитела, почему возможны реинфекции, т. е. повторные заболевания в результате заражения новыми серотипами.
Количество госпитализированных детей с ангиной по данным детской городской клинической больницы № 3 Новосибирска в 2008 г. составило 740, в 2009 г. — 1190, в 2010 г. — 1438 человек, т. е. 11% от всех нозологических форм. В равной мере болеют как мальчики, так и девочки. Интересным оказалось распределение больных по возрасту: меньше поступало детей в возрасте 7–10 лет и старше (возможно, они лечились на участке). Интересно увеличение доли детей первых трех лет жизни за последние три года (учитывая несовершенство лимфоидно-глоточного кольца данной возрастной категории). До настоящего времени ангина у них была нехарактерным, почти казуистическим явлением, особенно у детей первого года жизни. В 2010 г. больные до трех лет составили 45% госпитализированных, включая 9% детей до года.
Традиционно бактериологическая диагностика Streptococcus pyogenes (рутинный метод) включает:
В 2009 г. мы провели ретроспективный анализ 300 историй болезней детей с диагнозом «лакунарная ангина». Уровень высева S. pyogenes составил около 20%, другая часть бета-гемолитических стрептококков с использованием рутинных методик не могла быть идентифицирована до вида, и их диагностическая значимость обычно остается неясной. Американской академией педиатрии для выявления S. pyogenes у детей с острым тонзиллофаригитом ввиду недостаточной информативности рутинного метода бактериологической диагностики рекомендован метод экспресс-диагностики с дублирующим микробиологическим исследованием материала с помощью теста OSOM Ultra Strep A Test либо метод двух последовательных экспресс-тестов [2].
В России экспресс-методы доступны не каждой лаборатории, поэтому для улучшения диагностики S. pyogenes и других бета-гемолитических стрептококков в стационаре мы проводим двойное последовательное микробиологическое исследование. В качестве системы обогащения используем Brain Heart infusion Broth HiMedia (сердечно-мозговой бульон), с помощью которого обычно культивируют «привередливые» микроорганизмы. Для идентификации большинства стрептококков до вида предназначены микротест-системы СТРЕПТОтест 16 Pliva-Lachema, компьютерная программа ВАСТ v 3,5.
Первичный высев S. pyogenes составил 60 из 254–20,4%. При пересеве через среду обогащения дополнительно получено еще 36 штаммов, что составило еще 14,2%. Таким образом, всего получено 96 штаммов S. pyogenes и общий уровень высеваемости — 37,4% (табл. 1).
Благодаря тест-системам СТРЕПТОтест 16 удалось идентифицировать дополнительных представителей бета-гемолизирующих стрептококков, а с помощью дополнительного пересева и использования программы BACT получить также представителей родов Moraxella spp., Haemophilus spp., S. pneumoniae [3]. Возможности повышения эффективности микробиологической диагностики стрептококковой инфекции ротоглотки у детей заключаются в использовании метода повторного высева на среды обогащения. Таким образом, гемолитический стрептококк гораздо чаще является этиологическим агентом ангины у детей, чем это подтверждается рутинным бактериологическим методом (у каждого третьего госпитализированного больного).
На следующем этапе исследования из 254 детей мы отобрали 96 с высевом S. pyogenes (табл. 2). У 75% детей со стрептококковой ангиной пиогенный стрептококк сочетался с возбудителями, выделяющими бета-лактамазы (золотистый стафилококк, пневмококк, гемофил, моракселла, синегнойная палочка, условно-патогенные энтеробактерии, коагулазонегативный стафилококк, кандиды), что может способствовать неудачам пенициллинотерапии.
Антибактериальная терапия
Целью антибактериальной терапии острого стрептококкового тонзиллита является эрадикация возбудителя, что ведет не только к ликвидации симптомов инфекции, но и к предотвращению ее распространения, предупреждает ранние и поздние осложнения. Паратонзиллярный абсцесс и гнойный шейный лимфаденит в допенициллиновую эру развивались у 13% госпитализированных больных, в настоящее время встречаются редко. Вероятность развития ревматизма составляла в 40-х годах 2,1%, а с появлением антибактериального лечения — 0,3% [1]. Назначение антибиотиков предотвращает распространение стрептококковой инфекции, снижается число носителей возбудителя.
Показаны пенициллины, аминопенициллины, цефалоспорины. У пациентов с доказанной аллергией на бета-лактамы сдедует применять макролиды, а при непереносимости последних — линкосамиды. СГА отличаются высокой чувствительностью к пенициллинам и цефалоспоринам.
Путь введения при системной антибиотикотерапии должен обеспечить необходимую концентрацию препарата в очаге инфекции, быть простым и не тягостным для ребенка. Амбулаторным больным антибиотики обычно назначают внутрь, за исключением тех случаев, когда достаточно бывает одной внутримышечной инъекции. В стационаре антибиотик часто вводится внутримышечно (в отсутствие нарушений свертывания крови), а при тяжелых формах и возможности венозной катетеризации — внутривенно. К парентеральному введению антибиотиков необходимо прибегать в начале лечения, а как только состояние больного улучшится, перейти на прием препарата внутрь. В педиатрии это положение особенно важно для сокращения негативных реакций со стороны ребенка.
Препаратами первого ряда в лечении инфекционных процессов, вызванных пиогенным стрептококком, как в России, так и за рубежом являются пенициллины. В связи с тем, что СГА наиболее вероятен для ангины как этиологический ее агент, с одного из данных препаратов необходимо начинать терапию (эмпирически), а с получением результатов бакпосевов из зева проводить дальнейшую ее корректировку. Пенициллины используются в дозе 100–150 тыс ед/кг/сут. Не получено данных о резистентности СГА к пенициллинам. Основа действия пенициллинов и бета-лактамов — ингибирование синтеза клеточной стенки и бактерицидный эффект. Бензилпенициллин используется парентерально 6 раз в сутки, что невозможно обеспечить в амбулаторных условиях. Феноксиметилпенициллин (пенициллин V) назначается энтерально за час до еды либо через 2 ч после еды (при взаимодействии с пищей наблюдается снижение бактерицидной концентрации в плазме) по 0,375 г в 2 приема ( 25 кг).
Уровень амоксициллина в миндалинах в 3 раза выше, чем уровень равных доз феноксиметилпенициллина и ампициллина. Имеет больший период полувыведения, поэтому назначается 2–3 раза в сутки. Пища не влияет на биодоступность препарата. Лекарственная форма амоксициллина Флемоксин Солютаб хорошо проникает в ткань миндалин, назначается по 0,375 г в 2 приема ( 25 кг).
Амоксициллин-клавунат — наличие ингибитора бета-лактамаз клавулановой кислоты препятствует ферментативной деградации амоксициллина, повышает активность препарата в отношении грамположительных и грамотрицательных аэробных и анаэробных микроорганизмов, продуцирующих эти ферменты. Амоксиклав (Lek, Словения), Аугментин (SmithKline Beecham, Великобритания).
Используя в лечении аминопенициллины, необходимо помнить, что в детской практике существует противопоказание к назначению — инфекционный мононуклеоз. Имеется высокий риск появления сыпи (90–100%) иммунокомплексного генеза вследствие образования иммунных комплексов из аминогруппы антибиотика (гаптен), IgM к вирусу Эпштейна–Барр и иммунных комплексов. Ангина является одним из первых симптомов инфекционного мононуклеоза, поэтому нередко является первоначальным диагнозом. При терапии аминопенициллином не сразу, а спустя несколько дней (когда начнут появляться антитела к вирусу) возникает генерализованная пятнисто-папулезная сыпь, ухудшается состояние больного. Поэтому важна ранняя дифференциальная диагностика ангины и инфекционного мононуклеоза для рационального выбора лекарственного препарата.
Цефалоспорины 1-го и 2-го поколения — антибиотики, имеющие в своем составе лактамное кольцо. Тормозят синтез пептидогликанов клеточной стенки. Спектр действия — большинство грамположительных бактерий, в том числе не только стрептококки, но и стафилококки. С каждым следующим поколением в отношении грамотрицательных бактерий их активность возрастает, а в отношении кокков убывает (исключение — цефтриаксон, высокоактивный в отношении кокков). Препараты 1-го поколения действуют только на кокковую флору. В настоящее время используются редко. Препараты 2-го поколения имеют более широкий спектр: помимо кокков они подавляют рост некоторых штаммов, устойчивых к ампициллину возбудителей (M. catarrhalis, H. influenzae, S. pneumoniae). Цефуроксим-аксетин (2-е поколение) назначается 30 мг/кг/сут в/м, в/в или внутрь 2 раза в день. В таблетках выпускается по 125, 250 и 500 мг.
Обычно больным стрептококковой ангиной нет необходимости назначать цефалоспорины 3-го поколения, однако ежегодно наблюдаются 2–3 случая тяжелого поражения зева с обширными гнойными наложениями и некрозами. При этом отмечается низкая эффективность использования пенициллинов и цефалоспоринов 1-го и 2-го поколения — сохранение лихорадки, гнойно-воспалительного процесса в воротах инфекции. Посевы из зева дают мало информации: выделяется пиогенный стрептококк, чувствительный к традиционным препаратам, однако эффекта в терапии не наблюдается. Причиной тому, по нашим данным, является ассоциированная со стрептококковой другая бактериальная инфекция с бета-лактамазной активностью (пневмококки, кандиды, моракселлы, гемофил и др.) либо анаэробная (бактериоды, в том числе пептококки, пептострептококки, фузобактерии и др.) и снижение «мукозального» иммунитета.
Препараты 3-го поколения — цефотаксим, цефтазидим и цефтриаксон — обладают выраженной активностью в отношении M. catarrhalis, H. influenzae, в том числе штаммов со сниженной чувствительностью вне зависимости от типа лактамазы.
Цефтазидим (Фортум), чаще в комбинации с аминогликозидами, является препаратом первого выбора при инфекциях, вызванных синегнойной палочкой. Назначается в/в, в/м 100–150 мг/кг/сут однократно. 19% детей с синдромом ангины помимо гемолитического стрептококка выделяли из зева Pseudomonas aeruginosa (табл. 2). Большой интерес представляет тот факт, что эти дети госпитализировались не из других стационаров, где обычно распространяется синегнойная инфекция, а с места жительства, где у них был контакт с длительно болеющими родственниками (бабушками, дедушками, получавшими курсы лечения антибиотиками), также выделяющими из зева данный возбудитель.
Цефтриаксон имеет период полувыведения 7 ч и может вводиться 1 раз в сутки в/в, в/м 20–80 мг/кг/сут.
Цефотаксим — в/в, в/м 50–100 мг/кг/сут при инфекциях, вызванных любым типом лактамаз, а также больным, получавшим ранее антибиотики.
Цефиксим (Cупракс) — препарат для перорального применения в виде капсул либо суспензии, удобен для применения в детской практике, в том числе и при ангине в случаях наличия нескольких инфекционных агентов в ротоглотке. Детям в возрасте до 12 лет препарат назначают в суспензии в дозе 8 мг/кг 1 раз в сутки или 4 мг/кг каждые 12 часов. Детям от 6 мес до года суточная доза составляет 2,5–4 мл; от 2–4 лет — 5 мл; с 6–11 лет — 6–10 мл суспензии. Для взрослых и детей старше 12 лет с массой тела более 50 кг суточная доза составляет 400 мг 1 раз в сутки, или по 200 мг/2 раза в сутки. Продолжительность курса лечения 7–10 дней.
Макролиды активны в отношении кокковой флоры, возбудителей дифтерии, анаэробов (кроме B. fragilis), однако все они, кроме азитромицина, неактивны в отношении гемофильной палочки. Хорошо накапливаются в клетках, где их концентрация превышает таковую в сыворотке крови.
Азитромицин (Cумамед) — разновидность азалидов, устойчив к кислой среде желудка, создает высокие концентрации в миндалинах. Особенность фармакокинетики — длительный период полувыведения из тканей (ингибирование цитохрома Р450 в печени). Бактерицидные концентрации в миндалинах сохраняются еще 7 дней после отмены препарата. Назначается 1 раз в сутки в дозе 10 мг/кг, со 2-го дня 5 мг/кг в течение 5 дней. Пища замедляет всасывание (рекомендуется принимать за час до еды или через 2 ч после).
Джозамицин, мидекамицин (Макропен) — 40–50 мг/кг/сут.
Кларитромицин, рокситромицин — 6–8 мг/кг/сут внутрь.
Спирамицин (Ровамицин) — 100 ЕД/кг 2 раза в сутки внутрь.
Эритромицин — в/в 20–50 мг/кг/сут, внутрь 50 мг/кг/сут, максимум 1–2 г/сут.
Курс антибактериальной терапии при синдроме ангины с выделением бета-гемолитического стрептококка — не менее 10 дней. Менее продолжительные курсы нередко приводят к рецидивам острого тонзиллита и повторной госпитализации больных.
Местные антибактериальные средства
В связи с тем, что невозможно дать детальный обзор препаратов местного действия, мы остановимся на тех средствах, эффективность которых подтверждена собственным опытом.
Препараты местного действия при ангине обязательно должны быть дополнением к системе антимикробной терапии, т. е. их роль второстепенна.
Фузафунгин (Биопарокс) — местный ингаляционный антимикробный препарат может назначаться с первого дня заболевания до получения результатов микробиологического исследования. Обладает широким спектром антимикробного действия, собственными противовоспалительными свойствами, отсутствием абсорбции со слизистой оболочки, низкой аллергенностью, т. е. отвечает всем требованиям к местным антибактериальным средствам. Самым оптимальным является использование препарата от 1 до 4 доз в зависимости от возраста каждые 4 часа в течение 10 дней.
Тонзилгон Н — является комбинированным препаратом растительного происхождения. Компоненты ромашки, алтея и хвоща, входящие в его состав, стимулируют защитные силы организма за счет повышения фагоцитарной активности макрофагов и гранулоцитов. Препарат обладает противовоспалительным, иммуностимулирующим, противоотечным и противовирусным действием, ускоряет процесс выздоровления, в дальнейшем может использоваться для профилактики рецидивов ангины. Побочных эффектов при использовании препарата не отмечено. Тонзилгон Н выпускается в двух формах: капель для приема внутрь и драже. Взрослым препарат назначают по 25 капель или 2 драже 5–6 раз в день, детям до 5 лет по 5–10 капель, от 6–10 лет 15 капель, 11–16 лет — 20 капель 5–6 раз в день. После исчезновения острых проявлений заболевания кратность приема Тонзилгона Н сокращается до 3 раз в день. Длительность базисной терапии у ЧБД при рецидивах ангины и хроническом тонзиллите может продолжаться 4–6 недель.
Гексетидин (Гексорал) выпускается как в виде раствора для полоскания, так и аэрозоля. В отличие от хлоргексидина, препарат малотоксичен. Активен в отношении большинства бактерий — возбудителей тонзиллофарингита, а также грибков. Помимо антимикробного, обладает кровоостанавливающим, анальгезирующим и дезодорирующим действием.
Октенисепт — антисептик для слизистых оболочек с наиболее широким спектром антимикробного действия, охватывающим грамположительные и грамотрицательные бактерии, хламидии, микоплазмы, грибки, простейшие и даже вирусы семейства герпеса. Действие препарата начинается уже через минуту и длится в течение часа. Он нетоксичен и не всасывается через неповрежденную слизистую оболочку. Препарат можно распылять на слизистые оболочки с помощью инсуфлятора (для полосканий или распылений растворять 1:10).
Аква Марис — спрей для горла и носа для очищения, снятия раздражения и защиты слизистой оболочки носоглотки. Состав: флакон содержит 30 мл стерильного гипертонического раствора воды Адриатического моря.
Способ назначения: взрослым и детям 4–6 раз в сутки по 3–4 впрыскивания, направляя распылитель на заднюю стенку глотки.
Стрепсилс — таблетки для рассасывания, содержит амилметакрезол и дихлорбензиловый спирт, обладающие антисептическим, противовоспалительным и обезболивающим свойствами, а также ментол и эвкалипт, масло аниса, мед, лимон, витамин С. Активен в отношении грамположительной и грамотрицательной микрофлоры. Способ применения:
Безусловно, самые эффективные местные препараты не заменят полностью потребности в системном введении антибиотиков при ангине. Вместе с тем при нежелательных эффектах общей антибиотикотерапии местное назначение препаратов с широким спектром антимикробной активности является методом выбора.
Противовоспалительные и жаропонижающие средства
Лихорадка и болевой синдром, связанные с развитием воспалительных проявлений в зеве, являются основными клиническими признаками ангины. Лихорадка с температурой менее 39 °C у здоровых детей в основном не требует лечения. Однако при стрептококковой ангине лихорадка часто манифестирует и сочетается с проявлениями интоксикации, что заметно ухудшает самочувствие больных.
Жаропонижающая терапия показана:
Назначение с этой целью ацетилсалициловой кислоты (Аспирина) детям и подросткам запрещено в США с 70-х годов, а в России — с конца 90-х, ввиду доказанной связи их применения с развитием синдрома Рея, летальность при котором высокая (приказ Фармкомитета от 25.03.1999); Аспирин остается в практике как препарат, эффективный при ревматологических нарушениях.
В качестве безрецептурного жаропонижающего не используется Анальгин, что связано с опасностью развития агранулоцитоза и коллапса с гипотермией; этот препарат назначается только как обезболивающее или для быстрого снижения температуры по особым показаниям в составе литической смеси: в/м Анальгин 50% р-р 0,1–0,2 мл/10 кг + папаверин 0,1–0,2 мл 2% р-ра.
Парацетамол — часто применяемый антипиретик и легкий анальгетик у детей, производное фенацетина, но значительно менее токсичен, чем последний. Основной механизм жаропонижающего эффекта — угнетение синтеза простагландинов за счет снижения активности циклоксигеназы в гипоталамусе. В большей степени парацетамол угнетает «церебральный» синтез простагландинов, чем «периферический», не обладает антитромбоцитарным эффектом, не вызывает кровоточивость, как Аспирин.
Парацетамол метаболизируется в печени, малотоксичен в рекомендуемых дозировках. Ежедневная суммарная доза парацетамола при пероральном или ректальном применении не должна превышать 100 мг/кг в день у детей старше года, 75 мг/кг — у грудных детей. Не рекомендуется в комбинации с препаратами, которые, как и сам парацетамол, под влиянием цитохрома Р 450 способны превращаться в печени и почках в «реактивные метаболиты» и повреждать последние (рифампицин, фенобарбитал, противоэпилептические средства). Противопоказан при заболеваниях печени. Превышение рекомендуемых доз может приводить к печеночной недостаточности и печеночной энцефалопатии за счет образования избытка «реактивного метаболита». Возможна также острая почечная недостаточность (острый канальцевый некроз почек). Педиатров может поразить, насколько часто безрецептурные антипиретики используются в практике. По данным проведенного анкетирования матерей в США в 1994–2000 гг., более половины матерей давали безрецептурные антипиретики и анальгетики детям раннего возраста в течение последних 30 дней до анкетирования, при этом 2/3 детей получали Ацетаминофен (парацетамол). Установлено, что родители не способны измерять точные дозы жидких препаратов, которые в лечении маленьких детей используются наиболее часто. Они считали, что антипиретики, предназначенные для детей первых трех лет жизни, менее концентрированы (т. е. содержат меньше активного вещества в растворе), чем те, которые используются у детей старших возрастных групп. На самом деле они были более концентрированы, чтобы облегчить измерение малых доз, необходимых для детей раннего возраста доз. Описанная «путаница» привела к передозировкам и даже к смерти детей [4]. В России данная проблема не менее актуальна, потому что при упорной лихорадке и коротком периоде апирексии родители завышают дозы парацетамола детям в 40% случаев, желая получить более быстрый и продолжительный обезболивающий результат [5]. Безопасность парацетамола для детей может быть обеспечена только строгим соблюдением инструкции по его применению.
Ибупрофен (Нурофен для детей, Нурофен) — производное пропионовой кислоты — обладает жаропонижающими, болеутоляющими и противовоспалительными свойствами. В настоящее время применяется более чем в 30 странах. Нурофен для детей (ибупрофен) является нестероидным противовоспалительным лекарственным средством (НПВС) и показан для снижения высокой температуры, а также для снятия слабой или умеренной боли, например, боли в горле при ангине, головной боли как симптоме ангины. Фебрильная лихорадка является одним из ведущих проявлений болезни при острой СГА-инфекции (ангине, скарлатине), поэтому часто возникает необходимость получения жаропонижающего эффекта. Но, кроме того, имеются выраженные воспалительные проявления в зеве: 1) яркая гиперемия миндалин, дужек, язычка, задней стенки глотки; 2) гипертрофия миндалин, связанная преимущественно с их инфильтрацией полинуклеарами и в меньшей степени с отеком; 3) налеты на миндалинах в качестве экссудативного компонента местной воспалительной реакции; 4) болевой синдром из-за воспалительных проявлений в зеве. В случаях выраженного воспаления в ротоглотке и региональных лимфатических узлах, а также при рецидивировании острого тонзиллита, вызванного бета-гемолитическим стрептококком, патогенетически оправдано включение в комплекс средств терапии противовоспалительных средств. С этой целью в настоящее время в клинической практике широко применяются нестероидные противовоспалительные препараты. Они обладают уникальным сочетанием противовоспалительного, обезболивающего и жаропонижающего механизмов действия. В основе терапевтического действия нестероидных противовоспалительных препаратов лежат механизмы угнетения синтеза простагландинов за счет снижения активности циклоксигеназы (ЦОГ) — фермента, регулирующего превращение арахидоновой кислоты в простагландины.
Нурофен выпускается в виде: 1) суспензии (во флаконе 100 мл и мерный шприц) с приятным апельсиновым или клубничным вкусом, в которой содержится 100 мг/5 мл ибупрофена (отсутствуют сахар, алкоголь и искусственные красители); 2) таблетки, покрытые оболочкой (200 мг ибупрофена в 1 таблетке); 3) суппозитории ректальные (60 мг ибупрофена в 1 супп.).
При развитии острой стрептококковой инфекции 7–10-дневный курс антибактериальной терапии обеспечивает санацию организма от возбудителя, но провоспалительная активность эндогенной усилительной системы организма (цитокиновый «каскад», синтез простагландинов, лейкотриенов, активных форм кислорода и т. д.) может способствовать значительному повреждению тканей в очаге воспаления и последующему длительному сохранению воспалительного процесса. Изучение противовоспалительного эффекта нестероидных противовоспалительных препаратов в комплексе средств терапии острой стрептококковой инфекции у детей представляет несомненный интерес. В 2010 г. нами проведено исследование по изучению противовоспалительного действия ибупрофена у детей, больных острой стрептококковой инфекцией ротоглотки, в зависимости от разных схем терапии: 10-дневной антибактериальной с включением курса Нурофена для детей в первые 5 дней терапии (исследуемая группа из 30 человек в возрасте от 3 до 12 лет) либо без него (контрольная группа из 26 человек того же возраста) [6].
Безопасность Нурофена для детей обусловлена:
Помимо антибактериальных препаратов, Нурофен для детей применяли пациентам опытной группы 3–4 раза в сутки в течение первых 5 дней терапии в стандартной разовой дозе 5–10 мг/кг, что чаще составляло от 2,5 до 5 мл суспензии на прием. Оценивались жаропонижающий и противовоспалительный эффекты Нурофена, а также его безопасность. Дети контрольной группы при появлении лихорадки выше 38,5 °С получали парацетамол в разовой дозе 10–15 мг/кг, т. е. в виде симптоматической терапии по мере необходимости. Как известно, парацетамол не является нестероидным противовоспалительным препаратом, а относится к группе «простых анальгетиков», поскольку обладает жаропонижающим и обезболивающим действием, а противовоспалительная активность его незначительна. У детей, получавших Нурофен, стабильная нормализация температуры, очищение небных миндалин от налетов, уменьшение степени гипертрофии миндалин, регресс регионарного лимфаденита происходили в более быстрые сроки, чем в группе сравнения. Осложнения в виде паратонзиллярного абсцесса у одного ребенка 8 лет со стрептококковой ангиной и острого гайморита у одного ребенка 6 лет с микст-инфекцией отмечены во второй группе, в то время как в первой осложнений не наблюдалось. Нежелательные явления (аллергическая сыпь) были отмечены у одного больного первой группы и одного больного — второй. Таким образом, Нурофен представляется высокоэффективным жаропонижающим и противовоспалительным средством, используемым при ангине у детей.
Нурофен для детей в форме суспензии дают детям 3–12 мес по 2,5 мл не более 3–4 раз в сутки (не более 200 мг/сут); 1–3 лет — 5 мл 3 раза в сутки (не более 300 мг/сут); 4–6 лет — 7,5 мл 3 раза в сутки (не более 450 мг/сут); 7–9 лет — 10 мл 3 раза в сутки (не более 600 мг/сут); 10–12 лет — 15 мл 3 раза в сутки (не более 900 мг/сут). Таблетированная форма Нурофена применяется у детей старше 6 лет с массой тела более 20 кг в тех же дозах, что и сироп, но не более 4 таблеток/800 мг ибупрофена в сутки. Максимальная суточная доза не должна превышать 30 мг/кг массы тела ребенка.
При наличии аллергических заболеваний в анамнезе и сопутствующей патологии органов пищеварения рационально использование парацетамола или Нурофена в свечах в связи с отсутствием в ректальной форме вкусовых добавок и прямого воздействия на слизистую оболочку желудка.
Нурофен для детей выпускается в суппозиториях по 60 мг/1 супп. Предназначены к употреблению у детей от 3 месяцев, разовая доза составляет 5–10 мг/кг. Если лихорадка не является кратковременным эпизодом и сохраняется в течение суток и более, Нурофен детям от 3 до 9 месяцев жизни назначают по 1 свече 3 раза в сутки (не более 180 мг в сутки), от 9 месяцев до 2 лет — по 1 свече 4 раза в сутки (не более 240 мг/сутки).
У детей с синдромом срыгиваний и рвоты применение ибупрофена желательно именно в ректальной форме, что исключает прямое воздействие на слизистую оболочку желудка и возможность передозировки препарата. Отсутствие вкусовых добавок в свечах предупреждает развитие аллергических реакций у детей с неблагоприятным аллергоанамнезом.
Профилактика рецидивов стрептококковой инфекции
В 50-е годы 20-го века в связи с преобладающей циркуляцией ревматогенных штаммов СГА МЗ РФ был издан приказ об обязательной однократной бициллинопрофилактике всех детей, перенесших стрептококковую ангину либо скарлатину после проведения 10-дневного курса лечения антибиотиками. Данный приказ не отменен до настоящего времени, несмотря на то, что случаи ревматизма в последние годы регистрируются редко, отечественные бициллины-3 и 5 являются многокомпонентными и требуют усовершенствования (их введение приводит к образованию пиковых концентраций в крови в первые дни с быстрой утратой бактерицидного эффекта в динамике). В справочнике по лекарственной терапии В. К. Таточенко «Педиатру на каждый день» (стр. 125) появилось Решение антибиотической комиссии МЗ РФ и РАМН «Антибактериальная терапия стрептококкового тонзиллита (острого) и фарингита». Методические рекомендации. М., 1999: «Бициллины назначают при невозможности провести 10-дневный курс лечения, при ревматическом анамнезе, а также при вспышках инфекции, вызванной бета-гемолитическими стрептококками группы А, в коллективах. При остром А-стрептококковом тонзиллите у больных, имеющих факторы риска развития острой ревматической лихорадки (отягощенная наследственность, неблагоприятные социально-бытовые условия и др.), целесообразно применение бензилпенициллина 10 дней с последующей однократной инъекцией бензатилбензилпенициллина. В остальных случаях необходимо проводить только 10-дневный курс антибиотиков». Однако в регионы не поступало регламентирующих указаний об отмене старого приказа, в связи с чем во многих поликлиниках и стационарах продолжают его выполнять. Использование иммуномодуляторов, в том числе бактериальных лизатов, а также средств, нормализующих биоценоз полости рта, является важнейшим способом профилактики рецидивов стрептококковой инфекции ротоглотки.
Литература
Е. И. Краснова, доктор медицинских наук, профессор
С. О. Кретьен
А. В. Васюнин, доктор медицинских наук, профессор
НГМУ, Новосибирск


.gif)