Susp tumor что это
Классификация злокачественных опухолей TNM
Опухоли молочной железы. (Международный противораковый союз. Седьмая редакция, 2009. Редакторы: L.H.Sobin, M.K.Gospodarowicz, Ch.Wittekind. A John Willey & Sons. Ltd., Publication. Перевод С.М.Портного).
«Мудрыми называют тех, кто правильно определяет порядок вещей»
Описание представлено под следующими заголовками:
Классификация относится к карциномам как мужской, так и женской молочной железы. Необходимо гистологическое подтверждение диагноза. Анатомическая локализация первичной опухоли должна быть указана, но она не учитывается в классификации. В случае множественных первичных опухолей в одной молочной железе для классификации используется опухоль с максимальной категорией T. Множественные двусторонние раки молочных желёз следует классифицировать независимо, используя возможность дифференцировать опухоли по гистологическому типу.
Для оценки категорий T, N и M используются следующие процедуры:
Регионарные лимфатические узлы
К регионарным лимфатическим узлам относятся:
Клиническая классификация TNM
Категории M1 и pM1 могут быть уточнены в соответствии с локализацией метастазов:
pTNM патологоанатомическая классификация
G гистопатологическая степень злокачественности.
Для определения гистопатологической степени злокачественности смотри: Elston C.W., Ellis I.O. Pathological prognostic factors in breast cancer. I. The value of histological grade in breast cancer: experience from a large study with long-term follow-up. Histopathology 1991; 19:403-410.
R классификация остаточной опухоли
Наличие или отсутствие остаточной опухоли описывается символом R (residual). TNM и pTNM описывают анатомическую распространённость опухоли в целом, без учёта лечения. Они могут быть дополнены классификацией R, которая описывает статус опухоли после лечения. Она отражает эффект лечения, влияет на последующее лечение и является сильным фактором прогноза.
Определения категорий R следующие:
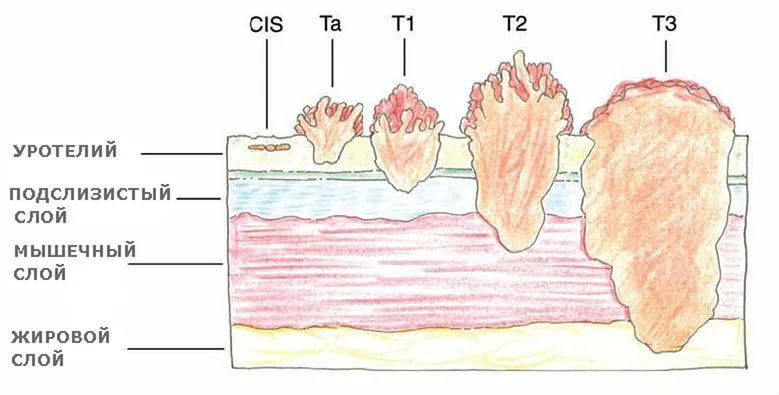
Классификация рака мочевого пузыря TNM
Подробная классификация TNM рака мочевого пузыря предполагает три критерия.
Первичная опухоль (англ. Tumour).
Вовлеченность лимфатических узлов (англ. Nodes).
Другая типология, называемая гистологической, предполагает следующие виды онкологических новообразований:
Терапия
Исходя из классификации рака мочевого пузыря, назначают разные виды лечения. При поверхностных опухолях останавливают выбор на коагуляции или трансуретральной резекции. Лечение дополняют химиотерапией, что позволяет снизить процент рецидивов.
При инвазивных опухолях, которые прорастают в мышечный слой, проводят более радикальное лечение. В большинстве случаев это резекция или полное удаление органа. Вместе с оперативным вмешательством назначают химиотерапию.
На рецидивный рак с метастазами воздействуют химиотерапией. Это не приводит к излечению, однако позволяет затормозить развитие патологии. Подробнее о терапии опухолей можно прочитать на странице Лечение и удаление опухолей мочевого пузыря.
Квалифицированную помощь вы можете получить в Клинике урологии имени Р. М. Фронштейна Первого Московского Государственного Медицинского Университета имени И. М. Сеченова (Государственный центр урологии). Здесь практикуют современные методы лечения урологических заболеваний, работают лучшие специалисты столицы, в наличии есть все необходимое оборудование для стационарного и амбулаторного лечения.
Определение стадии рака по системе TNM
3.75 (Проголосовало: 4)
Стадирование опухоли основано на трех критериях: глубина врастания опухоли в стенку кишки (Т), наличие распространения опухолевых клеток по лимфатическим узлам (N) и, наконец, наличие или отсутствие метастазов (M). Эти три составляющих образуют систему TNM для стадирования колоректального рака (см. таблицы ниже).
Стадия Т (tumor) – глубина врастания опухоли в стенку кишки. Чем меньше значение это стадии, тем менее инвазивный рост опухоли. Опухоль стадии Т0 можно еще считать достаточно доброкачественной, так как рост этой опухоли ограничен только слизистой оболочкой кишки. Опухоль стадии Т4 обозначает то, что опухоль проросла не только все слои кишечной стенки, но и соседние с ней органы.
Стадия N (lymphnodes) – обозначает количество лимфатических узлов, в которых были обнаружены раковые клетки. Стадия N0 обозначает, что при патологоанатомическом исследовании ни в одном из лимфатических узлов не были обнаружены клетки рака. Стадия Nx обозначает, что количество пораженных лимфатических узлов неизвестно. Это может быть на стадии обследования до операции, когда невозможно определить поражены лимфатические узлы или нет. Пока не проведено патологоанатомическое исследование, стадия считается как Nx.
Стадия М (metastases) – обозначает, имеются ли у опухоли отдаленные отсевы – метастазы.
Стадия опухоли по системе TNM
| T | N | M |
| is – рост опухоли в пределах слизистой | 0 – нет данных за поражение лимфатических узлов | 0 – нет данных за наличие отдаленных метастазов |
| 1 |
опухоль врастает, но не прорастает подслизистый слой кишки
поражение от 1 до 3 лимфатических узлов
наличие отдаленных метастазов опухоли
опухоль врастает, но не прорастает мышечный слой кишки
поражение больше, чем 3 лимфатических узлов
неизвестно, имеются ли метастазы
опухоль прорастает через мышечный слой в окружающие ткани
неизвестно, поражены ли лимфатические узлы
опухоль врастает в окружающие органы
Общая стадия опухоли
| T | N | M | |
|---|---|---|---|
| Стадия | 1,2 | 0 | 0 |
| Стадия | 3,4 | 0 | 0 |
| Стадия | Любая | 1,2 | 0 |
| Стадия | Любая | Любая | 1 |
Чтобы понять, как устанавливается стадия, найдите в таблице заголовки T, Nи M. В каждом столбце имеются цифры или слово «любая». Вторая строка в таблице соответствует стадии I, в столбцах имеются следующие данные: стадия Т 1 или 2, стадии Nи M – 0. Это означает, что если опухоль врастает только в стенку кишки (стадия Т1 или Т2) и ни в одном лимфоузле нет раковых клеток (стадия N0), и нет отдаленных метастазов (стадия M0), то опухоль будет классифицироваться, как рак I стадии. Опухоль, которая прорастает через кишечную стенку (стадия Т3 или T4), но при этом нет пораженных лимфатических узлов и отдаленных метастазов, имеет стадию II, и так далее.
Стадирование играет очень важную роль для определения тактики лечения. Для лечения опухолей I стадии обычно достаточно только хирургической операции, а опухоли III стадии обычно лечат, применяя и операцию, и химиотерапию. Таким образом, стадирование опухоли – это очень важный этап предоперационной диагностики. Для того, чтобы определить стадию до операции, может потребоваться выполнение многих исследований. Компьютерная томография (КТ), рентген грудной клетки, ультразвуковое исследование (УЗИ), магнитно-резонансная томография (МРТ) и позитронно-эмиссионная томография (ПЭТ) являются очень информативными исследованиями, помогающими определить степень распространения опухоли. Тем не менее, самым точным методом определения стадии опухоли является исследование удаленной во время операции части кишки с помощью микроскопа.
Очень важно, чтобы пациенты понимали принципы определения стадии опухоли, и имели представление о том, как это делается, чтобы грамотно обсуждать варианты и прогноз лечения с врачом.
Опухоли головного мозга и других отделов центральной нервной системы
Общая информация
Краткое описание
Протокол «Опухоли головного мозга и других частей нервной системы»
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Нейроэпителиальные опухоли
О пухоли черепно-мозговых и параспинальных нервов
| Опухоли оболочек |
| 3.1. Опухоли из менинготелиальных клеток |
| Нейрофиброматоз первого типа |
| Нейрофиброматоз второго типа |
| Синдром Гиппель-Линдау |
| Туберозный склероз |
| Синдром Ли-Фраумени |
| Синдром Ковдена |
| Синдром Тюрко |
| Синдром Горлина |
WHO Classiffication of Tumors of the Central Nervous System (2007) / Eds. D.N. Louis, H. Ohgaki, O.D. Wistler, W.Cavenee. – Geneva: WHO Press, 2007.
Вторая градация степени злокачественности для новообразований ЦНС была предложена американским нейропатогистологом J.W.Kernogen и включает 4 степени злокачественности, обозначаемых римскими цифрами (I степень наиболее доброкачественная, a II, III и IV свидетельствуют о возрастании степени злокачественности).
Степень злокачественности по данной шкале определяется ретроспективным анализом прогностически значимых факторов множества опухолей аналогичного строения, а не морфологической оценки отдельно взятой опухоли. Таким образом, она является важной с прогностической точки зрения.
Диагностика
Головокружение. По характеру субъективного восприятия головокружение может быть зрительным и осязательным. В первом случае оно воспринимается больным, как зрительное вращение или перемещение окружающей обстановки. Во втором случае головокружение воспринимается как тактильное, или проприоцептивное ощущение вращения или движения предметов, с которыми больной соприкасается, и может сохраниться при закрытых глазах.
Внешний осмотр больного, определение наличия очаговой неврологической симптоматики, определение ориентации во времени и в пространстве.
Определение общего состояния больного согласно шкале Карновского
Злокачественные новообразования молочной железы. Рак молочной железы
Общая информация
Краткое описание
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной