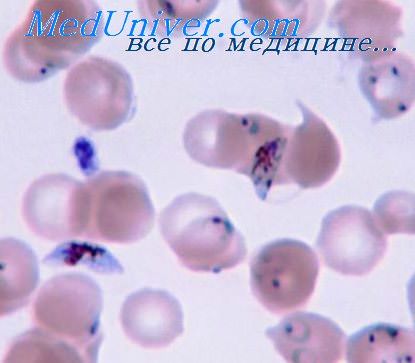
у какого вида малярии гамонты в мазке окрашенном по романовскому имеют полулунную форму
У какого вида малярии гамонты в мазке окрашенном по романовскому имеют полулунную форму
Половые формы плазмодиев — гамонты мужские и женские представляют собой компактные образования без псевдоподий и вакуолей. Женские гамонты отличаются от мужских при окраске по Романовскому более интенсивно окрашивающейся цитоплазмой и компактным ядром.
У P. vivax, P. malariae, P, ovale гамонты округлой или овальной формы с равномерно распределенным пигментом.
У P. falciparum гамонты, достигшие максимального размера, имеют полулунную форму; у молодых гамонтов форма овальная или близкая к овальной. Пигмент женских гамонтов — в виде венчика вокруг ядра, у мужских — более рассеянный. Гамонты P. vivax, P. ovale, P. matariae обнаруживаются в периферической крови больного в начале заболевания одновременно с шизонтами, гамонты P. falciparum — на 8—10 дней позднее, так как они созревают в капиллярах внутренних органов.
Шизонты и гамонты, мужские и женские, по-видимому, образуются из морул разных типов. Так, Ю. А. Куликовым (1962) описано у P. vivax и P. relicturn три типа морул. Из морул первого типа образуются мерозоиты, которые после внедрения в новые эритроциты превращаются в шизонты. Мерозоиты морул второго и третьего типа в новых эритроцитах превращаются соответственно в женские и мужские гамонты. Морулы различаются по расположению мерозоитов и морфологии последних: мерозоиты первой группы морул ближе по своей морфологии к кольцевидным шизонтам, второй и третьей — к гамонтам женским и мужским.
Пораженные эритроциты изменяются в разной степени. При заражении P. vivax, P. ovale изменения в эритроцитах резко выражены — они увеличиваются в размерах, деформируются, обесцвечиваются, в них появляется обильная крупная азурофилъная зернистость, при окраске по Романовскому красновато-фиолетового оттенка: зернистость Шюффнера при P. vivax, зернистость Джеймса — при P. ovale. Эритроциты, зараженные P. falciparum и P. malariae, по величине и форме не изменяются. При интенсивной окраске по Романовскому в эритроцитах, пораженных P. falciparum, выявляется так называемая пятнистость Маурера, небольшое количество пятнышек фиолетового оттенка, в эритроцитах, пораженных P. malariae,—зернистость Цимана, сходная с зернистостью Шюффнера.
Кровь на малярию исследуется в мазках и толстых каплях. В мазках морфология паразитов хорошо сохраняется, так как они до окрашивания фиксируются. Толстые капли окрашиваются нефиксированными. вследствие чего паразиты в них деформируются и распознаются с большим трудом, чем в тонких мазках.
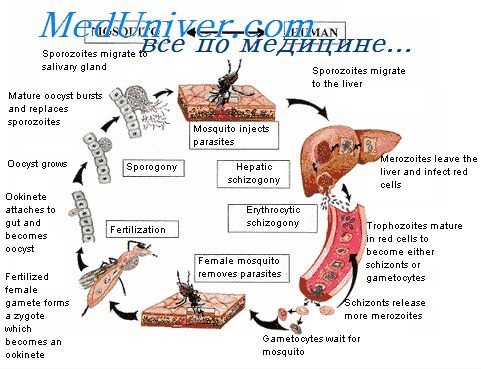
Развитие возбудителей малярии в комаре—спорогония. Комары заражаются в результате насасывания крови, содержащей гамонты (половые формы паразитов). В желудке комара из мужских гамонтов образуется по 4—8 жгутов, содержащих зерна хроматина и представляющих собой мужские гаметы. Спустя некоторое время (10-—15 минут) жгуты отрываются и свободно плавают в содержимом желудка комара. Мужская гамета активно внедряется в женскую гамету и оплодотворяет ее. Оплодотворенная клетка-—зигота—принимает вытянутую червеобразную форму, обозначаемую как оокииета длиной около 15 u, шириной около 2 u.
Оокинета активно проникает через стенку желудка комара и округляется под его наружной оболочкой. Вокруг нее образуется оболочка, и она превращается в ооцисту. Интервал от момента, насасывания комаром крови до образования ооцисты при 28 длится около двух суток. При температуре ниже 16 оплодотворения женской гаметы не происходит. После образования ооцист кратковременное снижение температуры до 4—5 не оказывает губительного влияния на паразитов, происходит лишь приостановка развития. Ооциста в начальной фазе своего развития имеет диаметр 6—8 u зрелая ооциста 50—60 u. В зависимости от числа половозрелых гамонтов, попавших в желудок комара, образуется различное количество ооцист, от единичных до 500.
Содержимое молодых ооцист гомогенное, полупрозрачное, на фоне его видны гранулы пигмента распределение которых различно у разных видов возбудителей малярии. По мере увеличения ооцисты содержимое ее становится зернистым. В ней многократно делится ядро, вокруг вновь образовавшихся ядер распределяется цитоплазма — происходит формирование спорозоитов, конечных стадий полового развития в комаре. Спорозоит имеет форму веретена длиной 10—15 u, шириной в 1—1,5 u. Число спорозоитов в ооцисте может достигать нескольких тысяч. Оболочка созревших ооцист разрывается, спорозоит с гемолимфой разносится по всему организму комара и концентрируется в слюнных железах. С момента проникновения спорозоитов в слюнные железы комар становится способным заражать малярией.
Продолжительность спорогонии различна для разных видов паразита и зависит от температуры.
У какого вида малярии гамонты в мазке окрашенном по романовскому имеют полулунную форму
В распознавании малярии важное значение имеют данные эпидемиологического анамнеза (уровень эндемии и сезон передачи возбудителей в данной местности, возникновение болезни на протяжении 3 лет после пребывания в эндемическом очаге или на протяжении 3 мес после гемотрансфузии или внутривенных инфузий и др.) и выявление характерных клинико-лабораторных признаков (высокая и часто приступообразная лихорадка, сплено- и гепатомегалия, анемия и панцитопения).
Решающее значение в диагностике болезни имеет обнаружение плазмодиев в препаратах крови — толстой капле и мазке. Исследование крови на малярию проводят при первом подозрении на эту болезнь, независимо от температуры тела в момент забора крови.
Для паразитологического исследования используют капиллярную кровь, взятую из пальца, или венозную кровь. Микроскопию препаратов крови, окрашенных по Романовскому-Giemsa, проводят с использованием иммерсионной системы (окуляр 7х, объектив 90х). В каждом препарате изучают не менее 100 полей зрения (0,25 мкл крови), даже в тех случаях когда паразиты выявляются при исследовании меньшей площади препарата, что способствует более четкому изучению эритроцитарных стадий паразитов и выявлению случаев mixt-инвазии.
Ввиду большого объема крови, изучаемого в толстой капли крови, ее исследование позволяет быстрее обнаружить малярийные паразиты и определить интенсивность паразитемии. Изучение мазка крови помогает более точно определить видовую принадлежность паразитов и стадии их эритроцитарного развития. При определении вида возбудителя используют морфологические признаки плазмодиев и пораженных эритроцитов.
Важное клиническое значение имеет не только видовая характеристика возбудителя, но и определение стадий их развития и численности паразитов. Это особенно актуально для диагностики P. falciparum-малярии, при которой наличие в крови зрелых трофозоитов и шизонтов, а также большая интенсивность паразитемии являются прогностически неблагоприятными. Интенсивность паразитемии в толстой капли крови определяют по числу паразитов в поле зрения: 1-100 плазмодиев в 10 полях зрения соответствуют 5-50 паразитам в 1 мкл крови (+); 10-100 плазмодиев в 10 полях зрения— 50-500 паразитов в 1 мкл крови (++); 1-10 плазмодиев в 1 поле зрения — 500-5000 паразитов в 1 мкл крови (+++); 10-100 плазмодиев в 1 поле зрения — 5000-50 000 паразитов в 1 мкл крови (++++), более 100 паразитов в 1 поле зрения — более 50 000 паразитов в 1 мкл крови (+++++); а также по соотношению числа паразитов и лейкоцитов в препарате с последующим перерасчетом на число лейкоцитов в 1 мкл крови. Интенсивность паразитемии может быть вычислена и по количеству паразитов, приходящихся на 100 эритроцитов (в 10 полях зреня) При паразитемии P. falciparum более 100 000 плазмодиев в 1 мкл или поражении более 5% эритроцитов прогноз может быть неблагоприятным у 7-20% больных, а при паразитемии более 500 000 плазмодиев в 1 мкл крови или поражении 10% эритроцитов и более летальные исходы развиваются в 65% случаев. При Р. vivax-малярии редко поражается более 2% эритроцитов.
Ввиду возможности развития выраженных симптомов малярии при относительно невысоком уровне паразитемии (обычно у неиммунных лиц) однократный отрицательный результат микроскопии крови не исключает диагноз малярии, а делает необходимым повторное исследование препаратов крови, взятых через 8-12 ч.
У больных с паразитологически подтвержденным диагнозом малярии микроскопию препаратов крови проводят ежедневно, при тяжелых формах Р. falciparum-малярии дважды в день до исчезновения паразитов, а затем еженедельно до 28-го дня лечения для оценки эффективности терапии. При P. falciparum-малярии это позволяет своевременно выявлять резистентность плазмодиев к применяемому препарату.
Разработаны методы экспрессного микроскопического анализа препаратов крови с использованием флюоресцирующих красителей (Quantified Bufly Coat, QBC, USA). Для экспресс-диагностики P. falciparum-малярии эффективно использование «Para-sight — F» (dipstick) иммунохроматографического метода (Beckton Dickinson Advanced Diagnostics, ГSA), позволяющего в течение 2 мин выявить паразитемию более 60 P. falciparum в 1 мкл гемолизированой крови (так называемые rapid diagnostic tests — RDTs). Все более широкое применение получают методы PCR-диагностики малярии.
Определенное диагностическое значение имеют выявляемые в гемограмме признаки анемии (анизопойкилоцитоз, ретикулоцитоз и др.), лейкопения и относительный лимфомоноцитоз.
Серодиагностика малярии включает использование НРИФ, РИФ, ИФА, РИГА и др. и имеет наибольшее значение в неэндемических районах. Обнаружение в НРИФ антител к P. falciparum в титре 1:80 и более свидетельствует о свежей инвазии.
Дифференциальный диагноз малярии проводят с гриппом и другими острыми респираторными вирусными инфекциями, острыми кишечными инфекциями, лептоспирозом, желтой лихорадкой, злокачественными формами вирусных гепатитов, тифо-паратифозными заболеваниями, бруцеллезом, сепсисом, геморрагическими лихорадками инфекциями мочевыделительной и гепатобилиарной систем, заболеваниями системы крови.
Приложение 2. Вопросы для тестирования по лабораторной диагностике малярии (для врачей-лаборантов, лаборантов КДЛ)
Вопросы
для тестирования по лабораторной диагностике малярии (для врачей-лаборантов, лаборантов КДЛ)
1. Какой материал необходимо взять у больного для микроскопического исследования при подозрении на малярию:
г) дуоденальное содержимое
2. Основным методом выявления малярийных паразитов является:
а) полимеразная цепная реакция (ПЦР)
б) иммуноферментный анализ (ИФА)
3. Чем следует снять иммерсионное масло после того, как препараты просмотрены, с тем, чтобы сохранить их для контрольного исследования:
б) теплой водой с детергентом
в) иммерсионным маслом
г) бензолом, ксилолом
4. Как следует мыть предметные стекла, бывшие в употреблении, для повторного использования:
б) теплой водой с детергентом
г) ксилолом или бензолом
5. Что следует использовать для маркировки препаратов:
б) простой карандаш
6. Чем фиксируют «тонкие мазки»:
б) метиловым спиртом
в) смесью Никифорова
г) горячим воздухом
7. Какой, должен быть приблизительно, диаметр толстой капли для исследования на малярию:
г) произвольный размер
8. Что обусловливает спонтанную фиксацию толстой капли:
а) высушивание около источника тепла
г) длительное хранение в неокрашенном состоянии
9. Чем следует разводить концентрированный (маточный) раствор краски Романовского-Гимза:
б) дистиллированной водой
в) водопроводной водой
г) буфером или забуференной смесью
10. Какие значения рН правильны для окрашивания препаратов крови по Романовскому:
11. Если препараты окрашены в интенсивный красный цвет, предполагаемая причина:
а) низкое значение рН (кислая реакция)
б) высокое значение рН (щелочная реакция)
в) высокая концентрация краски (недостаточное разведение)
г) низкая концентрация краски (высокое разведение)
12. В какое время правильно брать кровь у подозрительного больного на малярию:
б) при снижении температуры
в) после приема противомалярийных препаратов
г) в период между приступами
13. Какой из видов малярийных паразитов имеет преимущественно амебовидную форму:
14. Какой из видов малярийных паразитов имеет полулунные формы гаметоцитов:
15. Для какого вида малярийных паразитов характерно наличие в периферической крови большого количества мелких кольцевидных трофозоитов:
16. Среднее время окрашивания «тонкого мазка» крови по Романовскому-Гимза:
17. Среднее время окрашивания «толстой капли» крови по Романовскому-Гимза:
18. Что окрашивается в рубино-красный цвет в препарате крови:
а) ядро паразита (хроматин)
б) цитоплазма паразита
19. Что из перечисленного не является критерием правильно приготовленного препарата тонкого мазка:
а) равномерная толщина мазка
б) сквозь него виден печатный текст
в) конец мазка имеет нежную бахромку
г) эритроциты лежат друг на друге
20. Какой из видов малярийных паразитов имеет лентовидную стадию, которую можно обнаружить «в тонком» мазке крови:
21. «Тонкие мазки» фиксируют:
а) этиловым спиртом
б) метиловым спиртом
в) смесью Никифорова
22. Что из перечисленного является критерием правильно приготовленной толстой капли:
а) лимфоциты имеют фиолетовый цвет
б) поле зрения чистое
в) эозинофилы красного цвета
г) все перечисленное
23. При микроскопии малярийных паразитов используют окуляры:
24. Препарат крови «толстая капля» считается отрицательным при просмотре:
б) 100 полей зрения
в) 200 полей зрения
г) 400 полей зрения
25. Какой из возбудителей малярии в тонком мазке перифирической крови эритроциты имеют бахромчатую, звездчатую формы:
27. Кольцевидные трофозоиты мелкие (1/6-1/8 эритроцита), иногда по 2-3 кольца в эритроците, зачастую с раздвоенным ядром. Вид плазмодия:
28. Какой из возбудителей малярии в мазке и в капле имеют гамонты полулунной формы:
29. Возможна ли выдача отрицательного ответа при исследовании только тонкого мазка крови на малярию:
30. Подлежат ли фиксации спиртом тонкие мазки крови при исследовании на малярию:
31. Подлежат ли фиксации спиртом толстые капли крови при исследовании на малярию:
32. Влияет ли на результат окрашивания препаратов крови на малярию РН воды, на которой разводится краска:
33. Малярийный плазмодий попадает в кровь человека в форме:
34. РН раствора краски Гимза-Романовского для окрашивания препаратов крови на малярию:
35. Зависит ли время окраски препаратов крови от температуры внешней среды:
в) цитоплазма и ядро
39. Наличие в одном эритроците нескольких паразитов наиболее свойственно:
Откройте актуальную версию документа прямо сейчас или получите полный доступ к системе ГАРАНТ на 3 дня бесплатно!
Если вы являетесь пользователем интернет-версии системы ГАРАНТ, вы можете открыть этот документ прямо сейчас или запросить по Горячей линии в системе.
© ООО «НПП «ГАРАНТ-СЕРВИС», 2021. Система ГАРАНТ выпускается с 1990 года. Компания «Гарант» и ее партнеры являются участниками Российской ассоциации правовой информации ГАРАНТ.
Малярия
Малярия (Средние века итал. mala aria — «плохой воздух», ранее известная как «болотная лихорадка» ) — группа трансмиссивных инфекционных заболеваний, передаваемых человеку при укусах комаров рода Anopheles («малярийных комаров») и сопровождающихся лихорадкой, ознобами, спленомегалией (увеличением размеров селезёнки), гепатомегалией (увеличением размеров печени), анемией. Характеризуется хроническим рецидивирующим течением.
Ежегодно фиксируется 350—500 миллионов случаев заражения людей малярией, из них 1,3—3 миллиона заканчиваются смертью. 85—90 % случаев заражения приходится на районы Африки южнее Сахары, в подавляющем большинстве инфицируются дети в возрасте до 5 лет.
История
Есть предположение, что люди болеют малярией уже в течение 50 000 лет. Считается, что родиной малярии является Западная Африка (P. falciparum) и Центральная Африка (P. vivax). Молекулярно-генетические данные свидетельствуют, что предпаразитический предок плазмодия был свободноживущим простейшим, способным к фотосинтезу, который приспособился жить в кишечнике водных беспозвоночных. Также он мог жить в личинках первых кровососущих насекомых отряда Diptera, которые появились 150—200 миллионов лет назад, быстро приобретя возможность иметь двух хозяев. Древнейшие найденные окаменелости комаров с остатками малярийных паразитов имеют возраст 30 миллионов лет. С появлением человека развились малярийные паразиты, способные к смене хозяина между человеком и комарами рода Anopheles.
Выяснение причины заболевания
В 1880 году французский военный врач Шарль Луи Альфонс Лаверан, работавший в Алжире, обнаружил в кровяных шариках больного малярией живой одноклеточный организм. Спустя год ученый опубликовал в медицинской печати статью «Паразитарный характер заболевания малярией: описание нового паразита, найденного в крови больных малярией». Это был первый случай, когда простейшие были идентифицированы как причина болезни. За это и другие открытия он был награждён Нобелевской премией по физиологии и медицине 1907 года. Название рода паразита Plasmodium было предложено в 1895 году итальянскими учеными Этторе Маркиафава (на англ.) (итал. Ettore Marchiafava) и Анджело Челли (на англ.) (итал. Angelo Celli)[10]. В 1894 году паразитолог Патрик Мэнсон впервые предположил, что малярия может передаваться человеку комарами. В 1896 г. кубинский врач Карлос Финлей, который лечил больных жёлтой лихорадкой в Гаване, высказал ту же гипотезу. Англичанин сэр Рональд Росс, работавший в Индии, показал в 1898 году, что определённые разновидности комаров передают малярию птицам, и выделил паразитов из слюнных желез комара. Ему также удалось найти паразитов в кишечнике комаров, питавшихся кровью больных людей, но не удалось проследить передачу паразитов от комаров к человеку. Джованни Батиста Грасси в 1898 г удалось осуществить экспериментальное заражение человека малярией через укус комара (он ставил опыты на добровольцах, в том числе и на себе). Он доказал также, что только комары рода Anopheles являются переносчиками малярии в Италии, разработал и внедрил меры профилактики малярии. Однако в 1902 Нобелевскую премию по медицине за описание жизненного цикла малярийного паразита получил только Рональд Росс. Данные, полученные Финлеем и Россом, в 1900 году были подтверждены медицинским советом, который возглавлял Вальтер Рид. Рекомендации этого совета были использованы Вильямом C. Гордасом для оздоровительных мероприятий, осуществлённых на строительстве Панамского канала.
В начале XX века, до открытия антибиотиков, практиковалось умышленное заражение малярией пациентов, больных сифилисом. Малярия обеспечивала повышенную температуру тела, при которой сифилис если и не проходил полностью, то во всяком случае снижал свою активность и переходил в латентную стадию. Контролируя течение лихорадки с помощью хинина, врачи таким образом пытались минимизировать негативные эффекты сифилиса. Несмотря на то, что некоторые пациенты умирали, это считалось предпочтительнее неизбежной смерти от сифилитической инфекции.
Открытие покоящейся стадии паразита
Хотя стадии жизненного цикла паразита, проходящие в кровяном русле человека и в теле комара, были описаны ещё в конце XIX — начале XX века, только в 1980-е годы стало известно о существовании покоящейся стадии. Открытие этой формы паразита окончательно объяснило, как люди, вылечившиеся от малярии, могли вновь заболевать спустя годы после исчезновения клеток плазмодия из кровяного русла.
Ареал
Малярийные комары живут почти во всех климатических зонах, за исключением субарктического, арктического поясов и пустынь. В России они обитают на всей европейской территории страны и в Западной Сибири, кроме полярных и приполярных широт. В Восточной Сибири не обитают: зимы там слишком суровые, и комары не выживают.
Однако для того, чтобы существовал риск заражения малярией, требуются, помимо малярийных комаров, условия для быстрого размножения их и переноса малярийного плазмодия. Такие условия достигаются в тех районах, где не бывает низких температур, имеются болота и выпадает много осадков. Поэтому малярия шире всего распространена в экваториальной и субэкваториальной зонах.
Также к естественному ареалу малярии относят влажный субтропический пояс: так, в районе Сочи малярия в начале XX века была большой проблемой до принятия мер по осушению заболоченной местности, нефтеванию водоёмов и проведению других мероприятий, приведших в итоге к уничтожению мест размножения малярийных комаров в курортной зоне.
В России и в СССР до начала 1950-х годов заболеваемость малярией была массовой, причем не только на Кавказе, в Закавказье и в Средней Азии, но и средней полосе европейской части (Поволжье и другие районы). Пик абсолютного числа заболевших пришелся на 1934—1935 годы, когда было зарегистрировано более 9 млн случаев малярии.
Этиология
Возбудители малярии — простейшие рода Plasmodium (плазмодии). Для человека патогенны четыре вида этого рода: P.vivax (англ.), P.ovale (англ.), P.malariae (англ.) и P.falciparum. В последние годы установлено, что малярию у человека в Юго-Восточной Азии вызывает также пятый вид — Plasmodium knowlesi. Человек заражается ими в момент инокуляции (впрыскивания) самкой малярийного комара одной из стадий жизненного цикла возбудителя (так называемых спорозоитов) в кровь или лимфатическую систему, которое происходит при кровососании.
Эритроцитарная, или клиническая стадия малярии начинается с прикрепления попавших в кровь мерозоитов к специфическим рецепторам на поверхности мембраны эритроцитов. Эти рецепторы, служащие мишенями для заражения, по-видимому, различны для разных видов малярийных плазмодиев.
Плазмодии, попадая в жертву, стимулируют выбросы ей веществ, являющихся привлекательными для комаров. К такому выводу пришли исследователи, когда провели серию экспериментов на мышах. Малярийные паразиты изменяли запах тела мышей, и особенно «привлекательным» этот запах становился в период их (паразитов) полного созревания.
Симптомы и диагностика
Симптомы малярии обычно следующие: лихорадка, ознобы, артралгия (боль в суставах), рвота, анемия, вызванная гемолизом, гемоглобинурия (выделение гемоглобина в моче) и конвульсии. Возможно также ощущение покалывания в коже, особенно в случае малярии, вызванной P. falciparum. Также могут наблюдаться спленомегалия (увеличенная селезенка), нестерпимая головная боль, ишемия головного мозга. Малярийная инфекция смертельно опасна. Особенно уязвимы дети и беременные женщины.
Диагноз ставится на основе выявления паразитов в мазках крови. Традиционно используют два типа мазков — тонкий и толстый (или так называемую «толстую каплю»). Тонкий мазок позволяет с большей надёжностью определить разновидность малярийного плазмодия, поскольку внешний вид паразита (форма его клеток) при данном типе исследования лучше сохраняется. Толстый мазок позволяет микроскописту просмотреть больший объём крови, поэтому этот метод чувствительнее, но внешний вид плазмодия при этом изменяется, что не позволяет легко различать разновидности плазмодия. Поставить диагноз на основе микроскопического исследования зачастую бывает затруднительно, так как незрелые трофозоиты разных видов малярийного плазмодия плохо различимы, и обычно необходимо несколько плазмодиев, находящихся на разных стадиях созревания, для надёжной дифференциальной диагностики.
В настоящее время используются также быстрые диагностические тесты (RDT, Rapid Diagnostic Tests) с использованием иммунохимических наборов (более дорогие, но дающие результат через 5—15 минут и не требующие использования микроскопа) и тесты с помощью ПЦР (наиболее дорогие, но наиболее надежные)
Виды (формы) малярии
Симптоматика, течение и прогноз заболевания отчасти зависят от вида плазмодия, который является возбудителем данной формы болезни.
Эти формы малярии различаются также по длительности инкубационного периода, продолжительности разных стадий жизненного цикла плазмодиев, симптоматике и течению.
Противомалярийный иммунитет
Иммунный ответ против малярийной инфекции развивается медленно. Он характеризуется малой эффективностью и практически не защищает от повторного инфицирования. Приобретённый иммунитет развивается после нескольких заболеваний малярией за несколько лет. Этот иммунитет специфичен к стадии заболевания, к виду и даже к конкретному штамму малярийного плазмодия. Но клинические проявления и симптомы уменьшаются с развитием специфического противомалярийного иммунитета.
Среди возможных объяснений такого слабого иммунного ответа называют нахождение малярийного плазмодия в клетках на протяжении большей части его жизненного цикла, общее угнетение иммунной системы, присутствие антигенов, которые не опознаются T-клетками, подавление пролиферации B-клеток, значительный полиморфизм малярийного плазмодия и быстрая смена потенциальных антигенов на его поверхности.
Лечение
Самым распространенным медикаментом для лечения малярии сегодня, как и раньше, является хинин. На некоторое время он был заменен хлорохином, но ныне снова приобрел популярность. Причиной этому стало появление в Азии и затем распространение по Африке и другим частям света Plasmodium falciparum с мутацией устойчивости к хлорохину.
Также существует несколько других веществ, которые используются для лечения и иногда для профилактики малярии. Многие из них могут использоваться для обеих целей. Их использование зависит преимущественно от устойчивости к ним паразитов в области, где используется тот или другой препарат.
В настоящее время наиболее эффективными лекарственными средствами для лечения являются комбинированные с артемезинином лекарственные средства. Резолюция ВОЗ WHA60.18 (май 2007) настаивает на использовании этих препаратов, однако в РФ они до сих пор не зарегистрированы и не применяются.
| Основные антималярийные препараты | ||||
| Препарат | Англ. название | Профилактика | Лечение | Примечания |
| Артеметер-люмефантрин | Artemether-lumefantrine | — | + | коммерческое название Коартем |
| Артезунат-амодиахин | Artesunate-amodiaquine | + | — | |
| Атовакуон-прогуанил | Atovaquone-proguanil | + | + | коммерческое название Маларон |
| Хинин | Quinine | — | + | |
| Хлорохин | Chloroquine | + | + | после появления резистентности использование ограничено коммерческое название Делагил |
| Котрифазид | Cotrifazid | + | + | |
| Доксициклин | Doxycycline | + | + | |
| Мефлохин | Mefloquine | + | + | коммерческое название Лариам |
| Прогуанил | Proguanil | — | + | |
| Примахин | Primaquine | + | — | |
| Сульфадоксин-пириметамин | Sulfadoxine-pyrimethamine | + | + | коммерческое название Фансидар |
Экстракты растения Artemisia annua (Полынь однолетняя), которые содержат вещество артемизинин и его синтетические аналоги, имеют высокую эффективность, но их производство дорого. В настоящее время (2006) изучаются клинические эффекты и возможность производства новых препаратов на основе артемизинина. Другая работа команды французских и южноафриканских исследователей разработала группу новых препаратов, известных как G25 и TE3, успешно испытанных на приматах.
Профилактика
Методы, которые используются для предотвращения распространения болезни или для защиты в областях, эндемичных для малярии, включают профилактические лекарственные средства, уничтожение комаров и средства для предотвращения укусов комаров. В настоящий момент нет вакцины против малярии, но ведутся активные исследования для её создания.
Разработка вакцины
Ведутся разработки и начаты клинические испытания вакцин от малярии.
В марте 2013 года, после серии неудачных экспериментов, ученые из США успешно испытали на мышах быстродействующее средство против малярии, новый препарат готовят к испытанию на людях.
Малярия всегда была и остается одной из опаснейших болезней человека. К известным личностям, которые умерли от малярии, принадлежат: Александр Македонский, Аларих (король вестготов), Чингисхан, святой Августин, как минимум 5 римских пап, итальянский поэт Данте, император Священной Римской империи Карл V, Христофор Колумб, Оливер Кромвель, Микеланджело Меризи Караваджо, лорд Байрон и многие другие.
Современные данные о малярии: