у ребенка большой нос какой будет
У ребенка большой нос какой будет
Сейчас мы предлагаем Вам ознакомиться с современным взглядом на данную проблему.
Статью подготовил врач оториноларинголог детской клиники Тигренок Рамазанова Гюнай Альниязовна
ЛОР-врачи бьют тревогу: у каждого 2-го ребенка есть проблемы с аденоидами. Если присмотреться к детям в старших детсадовских группах и первоклашкам, то страдающих аденоидами можно легко заметить – такие дети дышат ртом. Казалось бы, ничего страшного. Но, если не вмешаться и пустить все на самотёк, то аденоиды могут стать причиной не только постоянных простуд, но и таких серьезных осложнений, как гнойные отиты и потеря слуха. Еще недавно единственным методом решения проблемы была операция. Сегодня врачи нашли способ обойтись без хирургического вмешательства.
Что такое аденоиды и почему они становятся проблемой?
Аденоиды располагаются за носом, в носоглотке. В детском возрасте аденоидная и лимфоидная ткань защищает нас от инфекций. В норме к 14 годам аденоиды, выполнив свою функцию, исчезают сами собой. Это происходит под воздействием половых гормонов. Крайне редко аденоиды сохраняются у взрослых.
Аденоидит чаще всего «расцветает» у детей в возрасте от 5 до 7 лет. Именно в этот «переходный возраст», когда ребенок становится школьником, в крови снижается количество лимфоцитов, что ведет к снижению сопротивляемости организма к инфекциям и вирусам. Этот период физиологичен. Чтобы защитить организм, аденоиды увеличиваются в размере. К сожалению, у многих детей это приводит к тому, что аденоиды перекрывают носоглотку и затрудняют дыхание.
Лимфоидная ткань тоже может стать очагом инфекции. Вирусы и бактерии через нос попадают в носоглотку на ткань аденоидов. Аденоиды начинают бороться с инфекцией. Если борьба неравная, то аденоиды воспаляются. И в этом случае уже сами аденоиды становятся источником инфекции. Из-за того, что рядом с аденоидами находятся слуховые трубы, нагноившиеся аденоиды могут спровоцировать средний отит. Этот сценарий – один из наиболее опасных. Гнойные отиты, экссудативные отиты могут привести к снижению слуха на всю жизнь.
Частые простуды и инфекционные заболевания – лишь вершина айсберга. Постоянное, так называемое «привычное» ротовое дыхание ведет к ряду расстройств со стороны внутренних органов. Привычное ротовое дыхание характеризуется несмыканием губ, изменением положения языка, что влияет на положение зубных рядов и прикуса. Что в свою очередь может привести к развитию серьезных проблем всего опорно-двигательного аппарата (отсюда проблемы с осанкой) и окажет негативное влияние на все органы и системы организма.
Как разорвать этот замкнутый круг?
Носовое дыхание – очень важно для ребенка. Растущий организм нуждается в кислороде больше взрослых. Если научить ребенка заново дышать носом, то всех вышеперечисленных проблем можно избежать. Но как это сделать? Ведь ребенок начинает дышать ртом вынужденно.
Из-за того что аденоиды прикрывают невидимую часть ноздрей сзади, так называемые «хоаны», ребенок не может дышать носом. Даже если он вдыхает носом, аденоиды перекрывают выход в носоглотку, блокируя воздух. Поэтому дети начинают дышать ртом. У часто болеющих детей отекает слизистая носа и сами аденоиды, что еще больше затрудняет дыхание. Распространенная картина: ребенок идет в сад или школу и там сталкивается с инфекциями. Что происходит в организме? Компенсаторно увеличиваются аденоиды, которые перекрывают хоаны, и ребенок начинает дышать ртом. Получается замкнутый круг – ротовое дыхание ведет к частым инфекциям, в ответ на инфекции аденоиды увеличиваются. Проблема в том, что пока ребенок не научится дышать носом – аденоиды не уменьшатся. Таких детей надо отучать дышать ртом. Это нелегко, но возможно. Новорожденные дети умеют дышать только носом – это жизненно необходимо в процессе сосания.
Дыхание ртом – вредная привычка! Здоровый человек должен дышать только носом. При дыхании через рот количество поступающего в организм человека кислорода составляет всего 78 % нормального объема, а при хроническом ротовом дыхании развивается гипервентиляция легких. Дышащий ртом ребенок делает вдох каждые 3 секунды. По этой причине в организм через носовые пути попадает в 10 раз больше болезнетворных микроорганизмов.
Если ребенок дышит ртом, необходимо лечение. Но сначала нужно установить причину ротового дыхания.
Когда нужна операция?
Если не проведена эндоскопия носоглотки, тимпанометрия и врач на обычном осмотре говорит: нужна аденотомия – это неверный подход. В 21 веке нужно делать полное обследование. Если ребенок беспокойный и невозможно провести эндоскопию, то необходимо сделать хотя бы КТ или рентгенографию носоглотки. Без эндоскопии или рентгена врач не может адекватно оценить, что именно является причиной проблемы. Мозговая грыжа? Опухоль? Или все-таки это аденоиды? Эндоскопия носоглотки снимает такие вопросы.
Синдром апное у детей весьма опасен. Если есть частые гнойные отиты и есть «замирание» во сне – нужно по-прежнему удалять аденоиды хирургически. Если остановок дыхания во сне нет, то ребенка можно и нужно лечить консервативно.
✓ Неправильный прикус и скученность зубного ряда.
✓ Проблемы с дикцией.
Если есть хотя бы один из признаков, то следует обратиться к специалисту. А лучше всего – к нескольким. Междисциплинарный подход, когда врачи разных специальностей вместе решают одну проблему, в данном случае оптимален. Ребенка с ротовым дыханием обязательно должен посмотреть не только ЛОР, но и ортодонт. Очень часто требуется помощь логопеда.
Лечение аденоидов без операции: как это работает?
Ношение трейнеров в комплексе с дыхательными и мышечными упражнениями учат ребенка смыкать губы в покое, поскольку стимулируются тонус круговой мышцы лица и рефлекс смыкания губ. Ребенок привыкает к трейнеру в течение 10-14 дней. Упражнения занимают 5-10 минут, их легко запомнить и выполнять. Первые результаты становятся видимыми уже через 3-6 месяцев. Выражается это, прежде всего, в снижении частоты заболеваний ОРЗ, гриппом, отитами.
86% экссудативных отитов вылечиваются только ношением трейнеров и упражнениями. Это доказано. Не требуется никаких лекарств, физиотерапии, процедур и промываний.
Нужно отметить, что далеко не все ортодонты проводят лечение с помощью трейнеров и упражнений. На это есть несколько причин. Во-первых, нужно мотивировать ребенка, что не просто. Во-вторых, у ортодонтов есть и другие методы лечения неправильного прикуса, например, брекеты. Поэтому я рекомендую обращаться в многопрофильные центры, где специалисты работают сообща, не перетягивая «одеяло» на себя, а действуя в интересах пациента.
Иногда родители приводят к нам детей уже с направлением на операцию. Но после обследования мы выбираем консервативное лечение. В очень большом проценте случаев операция не нужна. Если аденоиды не полностью закрывают доступ воздуха и ребенок все-таки может дышать носом – можно выправить ситуацию без хирургического вмешательства.
Если без операции не обойтись, то тоже бояться не нужно. Сегодня аденотомию проводят под общим обезболиванием с помощью эндоскопа и лазера. Лазерное излучение коагулирует сосуды, поэтому операция не такая «кровавая», как это было раньше. Вся операция длится 30 минут и ребенок в этот же вечер уходит домой. Нужен пресловутый «индивидуальный подход».
Несколько методов «домашней» диагностики.
Во время сна. Дождитесь, когда ребенок глубоко заснет. И понаблюдайте. Родителей своих маленьких пациентов я прошу делать 30-секундное видео и, затем оцениваю – частоту дыхания во сне, есть ли храп и остановки дыхания? Видеосъемку нужно делать таким образом, чтобы было видно губы – приоткрыты они или сомкнуты? Если рот приоткрыт на 1-2 миллиметра это уже ротовое дыхание. Уже нужно бить тревогу! Без таких наблюдений вы не сможете понять, есть ли апное у ребенка. С такой видеозаписью вашему лечащему врачу будет более понятна клиническая картина. Покажите ему видео.
Во время бодрствования. Обращайте внимание на ребенка, когда он сильно увлечен игрой: собирает конструктор, рисует. Смотрите, как он дышит. Приоткрыты ли у него губы? Когда ребенок глубоко занят, например, просмотром мультиков, и приоткрывает рот – это тоже сигнал о том, что есть слабость околоротовых мышц. И, значит, эти мышцы нужно тренировать. Иначе эта ситуация тоже может привести к увеличению аденоидов, изменению прикуса и другим серьезным проблемам. Рот должен быть прикрыт всегда, если мы не едим, не пьем и не разговариваем!
Как слышит ваш ребенок? До 10 лет ребенок, как правило, не жалуется на слух. Даже если плохо слышит. Обратите внимание, на какой громкости он смотрит мультики? Просит ли он включить погромче? Переспрашивает ли он? Бывает ли, что вы не можете достучаться до ребенка – он как будто вас не слышит? Снижение слуха – серьезный симптом, на который нужно обязательно обратить внимание как можно раньше.
Скрининг на выявление врожденных заболеваний плода при беременности
Что собой представляет скрининг при беременности и зачем он проводится
Скрининг при беременности — это комплекс обследований, в который входят УЗИ и биохимический анализ венозной крови на гормоны. Как правило, скрининг проводят трижды — в первом, втором и третьем триместре.
Раннее обнаружение патологий имеет очень большое значение. Это дает возможность приступить к лечению генетических заболеваний как можно раньше и если не полностью вылечить их, то хотя бы максимально купировать симптомы. Если при обследовании врач замечает отклонения, беременность контролируется особенно тщательно, что дает возможность предупредить развитие осложнений или преждевременные роды. Если же обнаруженные патологии окажутся слишком тяжелыми и несовместимыми с жизнью, врач направит пациентку на прерывание беременности по медицинским показаниям.
Скрининг при беременности безвреден как для мамы, так и для малыша. Это довольно точное исследование, хотя следует четко понимать, что оно не дает стопроцентной гарантии. Точность скрининга зависит от многих факторов — профессионализма исследователей, соблюдения женщиной правил подготовки к обследованию и других факторов.
Первый скрининг при беременности
Первый скрининг при беременности проводят между и неделями. Нет смысла проходить это обследование ранее — до недели беременности многие показатели практически не поддаются определению.
Исследование включает в себя два медицинских теста — УЗИ и анализ крови.
При помощи УЗИ врач определяет точный срок беременности, оценивает телосложение ребенка, его размеры (окружность головы, длину конечностей, рост), работу сердечной мышцы, симметричность головного мозга, объем околоплодных вод, структуру и размер плаценты, а также состояние и тонус матки. Для каждого из этих параметров есть показатели нормы, с которыми врач и будет сравнивать полученные результаты. Для беременности эти нормы составляют:
Длина кости носа — 2–4,2 мм. Слишком маленькая кость носа может говорить о патологии или же просто о том, что нос у малыша будет курносым. ЧСС (частота сердечных сокращений) — 140–160 ударов в минуту. Небольшое (до 40 ударов в минуту) отклонение в ту или иную сторону считается вариантом нормы.
Размер хориона, амниона и желточного мешка. Хорион — это внешняя оболочка плода, которая со временем станет плацентой. Если он расположен на нижней стенке матки, говорят о предлежании хориона. Это потенциально опасная ситуация, чреватая выкидышем, и в этом случае беременной рекомендован постельный режим.
Амнион — внутренняя оболочка, которая удерживает околоплодные воды. Нормальный объем околоплодных вод на сроке 11–13 недель — 50–100 мл.
Желточный мешок — это зародышевый орган, который в первые недели жизни плода выполняет роль некоторых внутренних органов, которые будут сформированы позже. К сроку первого скрининга желточный мешок должен практически исчезнуть (тогда в бланке обследования будет указано «не визуализируется»). Если же размер его составляет около 6 мм, то, возможно, у плода присутствуют определенные патологии.
Шейка матки. В норме ее длина к моменту первого скрининга составляет 35–40 мм. Более короткая шейка матки означает риск преждевременных родов.
УЗИ проводят двумя способами — трансабдоминальным, при котором датчик располагается на животе, и трансвагинальным, при котором он вводится во влагалище. Трансвагинальное УЗИ дает более полную и точную информацию, но его обычно проводят только в первом триместре. Этот метод, как правило, используют при обследовании женщин с лишним весом, поскольку жировая прослойка в области живота не позволяет в деталях рассмотреть плод и матку.
К УЗИ необходимо соответствующим образом подготовиться. Перед трансабдоминальным УЗИ советуют выпить примерно литр воды, чтобы на момент обследования мочевой пузырь был заполнен — тогда матка немного сместится в сторону живота и картинка будет четче. При трансвагинальном УЗИ степень наполненности мочевого пузыря не имеет никакого значения, однако перед обследованием лучше зайти в туалет — так будет комфортнее. Перед исследованием нужно принять душ или освежиться при помощи влажных салфеток. Скопление газов способно исказить результаты УЗИ, каким бы методом оно ни проводилось. Поэтому будущим мамам, страдающим от метеоризма, советуют за день до обследования принимать средства от метеоризма и не есть ничего газообразующего.
Анализ крови
Чтобы анализ крови дал максимально точные сведения, его нужно сдавать на голодный желудок, как минимум через 8 часов после последнего приема пищи. За 2–3 дня до анализа следует воздерживаться от жареной, жирной, острой, копченой пищи, шоколада, орехов, морепродуктов. Рекомендуется также не вступать в половые контакты. Все это не столь значительно, однако может тем или иным образом повлиять на результат.
Второй скрининг при беременности
Второй скрининг при беременности проводят на сроке 16–20 недель. Как и первый, он состоит их тех же двух этапов — УЗИ и анализа крови.
На этот раз врач определяет не только размеры, но и положение плода и его костную структуру, состояние внутренних органов и место прикрепления пуповины, а также объем околоплодных вод. Вот приблизительные основные показатели нормы для срока 16–20 недель:
ИАЖ (индекс амниотической жидкости, то есть объем околоплодных вод) — 73–230 мм. Маловодие может негативно повлиять на состояние костной структуры ребенка и развитие его нервной системы.
Локализация плаценты. Некоторый риск есть лишь при расположении плаценты на передней стенке матки — при такой локализации возможно отслоение плаценты.
Пуповина. Один из важнейших параметров — место прикрепления пуповины. Краевое, расщепленное или оболочечное прикрепление чревато гипоксией плода и трудностями во время родов, нередко оно становится показанием для кесарева сечения. Пуповина подпитывается через 2 артерии и 1 вену, хотя иногда в наличии имеется только одна артерия. Это может вызвать гипоксию плода, порок сердца, нарушения в работе системы ребенка, стать причиной пониженной массы тела малыша. Впрочем, если все остальные анализы и обследования не показывают отклонений от нормы, волноваться не стоит.
Шейка матки. Длина шейки матки на этом сроке должна составлять 40–45 мм. Короткая шейка матки означает угрозу выкидыша.
Визуализация. Неудовлетворительная визуализация может быть вызвана как особенностями положения плода или лишним весом будущей мамы, так и отеками или гипертонусом матки.
Анализ крови
Третий скрининг при беременности
Третий скрининг при беременности проводят на 30- неделе. По результатам этого скрининга врач принимает решение о необходимости кесарева сечения или возможности естественных родов. Основа третьего скрининга — все те же УЗИ. Иногда назначают допплерографию — исследование работы сосудов. Вот приблизительные нормы для данного срока беременности:
Пренатальный скрининг очень важен, и пренебрегать им не стоит. Вовремя выявленные патологии и отклонения от нормы могут спасти жизнь и здоровье вашему ребенку. Об этом стоит помнить, особенно тем родителям, которые отказываются от обследования из страха узнать о том, что развитие малыша идет не по плану.
Нормализация функции носового дыхания у детей грудного возраста. Новые подходы
Нарушение дыхания через нос может быть причиной ряда расстройств у детей первых месяцев жизни. У грудных детей нарушается акт сосания и глотания, малыш начинает беспокоиться, отказывается от еды, иногда медленнее прибавляет в весе.
Нарушение дыхания через нос может быть причиной ряда расстройств у детей первых месяцев жизни. У грудных детей нарушается акт сосания и глотания, малыш начинает беспокоиться, отказывается от еды, иногда медленнее прибавляет в весе. Отсутствие носового дыхания может даже привести к повышению внутричерепного давления и расстройству функции центральной нервной системы. При этом ребенок становится беспокойным. У некоторых детей отмечается нарушение сна. Выраженное и длительное затруднение носового дыхания приводит к гипоксии, что способствует замедлению развития. Дети с нарушенным носовым дыханием начинают дышать ртом, поступающий при этом в дыхательные пути холодный воздух легко приводит к простудным заболеваниям, такие дети чаще болеют.
Таким образом, за состоянием дыхания через нос нужно следить начиная с рождения ребенка. Необходимо ежедневно ухаживать за полостью носа младенца — аккуратно при помощи специальных ватных палочек или турундочек вращательными движениями удалять корочки и густую слизь, предварительно закапав 1–2 капли стерильного вазелинового или растительного масла или изотонические растворы, способствующие разжижению слизи и облегчающие ее удаление из носа, усиливающие резистентность слизистой оболочки носа к болезнетворным бактериям и вирусам, например, Отривин Бэби капли для орошения — стерильный изотонический раствор натрия хлорида 0,74%, уровень pН которого близок естественной секреторной жидкости слизистой носа. Отривин Бэби применяют интраназально по несколько капель из флакона-капельницы по 2–4 раза в каждый носовой ход ежедневно.
Если у ребенка в носу скопилось большое количество слизи, что бывает после обильного срыгивания, при насморке, можно воспользоваться специальным слизеотсосом или маленьким клизменным баллончиком и аккуратно отсосать содержимое полости носа. Удобным представляется использование Отривин Бэби аспиратора, специально сконструированного так, чтобы воздух не мог проникнуть внутрь носовых ходов и слизь не попадала обратно в нос. Сменные одноразовые насадки аспиратора позволят избежать повторного инфицирования. Кроме того, необходимо помнить о необходимости регулярного осмотра не только педиатром, но и детским оториноларингологом. Именно детским, поскольку верхние дыхательные пути детей, впрочем, как и детский организм в целом, имеют ряд анатомо-физиологических особенностей, и даже незначительное воспаление слизистой оболочки носа вызывает у детей грудного возраста отек и, как следствие, затруднение дыхания через нос.
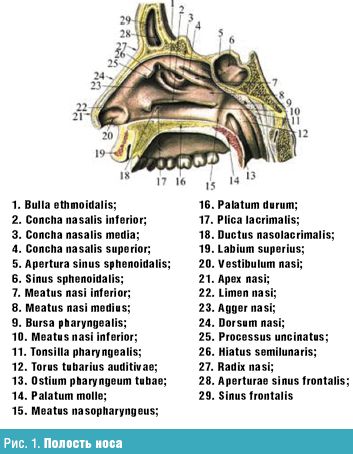
Полость носа (cavum nasii) (рис. 1) располагается между ротовой полостью и передней черепной ямкой, парными верхнечелюстными и парными решетчатыми костями. Носовая перегородка разделяет ее сагиттально на две половины, открывающиеся кпереди ноздрями и кзади, в носоглотку, хоанами. Обе половины полости носа окружены околоносовыми пазухами: верхнечелюстной, решетчатым лабиринтом, лобной и клиновидной, каждая из которых сообщается соустьем с полостью носа. Носовая полость имеет четыре стенки: нижнюю, верхнюю, медиальную и латеральную.
Нижняя стенка (дно носовой полости) образована двумя небными отростками верхней челюсти и на небольшом участке кзади — двумя горизонтальными пластинками небной кости (твердое небо), соединенными по средней линии швом. Врожденные нарушения этого шва приводят к различным дефектам (например, незаращение твердого неба). Впереди и посередине в дне носовой полости имеется носонебный канал (canalis incisivus), через который в полость рта проходят одноименные нерв и артерия, анастомозирующая в канале с большой небной артерией. У новорожденных дно полости носа соприкасается с зубными зачатками, которые располагаются в теле верхней челюсти.
Верхняя стенка (крыша) полости носа спереди образована носовыми костями, в средних отделах — решетчатой пластинкой (lamina cribrosa) и клетками решетчатой кости (наибольшая часть крыши), задние отделы образованы передней стенкой клиновидной пазухи. Через отверстия решетчатой пластинки проходят нити обонятельного нерва. Следует помнить, что у новорожденного lamina cribrosa представляет собой фиброзное образование, которое окостеневает лишь к трем годам.
Медиальная стенка, или носовая перегородка (septum nasi), состоит из одного переднего хрящевого и заднего костного отделов. Костный отдел образован перпендикулярной пластинкой (lamina perpendicularis) решетчатой кости и сошником (vomer), хрящевой — четырехугольным хрящом, верхний край которого образует переднюю часть спинки носа. В преддверии носа кпереди и книзу от переднего края четырехугольного хряща имеется видимая снаружи кожно-перепончатая подвижная часть перегородки носа (septum mobile). У новорожденного перпендикулярная пластинка решетчатой кости представлена перепончатым образованием, окостенение которого заканчивается лишь к шести годам. У новорожденного высота сошника меньше ширины хоаны, поэтому она представляется в виде поперечной щели, и лишь к 14 годам высота сошника становится больше ширины хоаны, и она принимает вид овала, вытянутого кверху.
В формировании латеральной (наружной) стенки полости носа принимают участие в передней и средней частях медиальная стенка и лобный отросток верхней челюсти, слезная и носовая кости, медиальная поверхность решетчатой кости, в задней части, образуя края хоаны, — перпендикулярный отросток небной кости и крылонебные отростки клиновидной кости. На наружной (латеральной) стенке располагаются три носовые раковины (conchae nasales): нижняя (concha inferior), средняя (concha media) и верхняя (concha superior). У новорожденного нижняя раковина спускается до дна носа, отмечается относительная узость всех носовых ходов.
На боковой стенке нижнего носового хода на расстоянии 1 см у детей и 1,5 см у взрослых от переднего конца раковины находится выводное отверстие носослезного канала. Это отверстие образуется после рождения; в случае задержки его открытия нарушается отток слезной жидкости, что приводит к кистозному расширению канала и сужению носовых ходов. Задние концы нижних раковин близко подходят к глоточным устьям слуховых (евстахиевых) труб на боковых стенках глотки, вследствие чего при гипертрофии раковин может нарушаться функция слуховых труб и развиваться их заболевание.
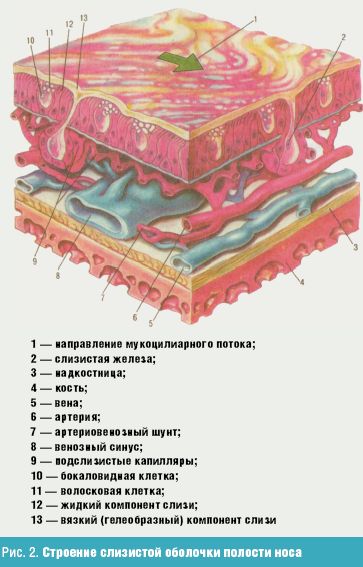
Слизистая оболочка полости носа (рис. 2) покрывает все ее стенки непрерывным слоем и продолжается в околоносовые пазухи, глотку и среднее ухо. Выделяют передний отдел полости носа — преддверие (vestibulum nasi) и собственно полость носа (cavum nasi), которая в свою очередь делится на дыхательную и обонятельную. Дыхательная область полости носа (regio respiratoria) занимает пространство от дна носа кверху до уровня нижнего края средней раковины. В этой области слизистая оболочка покрыта многорядным цилиндрическим мерцательным эпителием.
Под эпителием находится собственно ткань слизистой оболочки (tunica propria), состоящая из соединительнотканных коллагеновых и эластических волокон. Здесь имеется большое количество бокаловидных клеток, выделяющих слизь, и трубчато-альвеолярных разветвленных желез, продуцирующих серозный или серозно-слизистый секрет, который через выводные протоки выходит на поверхность слизистой оболочки. Несколько ниже этих клеток на базальной мембране расположены базальные клетки, которые являются основой регенерации эпителия после его физиологической и патологической десквамации.
Слизистая оболочка на всем протяжении плотно спаяна с надхрящницей или надкостницей, которая составляет с ней единое целое. В области преимущественно медиального и нижнего отделов нижней раковины, свободного края средней раковины и их задних концов слизистая оболочка утолщена вследствие наличия кавернозной ткани, состоящей из расширенных венозных сосудов, стенки которых богато снабжены гладкой мускулатурой и соединительнотканными волокнами.
Атмосферный воздух, проходя через нос, согревается и увлажняется. Кроме того, нос является своего рода фильтром, очищающим вдыхаемый воздух. В полость носа выделяется 0,5–1 л слизи в сутки, которая движется в задних двух третях носовой полости со скоростью 8–10 мм/мин, а в передней трети — 1–2 мм/мин. Каждые 10 мин проходит новый слой слизи, которая содержит бактерицидные вещества, секреторный IgА.
В периоде новорожденности, а также у грудного у ребенка частые срыгивания способствуют раздражению слизистой оболочки носа и носоглотки желудочным содержимым и воспалению — риниту, который проявляется длительным затруднением носового дыхания. Первые 3–5 месяцев жизни, являющихся периодом «физиологического гуморального иммунодефицита» человека, проходят «под прикрытием» пассивно переданных материнских антител против большинства респираторных вирусов. Исключение составляет только респираторно-синтициальная инфекция, по отношению к которой напряженность пассивного иммунитета недостаточна, особенно у недоношенных новорожденных [1].
У детей, страдающих ринитом, перед кормлением грудью необходимо отсосать слизь из каждой половины носа и за 5 мин до кормления закапать в обе половины носа сосудосуживающие капли для младенцев [2, 4], например, Називин 0,01%, для детей до 1 месяца — по 1 капле 2–3 раза в день в течение 3–5 дней, для детей от 1 месяца до 1 года — по 1–2 капле 2–3 раза в день в течение 3–5 дней; Отривин «Увлажняющая формула» (увлажняющий эффект оказывают сорбитол и метилгидроксипропилцеллюлоза, входящие в состав препарата) капли 0,05%, для детей с 1 мес до 6 лет — по 1–2 капли 2–3 раза в день в каждую половину носа [2], возможно использование до 10 дней.
У детей с отягощенным аллергическим анамнезом, страдающих ринитом, сопровождающимся заложенностью носа, зудом, чиханием, ринореей обосновано применение комбинированного препарата Виброцил, обладающего не только сосудосуживающим и антигистаминным, но и дополнительным увлажняющим эффектом. Препарат не нарушает работу реснитчатого эпителия, не вызывает ишемии слизистой оболочки носоглотки, имеет естественный уровень pH, что соответствует основным требованиям физиологичного лечения слизистой оболочки носа и позволяет длительно (до двух недель) использовать препарат. Виброцил капли назальные назначают детям в возрасте до 1 года по 1 капле в каждую половину носа 3–4 раза в день [2].
Во второй и третьей стадии заболевания применяют 2–3% растворы Протаргола или Колларгола (в зависимости от возраста), обладающие вяжущими и дезинфицирующими свойствами. В детском возрасте воспалительный процесс в слизистой оболочке полости носа чаше, чем у взрослых, распространяется на носоглотку (аденоидит), слуховую трубу (у детей она короткая и широкая), гортань, трахею, бронхи, легкие.
Воспалительные заболевания околоносовых пазух также не редкость у детей до года. В этом возрасте уже развиты клетки решетчатого (этмоидального) лабиринта, которые имеются даже у недоношенных детей. Гнойный этмоидит у грудного ребенка может возникнуть в результате инфекционных заболеваний матери, а также после ОРВИ. Этмоидит нередко приводит к остеомиелиту верхней челюсти, сепсису, флегмоне глазницы. Отек слизистой оболочки полости носа приводит к нарушению дренажа придаточных пазух носа и среднего уха, что создает благоприятные условия для активизации условно-патогенной флоры и способствует развитию бактериальных осложнений. В таких случаях целесообразно назначение препаратов, состоящих из нескольких компонентов, обладающих антибактериальным и противовоспалительным эффектом [2].
Редкая патология периода новорожденности, приводящая в том числе и к нарушению носового дыхания, — мозговая грыжа, выходящая из полости черепа в полость носа и носоглотку. Известны случаи, когда мозговую грыжу принимали за аденоиды или полипы носа и при попытке их удаления больной погибал [2]. Аденоидные вегетации (увеличенная в размерах носоглоточная миндалина) нарушают нормальное носовое дыхание, а также, являясь рецепторным полем, могут вызывать аллергизацию организма. Кроме того, аденоиды способствуют формированию неправильного прикуса.
Атрезия хоан также приводит к нарушению, а иногда и к полной невозможности носового дыхания. В случае двустороннего полного заращения хоан диагноз устанавливается в первый день жизни ребенка — младенец находится в тяжелом состоянии, совершенно не дышит носом, не может питаться, так как во время кормления наступает асфиксия. Это состояние требует срочного хирургического вмешательства. Односторонняя атрезия протекает более стерто: ребенка беспокоит затруднение носового дыхания через одну или обе половины носа, утомляемость при кормлении, появление отделяемого из носа, храп. Иногда таким детям диагноз устанавливается лишь при поступлении в школу. Для диагностики используется зондирование, контрастная рентгенография, в обязательном порядке такому пациенту должно быть проведено эндоскопическое исследование полости носа и носоглотки.
Таким образом, казалось бы банальное затруднение носового дыхания у детей грудного возраста должно быть предметом повышенного внимания родителей и патронирующих врачей, а также поводом обращения к оториноларингологам и аллергологам.
Литература
О. В. Зайцева, кандидат медицинских наук