Абляция позвоночника что это такое
Радиочастотная денервация позвоночных суставов (РЧД)
Наши специалисты свяжутся с вами в ближайшее время
Где нужно искать спасение, если заболели суставы, чтобы обойтись без хирургического вмешательства и не тратить деньги зря?
Источником болей в спине нередко бывает патология межпозвоночных дисков, суставов, связок и мышц. Дегенеративные изменения в районе поясничного отдела вызывают нестерпимую боль. Чаще всего причиной является остеоартроз, в частности, одна из его форм – спондилоартроз. Прогрессируя, эта патология медленно разрушает позвоночные суставы. Состояние усугубляет гиподинамия, множество инфекционных болезней и лишний вес.
Радиочастотная денервация коленного сустава будет полезна тем, кто страдает артрозом коленных суставов и испытывает боль в колене. Поврежденные суставы болезненны при нажатии. Причиной этого являются нервы. Если после лекарственной или физиотерапии состояние не улучшается, пациенту рекомендуется радиочастотная денервация нерва.
Существует прямая зависимость между развитием патологии суставов и возрастом – в более зрелом возрасте повышается вероятность развития заболевания.
Перспективный современный метод лечения – радиочастотная денервация позвоночных суставов – широко используется в мире уже несколько лет.
Описание метода
Это малотравматичная процедура, рекомендуемая при недостаточной результативности терапевтического лечения. Суть методики в нейтрализации нервных окончаний в мелких позвоночных суставах. Для этого используется эффект термокоагуляции – при прохождении электрического тока через ткани выделяется тепло, и нервные окончания эффективно прижигаются.
Длительность эффекта у большинства пациентов составляет от одного года до нескольких лет.
Как проводят процедуру
Радиочастотная денервация позвоночника проводится с местным обезболиванием и контролируется интероперационным рентгеном. Фасеточная ризотомия предполагает прохождение токов высокой частоты через ткани организма к нервным окончаниям и их разрушение. Обязательным условием успеха является обеспечение полной неподвижности пациента, чтобы ввести электроды максимально точно.
Преимущества применения РЧД позвоночника:
Показания к назначению операции
Правила подготовки к РЧД
Получения положительной динамики во многом зависит от полного предоперационного обследования, которое включает:
Радиочастотная денервация суставов требует соблюдение мер предосторожности:
Противопоказания
Манипуляцию не проводят, если у пациента:
При наличии этих симптомов пациенту показано консервативное лечение.
Врач анализирует состояние пациента, имеющиеся показания и противопоказания, чтобы определить целесообразность назначения радиочастотной денервации.
Эффективность процедуры
Лечебный эффект от проведения процедуры заметен сразу, болевой синдром исчезает. Окончательный результат можно оценивать по истечении полутора месяцев, так как в отдельных случаях эффективность проявляется только после этого периода.
Эффективность такого лечения в различных случаях может сохраняться до нескольких лет. Во многих случаях пациенту требуется заниматься лечебной физкультурой, чтобы восстановить и разработать сустав. Если не провести обезболивание, человек не сможет заниматься – боль не позволит ему нормально двигаться. После проведения процедуры пациенты приступают к занятиям, что помогает избежать операции вовсе или отложить ее на длительный срок.
Если необходимые меры не принять своевременно, боль станет для человека постоянным ежедневным испытанием, а об активном обрезе жизни речь вообще не может идти, ведь даже самые простые движения будут даваться с трудом.
Возможные осложнения
На сегодняшний день таковые не выявлены. Может наблюдаться некоторый дискомфорт, в месте прокола может образоваться гематома или гиперемия. В течение короткого времени эти проявления, как правило, исчезают.
Отсутствие побочных эффектов обусловлено врачебным контролем.
Где можно сделать РЧД?
В России операция проводится специалистами ЦКБ РАН в Москве с использованием самого современного оборудования.
На сайте клиники размещены отзывы пациентов, многие из которых выражают благодарность и дают рекомендации. Здесь же можно записаться на прием к специалисту.
Цена радиочастотной денервации учитывает сложность конкретного случая, стоимость используемых одноразовых инструментов и материалов. Кроме того, послеоперационный период требует применения лекарств противовоспалительного действия. Общую стоимость лечения можно узнать после получения консультации.
Абляция позвоночника что это такое
Боль в области позвоночника — важная социально значимая проблема в медицине. Распространенность вертеброгенной боли составляет около 15 % среди взрослого населения.
Виталий Боярчик, врач-нейрохирург РНПЦ неврологии и нейрохирургии Частой причиной формирования хронической боли в шейном и поясничном отделах позвоночника является патология дугоотростчатых суставов — до 40 % цервикалгий и люмбалгий без проявления радикулопатии.
В научной литературе можно встретить множество названий, характеризующих данную патологию: фасеточный синдром, фасет-синдром, артроз межпозвонковых суставов, артроз дугоотростчатых суставов, спондилоартропатический синдром. Несмотря на то что в международной классификации болезней фасеточный синдром не имеет собственного кода и кодируется как «другие дорсопатии» (M53.8), огромное количество публикаций и исследований подтверждают актуальность данной проблемы. В США денервация межпозвонковых суставов стоит на втором месте по частоте выполнения среди всех манипуляций в клиниках, занимающихся лечением хронической боли.
Патофизиология
Дугоотростчатый сустав — истинный синовиальный сустав, который содержит отдельное суставное пространство, способное вместить от 1 до 1,5 мл жидкости, синовиальную мембрану, гиалиновые поверхности хряща и фиброзную капсулу. Каждый фасеточный сустав получает двойную иннервацию от медиальных ветвей, возникающих из задних первичных ветвей на том же уровне и на один уровень выше (нервы Люшка). В суставных капсулах имеются механорецепторы и ноцицепторы, быстро реагирующие на механические и химические раздражения. Они вызывают боль и рефлекторные ответы поперечнополосатых и гладких мышц.
Основная анатомическая единица позвоночника, часто называемая трехсуставным комплексом, состоит из парных фасеточных суставов и межпозвоночного диска. Вместе эти суставы поддерживают и стабилизируют позвоночник, а также предотвращают травмы, ограничивая движение во всех плоскостях. Изменения в любом компоненте этого комплекса приводят к предсказуемым изменениям в других компонентах. Показано, что дегенерация и потеря структурной целостности межпозвонковых дисков сопровождается сопутствующими дегенеративными изменениями в дугоотростчатых суставах.
У молодых людей дугоотростчатые суставы довольно крепкие и способны поддерживать почти вдвое больший вес тела. По мере старения суставы становятся более слабыми и бипланарными, переходя от преимущественно корональной ориентации к более заметному сагиттальному положению. Нагрузка на фасеточные суставы в норме в положении стоя в поясничном отделе составляет примерно 16 % от всей нагрузки на позвоночник. В положении сидя нагрузка снижается до нуля.
При поражении дисков основная весовая нагрузка постепенно переходит на межпозвонковые суставы, достигая с течением времени 47–70 %. Перегрузка ведет к изменениям в них: синовиту с накоплением синовиальной жидкости между фасетками; дегенерации суставного хряща; растягиванию капсулы суставов и подвывихам в них, что приводит к боли от растяжения суставной капсулы.
Увеличение суставных впадин может также сдавливать выходящий нервный корешок в нервном отверстии или спинномозговом канале. Продолжающаяся дегенерация из-за повторных микротравм, весовых и ротаторных перегрузок ведет к периартикулярному фиброзу и формированию субпериостальных остеофитов. В конце концов суставы резко дегенерируют и почти полностью теряют хрящ.
При воспалении в дугоотростчатых суставах нарастают такие медиаторы воспаления, как окись азота, интерлейкин 6, простагландин Е2. Постоянный ноцицептивный стимул неизменно приводит к периферической сенсибилизации, и, если причина не исчезает, может развиться центральная сенсибилизация.
Клиническая картина и диагностика
Основной жалобой является боль в спине, локализующаяся паравертебрально, без иррадиации далеко от области поражения. Начало болевого синдрома может быть связано с ротацией, боль усиливается в статических положениях. Характерна скованность по утрам, снижение боли после гимнастики и при разгрузке позвоночника. Применение опоры, сидячее положение, легкая флексия уменьшают болевой синдром. Пациенты отмечают постепенное ухудшение с течением времени. Боль чаще локализуется в поясничном отделе позвоночника, в 4 раза реже — в шейном и в 10 раз реже — в грудном.
Нейровизуализация. Ведущими методами в данном случае являются КТ и МРТ. Чувствительность и специфичность исследований достигает 80–90 %. Томография позволяет провести дифференциальную диагностику с другими заболеваниями позвоночника. Рентгенография может быть использована как скрининговый метод диагностики ввиду меньшей чувствительности и специфичности.
С целью повышения чувствительности и снижения числа ложноположительных результатов необходимо выполнять следующие рекомендации: проведение плацебо-контроля; введение препарата в нижнюю точку на поперечном отростке позвонка, объем введения должен составлять не более 0,5 мл.; необходимо избегать подкожного и внутримышечного введения анестетика; использовать только одноигольное введение; прибегать к КТ-навигации при введении препаратов в дугоотростчатый сустав; не использовать седацию или системные опиоиды при проведении процедуры.
Положительный ответ возникает тогда, когда пациент испытывает облегчение боли, которое длится по крайней мере столько же, сколько длится действие анестетика. В сомнительных случаях возможно проведение повторной диагностической блокады с анестетиком, длительность действия которого отличается от препарата, использованного при первой блокаде.
Проведение диагностической блокады также несет прогностическую функцию для определения показаний к оперативному лечению и оценки вероятности успеха проведения денервации фасеточных суставов.
Способы лечения
Консервативная терапия фасеточного синдрома предполагает комплексное использование лекарственных и немедикаментозных методов лечения.
Доказано, что умеренная физическая активность, связанная с повседневными бытовыми нагрузками, способствует снижению интенсивности боли при фасет-синдроме. Рекомендуется избегать статических и тяжелых физических нагрузок. Занятия лечебной физкультурой могут способствовать скорейшей реабилитации пациентов с хроническими болями в спине. Увеличение интенсивности нагрузок должно быть постепенным, под контролем специалиста. Ориентиром для ограничения силы нагрузки служит интенсивность болевого синдрома.
Лечебный массаж обладает кратковременным обезболивающим эффектом. Мануальная терапия более эффективна при выполнении процедуры на грудном и шейном уровнях в сравнении с поясничным отделом позвоночника. Выполнение мануальной терапии противопоказано при наличии нестабильности сегментов позвоночника или дегенеративных изменений межпозвонковых дисков.
Умеренным кратковременным обезболивающим эффектом обладают иглорефлексотерапия, кинезиотерапия, когнитивно-поведенческая и другие виды психотерапевтических методик.
Для медикаментозной терапии спондилоартроза с болевым синдромом применяют следующие группы лекарственных средств: ненаркотические анальгетики, включая нестероидные противовоспалительные средства; глюкокортикоиды; противоэпилептические средства, используемые для купирования нейропатической боли; миорелаксанты; антидепрессанты; витамины группы В; корректоры метаболизма костной и хрящевой ткани; нейропротективные препараты. Назначение опиоидных анальгетиков обладает краткосрочным, до 3 месяцев, положительным эффектом. Не имеется доказательств эффективности опиатов при длительном применении. В целом лекарственная терапия идентична лечению неспецифической боли в спине. Следует помнить, что длительное применение нестероидных противовоспалительных препаратов связано с высоким риском развития побочных эффектов, особенно у пожилых людей.
К интервенционным методам лечения относят внутрисуставные и периартикулярные блокады с анестетиками и глюкокортикоидами. Доказательность эффективности внутрисуставного введения глюкокортикоидов при фасет-синдроме низкая, как и препаратов гиалуроновой кислоты. Большинство исследователей отдают предпочтение периартикулярным блокадам, при которых до 80 % пациентов отмечают стойкое улучшение в среднем от 2 до 3 месяцев.
Денервация фасеточных суставов
Основным методом хирургического лечения фасеточного синдрома является радиочастотная денервация (РЧД) дугоотростчатых суставов. Синонимом РЧД является термин «высокочастотная селективная нейротомия». Для денервации каждого сустава коагулируются медиальные веточки задних ветвей одноименного и вышележащего спинномозговых нервов. При данном виде денервации высокочастотный ток, проходящий через неизолированный отдел электрода, вследствие сопротивления окружающих мягких тканей нагревает и повреждает их, порождает коагуляцию вовлеченного в патологический процесс нерва и его окончаний.
Контролируемая ограниченная термодеструкция с заданными параметрами времени и температуры позволяет прервать ноцицептивный путь. После РЧД периферических нервов при болевых синдромах не образуется концевая неврома, и риск ухудшения боли и развития нейропатии минимальный. Следует отметить, что РЧД не воздействует на состояние дугоотростчатых суставов, а только оказывает симптоматический эффект, приводя к регрессу боли. При этом эффект более длительный и устойчивый, чем при медикаментозных блокадах. Доказано, что РЧД фасеточных суставов обладает более выраженным обезболивающим действием в сравнении с пульсовой радиочастотной абляцией, которая не вызывает повреждения нервной ткани.
Увеличение результативности выполнения РЧД фасеточных суставов может быть проведено двумя путями: повышением качества отбора пациентов и оптимизацией самой процедуры денервации. В первом случае следует тщательно выполнять дифференциальную диагностику, поскольку при дискогенной природе боли денервация фасеточных суставов будет неэффективна. Кроме того, необходимо исключить соматоформное болевое расстройство, когда любые интервенционные манипуляции не приведут к улучшению.
Во втором случае результат зависит от опыта специалиста и техники выполняемого вмешательства. Для повышения результативности рекомендуется использовать широкий электрод, что позволит увеличить площадь деструкции; устанавливать электрод параллельно нерву; проводить электрофизиологический контроль; выполнять деструкцию в двух точках — по верхнему и нижнему краю сустава; вводить после процедуры локальный анестетик с глюкокортикоидом для предотвращения дегенерации нерва и усиления воспалительных изменений в послеоперационном периоде.
Анализ результатов РЧД фасеточных суставов в РНПЦ неврологии и нейрохирургии
Материалы и методы
С 2017 по 2020 год в РНПЦ неврологии и нейрохирургии проведено нейрохирургическое лечение фасеточного синдрома у 12 пациентов (5 мужчин и 7 женщин) в возрасте от 43 до 78 лет. Все пациенты предъявляли жалобы на умеренные боли в поясничном отделе позвоночника без иррадиации в нижние конечности, длящиеся более 6 месяцев. Два пациента (16,7 %) ранее перенесли оперативные вмешательства на поясничном отделе позвоночника — микродискэктомию.
Проведенное консервативное лечение у всех пациентов без выраженного положительного эффекта. Один пациент принимал трамадол в дозировке 50 мг 2 раза в день. С целью дифференциальной диагностики всем пациентам была выполнена МРТ и функциональная рентгенография поясничного отдела позвоночника (в положении сгибания и разгибания). Патологии межпозвонковых дисков, нестабильности сегментов в поясничном отделе позвоночника, а также других нарушений, требующих хирургического вмешательства, выявлено не было.
Всем пациентам выполнена диагностическая блокада фасеточных суставов с местным анестетиком (лидокаин) с обеих сторон на уровне боли и на смежных уровнях. Пациенты отметили снижение болевого синдрома более чем на 50 % длительностью более одного часа, что было расценено как положительный результат диагностической блокады.
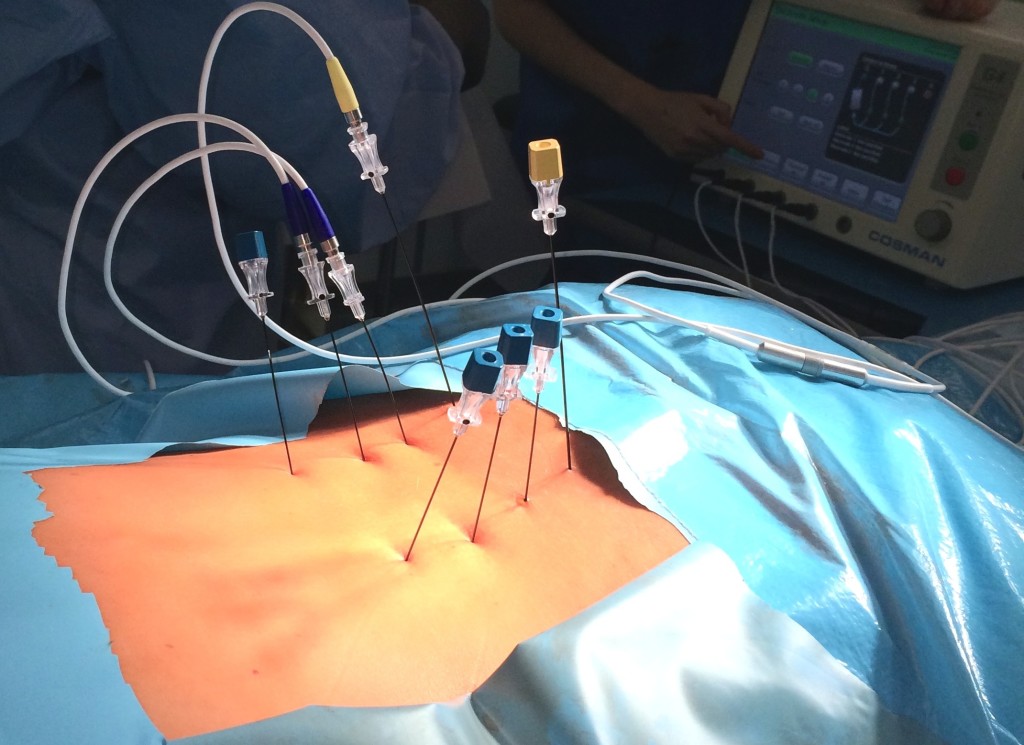
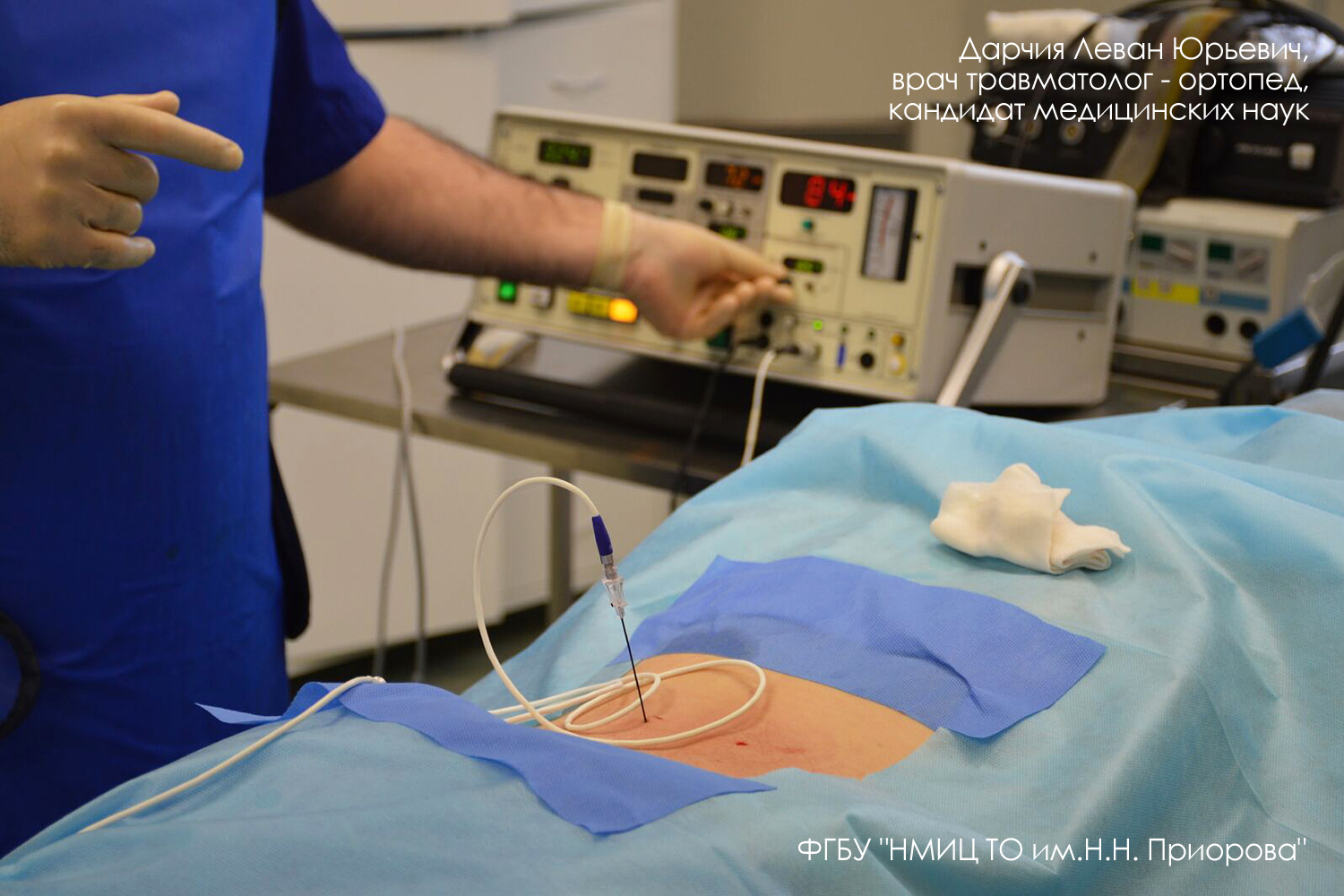
РЧД фасеточных суставов проводилась на уровнях выполненных блокад. После инфильтративной анестезии кожи местным анестетиком паравертебрально иглами с изоляцией пунктировали кожу. Неизолированные концы игл под рентген-контролем подводили к фасеточным суставам (по два на каждый уровень).
Затем выполнялся интраоперационный КТ-контроль с трехмерной реконструкцией и коррекцией положения игл относительно предполагаемого места расположения нервов Люшка. Далее в канюлю устанавливался электрод и проводилось электрофизиологическое тестирование с целью исключения воздействия на двигательную часть нерва. После тестирования через иглу вводили 0,5 мл местного анестетика с целью обезболивания, а затем выполняли РЧД с температурой 80 °C и экспозицией в 80 секунд. Манипуляция проводилась на уровне боли и на смежных уровнях выше и ниже с обеих сторон.
Результаты и обсуждение
Все пациенты отметили снижение болевого синдрома на следующий день после операции, из них 83,3 % (10 человек) — более чем на 50 % при оценке по ВАШ. На контрольном осмотре через 6 месяцев рецидива болевого синдрома выявлено не было. Наш результат сравним с данными зарубежных исследований (67–77 %). Несмотря на небольшую группу пациентов в нашем исследовании, мы, учитывая строгий подход к их подбору на этапе диагностики, связываем успех с использованием интраоперационного КТ-контроля, который позволяет значительно повысить точность позиционирования электрода перед проведением денервации. С увеличением числа РЧД возможно будет определить корреляции положительного исхода и использования интраоперационной КТ.
Отсутствие эффекта от РЧД мы получили у 2 пациентов (16,7 %). Болевой синдром снизился, однако они остались неудовлетворены результатом лечения. Это пациенты, ранее перенесшие операции на позвоночнике. Зарубежные исследователи также отмечают низкую частоту положительных результатов РЧД фасеточных суставов у пациентов с синдромом оперированного позвоночника.
Одному из этих пациентов повторно выполнена денервация через месяц, однако снижения болевого синдрома достичь не удалось. Второй пациент отметил изменение характера боли в послеоперационном периоде и смещение его в сторону крестцово-подвздошного сочленения справа. После успешного выполнения диагностической блокады решено было провести РЧД крестцово-подвздошного сочленения под КТ-контролем. Пациент отметил значительное улучшение. В послеоперационном периоде был отменен трамадол. При контрольном осмотре через 6 месяцев усиления болевого синдрома пациент не отмечал.
Осложнений после РЧД в нашем исследовании выявлено не было ни в послеоперационном, ни в отдаленном периоде.
Пациент Б., 53 года. Вертеброгенная люмбалгия, стойкий выраженный болевой синдром. Консервативное лечение длительное время без эффекта. После тестовой блокады пациент отметил улучшение. Выполнена радиочастотная денервация фасеточных суставов на уровнях L3-S1 с обеих сторон.
Результат: снижение болевого синдрома более чем на 50 %, отмена обезболивающих.
Выводы
1. Патология дугоотростчатых суставов — частая причина вертеброгенных хронических болевых синдромов. Количество публикаций, затрагивающих данную проблематику, увеличивается, что подтверждает актуальность вопроса.
2. Надежным диагностическим критерием фасеточного синдрома является блокада с местными анестетиками. Снижение ложноотрицательных результатов может быть достигнуто проведением двойных блокад с разными анестетиками.
3. При отсутствии эффекта от консервативной терапии и блокад с глюкокортикоидами, а также длительности болевого синдрома более 3 месяцев необходимо рассмотреть вопрос об оперативном лечении.
4. Наиболее эффективным методом нейрохирургического лечения фасет-синдрома является радиочастотная денервация дугоотростчатых суставов. Данный метод позволяет достичь стойкого снижения интенсивности болей и улучшить качество жизни при минимальном риске осложнений.
5. Критериями неэффективности РЧД является неправильный отбор пациентов, а также нарушение технологии вмешательства.
6. Использование интраоперационного электрофизиологического и КТ-контроля позволяет повысить результативность РЧД дугоотростчатых суставов.
Абляция позвоночника что это такое
ОТДЕЛЕНИЯ
Клинико-диагностическое отделение для взрослых
Радиочастотная денервация фасеточных нервов (РЧД)
Показания для проведения радиочастотной денервации:
Что такое радиочастотная денервация?
Денервация фасеточных суставов происходит за счет выделения тепловой энергии при прохождении токов ультравысокой частоты. В результате дозированного воздействия на нерв, происходит его термокоагуляция.
Каковы преимущества?
Радиочастотная денервация нарушает проводимость болевых сигналов. В свою очередь, это может уменьшить боль и другие симптомы, связанные с ней. Оценка отдаленных результатов показывает длительное и эффективное обезболивание примерно у 85% пациентов.
Как долго длится процедура?
В зависимости от площади, подлежащей обработке, процедура может занимать от 20 минут до 1 часа.
Как проходит сама процедура?
Процедура не требует госпитализации проводится в операционной, под местной анестезией. Под навигационным контролем, в область проекции болевых нервов устанавливаются изолированные иглы-канюли. После правильного введения игл в них вводится активный электрод и проводится фактически радиочастотная абляция. Это электрическая стимуляция может вызвать ощущение покалывания или жжения или спровоцировать привычную боль. Кончик иглы нагревается до 80°С. Время денервации составляет
90 с на каждую из установленных игл. После завершения операции иглы извлекаются.
Насколько болезненна РЧД?
Возможно ли проведение РЧД под общим наркозом?
Нет, процедура проводится под местной анестезией. Это необходимо для того чтобы убедиться в правильном расположении иглы-канюли путем общения пациента с врачом.
Что следует ожидать после радиочастотной денервации?
Первоначально небольшой дискомфорт в месте проведения игл, что купируется приемом НПВС 2-3 дня. После этого боль может значительно или полностью уйти.
Что я должен делать после процедуры РЧД?
Вы должны ехать домой. В противном случае, вы можете выполнять любые действия, которые вы можете разумно терпеть.
Могу ли я идти на работу, на следующий день после радиочастной денервации?
Вы должны быть в состоянии вернуться к работе на следующий день. Для некоторых пациентов, болезненность в месте инъекции может затруднить работоспособность в течение нескольких дней.
Как долго будет продолжаться эффект?
В случае успеха, эффект от радиочастотной абляции может длиться от 18 до 36 месяцев.
Это иногда трудно предсказать, сможет процедура РЧД действительно помочь вам или нет. Однако, как правило, если пациенты, положительно отреагировали на диагностическую блокаду будет иметь лучшие результаты, чем те, кому блокада не помогла.
Каковы риски и побочные эффекты от РЧД?
В целом эта процедура безопасна. Тем не менее, у любой процедуры существуют риски, побочные эффекты и возможность осложнений. Так проводниковые иглы должны пройти кожу и мягкие ткани, что сопровождается некоторой болезненностью, а иногда и синяками. К счастью, серьезных осложнений или побочных эффектов нет.

Содержание данного веб-сайта не является публичной офертой и носит исключительно информационный характер.