Актинический кератоз что это
Кератоз
БЕСПЛАТНАЯ КОНСУЛЬТАЦИЯ: поможем врачам и владельцам клиник выбрать оборудование для лечения кератоза
Оглавление
Кератоз (актинический кератоз, солнечный кератоз, старческий кератоз, actinic keratosis) — предраковое состояние кожи, возникающее вследствие длительного пребывания человека под открытым солнцем.
В нашей компании Вы можете приобрести следующее оборудование для лечения кератоза:
Чаще всего актинический кератоз кожи возникает у людей пожилого возраста, однако в последнее время наблюдается тенденция к омоложению этого заболевания. Согласно статистике, чем больше времени человек провел на открытом солнце за свою жизнь и чем больше солнечных ожогов он получил, тем выше риск развития кератоза в процессе старения.
Несмотря на то что значительное число случаев сквамозно-клеточной карциномы имеют связь с актиническим кератозом, риск прогрессирования последнего в рак кожи относительно низкий. К сожалению, в настоящее время не выработано надежных гистологических критериев, которые смогли бы точно предсказать, какие случаи актинического кератоза трансформируются в рак кожи, а какие нет. По разным оценкам, вероятность этого события находится в пределах 0,025–20%.
Этиология и патогенез кератоза
Одним из весомых факторов развития кератоза является постоянное воздействие ультрафиолетового излучения. Особую роль играет ультрафиолет спектра В (UVB, 290–320 нм) и А (UVA, 320–400 нм) — он индуцирует р53-зависимый апоптоз кератиноцитов эпидермиса. Такие апоптотические кератиноциты часто называют «клетками солнечного ожога» (Sunburn Cells, SBCs) — их можно обнаружить при гистологическом исследовании эпидермиса, который подвергался чрезмерному воздействию солнечного света или ламп солярия.
В развитии кератоза большое значение имеет УФ-индуцированная мутация гена-супрессора опухолей ТР53, который имеет отношение к вышеназванному белку p53. Базальные кератиноциты с мутантным ТР53 не подвергаются апоптозу, что позволяет им передавать генетические аномалии новым клеткам. Похожие изменения обнаруживаются при сквамозно-клеточной карциноме и других злокачественных опухолях.
Актиническому кератозу может способствовать общее подавление иммунного ответа в организме. К группе риска относятся пациенты, прошедшие трансплантацию органов или тканей и принимающие иммунодепрессанты.
Некоторые лекарственные препараты могут действовать в качестве фотосенсибилизаторов, повышая чувствительность кожи к ультрафиолету и способствуя развитию кератоза кожи.
При микроскопии кератотических очагов обычно заметны диспластические изменения базального слоя эпидермиса, сопровождающиеся паракератозом и солнечным эластозом различной степени выраженности. Фиксируется увеличение размеров и плеоморфизм ядер, гиперхроматоз, рост митотической активности или атипичный характер митозов, цитоплазматическая бледность.
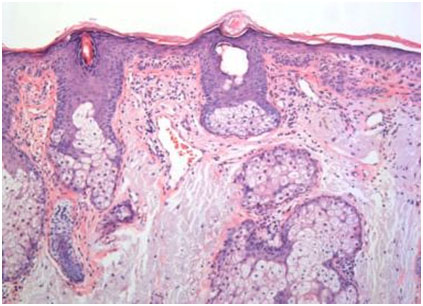
Выросты диспластического эпидермиса могут распространяться вглубь сосочкового слоя дермы, и в некоторых случаях их трудно отличить от поверхностного инвазивного плоскоклеточного рака кожи. Диспластические эпидермальные изменения, как правило, не затрагивают придатки кожи (сальные и потовые железы, волосы, ногти) (рис. 1).
Рис. 1. Гистологические признаки кератоза (www.medscape.com)
В эпидермисе наблюдается умеренный гиперкератоз с дисплазией базальных кератиноцитов и формированием небольших выростов, распространяющихся в сосочковый слой дермы. Заметно наличие солнечного эластоза. Диспластические изменения в первую очередь затрагивают межфолликулярный эпидермис.
Клинические особенности кератоза
Обычно актинический кератоз появляется в областях, которые подвержены активному и/или частому воздействию ультрафиолета — это руки, лицо, лоб, уши и шея. Аналогичные поражения на губах называются актиническим хейлитом.
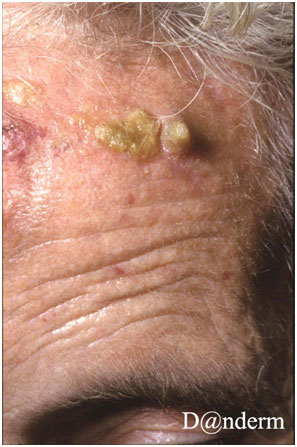
Клиническая картина кератоза представлена небольшими (несколько миллиметров) красными чешуйчатыми папулами или бляшками с уплотненным и утолщенным эпидермисом, которые могут сопровождаться локальным покраснением (рис. 2). Зачастую присутствует более одного очага поражения с видимыми признаками вторичной травмы от расчесывания. В некоторых случаях может формироваться гиперкератозное образование цилиндрической формы — кожный рог.
Описаны следующие варианты актинического кератоза:
При пигментном актиническом кератозе присутствует выраженная пигментация кератиноцитов базального слоя эпидермиса, которая клинически и гистологически имитирует меланоцитарную пролиферацию.
Типичным местом возникновения гипертрофической формы является тыльная поверхность рук. Данные поражения часто формируются вследствие механического раздражения и натирания кожи.
При лихеноидной форме кератоза кожи отмечается наличие лимфоцитарного инфильтрата в сосочковом слое дермы.
Акантолитический кератоз может имитировать другие состояния, связанные с акантолизом — болезнь Гровера, болезнь Дарье, бородавчатую дискератому и себорейный кератоз с акантолизом.
Клиницисту важно помнить о том, что актинический кератоз может трансформироваться в плоскоклеточный рак кожи (с низким риском последующего метастазирования).
Рис. 2. Актинический кератоз на лбу пациента (Danish national service on dermato-venereology)
Принципы лечения кератоза кожи
В качестве меры профилактики развития кератоза рекомендуется постоянно использовать солнцезащитные средства с SPF 30+. Однако здесь важно соблюдать баланс между фотозащитой кожи и возможным дефицитом витамина D, связанным с недостатком солнечного света. При активной инсоляции или длительном нахождении на улице использование УФ-фильтров оправдано, но, если основное время пациент проводит в помещении, в солнцезащитной косметике обычно нет необходимости.
Некоторые лекарственные препараты уменьшают риск появления актинического кератоза. Например, было установлено, что при регулярном приеме нестероидных противовоспалительных средств частота развития кератоза снижается. Лекарства могут использоваться и для лечения кератоза кожи, однако их следует назначать в тесном контакте с дерматологами и врачами других специальностей. Например, пациенту можно порекомендовать 5-флуорацил, имиквимод, топическую комбинацию диклофенака и гиалуроновой кислоты.
В терапии поверхностных явлений кератоза могут быть использованы возможности химических пилингов.
Устранить папулы и кожный рог можно с помощью криотерапии — локальной заморозки жидким азотом. Для этого также можно применить хирургическое вмешательство.
Проблема актинического кератоза успешно решается аппаратными методами, среди которых особо можно выделить неаблятивный фракционный фототермолиз, а также традиционную и фракционную лазерную абляцию. Последняя хорошо сочетается с фотодинамической терапией — в этом случае фракционный СО2-лазер служит средством внутрикожной доставки фотосенсибилизаторов.
Лечение АКТИНИЧЕСКОГО (СОЛНЕЧНОГО) КЕРАТОЗА – Рекомендации Британской ассоциации дерматологов (перевод и адаптация проф. Святенко)
Какова цель этой статьи?
Эта статья была написана, чтобы помочь Вам больше узнать об актинических кератозах, также известных как солнечные кератозы. Она поведает Вам, что они собой представляют, что их вызывает, как с ними бороться и где Вы можете узнать о них больше.
Другое название «актинических кератозов» – «солнечные кератозы», но для удобства мы будем использовать в этой статье только термин «актинические кератозы».
Что такое актинические кератозы?
Актинические кератозы представляют собой участки поврежденной кожи, более всего подвергающиеся солнечному воздействию, особенно на предплечьях, тыльных сторонах рук, лице, ушах, лысинах и нижних конечностях. Они также могут встречаться на губах. Термины «актинические» и «солнечные» греческие и латинские соответственно, означающие «индуцированный солнечным светом», а термин «кератоз» означает уплотнение и патологическое ороговение кожи.
Актинические кератозы могут быть незаметными, иногда они могут чесаться, но обычно не беспокоят. Существует небольшой риск того, что пятна могут переродиться в рак кожи, называемый плоскоклеточной карциномой.
Тем не менее, пациенты с актиническими кератозами более подвержены риску всех видов рака кожи по сравнению с людьми того же возраста, не страдающими кератозом. Пациенты, наиболее подверженные риску, – те, у кого имеются многочисленные проявления актинического кератоза, и пациенты, принимающие препараты, подавляющие иммунитет. Актинические кератозы не заразны.
Что вызывает актинические кератозы?
Кератозы вызваны усиленным воздействием солнца на протяжении долгого времени (от принятия солнечных ванн, солярия, работы на свежем воздухе или развлекательных мероприятий) и поэтому чаще встречаются у пожилых людей. Светлокожие, голубоглазые, рыже- или светловолосые люди, которые плохо загорают, но легко сгорают на солнце, подвергаются особому риску.
Передаются ли актинические кератозы по наследству?
Нет, но некоторые из факторов риска развития актинических кератозов действительно носят семейный характер – например, склонность к легкому сгоранию на солнце, тип кожи, рыжие или светлые волосы и веснушки.
Каковы симптомы актинических кератозов?
Они могут не беспокоить Вас вообще, но пораженная кожа часто кажется грубой и шелушащейся. Некоторые пациенты описывают их как зудящие или болезненные.
Как выглядят актинические кератозы?
Актинические кератозы могут быть различными по внешнему виду, даже на теле одного человека. Сначала их трудно увидеть, и их легче ощутить, поскольку они могут быть грубыми, как наждачная бумага. Они могут вырасти до сантиметра или двух в диаметре. Некоторые из них сливаются по цвету с кожей, другие – розовые или красновато-коричневые. Они иногда сливаются в толстый шелушащийся, бородавчатый слой. Окружающая кожа часто выглядит поврежденной солнцем – пятнистая, веснушчатая и морщинистая.
Если актинический кератоз развивается в нарост, становится мягким или начинает кровоточить, следует обратиться за медицинской консультацией, поскольку эти изменения могут указывать на раннее начало рака кожи (плоскоклеточный рак).
Как диагностируются актинические кератозы?
Обычно внешнего проявления актинического кератоза достаточно для постановки диагноза, но в случае сомнений, например, при подозрении ранних симптомов рака кожи, частичка (для биопсии) или весь пораженный участок может быть удален хирургическим путем под местным анестетиком с последующим микроскопическим исследованием в лаборатории.
Излечимы ли актинические кератозы?
Да, но в будущем могут развиваться иные виды заболеваний кожи, поврежденной солнцем.
Как можно лечить актинические кератозы?
Целесообразно защитить кожу от усиленного воздействия солнца (например, с помощью шляпы, длинных рукавов и солнцезащитного крема с высоким коэффициентом защиты от солнца).
Иногда небольшие участки актинического кератоза могут проходить сами собой, но большинство остается. Их можно лечить, если они имеют неприглядный вид или если вызывают новые симптомы, например быстро растут, кровоточат или образуют изъязвления. Пациенты с многочисленными проявлениями кератоза и те, которые принимают иммунодепрессанты, должны также периодически подвергаться диагностике и профилактике, так как они подвержены риску развития рака кожи.
Способы воздействия на актинические кератозы:
Замораживание жидким азотом (криотерапия). Это эффективное лечение, которое обычно не оставляет шрамов, но может быть.
Хирургическое удаление
Для этого способа требуется местная инъекция анестетика в пораженную кожу, после чего актинический кератоз можно счистить острым ложкоподобным инструментом (кюреткой) или вырезать, а рану закрыть швами. Хирургическое удаление оставляет шрам, но дает образец кожи, который может быть проанализирован в лаборатории для подтверждения диагноза.
Кремы
В некоторых случаях можно назначить крем или гель для домашнего использования. Они могут включать в себя 5-фторурацил, имиквимод или ингенол мебутат и особо эффективны, если имеется несколько пятен. Тем не менее, они часто вызывают временные воспаления (покраснение и болезненность) обработанных участков. Диклофенак и ретиноевая кислота являются другими препаратами в форме крема или мази, которые полезны при применении для более мягких актинических кератозов. Эти процедуры вызывают меньше побочных эффектов.
Фотодинамическая терапия
При нанесении специального крема на пораженные участки выделяется специальный свет; свет активирует химикат в креме, который затем обрабатывает участок актинического кератоза. Это лечение доступно только в некоторых больницах.
Лазерная терапия может быть полезной, в частности, для актинического кератоза на губах.
Самостоятельный уход (что я могу сделать?)
Защита Вашей кожи от солнца поможет уменьшить количество новых актинических кератозов, которые Вы получаете, а также может снизить риск получения вызванного солнцем рака кожи.
Вы должны быть осторожны на солнце, следуя этим рекомендациям:
Пациенты, которые активно избегают воздействия солнца, должны проверять и контролировать уровень витамина D, Ваш врач может порекомендовать Вам его дополнительный прием.
Рекомендации по витамину D
Свидетельства, касающиеся влияния уровня сыворотки витамина D, воздействия солнечного света и потребления витамина D на здоровье, остаются неубедительными. Избегая воздействия солнечного света, если Вы страдаете от легкой восприимчивости или сокращаете риск возникновения меланомы и других раков кожи, Вы можете испытать дефицит витамина D.
Лица, полностью избегающие воздействия солнца, должны рассмотреть возможность измерения уровня витамина D. Если уровень уменьшен или недостаточен, они, возможно, пожелают рассмотреть возможность приема дополнительного витамина D3, 10-25 микрограммов в день и увеличения потребления продуктов с высоким содержанием витамина D, таких как жирная рыба, яйца, мясо, обогащенные маргарины и злаки. Добавки витамина D3 широкодоступны в магазинах здорового питания.
Где я могу узнать больше об актинических кератозах?
Рекомендации:
Веб-ссылки на подробные листовки:
Будьте здоровы и привлекательны!
Обращайтесь только к профессионалам.
Используйте при изучении информации о вашей проблеме только данные доказательной медицины, такие, как приведены в этой статье.
Содержание
Дерматология в России
Зарегистрируйтесь!
Если Вы врач, то после регистрации на сайте Вы получите доступ к специальной информации.
Если Вы уже зарегистрированы, введите имя и пароль (форма в верхнем правом углу или здесь).
Терапия актинического кератоза: практический отчет и алгоритм лечения от опытных клиницистов
Терапия актинического кератоза: практический отчет и алгоритм лечения от опытных клиницистов
Умеренно выраженный актинический кератоз (АК) является общим фото-индуцированным кожным повреждением, которое может прогрессировать с переходом в инвазивную сквамозно-клеточную карциному и служить маркером риска развития рака кожи. Хотя публикации многочисленных исследований содержат различные терапевтические варианты для АК, лишь некоторые из них могут быть использованы дерматологами в своей повседневной практике. Были опубликованы национальные и международные руководящие документы, однако, они основаны на клинических испытаниях неоднородных групп пациентов и не всегда отражают спектр пациентов, наблюдаемый в повседневной практике. Введение
Цель данной работы французских экспертов-дерматологов состояла в том, чтобы представить анализ АК, приспособленный к повседневной практике, высказать обоснованное мнение о последних процедурах и предложить алгоритм лечения АК для повседневной практики во Франции. В течение 12 месяцев, 6 экспертов-дерматологов в области АК регулярно встречались, чтобы сформулировать мнение о лечении в повседневной практике, с учетом анализа литературы и руководящих материалов, опубликованных начиная с 1990 года. Определения, терминология, диагностика и факторы риска были обобщены. Данные из литературы и практики, относящиеся к начальной оценке, показания для биопсии, показания к применению, возможности лечения и эффективности, мониторинга и профилактики обсуждались. Прагматический алгоритм лечения был оформлен согласно текущим данным. Этот практический алгоритм различает различные клинические ситуации в зависимости от количества высыпаний АК, выраженности гиперкератоза или подозрительного характера, и включает в себя криотерапию, кюретаж-электрокоагуляцию, 5% 5-фторурацил, 3% диклофенака натрия, 5% имиквимод, 150 и 500 мкг/г ингеноль мебутат, лазеры, фотодинамическую терапию и хирургию.Эти современные экспертные заключения об АК и его лечении обеспечивают стратегию и практический алгоритм лечения АК для французских дерматологов.
Введение
Умеренно выраженный актинический кератоз (АК), также называемый солнечный кератоз, фотоиндуцированное хроническое кожное поражение, которые часто наблюдаются у взрослых. АК неоднократно возникает на поврежденных солнцем местах и является одним из клинических признаков фотостарения кожи. Это фотостарение чаще всего характеризуется умеренно выраженным актиническим лентиго (солнечные пятна) или морщинами, предшествующими появлению АК. Гистологически при АК определяются атипичные участки пролиферации и дифференцировки кератиноцитов. Они склонны к превращению в инвазивную кожную сквамозно-клеточную карциному (SCC). Их присутствие также рассматривают как маркер риска рака кожи.
Умеренно выраженный АК встречается часто, с преобладанием 15,4% и 34% мужчин и 5,9% и 18,2% женщин в 40- и 70-летнем возрасте, соответственно. В Южном полушарии, распространенность может достигать 40-60% у пожилых людей со светлым фототипом кожи. Эта распространенность резко повышается с возрастом, особенно у предрасположенного населения со светлым фототипом кожи, и из-за накопления на солнце дозы инсоляции в течение жизни. Распространенность во Франции АК неизвестна, но его частота оценивается как 5% пациентов в дерматологической практике. Лечение AK из-за старения населения и риска трансформации АК в SCC со временем может стать проблемой для здоровья населения.
Цель данного отчета заключается в предоставлении практического алгоритма для лечения АК с учетом самых последних терапевтических подходов.
Методы
6 экспертов, все врачи и дерматологи, имеющие значительный опыт работы в дермато-онкологии, дерматологической хирургии или дерматопатологии встретились, чтобы сформировать экспертную панель. Члены жюри были из разных французских регионов (Запад, юго-запад, юго-восток, Восток, Иль-де-Франс), и из любой больницы, университетских клиник и/или частной практики. Все участники хорошо известны в области АК.
В ходе нескольких встреч, эти специалисты работали над формой и написанием данного отчета, главным образом, на основе собственной практики и руководящих принципов, включая в т.ч. рекомендации французского общества дерматологии 2009 года и европейские рекомендации 2011 года.
Обсуждаемые темы были основаны на определениях и терминологии, диагностики факторов риска, связанных с АК, первичной оценке, показаниях для биопсии, терапевтических, клинических результатах и рецидивах. Практический терапевтический алгоритм был разработан на основе этой информации, а также на практическом опыте и клинической панели. Предложения утверждались только при наличии консенсуса среди экспертов или если мнение было принято большинством голосов. Встреча в 2011 году и последующие четыре встречи в 2012 году, привели к экспертным мнениям, представленным ниже.
Результаты и обсуждение: мнения экспертов по управлению умеренно выраженным АК
Диагноз умеренно выраженного актинического кератоза
Диагноз АК, по сути, клинический. Наиболее часто он возникает у лиц с фототипом светлой кожи, на открытых, подвергающихся воздействию на солнца, участках (лицо, тыльная поверхность кистей и волосистая часть головы). Признаки гелиодермии часто связаны с АК (морщины, веснушки, пятна). Визуально поражения при АК роговые, переменной толщины, диаметром 1 см или менее, с разной степенью эритемы, иногда пигментированные. Они также могут иметь конфигурацию, напоминающую кожный рог. Высыпания имеют роговые наслоения и грубы на ощупь.
Клинически, дифференциальная диагностика АК, в основном, включает в себя себорейный кератоз, актиническое лентиго (солнечные пятна), плоские бородавки, меланоцитарное лентиго, но также иногда SCC, болезнь Боуэна, базально-клеточную карциному, меланоцитарный невус или меланому. При обследовании больных с АК дерматологом должен быть проведен в первую очередь поиск других АК или даже рака кожи, который может уже быть. Важно просвещать других медицинских работников, которые могут обследовать пациентов с АК (например, ревматологов, врачей-терапевтов, гериатров, профессиональных врачей), об рисках АК и рекомендовать им направлять пациентов к дерматологу для регулярного осмотра.
Факторы риска для умеренно выраженного актинического кератоза
Начальная оценка и показания к биопсии.
Первоначальная оценка клиническая. Она должна включать, как минимум, экспертизу открытых участков кожи с поиском других поражений. Врач также должен оценить фототип пациента и наличие маркеров хронического пребывания на солнце (морщины, пятна). В типичных случаях необходимость в биопсии для гистологического подтверждения диагноза АК, как правило, не возникает. Однако, биопсия с целью исключить или подтвердить инвазивный рак, может быть выполнена в случаях, если кожа утолщена, размеры очага >1 см, в очаге уплотнение, воспаление, изъязвление, кровотечение, наблюдается быстрый рост или болезненность при пальпации, в случаях быстрого рецидива (2-3 месяца) или стойкости обработанного поражения после стандартной терапии; в случаях, расположения очагов в зоне риска (губы, тыльная сторона руки, ухо).
Лечение: кого и когда лечить?
Систематическое лечение всех АК с целью уменьшить риск рака кожи в целом не показано. Однако, лечение может быть оправдано в зависимости от клинических характеристик АК, а также наличия в анамнезе рака кожи, желания пациента, влияния повреждений на качество жизни. При желании регулярное наблюдение пациента должно быть предпринято, чтобы обнаружить SCC как можно раньше.
Физические варианты лечения
Криотерапия
Этот подход разрушает ткани низкой температурой. Замораживание и оттаивание клеток вызывает некроз тканей. Криотерапия-это простой, быстрый и недорогой метод. Не существует стандартного протокола для криотерапии- длительность экспозиции, число циклов или частоты обработки. Подход сильно зависит от оператора. Этот метод, наиболее часто используется для лечения изолированных АК во Франции. Это » золотой стандарт » в настоящее время для лечения АК.
Мнение эксперта: Криотерапия показана в качестве первой линии стандартного лечения изолированных или небольшого числа АК.
Хирургические процедуры
Хирургическое иссечение поражения рассматривается как стандарт лечения подозрительных изолированных АК, которые могут прогрессировать в инвазивную SCC. Редко используется хирургическое иссечение всей кожные зоны (головы, спины, рук), выполняемых в особых случаях множественного АК, устойчивого к местному лечению и при наличии нескольких подозрительных мест перехода в SCC.
Мнение эксперта: резекция показана на наличие подозрительных изолированных АК.
Кюретаж и электрокоагуляция
Мнение эксперта: Кюретаж и электрокоагуляция может быть альтернативой для АК лечения. Метод показан при изолированных или в небольших количествах и гиперкератотических, но не вызывающих подозрений и четко очерченных АК.
Лазерная терапия
Абляционные лазеры Er:Yag и CO2 лазеры показаны при изолированных или многочисленных AK. Тепловой эффект, испарение тканей с потерей вещества и коагуляционный некроз краев приводят к стадии заживления. Побочные эффекты- эритема, боль, раздражение, зуд, отек, а иногда и вторичная инфекция.
Мнение эксперта: Er:Yag и CO2 лазеры показаны при единичных АК. Однако, нет рандомизированных исследований объективно сравнивающих эти процедуры с другими лазерами и другими методами лечения.
Фотодинамическая терапия (ФТД)
Мнение эксперта: ФДТ указывается для тонких/без гиперкератоза немногочисленных AK лица и волосистой части головы. Она также может быть использована и в других местах. Боль является главным лимитирующим фактором для данного метода лечения.
Топические методы лечения
Дермокосметика
Смягчающие средства улучшают комфорт для пациента, уменьшая сухость и шероховатость кожи. Они способствуют только частичному улучшению у 44% больных. Топические кератолитики, содержащие мочевину или салициловую кислоту, показаны при гиперкератолитических формах АК и способствуют отшелушиванию поверхностных слоев эпидермиса путем расщепления корнеодесмосом.
Репарация ДНК с помощью фермента фотолиазы
5-фторурацил
Эффективность: После 3-4 недель эффект наблюдался у 43%- 96%. У 65% больных поражения бырецидивировали через 12 месяцев после лечения.
Побочные эффекты: боль, зуд, ощущение жжения и гиперпигментация могут возникнуть в месте применения. Эритематозная воспалительная реакция может потребовать временного прекращения лечения.
Мнение эксперта: 5-фу может быть использован для лечения нескольких очагов АК на больших площадях.
5-фторурацил+салициловая кислота
Эта комбинированная терапия не применяется во Франции.
Имиквимод (Imiquimod)
Имиквимод-это производные имидазоквинолина, основным механизмом действия которого является активация врожденного иммунитета. Во Франции Имиквимод показан у иммунокомпетентных пациентов и должен использоваться с осторожностью у пациентов, принимающих иммунодепрессанты. Он индуцирует активацию Toll-подобных рецепторов 7 и стимулирует синтез и высвобождение цитокинов (например, интерферон-Альфа, IL-12). Это имеет косвенное противоопухолевое действие и используется для лечения АК, стимулируя кожный врожденный иммунитет. Он используется в виде 5% крема в 250 мг в пакетиках для разовой обработки 25 см 2 пораженной поверхности. Максимальная рекомендованная доза составляет один пакетик на применение в течение 8 недель максимум. Схема лечения для АК состоит из одного цикла из трех обработок в неделю в течение 4 недель с оценкой через 4 недели после прекращения лечения. Цикл может быть повторен позже. В Европе 3.75% крема имиквимода получил разрешение в августе 2012 года. Эта последняя форма не продается во Франции и поэтому не может быть оценена на практике специалистами.
Эффективность: При схеме, использующейся во Франции эффективность составляет 26,8% или 55% после одного или двух циклов, соответственно. Рецидив в течении 1 год после лечения регистрируется в 17,4-39% в обработанных зонах.
Побочные эффекты: Местные реакции, такие как зуд, жжение, эритема, боль, отек, сухость, корки, эрозии и язвы могут возникнуть. Системные реакции (миалгия, утомляемость, тошнота) встречаются реже. Во время второго цикла лечения реакции происходят в меньшей степени.
Мнение эксперта: 5% имиквимод рекомендуется лечить курение гиперкератотический АК и немногочисленный AK на лице или волосистой части головы. Эксперты также рекомендовать его для использования в других местах, хотя они и не были оценены. Он должен использоваться с осторожностью в случаях, когда продолжается иммуносупрессивная терапия, особенно при трансплантации органов пациентам.
3% диклофенак, 2.5% гиалуроновая кислота
3% гель диклофенак является нестероидным противовоспалительным препаратом, который используется для лечения АК в сочетании с гиалуроновой кислотой. Он ингибирует путь циклооксигеназы, что приводит к снижению синтеза простагландина Е2 (PGЕ2). Рекомендуемая доза-2 раза в день в течение 8-12 недель (60-90 дней). Максимальная доза составляет 8 г геля в день.
Эффективность: максимальный терапевтический эффект наблюдается через 30 дней после прекращения лечения. Полное излечение у 31% и 47% через 2 и 3 месяца наблюдения, соответственно. Частота рецидивов в течение 1 года составляет 21% (рецидив поражений, которые исчезли).
Побочные эффекты: местные реакции, такие как контактная экзема, ксероз, отеки, зуд, шелушащиеся высыпания, изъязвления и везикуло-буллезная сыпь, часты.
Мнение эксперта: диклофенак гель хорошо переносится, но, кажется, менее эффективен, чем 5-фу или имиквимод. Его рекомендуется применять для негиперкератотического и поверхностного АК.
Ингеноль мебутат
Ингеноль мебутат-это биологическое соединение (Euphorbia peplus). Механизм его действия в АК не совсем понятен. In vitro и in vivo он показал двойной механизм: непосредственную цитотоксичность с возникновением митохондриального отека и растворения цитоплазматической мембраны; и задержанной иммуномодуляции врожденного иммунитета через продукцию противовоспалительных цитокинов (ил-8 и ФНО-альфа) и активацию нейтрофилов. Гель Ингеноль мебутат 150 мкг/г используется на лице и волосистой части головы, и применяется 1 раз в сутки в течение 3 дней подряд; 500 мкг/г гель используется на туловище и конечностях и применяется 1 раз в сутки в течение 2 дней подряд.
Побочные эффекты: эритема, распространение очагов, корки, отек, везикулы/пустулы, эрозии/язвы. Местные кожные реакции разрешались в течение 2-4 недель, в зависимости от местоположения.
Мнение эксперта: Ингеноль мебутат является первым местным препаратом с коротким курсом лечения. Он показан для лечения множественного гиперкератотического АК, расположенного на площади 25см 2 на лице и волосистой части головы, а также на туловище и конечностях.
Алгоритм лечения
Алгоритм лечения был определен экспертами, которые принимали во внимание и данные литературы и собственный клинический опыт. В этом алгоритме учитывались: количество повреждений, их гиперкератотический характер и отсутствие подозрительных клинических внешних признаков малигнизации. Физические методы (криотерапия или кюретаж и электрокоагуляция) указаны в качестве первой линии лечения изолированного или немногочисленного AK, а хирургия или лазеротерапия предложены в качестве второй линии терапии в случаях рецидивов или устойчивости к лечению. Любые подозрительные АК должны подвергаться биопсии или иссекаться. Первой линией топических препаратов для малочисленных АК являются 5% 5-фу, 3% диклофенака, 5% имиквимод, и 150 мкг/г (на лице и волосистой части головы) или 500 мкг/г (туловища и конечностей) ингеноль мебутат. Выбор метода лечения будет зависеть от таких факторов, как приверженность больного к лечению, качество жизни, другие заболевания и процедуры, связанные и неблагоприятными событиями, которые могут произойти. Физические процедуры больше показаны для пожилых и одиноких пациентов, для которых применение топических средств может быть затруднено. Лечение пациентов с АК часто длительное, т.к. АК-хроническое заболевание и может потребовать использования последовательных процедур или комбинированных подходов. Однако, на сегодняшний день в литературе не поддерживается определенный порядок последовательной терапии и интерес к поддерживающей терапии.
Местные воспалительные реакции: что должно быть сделано на практическом уровне?
Конкретная ситуация: пациенты по пересадке органов
Пациенты с трансплантированными органами проживают в условиях повышенного риска развития рака кожи. У этих больных заболеваемость АК чрезвычайно высока, а заболеваемость SCC почти в 100 раз выше, чем в общей популяции у лиц, имеющих одинаковый возраст и фототип. Риск-это переменная, которая зависит от степени иммуносупрессии, ее продолжительности и типа пересаженного органа (выше риск при сердечном трансплантате, чем для пациентов, перенесших трансплантацию почки). Существующие данные позволяют предположить, что АК у этих больных будет прогрессировать большими темпами с более частой трансформацией в SCC. Однако более частая SCC у таких больных, описанных в литературе, в настоящее время подвергается сомнению. Эти больные требуют более тщательного наблюдения и более строгого подхода к лечению. Лечение АК должно быть проведено, по возможности, до трансплантации органов.
Мониторинг и вторичная профилактика
Пациенты с АК должны регулярно наблюдаться по причине хронического характера высыпаний и риска возникновения инвазивной SCC. Больные должны консультироваться ежегодно. В ходе этих консультаций пациенты должны быть осведомлены о необходимости внеочередной консультации, если любое поражение меняется очень быстро, или в случае рецидива после лечения. Пациенты с трансплантацией органов должны наблюдаться особым образом, особенно в условиях персонифицированного мониторинга. Солнцезащитная одежда и поведение, и использование солнцезащитных средств (химические или минеральные фильтры), должны быть рекомендованы для больных, чтобы свести к минимуму ухудшение фотоиндуцированного повреждения кожи и для предотвращения рака кожи. Показано, что солнцезащитный крем является эффективным методом профилактики АК. Применение солнцезащитного крема (больше, чем SPF-15 применяются каждые 2-3 ч) снижает риск АК поражений до 24% с течением времени, даже по сравнению с бета-каротином и актуальным 0.05%кремом третиноина. Рекомендации AAD (Американской ассоциации дерматологии) гласят, что при выборе солнцезащитного крема необходимо выбирать крем широкого спектра действия (UVB/UVA) и, что ежедневное использование SPF-30 продукт рекомендуется на все открытые участки кожи.
Выводы
Целью данной экспертной панели было предоставить практические решения для врачей-дерматологов в плане алгоритма диагностики, мониторинга и лечения, который они смогут использовать в своей повседневной практике, на основании данных научной литературы и действующих рекомендаций.