Анатомия что это при беременности
Анатомия что это при беременности
а) Определения:
• I триместр беременности включает период с первого дня последней менструации (ПДПМ) до конца 13-й недели гестации
б) Этапы эмбрионального развития:
• В I триместре происходят:
— Овуляция
— Оплодотворение
— Дробление
— Имплантация
— Развитие эмбриона
— Органогенез
— Формирование плаценты
— Формирование пуповины
в) Овуляция:
• Примордиальные фолликулы → 5-12 первичных фолликулов за менструальный цикл
• Формируется один доминантный фолликул, остальные дегенерируют
• Выброс гонадотропных гормонов → овуляция → ооцит выталкивается на поверхность яичника
• Ооцит окружен плотной блестящей оболочкой (zona pellucida), а также несколькими слоями гранулезных клеток
• Фимбрии направляют ооцит в маточную трубу
• На месте «пустого» фолликула формируется желтое тело, продуцирующее эстроген и прогестерон
г) Оплодотворение:
• Происходит в маточной трубе
• Ооцит может быть оплодотворен в течение
24 ч
• Сперматозоид проникает через оболочки ооцита, происходит слияние клеточных мембран, формируется зигота
• Ядра сперматозоида и ооцита становятся мужским и женским пронуклеусами
• Ядерные оболочки растворяются, происходит репликация хромосом, после чего начинается дробление зиготы
ж) Развитие эмбриона:
• Эмбриобласт разделяется на эпибласт и гипобласт, формируется двухслойный зародышевый диск
• Эпибласт дает начало эмбриону и образует амнион:
— Между эпибластом и расположенным над ним трофобластом накапливается жидкость → полость
— Слой эпибласта дифференцируется в амнион, отделяющий образовавшуюся полость от цитотрофобласта
• Трехслойный диск:
— Появляется в процессе гаструляции, когда клетки перемещаются на новые места и возникают зародышевые листки
— Три первичных зародышевых листка = эктодерма, мезодерма, энтодерма
— Ось тела также определяется в ходе гаструляции
• Диск удлиняется и изгибается → несколько трубчатых структур → основные системы органов
• Эктодерма → нервная пластинка → нервная трубка + клетки нервного гребня:
— Нервная трубка → головной и спинной мозг
— Клетки нервного гребня мигрируют из нервной трубки → различные структуры и типы клеток
• Энтодерма:
— Передняя кишка, средняя кишка, задняя кишка (ротоглоточная мембрана → рот)
• Центральная нервная система (ЦНС):
— Формируется из нервных валиков → нервная трубка + нервный гребень:
Краниальные/ростральные 2/3 нервной трубки → головной мозг
Каудальная 1/3 нервной трубки → спинной мозг, нервы
Нервный гребень → периферические нервы, вегетативная нервная система
• Дыхательная система:
— Передняя кишка → респираторный дивертикул → первичная бронхиальная почка → 3 правые + 2 левые вторичные бронхиальные почки → терминальные бронхиолы → респираторные бронхиолы → первичные альвеолы
• Мочеполовая система:
— Промежуточная мезодерма → предпочка (пронефрос), первичная почка (мезонефрос), окончательная почка (ме-танефрос)
• Мезонефрос → рудиментарные почки, соединенные с клоакой посредством мезонефральных (вольфовых) протоков:
Мезонефральные протоки → мочеточниковый вырост → собирательная система почки
Мочеточниковый вырост соединяется с метанефроген-ной тканью → начало формирования нефронов
— Из клоаки и аллантоиса формируется мочевой пузырь
— Мочевой пузырь отделен от прямой кишки мочеполовым синусом
• Опорно-двигательный аппарат:
— Верхние и нижние конечности развиваются из отдельных зачатков конечностей
и) Формирование плаценты:
• Изначально хориальный мешок покрыт ворсинами, затем на его поверхности, обращенной к полости матки, ворсины атрофируются → гладкий хорион
• В ворсинах, прилегающих к месту имплантации, погружающийся синцитиотрофобласт образует трофобластические лакуны:
— Близко расположенные капилляры матки расширяются → формируются материнские синусоиды, связанные с трофобластическими лакунами
— Прорастание/пролиферация цитотрофобласта в синцитиотрофобласт и материнские лакуны → зрелые третичные ворсины
— Третичные ворсины содержат полностью сформированные кровеносные сосуды, благодаря чему в ветвистом хорионе происходит газообмен
• Ветвистый хорион + базальная часть децидуальной оболочки = плацента
к) Формирование пуповины:
• Зародышевый диск располагается между амнионом и желточным мешком
• Эмбрион вначале связан с хорионом посредством амниотической ножки, которая образуется из внезародышевой мезодермы:
— Аллантоис (энтодермальный вырост задней кишки) образуется как выпячивание желточного мешка
— Аллантоис и сосуды аллантоиса проникают в амниотическую ножку (становятся сосудами пуповины)
• Рост и образование складок эмбриона приводят к формированию трубок передней и задней кишки, заканчивающихся слепо, и средней кишки, открывающейся в желточный мешок:
— По мере бокового образования складок с формированием стенок тела и превращения средней кишки в трубку происходит отделение желточного мешка
— Узкая удлиненная шейка желточного мешка = желточный проток, который соединяет желточный мешок с закрывающейся трубкой средней кишки
• По мере увеличения и образования складок эмбриона амниотическая полость расширяется и полностью охватывает эмбрион, за исключением пупочного кольца:
— Амниотическая ножка, аллантоис, желточный проток объединяются, образуя пуповину
— Амнион продолжает увеличиваться и формирует над объединенными элементами пуповины оболочку в виде трубки → плотная эпителиальная оболочка
• В процессе роста и движений эмбриона/плода происходит постепенное удлинение и скручивание пуповины
л) Особенности визуализации анатомических структур. Вопросы:
• Определение основных этапов развития (в неделях от ПДПМ):
— Плодное яйцо (признак плодного яйца в децидуальной оболочке) обычно обнаруживается на сроке 4,0-4,5 нед.
— Желточный мешок обычно виден на сроке 5,0-5,5 нед.
— Эмбрион с признаками сердечной деятельности обычно отчетливо виден на сроке 6,0-6,5 нед.
• Определение основных этапов развития на основании среднего диаметра плодного яйца (СДПЯ):
— Эмбрион должен быть виден при трансвагинальном ультразвуковом исследовании (ТВУЗИ) при СДПЯ >25 мм
• У эмбриона длиной >7 мм должно определяться сердцебиение:
— У эмбриона, расположенного внутри видимого амниона, должно определяться сердцебиение (при отсутствии последнего констатируют наличие признака расширенного амниона)
• Оценка гестационного возраста наиболее точна в I триместре:
— Биологические различия проявляются после 13 нед.
• Определение хориальности (соответствия количества плацент числу плодов) имеет наибольшую точность при многоплодных беременностях:
— Наиболее важный фактор для прогноза
• Выявление признаков повышенного риска анеуплоидии:
— Для установления предположительного риска анеуплоидии можно проводить ультразвуковое исследование (УЗИ) с 11-й по 13-ю неделю, для точного определения необходима инвазивная диагностика
• Определение нормальности анатомии:
— Органогенез завершается к концу 13-й недели
— Для лучшей визуализации используйте ТВУЗИ
м) Список использованной литературы:
1. Doubilet PM et al: Diagnostic criteria for nonviable pregnancy early in the first trimester. N Engl J Med. 369(15): 1443—51, 2013
2. Barnhart К et al: Pregnancy of unknown location: a consensus statement of nomenclature, definitions, and outcome. Fertil Steril. 95(3):857—66, 2011
Видео развитие плода и строение плаценты
Редактор: Искандер Милевски. Дата обновления публикации: 11.9.2021
Физиологическая беременность
Беременность – физиологический процесс развития в женском организме оплодотворенной яйцеклетки, начинающийся с момента оплодотворения созревшей в яичнике яйцеклетки сперматозоидом. Оплодотворение обычно происходит в ампулярном, обращенном к яичнику, отделе маточной трубы.
Что необходимо знать о беременности
Благодаря ритмичным сокращениям трубы оплодотворенная яйцеклетка продвигается в полость матки. Во время этого продвижения яйцеклетка постепенно превращается в многоклеточный зародыш – плодное яйцо, густо покрытое нежными ворсинками – с их помощью оно прикрепляется к слизистой оболочке, выстилающей внутреннюю поверхность матки. С момента прикрепления начинается формирование сначала зародыша, а потом и плода, сопровождающееся перестройкой всех функций и систем организма женщины, которые по своей сути являются приспособительными реакциями, обеспечивающими благоприятные условия для развития плода.
На месте прикрепления зародыша ворсинки пышно разрастаются, и из них образуется так называемое детское место или плацента, соединенная с плодом пуповиной. Через плаценту от матери к плоду по кровеносным сосудам пуповины поступают питательные вещества и кислород, удаляются продукты обмена.
Физиологическая беременность продолжается в среднем 10 лунных месяцев (1 лунный месяц – 28 дней), т.е. 40 недель или 280 дней. Течение беременности принято разделять на триместры: первый начинается с оплодотворения и заканчивается в 12-13 недель, второй заканчивается в 28 недель, с этого же срока наступает третий триместр беременности, заканчивающийся родами.
Возможность беременности может и должна быть предположена у любой женщины детородного возраста, у которой не наступили месячные в срок или появилась аменорея (отсутствие менструации) в процессе регулярной половой жизни. Таким образом, первым признаком беременности обычно является отсутствие менструации в положенное время.
Спустя несколько дней после срока несостоявшейся менструации у большинства женщин появляется тошнота и даже рвота. Обычно рвота бывает один или два раза в день, утром, сразу после вставания с постели, но она не настолько сильна, чтобы вызвать заметное нарушение обмена веществ. Часто отмечается и учащение мочеиспусканий, которое, впрочем, может встречаться и у небеременных женщин в предменструальный период, однако у беременных оно более заметно.
Изменения молочных желез также отмечаются с самого начала беременности и особенно заметны у впервые беременных женщин. А примерно с 12-ой недели уже можно прощупать через переднюю брюшную стенку дно матки, которая на 20-ой неделе приближается к нижнему краю пупка, а на 36-ой – к мечевидному отростку грудины.
Повторнобеременные женщины раньше отмечают шевеления плода, чем впервые забеременевшие. Первые обычно замечают шевеления между 16 и 18 неделей, а вторые – между 19 и 21. Данные об этих ощущениях могут быть очень важны для определения срока беременности и предстоящих родов, поэтому женщина должна постараться запомнить дату появления первого шевеления плода.
Разумеется, существуют и более точные специальные методы диагностики беременности. Первоначально, особенно в сомнительных случаях, наступление беременности женщина может установить самостоятельно, воспользовавшись экспресс-анализом на беременность (тест-полоской, которую она может приобрести в аптеке).
В нашей Клинике мы можем провести и срочное исследование уровня хорионического гонадотропина, часто называемого «гормоном беременности». А современные диагностические ультразвуковые сканеры, такие, например, как используемый в Клинике «LeVita» «Sonix OP», позволяют установить беременность при уже при минимальном сроке в 2-3 недели. Точность диагностики возрастает при проведении трансвагинального сканирования – когда специальный датчик вводится в просвет влагалища и исследование проводится как бы изнутри (разумеется, при этом соблюдаются все санитарно-эпидемические требования).
Беременная женщина обязательно должна встать на учет в женской консультации и чем раньше, тем лучше: в начале беременности она еще точно помнит дни последней менструации, что важно для определения срока беременности, и точность её сведений можно уточнить простыми методами, например при гинекологическом осмотре.
Кроме того, именно в этот период врачу необходимо получить её исходные данные: об обычных для пациентки частоте пульса, величине артериального давления, уровне гемоглобина крови, массе тела – чтобы при их изменениях на более поздних сроках беременности быстро оценить сложившуюся ситуацию и, если нужно, без промедления принять необходимое решение. Тогда же врачу необходимо выявить и сопутствующие заболевания беременной, такие как гипертоническая болезнь или порок сердца, язвенная болезнь или сахарный диабет, которые могут оказать значительное влияние на течение беременности, состояние будущей матери и ее ребенка и соответствующим образом составить тактику ведения беременности.
Первичное медицинское обследование включает и определение таких важных параметров, как группа крови и резус-фактор, серологические тесты на сифилис, ВИЧ-инфекцию, гепатиты «В» и «С», а также показатели биохимического анализа кровы, данных коагулограммы (анализ на свертываемость) и т.д. Кроме того женщинам с определённой периодичностью проводится ультразвуковое исследование, допустимое при любом сроке: безвредность его подтверждена многочисленными исследованиями, проводящимися вот уже на протяжении более 50 лет во всем мире.
Если женщине больше тридцати пяти лет, то есть опасность возникновения у неё хромосомных аномалий, которые могут привести к развитию различных пороков развития плода (наиболее частая – болезнь Дауна). В этих случаях врач обычно рекомендует пройти специальное обследование – амниоцентез, при котором производится прокол стенки матки и плодного пузыря тонкой иглой, а полученная околоплодная жидкость направляется на анализ.
В целом беременность можно рассматривать как процесс продолжительного физического приспособления организма матери к удовлетворению потребностей растущего плода. Степень этого приспособления в целом превышает нужды плода, поэтому у женщины всегда имеются значительные резервы, позволяющие перенести периоды стресса или лишений без существенных изменений среды плода.
Каждая из систем организма женщины подвергается серьезным изменениям и испытаниям. Например, среднее артериальное давление, если не говорить о тенденции к небольшому падению в середине беременности, незначительно повышается, что облегчает перенос кислорода от матери к плоду. Говоря об изменениях со стороны сосудистой системы, заметим, что у беременных наблюдается расширение сосудов кожи, вследствие чего женщина меньше ощущает холод, но иногда может чувствовать себя хуже при жаркой погоде. По мере развития беременности движения диафрагмы значительно ограничиваются, и дыхание по своей природе становится частым и преимущественно грудным.
Прирост массы тела беременной отличается значительными индивидуальными колебаниями, но в среднем за время беременности женщина прибавляет в весе до 12 кг. Треть прироста, около 4 кг, набирается в первой половине беременности, а оставшиеся две трети – во второй. Более половины общего прироста массы тела обусловлено задержкой жидкости, которая распределяется между плазмой крови, плодом, плацентой, околоплодной жидкостью и остальными тканями. После резкого уменьшения массы тела в первые четыре дня после родов из-за отделения плода, плаценты, околоплодных вод и сокращения матки, а также учащенного диуреза, вес продолжает постепенно сокращаться на протяжении последующих 3 месяцев или около того.
Характерны и изменения молочных желёз – обычно женщины чувствуют их некоторое растяжение и болезненность. Вздутые устья желёзок ареолы вокруг соска могут выступать вверх, образуя так называемые бугорки Монтгомери. При достаточном освещении становится видимым набухание поверхностных вен, прежде всего идущих вокруг соска. Грудь теряет свою обычную мягкость и в ней можно прощупать тяжи набухших железистых протоков, идущих от периферии к соску наподобие спиц в колесе. После 14 недель появляются выделения из соска, прогрессирующие по мере развития беременности, причем молочные железы заметно увеличиваются в размере. После 16 недель становится заметной пигментация соска, особенно выраженная у смуглых женщин. У беременных усиливается и пигментация кожи, особенно выраженная на лице, вокруг сосков и белой линии живота. Это явление обусловлено увеличением количества циркулирующего меланоцитостимулирующего гормона. На животе и бедрах появляются продольные полоски — «стрии» длиной 5-8 см и около 0,5 см шириной. Вначале они розовые, но потом становятся более бледными и немного уплотненными. Новые родимые пятна появляются более чем у половины беременных женщин. Интенсивность работы сальных и потовых желез во время беременности также повышается.
Хотя справедливо считается, что беременность является физиологическим состоянием организма и многие женщины готовы к гармоничным отношениям с будущим ребенком, известно и то, что беременность – это периодом напряжения и нагрузки, и что лишь у немногих женщин она протекает без функциональных или органических нарушений разной степени выраженности.
Физиологические изменения во время беременности
Анатомия
Мышцы, суставы и кости
Таз — это часть скелета, обеспечивающая прикрепление нижних конечностей к туловищу. У женщин таз шире и ниже, чем у мужчин, что делает его более подходящим для размещения плода как во время беременности, так и при родах. Он защищает и поддерживает внутренние органы, обеспечивает прикрепление мышц и перенос веса с туловища к ногам в положении стоя и к седалищным буграм в положении сидя.
Анатомия поперечного сечения женского таза показывает пять костей: две тазовые кости, крестец, копчик и две бедренные кости. Каждая тазовая кость образована слиянием трех костей: подвздошной, лобковой и седалищной. Крестец и копчик также состоят из нескольких более мелких костей. Крестец состоит из слияния пяти крестцовых позвонков (S1-S5), а копчик — из слияния четырех копчиковых позвонков. Бедренная кость сочленяется с тазовой костью посредством тазобедренного сустава.
Суставы таза поддерживаются одними из самых сильных связок в теле, которые становятся более расслабленными во время беременности, что приводит к увеличению их подвижности и к менее эффективной передаче нагрузки через таз. Выход из полости малого таза имеет более узкий поперечный диаметр по сравнению с входом. Выход из полости малого таза образован копчиком, крестцово-бугорными связками, ветвями седалищных костей, седалищными буграми, нижними ветвями лобковых костей и лобковым симфизом.
Четыре пары брюшных мышц образуют переднюю и боковую брюшные стенки (их еще называют брюшным корсетом). Поперечная мышца живота расположена под внутренней и наружной косыми мышцами живота, а также под прямой мышцей живота, которая располагается по центру и наиболее поверхностно. Внутренняя косая мышца живота, наружная косая мышца живота и поперечная мышца живота соединяются посередине по белой линии живота.
Глубокие мышцы живота вместе с мышцами тазового дна, многораздельными мышцами и диафрагмой могут рассматриваться как единое целое, их еще называют пояснично-тазовым цилиндром. Этот «цилиндр» обеспечивает поддержку содержимого брюшной полости и сохраняет внутрибрюшное давление.
Основной функцией прямой мышцы живота является сгибание поясничного отдела позвоночника, в то время как косые мышцы обеспечивают его латерофлексию и ротацию.
Мышцы спины включают квадратную мышцу поясницы, широчайшую мышцу спины, заднюю нижнюю зубчатую мышцу, мышцу, разгибающую позвоночник, межостистые мышцы и поперечно-остистые мышцы позвоночника.
Мышцы, которые имеют отношение к бедренной кости, можно разделить на три секции: переднюю, медиальную и заднюю. Передний компартмент включает подвздошно-поясничную мышцу, квадратную мышцу бедра, портняжную и гребенчатую мышцы. Медиальная часть состоит из большой приводящей мышцы, длинной приводящей, короткой приводящей, наружной запирательной и тонкой мышц. Задний отдел состоит из двуглавой мышцы бедра, полусухожильной и полуперепончатой мышц. Мышцы ягодичного отдела — это большая, средняя и малая ягодичные мышцы, напрягатель широкой фасции бедра, а также грушевидная мышца, верхняя и нижняя близнецовые мышцы, внутренняя запирательная мышца.
Тазовое дно включает в себя мышцу поднимающую задний проход, луковично-губчатую мышцу и глубокие поперечные мышцы промежности. Читайте также статью: Анатомия тазового дна.
Женская репродуктивная система
Органы женской репродуктивной системы, располагающиеся в малом тазу, подразделяются на внутренние и наружные половые органы. Внутренние органы включают матку, маточные трубы, яичники и влагалище. К наружным половым органам относится лобок, клитор, большие и малые половые губы и бартолиновы железы.
Изменения мышечно-скелетной системы
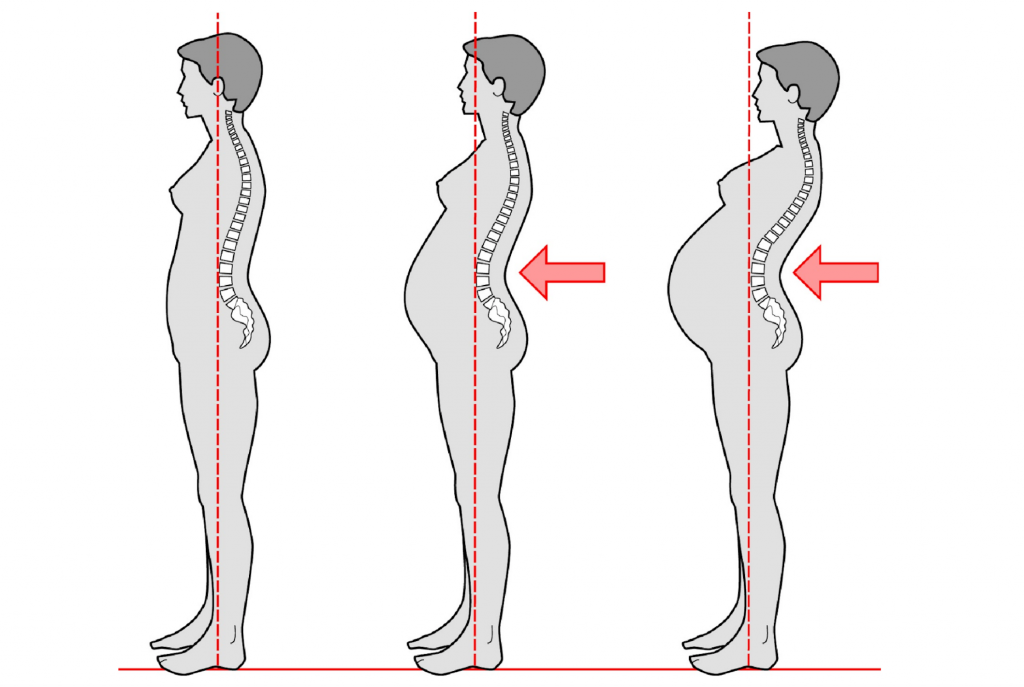
Постура
Общее равновесие позвоночника и таза изменяется с течением беременности, но все еще существуют разногласия относительно точного характера любой связанной с беременностью постуральной адаптации. При наборе веса, увеличении объема крови и вентральном росте плода центр тяжести больше не проходит через стопы, и женщинам, приходится наклоняться назад, чтобы достичь равновесия, что приводит к дезорганизации изгибов позвоночника.
Наблюдаемые позы могут включать уменьшение поясничного лордоза, увеличение как поясничного лордоза, так и грудного кифоза или уплощение грудо-поясничного перехода позвоночника. Также будут наблюдаться компенсаторные изменения осанки в грудном и шейном отделах позвоночника, и это в сочетании с увеличением веса молочных желез может привести к смещению плечевого пояса и грудного отдела позвоночника кзади, а также увеличению шейного лордоза.
Суставы и связки
Измененные уровня релаксина, эстрогена и прогестерона во время беременности приводят к изменению метаболизма коллагена и повышению гибкости и растяжимости соединительной ткани. Следовательно, связки расслабляются, что сопровождается снижением пассивной стабилизации суставов. Особенно подвержены изменениям лобковый симфиз и крестцово-подвздошные суставы. Слабость связок может сохраняться в течение шести месяцев после родов. Биомеханические изменения позвоночника и суставов таза могут приводить к увеличению истинной конъюгаты, увеличению пояснично-крестцового угла, наклону безымянных костей кпереди, а также наклону лобкового симфиза вниз и кпереди.
В норме зазор лонного сочленения составляет 4–5 мм, а во время беременности он может увеличиваться на 3 мм. Расслабление суставов таза начинается на 10 неделе беременности, а в норму они приходят лишь через 4-12 недель после родов. Крестцово-копчиковые суставы также расслабляются.
К последнему триместру беременности абдукторы и экстензоры бедра, а также подошвенные сгибатели стопы увеличивают свою мощность во время ходьбы, что сопровождается увеличением нагрузки на тазобедренные суставы в 2.8 раза, особенно при работе стоя за столом. По мере того, как матка поднимается по направлению к диафрагме, грудная клетка расширяется латерально и ее диаметр может увеличиваться на 10-15 см.
Мышечная система
Во время беременности увеличение матки приводит к удлинению мышц брюшного пресса и расхождению прямых мышц живота по белой линии.
Уменьшение пассивной стабилизации суставов изменяет афферентный вход от их механорецепторов и, вероятно, влияет на вовлечение двигательных нейронов. Снижение силы мышц и, следовательно, активного компонента стабилизации суставов может быть результатом изменения работы мышечного веретена, что особенно актуально для мышц тазового пояса.
Эти изменения могут привести к слабому рекрутированию мышц, отвечающих за стабильность таза (в частности, больших и средних ягодичных мышц), что часто сопровождается нарушением паттерна ходьбы и болью в поясничном-крестцовой области.
Изменения других систем организма
Сердечно-сосудистая система
Сердце во многом приспосабливается к возрастающей нагрузке, которая возникает во время беременности. Сердечный выброс увеличивается на ранних сроках и достигает пика в третьем триместре, обычно это на 30-50% выше исходного уровня. Эстроген способствует увеличению сердечного выброса, увеличивая преднагрузку и ударный объем, в основном за счет увеличения общего объема крови (который увеличивается на 40–50%). Частота сердечных сокращений увеличивается, но обычно не превышает 100 ударов в минуту. Общее системное сосудистое сопротивление снижается на 20% вследствие вторичного сосудорасширяющего действия прогестерона. В целом, систолическое и диастолическое артериальное давление падает на 10–15 мм. рт. cт. в первом триместре, а затем возвращается к исходному уровню во второй половине беременности. Все эти сердечно-сосудистые адаптации могут привести к таким жалобам, как сердцебиение, снижение толерантности к физической нагрузке и головокружение.
Желудочно-кишечный тракт
Прогестерон вызывает расслабление гладкой мускулатуры, что замедляет моторику желудочно-кишечного тракта и снижает тонус нижнего пищеводного сфинктера. В результате повышение внутрижелудочного давления в сочетании со снижением тонуса нижнего пищеводного сфинктера приводит к гастроэзофагеальному рефлюксу, достаточно часто возникающему во время беременности. Тошнота и рвота во время беременности, обычно известные как «утренняя тошнота», являются одним из наиболее распространенных симптомов изменения работы ЖКТ во время беременности. Это начинается между 4 и 8 неделями беременности и обычно проходит к 14-16 неделям. Точная причина тошноты не вполне понятна, но она коррелирует с повышением уровня хорионического гонадотропина, прогестерона, и в результате этого происходит расслабление гладкой мускулатуры желудка. Также во время беременности могут возникать запоры и геморрой.
Пищевое поведение
Во время беременности изменяются как белковый, так и углеводный обмены. Откладывается один килограмм дополнительного белка, причем половина направляется на потребности плода и рост плаценты, а другая половина расходуется на сократительные белки матки, железистую ткань молочной железы, белок плазмы крови и гемоглобин.
Повышенная потребность в питательных веществах обусловлена ростом плода и отложением жира. Эти изменения вызваны стероидными гормонами, лактогеном и кортизолом. Беременные женщины нуждаются в увеличении калорийности пищи. За весь период беременности прибавка в весе может достигать 9,1 — 13,6 кг.
Мочевыделительная система
Беременная женщина может испытывать увеличение размеров почек и мочеточников из-за увеличения сосудистой системы и объема крови. Также могут развиваться физиологический гидронефроз и гидроуретер, что является нормальным процессом.
Проблемы во время беременности
Противопоказания к упражнениям
Если вы думаете о регулярных занятиях, то необходимо проконсультироваться с лечащим врачом.
Следует избегать занятий контактными видами спорта и занятий, которые несут в себе высокий риск падения или травмы живота. Также следует избегать подводного плавания.
Самостоятельно регулируйте уровень интенсивности и продолжительность тренировок. Важно сохранять низкую ударную активность. Носите подходящую обувь, чтобы снизить нагрузку на мышечно-скелетную систему. Принимайте достаточное количество жидкости для предотвращения обезвоживания и избегайте упражнений во время жаркой и влажной погоды, или если присутствует гипертермия. Разогрев и охлаждение должны осуществляться в течение не менее пяти минут. Не прибегайте к растяжке (из-за эффектов релаксина).
Обратитесь за советом по конкретным упражнениям (например, для мышц тазового дна). Избегайте баллистических упражнений, глубоких приседаний, перекрестных шагов и быстрых изменений направления. Не занимайтесь в положении лежа на спине после 16 недель беременности, чтобы избежать аорто-кавальной компрессии. Ешьте по аппетиту, без ограничений калорийности. Чтобы избежать перетренированности, работайте в направлении смежной нагрузки; заканчивайте тренировки до того момента, как наступит усталость.
Друзья, совсем скоро состоится семинар Марины Осокиной «Женское здоровье: возможности восстановительного фитнеса и физической терапии». Узнать подробнее…
Женщины, не привыкшие к регулярным занятиям спортом, должны быть информированы о следующем:
Противопоказания к тренировкам
Всем женщинам следует немедленно прекратить физические упражнения и обратиться к врачу, если у них появились: