Андрогензависимая дермопатия что это
АНДРОГЕНЗАВИСИМАЯ ДЕРМАТОПАТИЯ
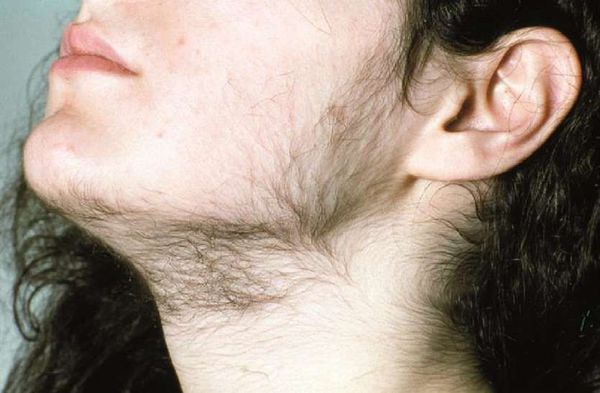
Акне – это угревая сыпь, возникающая из-за избыточной продукции кожного сала под влиянием андрогенов, наиболее часто локализованные на коже лица, груди и верхней части спины.
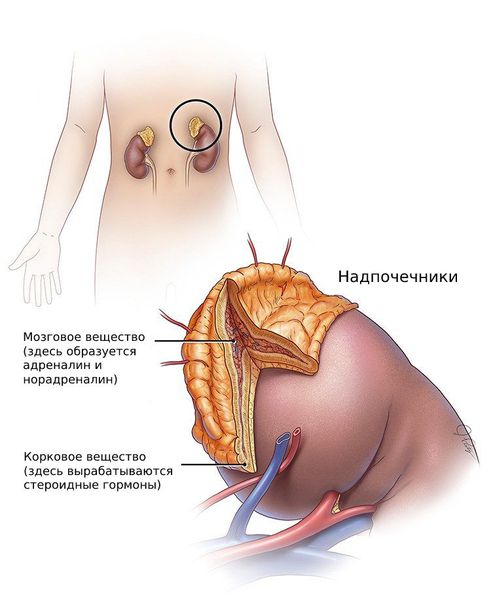
Источником повышенной продукции андрогенов являются яичники и (или) надпочечники, жировая ткань (висцеральная), уменьшение образования половых стероидосвязывающих глобулинов (специальные белки, связывающие половые гормоны в крови) и, как следствие, увеличение уровня свободных биологически активных андрогенов.
Эти симптомы сопровождают нейроэндокринные синдромы и отмечаются с пубертатного возраста – времени активации гормональной функции яичников и надпочечников. У молодых женщин именно эта симптоматика является основной жалобой, которая приводит их к косметологу, а не такие признаки гиперандрогении, как нерегулярный цикл и бесплодие, с которыми нужно обращаться к гинекологу.
Андрогензависимая дерматопатия, как правило, наблюдается при таких нейроэндокринных синдромах, как адреногенитальный синдром (ВДКН), синдром поликистозных яичников (СПКЯ), метаболический синдром (МС), но может быть и следствием генетически обусловленной повышенной чувствительности волосяных фолликулов и сальных желез к нормальному уровню андрогенов, что имеет место у некоторых этнических групп населения (Кавказ, Средиземноморье).
Степень развития андрогензависимой дерматопатии обусловлена не только содержанием в крови андрогенов, но и их периферическим метаболизмом. На рост волос и состояние сальных желез влияет самый активный андроген, метаболит тестостерона, который образуется под влиянием фермента 5а-редуктазы в коже на уровне волосяных фолликулов и рецепторов сальных желез. Андрогены способствуют превращению тонких и светлых пушковых волос в терминальные волосы – более темные и толстые.
Препараты, применяемые для лечения андрогензависимой дерматопатии, действуют на биосинтез, метаболизм и периферическую конверсию (утилизацию) андрогенов на уровне рецепторов кожи.
Механизм их действия:
— уменьшение продукции андрогенов в яичниках;
— уменьшение продукции андрогенов в надпочечниках;
— блокада периферического действия андрогенов;
— блокада рецепторов андрогенов в тканях-мишенях;
— блокада ферментов периферического превращения тестостерона в его метаболит.
Для лечения вышеперечисленных нейроэндокринных синдромов также используется
метаболическая терапия, включающая снижение массы тела и гиперинсулинемии, с помощью препаратов, повышающих чувствительности периферических тканей к инсулину. В комплексном лечении андрогензависимой дерматопатии такая терапия является обязательной у пациенток с СПКЯ и ожирением. Терапия антиандрогенами менее эффективна при ожирении, чем у пациенток с нормальной массой тела. Иногда для лечения используется хирургическое лечение, связанное с уменьшением андрогенсекретирующей ткани яичников, нормализации гонадотропной функции головного мозга и эффективно уменьшает симптомы андрогензависимой дерматопатии у пациенток с СПКЯ.
Для избавления от лишних волос с успехом применяются косметологические процедуры, включающие использование различных методов эпиляции.
Однако, лечение андрогензависимой дерматопатии только у косметолога в большинстве случаев малоэффективно. Правильнее, когда грамотные косметологи направляют таких пациенток на консультацию к гинекологу-эндокринологу для уточнения источника повышенной продукции андрогенов или избыточной чувствительности волосяных фолликулов и сальных желез к нормальному влиянию андрогенов. Коррекция гормонального профиля в сочетании с косметическими процедурами является абсолютно правильным подходом к лечению андрогензависимых дерматопатий.
Применение различных методов эпиляции на фоне медикаментозной терапии дает прекрасный эффект, препятствуя росту новых волос, так как одно медикаментозное лечение гирсутизма направлено на блокаду роста новых волос, но не стабилизирует их рост, поэтому наиболее эффективным является назначение лечения в молодом возрасте и в сочетании с косметическими методами. При выборе препаратов для лечения необходимо учитывать их побочное действие и переносимость, поскольку эффективность повышается соответственно длительности приема тех или иных препаратов.
При объединении усилий двух специалистов: гинеколога-эндокринолога и дерматолога удается добиться наиболее значимого и стойкого эффекта в лечении андрогензависимой дерматопатии.
Проведение коррекции диагностированных нарушений репродуктивной функции у пациенток с гиперандрогенией, с учетом показателей метаболизма андрогенов, позволяет достичь нормализации гормонального профиля, менструальной функции, стойкого восстановления функционального состояния репродуктивной системы, а так же улучшения качества жизни и социально-психологического состояния женщины.
Врач акушер-гинеколог Гаменюк Ольга Юрьевна
Акне, избыточный рост волос, облысение. Чем опасна гиперандрогения, и почему ее нельзя игнорировать?
Часто проблемы со своей внешностью мы стараемся решить с помощью косметологических средств, но порой причина куда глубже и серьезнее, чем кажется. И невнимание к ней ведет к опасным последствиям. Так можно сказать и о гиперандрогении. Что это такое? Рассказывает гинеколог-эндокринолог Светлана Якутовская.
Андрогены — предшественники всем известных эстрогенов
— Что такое гиперандрогения?
— Это общее проявление эндокринных нарушений у женщин, которое характеризуется избыточной продукцией андрогенов, продуцируемых такими эндокринными железами, как надпочечники и яичники.
— Зачем вообще андрогены нужны женщине?
— Их функции очень важны:
В любом возрасте стимулируют кожные единицы — волосяной фолликул и сальные железы. То есть они определяют количество волос на теле, жирность кожи, наличие или отсутствие перхоти и т.д.
В пубертате (подростковом возрасте) инициируют рост стержневых волос на лобке и подмышечных зонах, регулируют линейный рост трубчатых костей, формируют фигуру, в том числе, распределяя жировую клетчатку.
Проявляют анаболические свойства, обеспечивая костное ремоделирование, рост мышечной массы.
Оказывают влияние на сердечно-сосудистую систему.
Являются предшественниками всем известных эстрогенов.
В организме здоровой женщины именно они формируют и поддерживают сексуальность, в том числе либидо, а также поведенческие реакции.
— Часто ли это заболевание встречается в Беларуси?
— Наша страна не выходит за рамки мировых данных. Заболевание встречается примерно у 5-15% женщин. Это достаточно тревожный показатель. Чтобы понять, много это или мало, просто представьте, что из 100 женщин, его диагностируют у 15. Согласитесь, это немало.
Усики над губой и большое количество пушковых волос — это не всегда гирсутизм!
— Какие виды гиперандрогении выделяют?
— Если говорить о клинической практике, это в первую очередь:
Яичниковая форма гиперандрогении (ВДКН, вирилизирующие опухоли надпочечников);
Гиперандрогения на фоне других состояний (гиперкортицизм или синдром Кушика, акромегалия, гиперпролактинемия, инсулинорезистентность (HAIR-AN-синдром);
— Каковы причины заболевания?
— Их может быть очень много. Но чаще всего это нарушения синтеза андрогенов железами либо нарушение восприятия тканей человека андрогенами. В основе лежит именно повышенный уровень андрогенов.
Гиперандрогения способна спровоцировать бесплодие
— Какими могут быть симптомы заболевания?
— Самый яркий симптом — это избыточный рост волос. Выделяются три клинических группы проявлений:
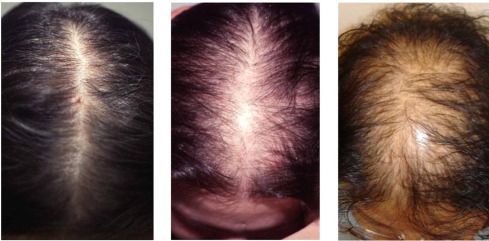
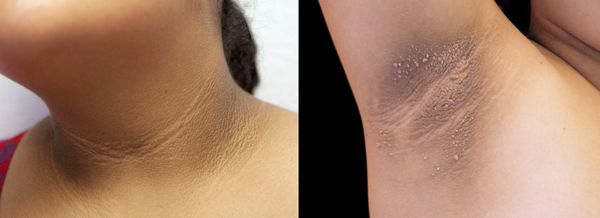
1. Гиперандрогенная дермопатия: изменения возникают со стороны кожи и ее придатков, развиваются:
Существует такая проблема, как гипертрихоз — повышенный рост пушковых волос повсеместно, особенно на руках и ногах. Стоит понимать, что это состояние не ассоциировано с избытком андрогенов.
Рост волос порой определяется национальными особенностями, генетическими факторами. Поэтому не стоит бояться появления, например, усиков над верхней губой. Важно рассматривать все симптомы в комплексе.
2. Нарушается формирование вторичных половых признаков:
3. Для практикующего гинеколога очень значим тот факт, что выраженная гиперандрогения приводит к нарушениям женской репродуктивной функции:
— Как проводится диагностика, и почему важно делать ее еще в подростковом возрасте?
— Большую роль играет общение с пациенткой. Доктор обязательно должен собрать анамнез. Обращают внимание на такие факторы как избыточная масса тела, ожирение, инсулинорезистентность, заболевания среди родственников сахарным диабетом (особенно II типа).
У женщин с гиперандрогенией обязательны диагностика и коррекция метаболических нарушений, таких, как нарушение толерантности к глюкозе.
Не менее важно оценить наличие факторов риска сердечно-сосудистых заболеваний, в том числе, атеросклероза, артериальной гипертензии.
Следующий этап — общий осмотр, физикальное и инструментальное обследование.
В некоторых случаях требуется лабораторная диагностика. Изучаются гормоны: ЛГ, ФСГ, общий и свободный тестостерон, андростендиндион, 17-ОН-прогестерон, ДГЭ-сульфат, пролактин, гормоны щитовидной железы и др.
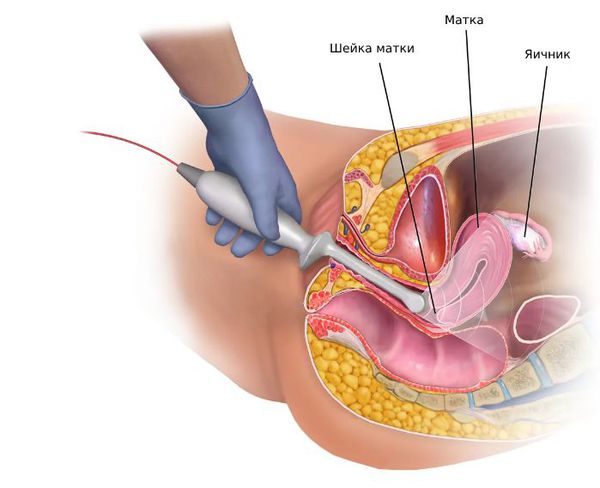
Ультразвуковая диагностика поможет выявить поликистоз или опухоль яичников, опухоль или гиперплазию надпочечников. По показаниям выполняется КТ и МРТ.
Эффект от лечения можно оценивать не ранее, чем через 6 месяцев
— Как лечить гиперандрогению?
— Лечебная тактика выбирается в зависимости от причины (источника) повышенной секреции андрогенов, при этом их концентрацию целесообразно контролировать каждые 3-4 месяца в течение года. Полученный эффект от лечения можно оценивать не ранее, чем через 6 месяцев от его начала.
Важно и то, что нужно пациентке: интересует ли ее беременность или нет. Если тактика направлена на поддержание нормального менструального цикла и работы сердца, костной, мышечной системы — решение будет одно. Если женщина мечтает стать мамой — оно будет иным.
В лечении чаще всего используются комбинированные гормональные средства, которые могут подавить синтез андрогенов, а также блокировать периферическое действие этих стероидов на уровне волосяного фолликула. Каждому пациенту препараты подбираются индивидуально.
Если есть нарушения жировой массы тела, рекомендуется модификация образа жизни (ТОМЖ): адекватная физическая нагрузка, рациональное питание (низкокалорийная диета 1500-200 ккал/сут. с ограничением жиров и легкоусвояемых углеводов.
Снижение веса на 6-8 кг на фоне ТОМЖ способствует восстановлению ритма менструации, однако ановуляция и недостаточность лютеиновой фазы менструального цикла могут сохраниться.
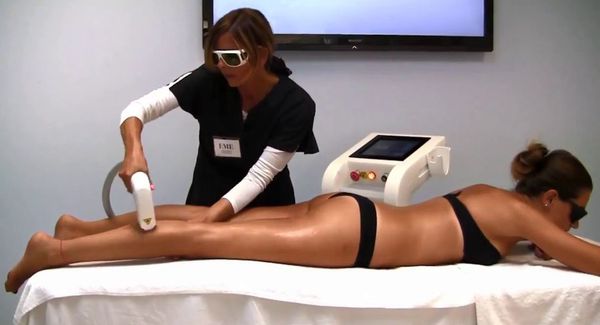
Для лечения проявлений гиперандрогенной дермопатии применяются специальные местные и системные лекарственные средства, фото- или лазерная эпиляция. Их уже назначают дерматологи.
Внешние проявления болезни порой приводят к настоящей депрессии
— Помимо гинеколога, к каким еще врачам нужно обратиться?
— В зависимости от причины проблемы и целей пациентки за лечением также дополнительно обращаются к терапевту, кардиологу и, как я уже говорила, дерматологу и косметологу.
— В каких случаях требуется оперативное вмешательство?
— Если мы говорим о достижении беременности и консервативная медицина не дает эффекта, предлагаются лапароскопические операции, призванные, в первую очередь, улучшить овуляцию. Они же применяются, когда у пациентки обнаруживается опухоль.
— Какими могут быть последствия, если проблему запустить?
— В таком случае существует риск, что понизится репродуктивный потенциал и вообще усугубятся проблемы женского здоровья.
В любом случае помните, что бороться с проблемой можно и нужно, и чем раньше вы обратите на нее внимание, тем быстрее найдется подходящее решение.
Что такое гиперандрогения? Причины возникновения, диагностику и методы лечения разберем в статье доктора Скатова Бориса Васильевича, уролога со стажем в 27 лет.
Определение болезни. Причины заболевания
Гиперандрогения — это состояние, при котором у женщины в крови значительно повышен уровень мужских половых гормонов (андрогенов): тестостерона, дигидротестостерона, андростендиона и других.
Распространённость
Причины
Симптомы гиперандрогении
Патогенез гиперандрогении
Андрогены — стероидные половые гормоны, которые вырабатываются из холестерина в коре надпочечников, а также в клетках фолликулов и соединительной ткани яичников.
К андрогенам относятся:
Роль андрогенов
В женском организме андрогены поддерживают гормональный баланс и после начала полового созревания инициируют рост волос на лобке и в подмышечных впадинах. Также они необходимы для выработки эстрогена и возникновения полового влечения.
Андрогены замедляют потерю кальция в костях и регулируют работу внутренних органов и систем: репродуктивной, почечной, мышечной и сердечной.
Гормональная регуляция происходит почти мгновенно с малым количеством активного вещества — гормона. Другая её особенность заключается в дистанцировании: гормон может вырабатываться в одной железе, а попадать в орган-мишень, находящийся в другой части организма.
В плазме крови андрогены взаимодействуют с глобулином, связывающим половые гормоны (ГСПГ). Он выполняет транспортную роль: вместе с ним андрогены доставляются с кровью в клетки органов-мишеней.
Избыток андрогенов
К избытку андрогенов могут приводить различные патологические механизмы:
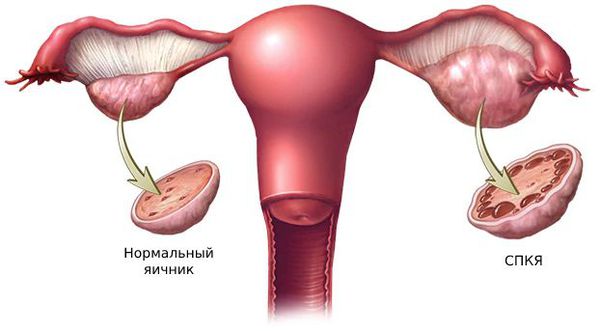
Повышать уровень андрогенов могут и другие внешние факторы, например приём стероидов и гормональных препаратов. Интересно, что при всех гиперандрогенных состояниях, андрогены происходят более чем из одного источника. Так, при поликистозе яичников увеличен синтез тестостерона, но большая часть этого гормона образуется вне яичников — в надпочечниках.
Большую роль в развитии первичной гиперандрогении играют генетические факторы. Одной из причин синдрома поликистозных яичников (СПКЯ) является генетически предопределённый избыток лютеинизирующего гормона (ЛГ). ЛГ стимулирует образование мужских половых гормонов: тестостерона и андростендиона. Их чрезмерная выработка нарушает процесс развития фолликулов: они преждевременно перерождаются в жёлтое тело и в этой области образуются фолликулярные кисты.
Другая причина развития СПКЯ — генетически обусловленное нарушение выработки инсулина и развитие инсулинорезистентности, то есть недостаточный ответ тканей на его действие.
К гиперандрогении, как было сказано выше, может приводить врождённая гиперплазия коры надпочечников. Причина её развития — мутации генов, которые отвечают за синтез ферментов или транспортных белков, участвующих в выработке кортизола.
Классификация и стадии развития гиперандрогении
Согласно Международной классификации болезней (МКБ-10), гиперандрогения кодируется как Е.28.1 Избыток андрогенов. Выделяют истинную гиперандрогению и другие её формы.
Истинная гиперандрогения
Истинная гиперандрогения бывает яичниковой и надпочечниковой
Яичниковая гиперандрогения:
1. Синдром поликистозных яичников. Первичный СПКЯ (синдром Штейна — Левенталя) возникает при нарушении в системе гипоталамус-гипофиз-яичники. Вторичный СПКЯ развивается при эндокринной патологии, например на фоне сахарного диабета, заболеваний щитовидной железы или под воздействием внешних факторов: интоксикации, стресса, травмы и инфекции.
2. Стромальный текоматоз яичников (синдром Френкеля) — тяжёлая форма овариальной неопухолевой гиперандрогении. При заболевании разрастается соединительная ткань и возникает синдром HAIR-AN (высокий уровень андрогенов, инсулинорезистентности, ожирение и чёрный акантоз). Это редкая патология выявляется преимущественно в постменопаузе.
3. Андроген-продуцирующая опухоль яичников:
Надпочечниковая гиперандрогения:
Другие формы гиперадрогении
Осложнения гиперандрогении
Наиболее частые осложнения гиперандрогении: бесплодие, инсулинорезистентность и ожирение. Нарушение обмена липидов, сахарный диабет, сердечно-сосудистая патология возникают как следствие этих процессов.
Механизмы развития гиперандрогении и гиперинсулинемии до конца не изучены. Теоретически возможны три варианта взаимодействия: гиперандрогения вызывает гиперинсулинемию, гиперинсулинемия приводит к гиперандрогении и есть третий фактор, ответственный за оба феномена.
Предположение о том, что гиперандрогения вызывает гиперинсулинемию, основано на следующих фактах:
О том, что гиперинсулинемия вызывает гиперандрогению, свидетельствует следующее: инсулинорезистентность сохраняется у пациенток с удалёнными яичниками и при длительном приёме препаратов, подавляющих выработку андрогенов.
Диагностика гиперандрогении
Диагностика проводится эндокринологом или гинекологом-эндокринологом.
Этапы:
1. Опрос (сбор анамнеза). Врач беседует с пациенткой и выясняет следующие факты:
2. Осмотр. Доктор обращает внимание на следующие симптомы:
3. Лабораторные исследования:
Направление на анализы выписывает врач, так как часть из них нужно проводить в определённые дни менструального цикла.
4. Инструментальная диагностика:
Лечение гиперандрогении
Заболевание лечит врач-эндокринолог или гинеколог-эндокринолог.
Лечение поможет устранить симптомы и достичь основных целей:
Нормализация менструального цикла уменьшает риск гиперплазии эндометрия и рака тела матки, маточных кровотечений и постгеморрагической анемии.
В редких случаях выполняют операции на яичниках.
Комбинированные оральные контрацептивы (КОК) снижают уровень гонадотропинов, а значит и концентрацию андрогенов, которые производятся в яичниках. Содержащиеся в КОК эстрогены увеличивают синтез глобулина, связывающего половые гормоны и, следовательно, снижают уровень свободного тестостерона. Кроме того, прогестагены в составе КОК уменьшают синтез андрогенов в надпочечниках, подавляют фермент 5-альфа-редуктазу и блокируют связывание андрогенов с рецепторами.
Оптимальными будут КОК, содержащие прогестаген с антиандрогенным действием: ципротерон, хлормадинон, диеногест и дроспиренон. Также предпочтительны оральные контрацептивы с этинилэстрадиолом.
Наиболее известные КОК, применяемые для лечения гиперандрогении:
Прогестагены нормализуют менструальный цикл при циклическом или постоянном приёме. Однако есть гипотезы, что прогестерон сам обладает андрогеноподобным действием. Его, как правило, не назначают для лечения гиперандрогении, но применяют для нормализации второй фазы менструального цикла.
Блокаторы андрогенных рецепторов из–за выраженной тератогенности (влияния на внутриутробную закладку органов будущего ребёнка) беременным принимать запрещено.
Основные препараты из группы блокаторов андрогенных рецепторов:
Дозировку и режим приёма препаратов врач назначает индивидуально.
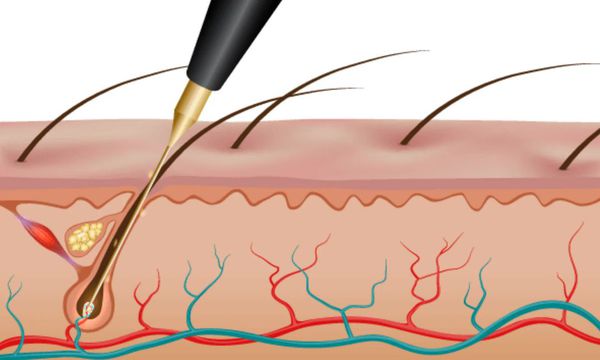
Способы удаления волос при гирсутизме
Существуют три вида электроэпиляции:
Побочные эффекты электроэпиляции: ожоги, раздражение кожи, редко — образование рубцов.
Лазерная эпиляция позволяет повредить волосяной фолликул, не разрушив окружающие его ткани. Процедуры нужно проводить многократно, но полностью избавиться от волос удаётся редко. В зависимости от источника светового излечения лазеры для удаления волос делятся на три группы:
Прогноз. Профилактика
Если своевременно обратиться к врачу и правильно подобрать лечение, то можно уменьшить неприятные симптомы и избежать серьёзных осложнений.
Результаты терапии следует оценивать через 3–6 месяцев, потому что антиандрогенные препараты действуют медленно: они постепенно накапливаются в организме и встраиваются в обмен веществ. Их приём требует адекватного дозирования, а также регулярной оценки результатов и возможных побочных действий.
Лечение позволяет избавиться от симптомов, поэтому для грамотной коррекции терапии пациентке необходимо регулярно посещать врача-эндокринолога
Профилактика:
Лечение андрогензависимой дермопатии
Е. Л. Соболева, В. В. Потин, М. А. Тарасова
ГУ НИИ акушерства и гинекологии им. Д. О. Отта СЗО РАМН
УДК: 616.5: 618.11-006.2-031.14
В обзоре представлены современные данные о биосинтезе андрогенов у женщин, освещены вопросы патогенеза и методов лечения андрогензависимой дермопатии, проявляющейся гирсутизмом, вульгарными угрями, себореей и алопецией. На основании собственных данных продемонстрирована эффективность применения комбинированного орального контрацептива, содержащего ципротерона ацетат, в лечении гирсутизма и вульгарных угрей у больных СПЯ. Полученные данные о нормализации уровня андрогенов в крови через 6 месяцев лечения в сочетании с нормализацией объема и структуры яичников у большинства больных СПЯ позволяют рекомендовать данный вид терапии для подготовки больных к индукции овуляции.
Ключевые слова: андрогены, гирсутизм, вульгарные угри, лечение, ципротерона ацетат.
Summary: This revive presents recent data of the biosynthesis of androgens in women, highlights the problems of the pathogenesis and treatment androgen associated dermopathy with manifested by hirsutism, acne vulgaris, seborrhea and alopecia. Based on own data the efficaly of combined oral contraceptive containing cyproterone acetate in the treatment of hirsutism and acne vulgaris in patients with PC OS was demonstrated. The data on the normalization of androgen level in the blood after 6 month of treatment in combination with normalization of volume and structure of the ovaries in most patients with PCOS allow to recommend this type of therapy to prepare patients for ovulation induction.
Key words: androgens, hirsutism, acne vulgaris, treatment, cyproterone acetate.
Таблица 1. Степени тяжести угревой сыпи по данным Американской академии дерматологии
С начала 70-х годов прошлого века и до настоящего времени наиболее часто применяемым КОК является диане-35, в состав которого входит 35 мкг этинилэстрадиола и 2 мг ципротерона ацетата. В многочисленных исследованиях [2, 3, 4, 8] было продемонстрировано его положительное действие на секрецию гонадотропных гормонов гипофиза и продукцию андрогенов яичниками [5, 19, 24], структуру и размеры яичников [7] и симптомы андрогензависимой дермопатии [3, 7, 18, 15, 16, 29, 30]. В настоящее время в России появился дженерик диане-35. Это препарат хлое (производитель фирма Zentiva, Чешская республика). Препарат является более доступным по цене, что делает его привлекательным для длительного применения.
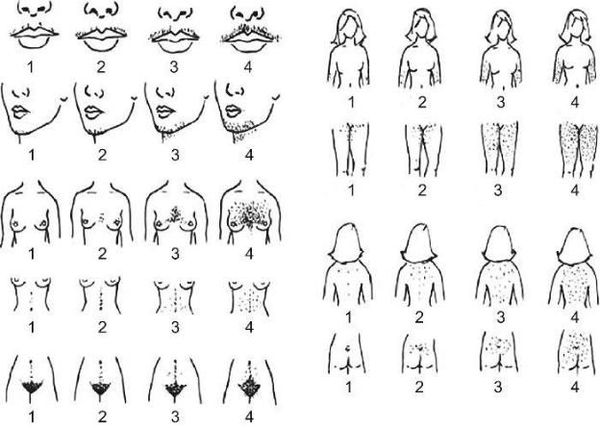
Под нашим наблюдением находилось 17 больных СПЯ. Возраст больных колебался от 17 до 34 лет и в среднем составил 24,5±1,2 года. Контрольную группу составили 35 здоровых женщин репродуктивного возраста (средний возраст 25,5±0,3 года) с регулярным овуляторным менструальным циклом без симптомов андрогенизации. Всем больным проводили полное клинико-лабораторное обследование, включающее в себя оценку менструального цикла и репродуктивной функции, весо-ростовых показателей, гирсутизма, вульгарных угрей, а также лабораторное (биохимическое, гормональное) и ультразвуковое исследования. Оценку степени оволосения осуществляли с использованием шкалы Ферримана-Галлвея. Оценку степени тяжести угревой сыпи осуществляли по классификации Американской академии дерматологии (табл. 1).
Таблица 4. Динамика липидного спектра и печеночных трансаминаз у больных СПЯ на фоне применения КОК, содержащего ЦПА
| Показатель | До лечения | Через 6 месяцев | р для td−критерия |
| Холестерин | 4,8±0,3 | 5,1±0,3 | >0,05 |
| Триглицериды | 1,3±0,2 | 1,3±0,2 | >0,05 |
| ЛПВП | 1,2±0,1 | 1,4±0,1 | >0,05 |
| ЛПНП | 2,9±0,3 | 3,1±0,3 | >0,05 |
| ЛПОНП | 0,6±0,1 | 0,6±0,1 | >0,05 |
| Коэффициент атерогенности | 3,1±0,4 | 2,8±0,3 | >0,05 |
| АЛТ | 16,6±1,7 | 14,8±1,3 | >0,05 |
| АСТ | 21,0±3,7 | 18,4±1,3 | >0,05 |
| Рис. 3. Динамика объема яичников на фоне применения КОК, содержащего ЦПА |
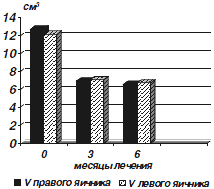 |
Таким образом, представленные данные литературы и полученные в результате проведенного исследования собственные данные позволяют считать, что применение КОК, содержащего ЦПА, является эффективным методом лечения андрогензависимой дермопатии. Кроме того, нормализация уровня андрогенов в крови через 6 месяцев лечения в сочетании с нормализацией объема и структуры яичников у большинства больных СПЯ позволяют рекомендовать данный вид терапии для подготовки больных к индукции овуляции.
Список использованной литературы