Ангина агранулоцитарная что это
Острый тонзиллит
Соавтор, редактор и медицинский эксперт – Максимов Александр Алексеевич.
Какие бывают формы острого тонзиллита? Разберем классификацию подробнее.
Виды ангин:
Причины
Среди прочих причин возникновения острого тонзиллита встречаются: другие бактерии, грибки, вирусы, простейшие, а в тяжелых случаях их ассоциации: грибково-бактериальные, вирусно-бактериальные. Прочие возбудители встречаются реже: например, анаэробные микроорганизмы, хламидии, микоплазмы, а также представители нормальной микрофлоры полости рта, которые при ослаблении иммунитета, могут вызвать острый бактериальный тонзиллит.
В патогенезе (путь развития болезни) острого тонзиллита так же играет роль состояние организма, его устойчивость к внешним факторам, наличие очагов хронической инфекции полости рта, затруднение носового дыхания (особенно часто у детей). «Запустить» процесс воспаления может так же недостаток витамина С, витаминов группы В, стресс, резкая смена климата.
Симптомы острого тонзиллита
Симптомы варьируются в зависимости от видов ангины. Рассмотрим клинические проявления самых частых видов тонзиллита:
Полезно знать: У детей из-за анатомических особенностей организма, а именно: богатая кровеносными сосудами рыхлая клетчатка, воронкообразная форма гортани, симптомы тонзиллита может быстро развиться опасное осложнение. На фоне боли в горле, затруднении при глотании, нарастает отек и значительно сужается просвет гортани. Это неотложное состояние называется круп и требует немедленного медицинского вмешательства (трахеостомии).
Диагностика острого тонзиллита
Для уточнения диагноза и назначения лечения обратитесь к специалисту. Диагноз тонзиллита может поставить врач на основе анамнеза, жалоб, данных осмотра, клинической картины.
Из лабораторных исследований применяют бактериологические (обнаружение в биоматериалах из ротоглотки роста патогенной флоры, например, β-гемолитического стрептококка группы А) и серологические (определение в исследуемой сыворотке крови или в других средах антител к антигенам стрептококка) исследования.
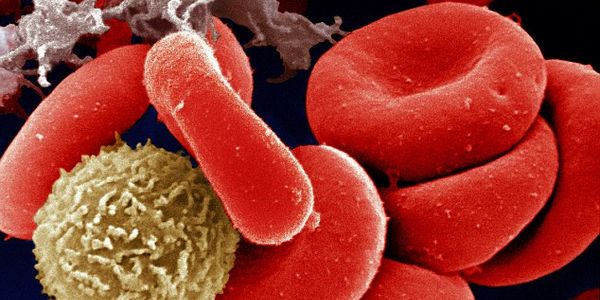
В крови пациента так же будут изменения (лейкоцитоз, увеличение СОЭ, в более тяжелых случаях анемия, тромбоцитопения), в моче при поражении почек может выявляться белок, эритроциты.
Если есть налеты на миндалинах, следует исключить дифтерию, особенно у не привитых лиц. Налет при дифтерии характерный: он плотный, грязно-белый или желтый, появляется ко второму дню болезни. Пленка не растирается шпателем, для ее удаления требуются усилия, если опустить пленку в сосуд с жидкостью, она утонет.
Температура тела при дифтерии чаще субфебрильная (не больше 38 градусов), что не соответствует тяжести состояния, которое прогрессивно ухудшается. Появляется боль в мышцах, общая слабость, затруднение дыхания.
Диагноз так же подтверждается бактериологическим исследованием образцов, взятых с миндалин. Исследуемый материал помещают на питательную среду. Этим методом дифтерийные палочки можно выявить в 80% случаях.
Лечение острого тонзиллита
Зависит от тяжести состояния пациента и стадии развития заболевания. Госпитализация необходима в случаях нарушения работы других органов и систем (боли в пояснице, изменения в моче, аритмия, сердечная недостаточность, подозрение на наличие порока сердца), при среднетяжелом и тяжелом течении заболевания, если болеет ребенок, а так же социальные показания (закрытые коллективы, интернаты).
Клинические рекомендации по лечению острого тонзиллита у взрослых включают в себя методы немедикаментозного лечения: постельный режим, по возможности изоляция больного, щадящая диета, исключающая холодную, горячую, твердую пищу. Предпочтительна диета из растительных и молочных продуктов (каши, тушеные овощи). Необходимо обильное питье. Благоприятно влияет частое проветривание и увлажнение воздуха в помещении, где находится больной. На время лечения пациенту выделяется отдельная посуда и гигиенические принадлежности.
Для уменьшения воспаления, боли, в целях снижения высокой температуры назначаются анальгетики, противовоспалительные и жаропонижающие препараты (ибупрофен, парацетамол и другие).
В тяжелых случаях медикаментозное лечение включает в себя системное применение антибиотиков. Помните, что самостоятельное назначение антибиотиков может быть опасным для здоровья.
Лечение ангины у ребенка в обязательном порядке должно проводиться под наблюдением врача! В особенности опасна для детей дифтерия.
Больные дифтерией должны быть госпитализированы в инфекционное отделение.
Осложнения острого тонзиллита
Профилактика
Так же проводится вакцинация против гриппа и пневмонии, общеукрепляющие мероприятия, методы закаливания. Лечение кариозных зубов, частое мытье рук так же важны как мера профилактики инфекционного тонзиллита.
В качестве профилактических мер против обострений фарингита и тонзиллита эффективны препараты, созданные из бактерий, в частности, из антигенов (лизаты), наиболее частых возбудителей инфекций носа, полости рта и глотки. Так же следует уделить внимание рациональной диете. Питание должно быть сбалансированным и полноценным.
Берегите свое здоровье и соблюдайте рекомендации Вашего доктора по лечению.
Информация в данной статье носит справочный характер и не заменяет профессиональной консультации врача. Для постановки диагноза и назначения лечения обратитесь к квалифицированному специалисту.
Агранулоцитарная ангина
Чаще всего болезнь развивается на фоне сниженного иммунитета под воздействием факторов извне: бактерии оседают на поверхности или в толще гланд, вызывая сильное воспаление. Без правильного и своевременного лечения заболевание может привести к серьёзным проблемам со здоровьем.
Бывают вторичные ангины, которые развиваются на фоне других инфекционных заболеваний, например, ангина при скарлатине, дифтерии, кори, стоматите и др.
Но есть и другие виды тонзиллитов, так называемые, атипичные, связанные с патологиями крови. К ним относят моноцитарный тонзиллит и агранулоцитарную ангину.
Что такое агранулоцитоз
Агранулоцитарный вид ангины — это одно из проявлений агранулацитоза, встречающееся достаточно редко.
Позвоните нам по телефону +7 (495) 642-45-25
или воспользуйтесь формой обратной связи
Проявление агранулоцитарной ангине нельзя считать самостоятельным заболеванием. Это синдром, возникающий на фоне определённых болезней. Отличить данный вид тонзиллита от других «на глаз» нельзя, необходимо проводить лабораторные исследования.
Чаще всего болезнь проявляется у людей в возрасте до сорока лет. Детям и молодёжи этот диагноз ставят достаточно редко. Примечательно, что женщины страдают от недуга в два раза чаще чем мужчины.
Основная причина развития болезни — неправильное назначение антибактериальных средств и цитостатиков (препаратов, действие которых направлено на торможение и угнетение процесса клеточного деления; чаще эти препараты применяются при терапии злокачественных новообразований).
Почему возникает агранулоцитарная ангина
Факторы, влияющие на нехватку лейкоцитов в крови условно разделяют на два типа: миелотоксические и аутоимунные. В первом случае происходит непосредственное токсическое воздействие на клетки, в которых развиваются лейкоциты. Эти клетки носят название миелоциты. Во втором случае, под воздействием определённых факторов организм начинает считать собственные лейкоциты чужеродными элементами, и начинает борьбу с ними.
К миелотоксическим факторам относят воздействие ионизирующего излучения (при лучевой терапии, при работе с приборами — источниками такого вида излучения), неправильный или бесконтрольный приём лекарственных препаратов (антибиотиков, цитостатиков), длительное воздействие на организм токсинов (бензол, продукты нефтепереработки, ртуть, мышьяк, инсектициды).
К аутоимунным причинам можно отнести некоторые инфекционные и аутоиммунные заболевания (инфекционный мононуклеоз, тиф, гепатит, ревматоидный артрит, системная красная волчанка), а также приём препаратов, угнетающих процесс образования клеток крови, в том числе лейкоцитов (сульфаниламиды).
Достаточно часто болезнь диагностируется у женщин в период менопаузы, поэтому учёные не исключают влияние гормонального фактора на развитие данной патологии.
Симптомы агранулоцитоза
Подтвердить диагноз можно только с помощью клинических исследований и анализов, но указать на развитие болезни могут некоторые специфические признаки. Первые симптомы проявляются уже через один — два дня после заражения.
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
Можно выделить следующие симптомы болезни:
Если вовремя не оказать больному медицинскую помощь, его состояние будет стремительно ухудшаться: температура тела повышается до 41°С, начинают болеть суставы, кожа и слизистые оболочки начинают приобретать желтушный оттенок.
Симптомами ангины, сигнализирующими, что происходит токсичное поражение головного мозга, являются заторможенность, малоподвижность пациента, человек может начать бредить.
Если своевременно не начать лечение ангины, начнутся серьёзные осложнения, которые могут привести к смерти.
Осложнения
Как мы видим, эта форма тонзиллита является одной из наиболее опасных. Запоздалое лечение может привести к необратимым последствиям вплоть до летального исхода. Самым часто встречающимся последствием агранулоцитарной ангины является переход воспалительного процесса на соседние органы и ткани с образованием на них язв с последующим омертвлением тканей. Часто наблюдается перфорация нёба. Велика вероятность развития сепсиса, что влечёт за собой инфекционно-токсический шок, заболевания кишечника, мочеполовой системы, печени, лёгких, перитонит, медиастинит и другие патологии.
Чтобы избежать таких осложнений, необходимо вовремя при появлении первых признаков заболевания обратиться к врачу! Чем быстрее началось лечение, тем выше прогноз выздоровления даже при тяжёлом течении болезни. При возникновении сепсиса прогноз, увы, самый неблагоприятный.
Лечение
Терапия этого типа тонзиллита направлена прежде всего на повышение уровня лейкоцитов в крови, устранение инфекции и ликвидацию факторов, вызвавших обострение болезни.
Больному необходимо обеспечить постельный режим и диету (приём слишком горячей, острой или твёрдой пищи будет раздражать и без того воспалённое горло).
Пациенту назначают препараты, стимулирующие выработку лейкоцитов, также внутривенно вводят препараты крови, обогащающие ее дефицитными элементами.
Для борьбы с инфекцией назначаются антибактериальные средства или противогрибковые препараты, но исключительно те, которые не влияют на концентрацию лейкоцитов в крови.
Если причина агранулоцитоза — аутоиммунное заболевание, пациенту назначают гормональную терапию кортикостероидными препаратами.
В случае развития сепсиса назначаются донорские иммуноглобулины и антистафилококковая плазма, которые будут отвечать за правильную иммунную реакцию при проникновении в организм инфекции.
Также необходимо тщательно ухаживать за полостью рта, обрабатывать её антисептиками и аккуратно удалять омертвевшие ткани. Удаление проводится хирургическим методом под местной анестезией.
Данная форма ангины крайне опасна: без своевременного эффективного лечения последствия могут весьма быть плачевными!
Пожалуйста, не пускайте болезнь на самотёк!
При малейшем подозрении на тонзиллит, не занимайтесь самолечением, не тяните!
Агранулоцитарная ангина
Агранулоцитарная ангина – атипичная форма тонзиллита, обусловленная нарушением гранулоцитопоэза. Основные клинические проявления представлены пиретической лихорадкой, болью при глотании, язвенно-некротическими изменениями слизистой оболочки ротовой полости, повышенным слюноотделением, региональной лимфаденопатией. Диагностика включает в себя сбор анамнестических данных, визуальный осмотр, лабораторные исследования крови и пункцию костного мозга. Специфическое лечение требует переливания лейкоцитарной массы, проведения системной антибактериальной терапии, промывания ротовой полости растворами антисептиков.
МКБ-10
Общие сведения
Эпидемиологическая характеристика агранулоцитарной ангины тесно связана с основной причиной ее развития – агранулоцитозом. Поражение небных миндалин, спровоцированное врожденным дефицитом гранулоцитов, встречается редко, что обусловлено низкой распространенностью этой формы нарушения гранулоцитопоэза – 1:200000.
Только 10% от всех случаев агранулоцитарной ангины наблюдаются у детей и молодых людей. Ангина на фоне приобретенного агранулоцитоза чаще возникает у лиц старше 40 лет. Женщины болеют в 1,5-2 раза чаще мужчин. Большая часть случаев заболевания связана с неправильным использованием антибактериальных и цитостатических препаратов.
Причины
Данный вариант поражения небных миндалин не является самостоятельным заболеванием. Он представляет собой одно из проявлений клинико-гематологического синдрома, обусловленного угнетением кроветворной функции костного мозга. Приобретенный дефицит зернистых лейкоцитов вызывают две основные группы патогенных факторов:
Патогенез
Гранулоциты отвечают за иммунную реакцию в ответ на проникновение инфекционных агентов в организм человека. Агранулоцитоз проявляется снижением уровня зернистых лейкоцитов в периферической крови ниже 0,5×10 9 /л. На фоне иммунодефицита патогенная и условно-патогенная микрофлора, проникая в паренхиму небных миндалин, получает возможность бесконтрольного размножения и распространения в окружающие ткани. Патологоанатомически агранулоцитарная ангина проявляется эритематозно-эрозивными изменениями ротовой полости, которые быстро приобретают характер язвенно-некротических. При этом отсутствуют признаки лейкоцитарной инфильтрации и нагноения.
Симптомы агранулоцитарной ангины
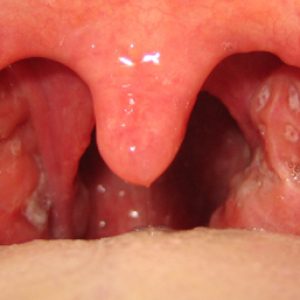
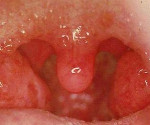
Продромальный период составляет 1-2 дня. Ангина дебютирует резким ухудшением общего состояния, ознобом, повышением температуры тела до 40° С и выше. Следом возникает боль в горле, усиливающаяся при глотании. Небные миндалины становятся резко гиперемироваными и увеличиваются в размерах. На слизистой оболочке полости рта формируются множественные язвы и участки некроза. Их наибольшее количество локализируется в области небных миндалин, несколько меньше – на деснах и задней стенке глотки.
Некротизированные ткани быстро отторгаются, оставляя глубокие дефекты. Также повышается слюноотделение и появляется гнилостный запах изо рта. С дальнейшим развитием агранулоцитарной ангины состояние пациента остается стабильно тяжелым или ухудшается. Увеличиваются нижнечелюстные, подбородочные, переднешейные и заднешейные группы лимфатических узлов. Возникает умеренная гепатоспленомегалия. Температура тела может превышать 41° С.
Присоединяется боль в суставах различной локализации. Также возникает желтушность склер и десен, которая быстро распространяется на кожные покровы. У некоторых пациентов высокая температура и выраженная интоксикация вызывают спутанность сознания или бред. При отсутствии своевременного лечения быстро развиваются осложнения, которые приводят к летальному исходу.
Осложнения
Развитие осложнений при агранулоцитарной ангине обусловлено общим иммунодефицитом и генерализацией инфекции. Наиболее часто наблюдается распространение некротических процессов вглубь мягких тканей, на верхнюю и нижнюю челюсть, перфорация неба. Высока вероятность сепсиса с последующими инфекционно-токсическим шоком, перитонитом, медиастинитом и деструктивными изменениями в кишечнике, мочевом пузыре, печени, легких. При поражении всех трех ростков костного мозга (лейкоцитарного, эритроцитарного и тромбоцитарного) нарушение иммунитета сопровождается анемическим и геморрагическим синдромами.
Диагностика
Время на диагностику при агранулоцитарной ангине ограничено. Это связано с прогрессирующим ухудшением состояния больного и быстрым развитием опасных осложнений. Наибольшей диагностической ценностью для гематолога и ЛОР-врача при этом заболевании обладают:
Дифференциальная диагностика агранулоцитарной ангины проводится с ангиной Симановского-Плаута-Венсана, алейкемической формой острого лейкоза, дифтерией. При язвенно-пленочной ангине общее состояние больного остается удовлетворительным, температурная реакция часто отсутствует, а язвенно-некротические изменения возникают только на одной из небных миндалин.
Для дифтерии характерен выраженный отек шеи, отсутствие лимфаденопатии, наличие серой или бледно-белой пленки на миндалинах, которая плотно спаяна с подлежащими тканями. При микробиологическом исследовании мазка выявляется палочка Леффера. В общем анализе крови при двух вышеупомянутых патологиях определяется лейкоцитоз. Отличительной чертой алейкемической формы острого лейкоза является наличие большого количество бластных клеток в пунктате костного мозга.
Лечение агранулоцитарной ангины
Выявление патологии требует интенсивных терапевтических мер с целью нормализации лейкопоэза, устранения вторичной инфекции и влияния этиологических факторов. Терапия осуществляется специалистами в сфере гематологии и отоларингологии. Местное лечение заключается в регулярном полоскании ротовой полости антисептическими растворами и хирургическом удалении некротизированных участков слизистой оболочки под местной анестезией. Для системного воздействия прибегают к внутривенной инфузии следующих групп фармакологических средств:
Прогноз и профилактика
Прогноз при агранулоцитарной ангине тяжелый и напрямую зависит от современности и полноценности терапевтических мероприятий. Показатель смертности в зависимости от формы агранулоцитоза составляет от 5 до 25%. Большая часть летальных исходов связана с генерализацией инфекции и развитием тяжелых септических осложнений.
Специфических профилактических мер не существует. Неспецифическая профилактика заключается в предотвращении развития агранулоцитоза. Сюда относятся контроль доз и кратности приема назначенных медикаментов, ограничение контакта с токсическими веществами, своевременное лечение инфекционных заболеваний. При уже развившемся агранулоцитозе с целью предотвращения ангины показано регулярные полоскание ротовой полости антисептиками.
Агранулоцитарная ангина
Агранулоцитарная ангина представляет собой атипичную разновидность тонзиллита – воспаления небных миндалин. Характерная особенность заболевания заключается в нарушении процесса образования зернистых лейкоцитов.
В крови резко уменьшается количество гранулоцитов или они вовсе отсутствуют. Некроз слизистой оболочки небных гланд способен распространяться на соседние ткани, органы.
Без правильного лечения агранулоцитарная ангина может привести к тяжелым осложнениям и даже смерти. Лечение патологии специфическое, пациенту переливается лейкоцитарная масса. Дополнительно проводится терапия антибиотиками и антисептиками.
Причины
Агранулоцитарная ангина – не самостоятельное заболевание, а клинико-гематологический синдром, характерный для некоторых нозологических форм разных инфекционных болезней. Причина развития патологического процесса – инфицирование небных миндалин и рядом расположенных тканей на фоне гранулоцитоза (резкое снижение числа зернистых лейкоцитов в крови).
Механизм развития патологии выглядит следующим образом:
Агранулоцитарный тонзиллит может вызываться разнообразными патогенными микроорганизмами. Обычно он появляется вследствие поражения ротовой полости стафилококками, стрептококками группы А, реже – другими микроорганизмами, вируса, грибками. Агранулоцитарная ангина развивается по причинам:
Патология возникает на фоне неправильного приема антибиотиков и цитостатиков. Тонзиллит данной формы обычно обнаруживается у людей старше 40 лет. Причем, женщины страдают от болезни гораздо чаще мужчин.
Симптомы
Клиническая картина агранулоцитарной ангины схожа с проявлениями других разновидностей тонзиллита. Первые симптомы воспаления появляются чаще всего через 2-3 дня, реже – спустя 5-8 часов от момента заражения. В начале развития патологического процесса наблюдается ухудшение самочувствия пациента и гипертермия до 40 градусов.
Постепенно появляются симптомы:
По мере развития воспаления на слизистой рта образовываются множественные участки некроза. Больше их наблюдается в районе небных миндалин. Ткани с участками быстро отторгаются, на их месте появляются глубокие рубцы. Если медицинская помощь не была оказана больному своевременно, температура тела достигает 41 градус.
Если лихорадка очень сильная, могут возникать нарушения со стороны ЦНС, проявляющиеся в виде малоподвижности, заторможенности, спутанности сознания и бреда.
Осложнение
Если лечение не проведено своевременно, происходит развитие тяжелых осложнений, влекущих за собой летальный исход. Некротические процессы распространяются вглубь мягких тканей, поражая соседние органы и вызывая осложнения:
Классификация
Агранулоцитарная ангина может развиваться на фоне врожденного и приобретенного дефицита гранулоцитов. Врожденная патология встречается крайне редко и обычно диагностируется в детском и молодом возрасте. Возникает ангина на фоне гранулоцитоза.
С учетом этиологии тонзиллит бывает двух групп:
Иногда встречается ангина идиопатической формы. Характер и причина развития такого вида патологии остается неизвестной. Агранулоцитарная ангина может протекать в острой и хронической форме.
Выбрать оборудование
В первом случае патологический процесс развивается стремительно, клинические проявления ярко выражены. Хронический тонзиллит проявляется менее выражено, имеет длительное течение и сложно поддается лечению.
Группа риска
В группе риска находятся люди со сниженной иммунной защитой организма. Агранулоцитарная ангина диагностируется у людей, страдающих такими патологиями:
Агранулоцитарный тонзиллит во многих случаях вызывается неправильным или бесконтрольным приемом бета-лактамных антибиотиков и цитостатических препаратов:
В группе риска пребывают мужчины и женщины, подвергающиеся длительному воздействию токсинов, а также ионизирующего излучения (в частности при прохождении лучевой терапии). Спровоцировать развитие патологического состояния могут и такие факторы:
Агранулоцитарная ангина обнаруживается у людей, которые часто взаимодействуют с различными токсическими веществами, приборами с ионизирующим излучением.
Диагностика
Агранулоцитарная ангина развивается очень стремительно, поэтому время на диагностику патологии ограничено. При наличии первых признаков тонзиллита необходимо как можно быстрее обратиться к врачу-отоларингологу. После детального опроса, сбора анамнеза и физикального осмотра врач проведет важные диагностические мероприятия:
При необходимости может проводиться УЗИ, рентгенография и другие методы диагностики. Обязательно проводится дифференциальная диагностика.
Лечение
Лечение агранулоцитарной ангины проводится комплексно специалистами в области отоларингологии и гематологии. Пациенту назначаются следующие медикаментозные препараты:
Больным агранулоцитарным тонзиллитом назначаются уколы кортизола, хлористый кальций, Викасол. Нужно ухаживать за ротовой полостью, обрабатывать ее антисептическими средствами. Омертвевшие ткани осторожно удаляются хирургическим путем под местным наркозом.
На протяжении лечения, продолжительность которого обычно составляет около 1 месяца, пациент должен соблюдать постельный режим и специальную диету (нужно отказаться от приема пищи, раздражающей горло).
Это лечение оказывается неэффективным, проводится переливание крови, пересадка костного мозга.
Профилактика
Точные причины развития агранулоцитарной ангины до сих пор остаются неизвестными, поэтому специальных превентивных мер нет. Можно уменьшить вероятность развития патологического процесса, если соблюдать меры профилактики:
Агранулоцитарная ангина – опасная форма тонзиллита, поэтому важно вовремя обнаружить первые симптомы патологии и обратиться к врачу.
Прогноз
Прогноз при агранулоцитарной ангине тяжелый и зависит от факторов: