Антиангинальные препараты что это такое простыми словами
Обзор таблеток от повышенного давления нового поколения
Частое повышение показателей артериального давления (АД) – причина развития серьезных заболеваний (инсульт, инфаркт миокарда и пр.). Гипертоническая болезнь в России диагностируется у каждого третьего человека преклонного возраста. Для борьбы с гипертонией многим пациентам приходится принимать препараты на протяжении всей жизни, чтобы исключить осложнения.
Современные фармакологические компании предлагают большой выбор лекарственных средств, эффективных при гипертонии. Если не знаете, как выбрать таблетки от повышенного давления, ознакомьтесь с рейтингом, представленным ниже. В ТОП вошли лучшие медикаменты с учетом эффективности, стоимости и отзывов.
Классификация препаратов от повышенного давления
Причины гипертонии
Когда нужно вызвать врача на дом при повышении давления?
Общепринятые показатели АД – 120/80. Параметры могут незначительно варьировать в зависимости от времени суток, физической активности и возраста человека.
Таблица – Показатели артериального давления и рекомендации
Антиангинальные лекарственные препараты (лечение ишемической болезни сердца и ее осложнений (инфаркт миокарда))
Антиангинальные препараты – это группа лекарственных средств, которые применяют для лечения ишемической болезни сердца – стенокардии и инфаркта миокарда.
Ишемическая болезнь сердца (ИБС) – это патологическое состояние, связанное с кислородным голоданием сердечной мышцы (миокарда) из-за недостаточного поступления крови к сосудам сердца.
Хроническая ишемическая болезнь сердца проявляется стенокардией. Причинами стенокардии обычно является сужение просвета коронарных (сердечных) сосудов атеросклеротической бляшкой (стенокардия напряжения) или спазмом сосудов (вазоспастическая стенокардия).
Острая ишемическая болезнь сердца проявляется нестабильной стенокардией и инфарктом миокарда. Причиной острой ИБС является частичная или полная закупорка просвета сосудов тромбом.
Нестабильную стенокардию рассматривают как предынфарктное состояние. Чаще всего она переходит в острый инфаркт миокарда, однако в случае быстрого распознания и оказания помощи нестабильная стенокардия способна разрешиться вполне благополучно.
Сужение просвета коронарных сосудов приводит к снижению доставки крови (а вместе с кровью – кислорода и питательных веществ) к миокарду, что проявляется кислородным голоданием сердечной мышцы, болью при физической нагрузке или психоэмоциональном стрессе.
Полная же закупорка просвета коронарных сосудов приводит к резкому дефициту кислорода в питаемых этими сосудами участках сердца и, при отсутствии лечения, их гибели – некрозу.
Лекарственные препараты, применяемые при стенокардии, называют антиангинальными средствами (от старого латинского названия стенокардии: angina pectoris – грудная жаба).
Показания к применению
Антиангинальные препараты используют при ишемической болезни сердца – стабильной, вазоспастической и нестабильной стенокардии, а также в комплексном лечении инфаркта миокарда.
Фармакологическое действие
Антиангинальные препараты способны повышать доставку кислорода к сердцу за счет расширения коронарных сосудов и/или понижать потребность сердца в кислороде благодаря замедлению его работы.
Кроме того, отдельные антиангинальные препараты улучшают обмен веществ (метаболизм) в миокарде, придают сердцу устойчивость к кислородному голоданию, оказывая тем самым кардиопротекторное действие.
Классификация антиангинальных препаратов
В зависимости от механизма действия антиангинальные препараты классифицируют на:
Основы лечения ишемической болезни сердца
Антиангинальные препараты используют как для купирования (устранения) приступа стенокардии, так и для профилактики возникновения приступов систематически.
Помимо антиангинальных препаратов в лечении стабильной и вазоспастической стенокардии применяют средства для лечения атеросклероза (антиатеросклеротические), профилактики тромбообразования (антиагреганты).
Для лечения нестабильной стенокардии и острого инфаркта миокарда применяют в первую очередь не антиангинальные средства, а фибринолитики (препараты, растворяющие тромбы) и антикоагулянты и антиагреганты (препараты, препятствующие повторному тромбообразованию).
Особенности лечения ишемической болезни сердца
Для купирования приступов стенокардии чаще всего используют органические нитраты: нитроглицерин, изосорбида динитрат, а также антагонист кальция нифедипин и сосудорасширяющий препарат валидол – сублингвально (под язык). При таком пути введения эффект возникает очень быстро – в течение 1-3 минут.
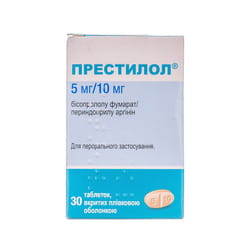
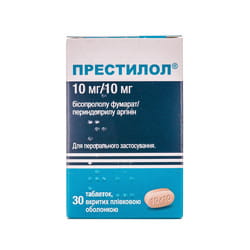
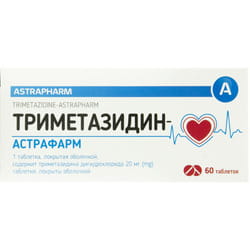
Для профилактики приступов стенокардии внутрь (перорально) применяют β-адреноблокаторы, антагонисты кальция, ивабрадин, изосорбида мононитрат, изосорбида динитрат, пентаэритритила тетранитрат, молсидомин, а также кардиопротекторные средства (триметазидин, мельдоний).
Препараты β-адреноблокаторов и антагонистов кальция дополнительно снижают артериальное давление (антигипертензивное действие) и нормализуют сердечный ритм (антиаритмическое действие), поэтому показаны для лечения стенокардии у пациентов с гипертонической болезнью и/или аритмией.
Амиодарон оказывает выраженное антиаритмическое действие, поэтому его применяют при стенокардии на фоне нарушений сердечного ритма – аритмий.
К препаратам органических нитратов развивается толерантность (привыкание) – снижение их эффекта при длительном применении. Во избежание толерантности при приеме органических нитратов нужно делать перерывы в несколько дней или хотя бы на ночь. В случае развития привыкания следует отдать предпочтение препарату с нитратоподобным действием – молсидомину.
ВНИМАНИЕ! Цены актуальны только при оформлении заказа в электронной медицинской информационной системе Аптека 9-1-1. Цены на товары при покупке непосредственно в аптечных заведениях-партнерах могут отличаться от указанных на сайте!
Антиангинальные препараты у больных со стабильной стенокардией
Опубликовано в журнале:
В мире лекарств »» №2 1998 Е.В.КОКУРИНА, ВЕДУЩИЙ НАУЧНЫЙ СОТРУДНИК ГОСУДАРСТВЕННОГО НАУЧНО-ИССЛЕДОВАТЕЛЬСКОГО ЦЕНТРА ПРОФИЛАКТИЧЕСКОЙ МЕДИЦИНЫ МЗ РФ, ДОКТОР МЕДИЦИНСКИХ НАУК
Вторичная медикаментозная профилактика ишемической болезни сердца (ИБС), и прежде всего адекватная антиангинальная терапия, вносит весьма большой вклад в снижение смертности от сердечно-сосудистых заболеваний.
Для успешного проведения длительной антиангинальной терапии необходим ряд условий.
1. Подавляющему большинству (97%) больных стабильной стенокардией может быть подобрана эффективная, по данным парных велоэргометрий, монотерапия при применении средних разовых доз основных антиангинальных препаратов.
2. При контролируемом регулярном применении подобранных разовых доз антиангинальных препаратов частота приступов стенокардии снижается в 3-4 раза, что сопровождается существенным увеличением времени пороговой нагрузки на велоэргометре.
Таким образом, представленные данные демонстрируют большие возможности монотерапии основными антиангинальными препаратами в относительно небольших дозах. Дискуссия, которая ведется в последние годы в отношении нифедипина, требует осторожности при его применении, взвешенной оценки необходимости его приема для каждого конкретного больного со стабильной стенокардией, особенно при наличии артериальной гипертонии. По-видимому, нужны дальнейшие перспективные исследования, в которых могла бы быть уточнена роль коринфара при лечении ИБС, тем более что, как будет показано ниже, при комбинированном лечении (в частности, в сочетании с пропранололом) этот препарат позволяет достигать весьма положительных результатов.
Как показали данные специально проведенного исследования (5), нередко без учета возможностей монотерапии антиангинальными препаратами у больных стенокардией широко используются различные их комбинации.
Так, в районных поликлиниках комбинации антиангинальных препаратов могут назначаться каждому второму больному со стенокардией. Причем нередко комбинируются препараты из одной и той же группы (например: нитросорбид + нитромазь), что может приводить к возникновению серьезных побочных явлений и другим неблагоприятным последствиям.
Показаниями для назначения комбинированной терапии основными антиангинальными препаратами являются:
Анализ эффективности антиангинальных препаратов, назначаемых в комбинации, позволяет выявить следующие типы взаимодействия препаратов:
По данным специального исследования, проведенного С.К. Кукушкиным и соавторами в ГНИЦ ПМ (9-11), показатели эффективности комбинации как разовых, так и регулярно принимаемых доз основных антиангинальных препаратов, если оценивать средне-групповые данные, касающиеся клинического эффекта и продолжительности пороговых нагрузок на велоэргометре или тредмиле, практически не различаются между собой. Однако при индивидуальном анализе эффективности сочетанного применения антиангинальных препаратов целесообразно выявлять так называемую оптимальную комбинацию.
Вместе с тем нельзя ставить знак равенства между эффективностью и оптимальностью комбинации препаратов. Эффективность комбинаций может быть примерно одинаковой, однако, с учетом переносимости комбинаций и согласия больного, ему иногда следует назначать для длительного приема менее эфективную, но более оптимальную для него комбинацию препаратов.
Сочетание изосорбида динитрата с пропранололом является одной из наиболее часто назначаемых комбинаций антиангинальных препаратов. Теоретические предпосылки целесообразности применения этой комбинации очевидны в силу присущих особенностей механизма действия изосорбида динитрата и пропранолола, поэтому при сочетанном применении они оказывают выраженное положительное влияние на гемодинамические параметры и сократимость миокарда. Так, неблагоприятные эффекты пропранолола (возможное снижение коронарного кровотока, угнетение сократимости миокарда, увеличение давления в легочной артерии, повышение сопротивления периферических сосудов и др.) компенсируются обратными эффектами изосорбида динитрата. Комбинация изосорбида динитрат + пропранолол вызывает также благоприятное перераспределение парного кровотока в пользу субэндокардиальных слоев миокарда. Комбинация 10-20 мг изосорбида динитрата и 40-80 мг пропранолола эффективна у 75% больных стабильной стенокардией (11). При длительном лечении это сочетание по своей эффективности не уступало другим комбинациям основных антиангинальных препаратов и обладало хорошей переносимостью. Однако эффект комбинации изосорбида динитрат + пропранолол достоверно не отличался от эффекта изосорбида динитрата, применяемого в отдельности в аналогичной эффективной дозе. Сочетание изосорбида динитрата и пропранолола оказалось оптимальным у 38,5% больных. Среднегрупповые данные указывают на то, что взаимодействие изосорбида динитрата с пропранололом может быть охарактеризовано как аддитивное. По результатам индивидуального анализа, проведенного С.К. Кукушкиным и соавторами, аддитивность наблюдалась у 75% больных, в 25% случаев регистрировался синергизм.
Основными побочными явлениями при указанном сочетании являются гипотензия, головная боль, головокружение, иногда возникновение изжоги и болей в эпигастральной области.
Возможность сочетания бета-адреноблокаторов и верапамила, в отличие от их сочетания с нифедипином, в настоящее время нельзя считать безусловной. Указанная комбинация требует специального обсуждения.
Известно, что как бета-адреноблокаторы, так и верапамил обладают выраженным отрицательным ино- и хронотропным эффектом, а также способностью угнетать атриовентрикулярную проводимость. M. Parker и соавторы (12), обобщившие опыт комбинированного перорального применения этих препаратов, показали, что верапамил вызывает дозозависимое снижение сократимости миокарда, особенно в присутствии пропранолола. Тем не менее данная комбинация обладает отчетливым антиангинальным эффектом. Следует подчеркнуть, что комбинация пропранолола в суточных дозах 120-320 мг и верапамила в суточных дозах 120-360 мг per os у больных с сохраненной функцией левого желудочка не вызывала частых побочных явлений, обусловленных отрицательным инотропным действием (до 10%). Однако при снижении функции выброса (30%) эта частота возрастала до 25%. Отмечено также, что при применении больших доз пропранолола (в среднем более 500 мг/сут) верапамил значительно снижает сердечный выброс и индекс ударного объема, повышает давление заклинивания в легочных капиллярах. В ряде исследований показано, что пероральное применение верапамила в комбинации с пропранололом обычно бывает безопасным у тех больных, у которых первоначальное лечение пропранололом не вызывало выраженной левожелудочковой недостаточности, гипотензии, брадиаритмии или нарушения проводимости.
Основными побочными явлениями при комбинации этих препаратов являются одышка, брадикардия, отеки, запор. Назначать указанную комбинацию следует, по-видимому, лишь в тех случаях, когда невозможно подобрать другую пероральную антиангинальную терапию.
При внутривенном сочетанном применении этих препаратов описаны фатальные случаи асистолии, в связи с чем этот способ комбинации в настоящее время не используется.
Применение комбинации изосорбида динитрата с нифедипином достаточно ограничено. Как видно из вышеприведенных характеристик, изосорбида динитрат и нифедипин обладают сходным механизмом действия, хотя являются представителями разных групп антиангинальных средств. Поэтому назначение такой комбинации требует большой осторожности и тщательного контроля состояния больного. Ограничения при сочетанном их применении связаны прежде всего с возникновением симптомов выраженной вазодилатации, клинически проявляющейся ортостатической гипотензией, снижением системного артериального давления, тахикардией, головными болями и т.д. Назначение такой комбинации, по-видимому, целесообразно только у больных с выраженным вазоспастическим компонентом и у лиц с сопутствующей артериальной гипертензией и брадикардией, а также при отсутствии противопоказаний для ее применения в случае неэффективности другой антиангинальной терапии.
Мнения специалистов о возможности и необходимости назначения «тройной» комбинации (изосорбида динитрата, пропранолола, нифедипина) до настоящего времени остаются довольно противоречивыми, если судить о тех единичных работах, которые опубликованы по этой проблеме к настоящему времени (13, 14). Для назначения «тройной» комбинации следует проводить строгий отбор больных. Так, по данным отдела профилактической фармакологии ГНИИЦ ПМ МЗ РФ у 22,2% больных «тройная» комбинация не может быть назначена из-за исходной гипотензии или выраженного снижения артериального давления при приеме комбинаций из двух препаратов. У всех остальных больных «тройная» комбинация обладала достаточной антиангинальной активностью, однако ее эффект достоверно не отличался от эффекта сочетания нифедипина и пропранолола. По данным С.К. Кукушкина и соавторов (11) как в среднем по группе больных, так и по индивидуальным данным взаимодействие трех препаратов было аддитивным.
Таким образом, регулярное применение основных антиангинальных препаратов у больных ИБС, стабильной стенокардией II-III функционального классов необходимо начинать с индивидуального подбора их средних доз для проведения монотерапии, применяя при возможности объективные методы верификации их эффекта (парные велоэргометрии, повторные нагрузки на тредмиле). При контролируемой монотерапии изосорбида динитратом, нифедипином, пропранололом в большинстве случаев могут быть получены такие же результаты, как и при комбинации этих препаратов в аналогичных дозах.
Проведение комбинированной терапии этими препаратами должно осуществляться в соответствии с четко определяемыми показаниями к такой терапии. Наиболее оптимальной для лечения больных со стабильной стенокардией напряжения II-III функционального класса следует признать комбинацию пропранолола с нифедипином в указанных дозах. Комбинация изосорбида динитрата с коринфаром в указанной группе больных со стабильной стенокардией не является оптимальной и может применяться только в исключительных случаях у больных с сопутствующей брадикардией и артериальной гипертонией, а также при отсутствии существенных нарушений функционального состояния левого желудочка.
Применение «тройной» комбинации представленных препаратов нередко ограничено исходной или возникающей при комбинации двух препаратов артериальной гипотонией.
Лечение пациентов со стабильной ишемической болезнью сердца: алгоритм антиангинальной терапии
Опубликовано в журнале:
АтмасферА. Новости кардиологии 1*2021
DOI: 10.24412/2076-4189-2021-12343
Ишемическая болезнь сердца (ИБС) является одной из главных причин смертности в современном мире, а стенокардия как основное проявление этого заболевания значительно ухудшает качество жизни пациентов. На сегодняшний день в распоряжении врача имеется большой арсенал антиангинальных препаратов разного механизма действия с доказанным антиишемическим эффектом и возможностью комбинированного применения. Предложенный в клинических рекомендациях современный алгоритм антиангинальной терапии позволяет успешно достичь одной из основных задач в лечении стабильной ИБС – устранения приступов стенокардии.
Ключевые слова: рекомендации, стенокардия, качество жизни, антиангинальная терапия, никорандил.
Юрий Александрович Карпов – докт. мед. наук, профессор, рук. отдела ангиологии ФГБУ “НМИЦ кардиологии” МЗ РФ, Москва.
Стенокардия, или angina pectoris, как причина значительного нарушения качества жизни, известная врачам более 200 лет, со времен У. Гебердена, остается в центре внимания. Это связано и с высокой распространенностью ишемической болезни сердца (ИБС), и с большим ее вкладом в смертность в современном мире, а также с появлением новых эффективных стратегий медикаментозного и инвазивного лечения [1, 2]. Недавно в проспективном когортном исследовании, включавшем российских мужчин (10 953 человека в возрасте 35-71 лет; средний возраст 48,8 года) и охватившем более чем 30-летний период наблюдения, было установлено, что стенокардия и/или перемежающаяся хромота являются независимыми предикторами риска сердечно-сосудистой смертности и смертности от всех причин [3].
Наряду с классическим вариантом стенокардии на основе обструктивного поражения крупных коронарных артерий были выделены вазоспастическая и, совсем недавно, микрососудистая, с принципиально другим механизмом развития ишемии миокарда [2]. Как указывается в клинических рекомендациях, цели фармакологического лечения пациентов с ИБС заключаются в уменьшении симптомов стенокардии и ишемии, вызванной физической нагрузкой, а также в предотвращении сердечно-сосудистых событий [2, 4]. Профилактическое направление лечения нацелено на предупреждение развития инфаркта миокарда (ИМ) и смерти, связанной с ИБС, за счет снижения риска острых тромботических событий и желудочковой дисфункции. Стратегии включают фармакологические вмешательства и изменение образа жизни, как подробно описано в новых европейских рекомендациях 2021 г. по профилактике сердечно-сосудистых заболеваний в клинической практике [5].
Оптимальное лечение пациентов со стабильной ИБС, как она называется в рекомендациях Российского кардиологического общества (РКО), или с хроническим коронарным синдромом (ХКС) по терминологии рекомендаций Европейского общества кардиологов (ЕОК), можно определить как лечение, которое удовлетворительно контролирует симптомы и предотвращает сердечно-сосудистые события, с максимальной приверженностью пациента и минимальными нежелательными явлениями [2, 4, 6, 7]. Однако универсального определения оптимального лечения у пациентов со стабильной ИБС не существует, и медикаментозная терапия должна быть адаптирована к особенностям и предпочтениям каждого пациента [8].
Общая стратегия терапии, направленной на улучшение качества жизни пациента со стенокардией
Немедленное облегчение симптомов стенокардии или предотвращение симптомов при обстоятельствах, которые могут вызвать стенокардию, обычно достигается с помощью быстродействующих препаратов нитроглицерина. Противоишемические или антиангинальные препараты, а также изменение образа жизни, регулярные физические упражнения, обучение пациентов и реваскуляризация миокарда – всё это играет роль в минимизации или устранении симптомов в долгосрочной перспективе (долгосрочная профилактика).
Начальная медикаментозная терапия обычно состоит из 1 или 2 антиангинальных препаратов, по мере необходимости в сочетании с препаратами для вторичной профилактики сердечно-сосудистых заболеваний (антиагрегантная или антитромботическая, липидснижающая, антигипертензивная терапия и т.д.) [9]. При выборе антиангинального препарата или препаратов необходимо учитывать ожидаемую переносимость, связанную с индивидуальным профилем пациента, сопутствующими заболеваниями и противопоказаниями, потенциальными лекарственными взаимодействиями с совместно назначаемой терапией, предпочтениями пациента после получения информации о потенциальных побочных эффектах и доступности лекарств. Однако до настоящего времени остается неясным, превосходит ли комбинированная терапия двумя антиангинальными препаратами, например β-адреноблокатором (БАБ) и блокатором кальциевых каналов (БКК), монотерапию любым классом антиангинальных препаратов в снижении риска развития клинических событий, связанных с ишемией миокарда 13.
Выбор стартового препарата для лечения стенокардии за последние 25 лет претерпел изменения. Если в рекомендациях ЕОК 1997 г в качестве первоочередных были указаны нитраты длительного действия, то уже в 2003 г. на первом месте их сменили БАБ. В рекомендациях 2013 г был выбор между БАБ или недигидропиридиновыми БКК, причем при выраженной стенокардии (более II функционального класса) можно было назначать сразу комбинацию БАБ с дигидропиридиновым БКК. В настоящее время БАБ или БКК рекомендуются в качестве препаратов первого выбора [2, 4], хотя и на сегодняшний день контролируемых клинических исследований по сравнению этой стратегии с альтернативными стратегиями с включением других противоишемических препаратов или комбинации БАБ и БКК не проводилось [7, 11]. Результаты сетевого метаанализа 46 клинических исследований и 71 сравнения схем лечения подтверждают эффективность стартовой комбинации БАБ или БКК [14]. Этот же метаанализ показал, что антиангинальные препараты второй линии (пролонгированные нитраты, ранолазин, триметазидин и, в меньшей степени, ивабрадин) имеют доказательства эффективности в сочетании с БАБ или БКК в качестве терапии первой линии, в то время как данные по никорандилу отсутствуют. Следует отметить, что во всех работах из этого метаанализа в качестве конечных точек использовались такие показатели, как прием нитратов, количество приступов стенокардии, время до развития стенокардии или депрессии сегмента ST при проведении нагрузочного теста, общая продолжительность нагрузки, и ни в одном из исследований или метаанализов пока не оценивалось с достаточной мощностью влияние сочетания БАБ или БКК с антиангинальными препаратами второго ряда на заболеваемость и смертность при ИБС [14]. Необходимо помнить, что независимо от первоначальной стратегии ответ на антиангинальную терапию или изменения терапии в последующем должны быть оценены после 2-4 нед лечения (частота приступов, прием нитратов или данные повторных нагрузочных тестов при необходимости).
В настоящее время для лечения стенокардии рекомендовано 7 классов препаратов, некоторые из которых включают подгруппы и большое количество отдельных препаратов внутри класса [2, 4]. Антиангинальные (противоишемические) препараты доказали свою эффективность в отношении симптомов, связанных с ишемией миокарда, но не предотвращают сердечно-сосудистые события у большинства пациентов со стабильной ИБС.
Антиангинальные (противоишемические) препараты
Нитраты короткого действия при приступе стенокардии. Сублингвальные и распыляемые (спрей) препараты нитроглицерина обеспечивают немедленное облегчение при приступе стенокардии. Преимущество спрея нитроглицерина состоит в том, что он действует быстрее, чем сублингвальные формы нитроглицерина [15]. При возникновении стенокардии пациент должен сесть (в положении стоя может возникнуть обморочное состояние, а в положении лежа усиливается венозный возврат и преднагрузка) и принять нитроглицерин (таблетка 0,3-0,6 мг сублингвально, не проглатывая, или 0,4 мг распыляется на язык, не проглатывая и не вдыхая), при необходимости можно повторять прием препарата через каждые 5 мин, пока боль не исчезнет или максимум 1,2 мг не будет принято в течение 15 мин. В течение этого периода, если стенокардия сохраняется, необходимо незамедлительно обратиться за медицинской помощью. Препараты нитроглицерина можно применять для профилактики перед предстоящими физическими нагрузками, если предполагается, что они провоцируют стенокардию. Изосорбида динитрат (5 мг сублингвально) обладает несколько более медленным началом действия, чем нитроглицерин, из-за превращения в печени в мононитрат, но его эффект может длиться ≤1 ч, если препарат принимается сублингвально, или сохраняться в течение нескольких часов, если препарат принимается перорально.
Нитраты длительного действия для профилактики стенокардии. Препараты нитратов длительного действия (например, изосорбида динитрат и изосорбида мононитрат) следует рассматривать в качестве терапии второй линии для облегчения стенокардии, когда начальная терапия БАБ или недигидропиридиновым БКК противопоказана, плохо переносится или недостаточна для контроля симптомов. На самом деле существует недостаточное количество данных по сравнению нитратов с БАБ или БКК, из которых можно сделать твердые выводы об их относительной эффективности [16]. При приеме в течение длительного периода нитраты длительного действия вызывают толерантность с потерей эффективности, что требует соблюдения безнитратного интервала 10-14 ч [17]. Биодоступность изосорбида динитрата зависит от межиндивидуальной вариабельности конверсии в печени и, как правило, ниже, чем биодоступность изосорбида мононитрата (его активного метаболита), который является 100% биодоступным. Титрование дозы необходимо при назначении всех препаратов для достижения максимального контроля симптомов в адекватной дозе. Прекращение приема должно быть постепенным, а не резким, чтобы избежать повторного обострения стенокардии [18]. Наиболее распространенными побочными эффектами являются гипотензия, головная боль и приливы крови. Противопоказания включают гипертрофическую обструктивную кардиомиопатию, тяжелый стеноз аортального клапана и одновременное применение ингибиторов фосфодиэстеразы (например, силденафила, тадалафила или варденафила) или риоцигуата.
β-адреноблокаторы. Дозу БАБ следует скорректировать, чтобы ограничить частоту сердечных сокращений (ЧСС) до 55-60 в 1 мин в состоянии покоя [19]. Прекращение приема должно быть постепенным, а не резким. Следует соблюдать осторожность в случае сочетания БАБ с верапамилом или дилтиаземом из-за возможности развития ухудшения сердечной недостаточности, чрезмерной брадикардии и/или атриовентрикулярной блокады. Комбинация БАБ с нитратом ослабляет рефлекторную тахикардию, вызываемую последним.
К основным побочным эффектам БАБ относят усталость, депрессию, брадикардию, блокаду сердца, бронхоспазм, периферический вазоспазм, постуральную гипотензию, нарушение эректильной функции и маскировку симптомов гипогликемии. У некоторых пациентов с недавним ИМ и у пациентов с хронической сердечной недостаточностью (ХСН) со сниженной фракцией выброса левого желудочка прием БАБ был связан с достоверным снижением смертности и/или частоты сердечно-сосудистых событий 21, однако их профилактическое действие у пациентов с ИБС без предшествующего ИМ или ХСН не доказано и плацебоконтролируемых исследований для изучения этого вопроса не проводилось [24].
В ретроспективном анализе международного регистра REACH, в который было включено 21 860 пациентов с клиническими проявлениями атеротромбоза и/или факторами риска развития атеротромботических осложнений, не было выявлено снижения сердечно-сосудистой смертности на фоне приема БАБ как у пациентов только с факторами риска ИБС, ИМ в анамнезе, так и у пациентов с диагностированной ИБС без перенесенного ИМ [25]. При ретроспективном изучении данных NCDR (National Cardiovascular Data Registry – Национальный регистр сердечно-сосудистых данных) (755 215 пациентов в возрасте ≥65 лет с диагнозом ИБС без анамнеза ИМ или ХСН с низкой фракцией выброса, которым проводилось плановое чрескожное коронарное вмешательство (ЧКВ)) назначение БАБ при выписке не было связано с каким-либо снижением сердечно-сосудистой заболеваемости или смертности в течение 30 дней и 3 лет последующего наблюдения [26].
Однако у пациентов с предшествующим ИМ или без него, которым было выполнено аортокоронарное шунтирование, применение БАБ ассоциировалось с более низким риском смертельных исходов, а также других сердечнососудистых событий [27]. Следует отметить, что в других наблюдательных исследованиях и метаанализах не было получено доказательств улучшения прогноза на фоне длительной (>1 года) терапии БАБ у пациентов, перенесших ИМ [24, 28, 29]. Этот вопрос всё еще остается предметом дискуссий [30] и в настоящее время уточняется в нескольких клинических исследованиях и регистрах.
Недигидропиридиновые БКК (ритмзамедляющие). Верапамил имеет целый ряд одобренных показаний, включая все варианты течения стенокардии (стенокардия напряжения, вазоспастическая и нестабильная), наджелудочковые тахикардии и артериальную гипертонию (АГ). Препарат действует путем расширения периферических сосудов, улучшения коронарного кровотока в ответ на физические нагрузки, имеет отрицательный инотропный эффект и ингибирует активность клеток синусового узла. В одном из исследований была продемонстрирована одинаковая антиангинальная эффективность верапамила и метопролола [31]. Было также отмечено, что у пациентов с АГ и ИБС верапамил по сравнению с атенололом был связан с меньшим риском развития сахарного диабета, меньшим количеством приступов стенокардии и более низкой частотой развития депрессивных состояний [32, 33].
Дилтиазем. Применение дилтиазема сопровождается меньшей частотой развития побочных эффектов, что может рассматриваться как преимущество по сравнению с верапамилом при лечении стенокардии напряжения. Механизм действия дилтиазема напоминает верапамил, однако его эффекты менее выраженные, хотя исследований по сравнительной оценке противоишемической эффективности дилтиазема и верапамила не проводилось. Одновременное назначение БАБ и верапамила или дилтиазема не рекомендуется из-за риска развития атриовентрикулярной блокады. У отдельных пациентов БКК недигидропиридиновой группы могут сочетаться с БАБ для лечения стенокардии, однако в таких случаях они должны использоваться при тщательном контроле со стороны врача из-за риска развития чрезмерной брадикардии или сердечной недостаточности. Назначение недигидропиридиновых БКК пациентам с дисфункцией левого желудочка не рекомендуется.
Дигидропиридиновые БКК. Нифедипин длительного действия. Этот препарат обладает мощным сосудорасширяющим действием с относительно небольшим количеством серьезных побочных эффектов. Был детально изучен у пациентов с АГ, страдающих стенокардией, при добавлении к БАБ [34]. В крупномасштабном плацебоконтролируемом исследовании ACTION добавление нифедипина длительного действия в дозе 60 мг 1 раз в день к стандартному лечению стенокардии не оказало влияния на выживаемость без сердечно-сосудистых событий, однако было доказано, что препарат безопасен и снижает потребность в проведении коронарной ангиографии и инвазивных вмешательств [34]. Относительных противопоказаний к применению нифедипина немного (тяжелый стеноз аортального клапана, гипертрофическая обструктивная кардиомиопатия или сердечная недостаточность), препарат обычно рекомендуется назначать в комбинации с БАБ. Побочные эффекты, связанные с сосудорасширяющим действием, включают головную боль и отек лодыжек.
Амлодипин. Особенностью препарата является очень длительный период полувыведения и относительно хорошая переносимость (исключение – отек лодыжек), что делает его эффективным антиангинальным и антигипертензивным средством с 24-часовым действием. Препарат хорошо изучен во многих клинических исследованиях. У пациентов со стабильной стенокардией и нормальным артериальным давлением (АД), 75% из которых получали БАБ, амлодипин в дозе 10 мг/сут дополнительно снизил число коронарных реваскуляризаций и госпитализаций, связанных со стенокардией, в течение 24 мес [35]. В одном из исследований частота стрессиндуцированной ишемии более эффективно снижалась при титровании дозы амлодипина с 5 до 10 мг/сут, БАБ атенолола до 50 мг/сут, а их комбинация оказывала еще более выраженное антиишемическое действие [36]. Следует отметить, что эффективная комбинация БКК с БАБ относительно мало используется в клинической практике, даже в контролируемых клинических исследованиях с указанием на оптимальную медикаментозную терапию стабильной стенокардии напряжения.
Ивабрадин, блокатор If-каналов клеток синусового узла, согласно данным исследований, не уступает атенололу или амлодипину в лечении стенокардии у пациентов с ИБС [37, 38]. Присоединение ивабрадина в дозе 7,5 мг 2 раза в сутки к терапии атенололом позволило улучшить контроль ЧСС и уменьшить выраженность стенокардии во время нагрузочного теста [39]. Препарат назначается только пациентам с синусовым ритмом. Также применяется для лечения ХСН со сниженной фракцией выброса левого желудочка в комбинации с БАБ или вместо них при их непереносимости.
В многоцентровом двойном слепом плацебоконтролируемом исследовании IONA, в которое было включено 5126 пациентов со стабильной ИБС, изучалось влияние никорандила в дозе 20 мг 2 раза в сутки на риск развития сердечно-сосудистых осложнений и смерти (медиана наблюдения 1,6±0,5 года) [42]. Никорандил значительно снизил риск развития суммарной первичной конечной точки (смерть от ИБС, нефатальный ИМ или незапланированная госпитализация с подозрением на ангинозные симптомы) у пациентов со стабильной ИБС, но не оказывал влияния на смертность от ИБС или риск развития нефатального ИМ (рис. 1) [42]. Таким образом, в клиническом исследовании IONA была установлена способность антиангинального препарата никорандил улучшать прогноз у пациентов со стабильной ИБС.
В Российской Федерации были проведены многоцентровое плацебоконтролируемое исследование КВАЗАР, в котором продемонстрировано выраженное антиангинальное и антиишемическое действие никорандила у пациентов со стабильной ИБС, и российская наблюдательная программа НИКЕЯ (изучение влияния дополнительной терапии НИКорандилом на течение ишемической болезни сердца у пациентов со стабильной стенокардией напряжениЯ, получающих стандартную базовую терапию) [43, 44]. В российское многоцентровое рандомизированное двойное слепое исследование КВАЗАР по оценке антиангинальной эффективности и безопасности перорального применения препарата никорандил (Кординик, компания ПИК-ФАРМА) в сравнении с плацебо на фоне базисной терапии БАБ метопрололом было включено 120 пациентов со стабильной стенокардией. Пациентам, рандомизированным в группу никорандила, препарат назначался дополнительно к ранее назначенному метопрололу 50 мг 2 раза в сутки, вначале в дозе 10 мг 2 раза в сутки, а через 2 нед дозу увеличивали до 20 мг 2 раза в сутки. Через 4 нед после визита пациент выполнял 2 пробы с дозированной физической нагрузкой – до приема никорандила и через 1,5 ч после приема. Частота приступов стенокардии у пациентов, принимавших никорандил, значимо снизилась по отношению к показателям в группе плацебо (р = 0,02) наряду с уменьшением количества принимаемого нитроглицерина (рис. 2). Переносимость никорандила не отличалась от плацебо [43]. При пробе с нагрузкой через 6 нед приема препарата наблюдалось статистически значимое увеличение времени до начала приступа стенокардии (p 1,0 мм (p 1 мм, более высокой общей мощностью и большей продолжительностью физических нагрузок, чем лечение другими антиангинальными препаратами для стабильной стенокардии [56]. Эти результаты подтверждают возможность применения триметазидина в качестве препарата второй линии у пациентов со стабильной стенокардией, у которых симптомы неадекватно контролируются другими антиангинальными препаратами или эти препараты не переносятся. В недавно завершенном клиническом исследовании ATPCI, которое продолжалось более 6 лет, назначение триметазидина после успешно проведенного ЧКВ не оказало какого-либо заметного влияния на течение ИБС в сравнении с плацебо [57].
Аллопуринол. Это противоподагрический препарат, ингибитор ксантиноксидазы, который недавно появился в рекомендациях ЕОК по ведению пациентов с ХКС. В 2010 г. в рандомизированном перекрестном исследовании, включавшем 65 пациентов со стабильной стенокардией, было отмечено, что аллопуринол в дозе 600 мг/сут увеличивает продолжительность нагрузочной пробы до появления депрессии сегмента ST и приступа стенокардии, что считается доказательством антиангинального действия [58]. В рамках наблюдательного исследования (29 298 эпизодов назначения аллопуринола) была выявлена связь применения аллопуринола со снижением риска развития ИМ у пожилых людей, особенно при использовании в течение >2 лет [59]. В целом роль аллопуринола в снижении частоты клинических событий при сердечно-сосудистых заболеваниях остается неясной [60]. В клинических рекомендациях РКО нет указаний на применение этого препарата для лечения стенокардии [4].
Современный алгоритм антиангинального лечения
На рис. 5 представлена пошаговая стратегия антиангинальной терапии при стабильной стенокардии в зависимости от некоторых исходных характеристик пациента [4]. Недостаточная эффективность или плохая переносимость лечения на каждом этапе является основанием сделать следующий шаг. Стратегия должна быть адаптирована к характеристикам и предпочтениям каждого пациента и может быть дополнена другими методами лечения, не указанными на схеме. Если не удается обеспечить хорошее качество жизни пациента, т.е. полное отсутствие приступов стенокардии или лишь эпизодическое их появление при чрезмерных физических или эмоциональных нагрузках (I функциональный класс), то обсуждается вопрос о переходе к инвазивному лечению. Рассмотрим несколько сценариев подбора терапии.
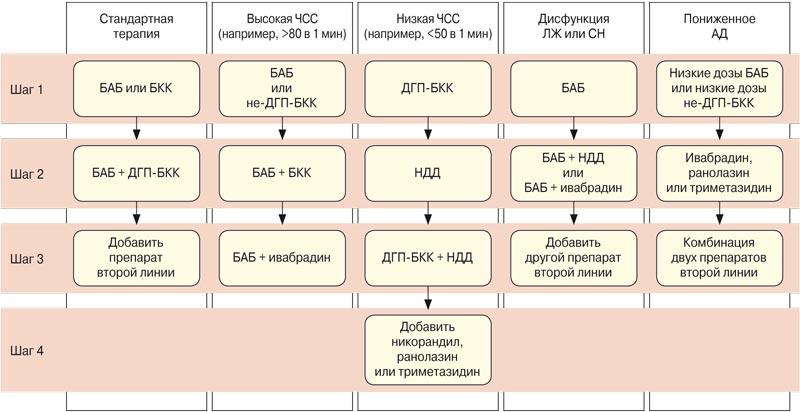
ДГП-БКК – дигидропиридиновые БКК, ЛЖ – левый желудочек, НДД – нитраты длительного действия, не-ДГП-БКК – недигидропиридиновые БКК, СН – сердечная недостаточность.
Пациенты с низким АД. У пациентов с низким АД рекомендуется начинать прием антиангинальных препаратов в очень низких дозах, с преимущественным использованием препаратов, не оказывающих влияния на АД или с ограниченным влиянием на АД. Эксперты рекомендуют небольшие дозы БАБ или недигидропиридиновых БКК под тщательным контролем АД. Также могут быть назначены препараты, не оказывающие влияния на уровень АД, – ивабрадин (у пациентов с синусовым ритмом), ранолазин или триметазидин.
Пациенты с низкой ЧСС. Повышенная ЧСС линейно коррелирует с риском развития сердечно-сосудистых событий, а положительное влияние ритмзамедляющей терапии на прогноз было продемонстрировано при использовании различных лекарственных препаратов. У больных с исходной брадикардией, при ЧСС 25 ед. и отрицательным тестом с ацетилхолином наряду с изменением образа жизни и контролем массы тела показаны БАБ, ингибиторы ангиотензинпревращающего фермента и статины [64, 65]. Пациенты с изменениями на ЭКГ и приступом стенокардии в ответ на тест с ацетилхолином, но без выраженной констрикции крупных эпикардиальных сосудов при коронарной ангиографии (это расценивается как спазм микрососудов) могут лечиться так же, как пациенты с вазоспастической стенокардией. Следует также отметить, что никорандил используется для лечения пациентов с микрососудистой стенокардией при недостаточном эффекте БАБ, БКК и нитратов длительного действия для предотвращения приступов стенокардии. В работе H. Yamabe et al. было показано, что внутривенное введение никорандила во время исследования перфузии миокарда приводит к значительному уменьшению степени тяжести нарушения перфузии у пациентов со стенокардией и почти нормальной коронарной ангиограммой [66]. В рандомизированном контролируемом исследовании 2-недельная терапия никорандилом у пациентов с микрососудистой стенокардией вызывала значительное уменьшение индуцированной физическими нагрузками ишемии миокарда по сравнению с плацебо [67].
Вазоспастическая стенокардия. Диагностика этого состояния подразумевает выявление транзиторных ишемических изменений сегмента ST во время приступа стенокардии (обычно в состоянии покоя) в классическом варианте с преходящим подъемом сегмента ST. Поскольку приступы вазоспастической стенокардии в большинстве случаев возникают в покое, документирование этих изменений на ЭКГ представляет сложную задачу. При подозрении на вазоспастическую стенокардию рекомендуется суточное мониторирование ЭКГ (лучше 12 отведений), а смещение сегмента ST при нормальной ЧСС указывает на высокую вероятность ишемии миокарда, вызванной спазмом. Провокационный тест с ацетилхолином на коронарный спазм рассматривается как положительный, если сопровождается стенокардией, ишемическими изменениями на ЭКГ и выраженной вазоконстрикцией эпикардиального сосуда.
У пациентов с эпикардиальными или микроциркуляторными вазомоторными нарушениями БКК и нитраты длительного действия являются препаратами выбора в дополнение к контролю сердечно-сосудистых факторов риска и изменению образа жизни [65, 68]. Было отмечено, что нифедипин эффективен в уменьшении коронарного спазма, связанного с имплантацией стента [69].
Заключение
Стенокардия является одним из главных факторов, ухудшающих качество и снижающих продолжительность жизни у пациентов со стабильной формой ИБС. На сегодняшний день в распоряжении врача имеется большой арсенал антиангинальных препаратов разного механизма действия, которые объединяет доказанность антиишемического эффекта и возможность комбинированного применения. Это позволяет в большинстве случаев успешно устранять стенокардию или значительно уменьшать ее выраженность, тем самым обеспечивая хорошее качество жизни, что является одной из главных целей лечения пациентов со стабильной стенокардией. Среди антиишемических препаратов следует отметить никорандил, поскольку наряду с выраженным антиангинальным действием препарат способен оказывать положительное влияние на прогноз стабильной ИБС, в том числе при плановых ЧКВ.
Конфликт интересов. Автор заявляет об отсутствии конфликта интересов.
Список литературы
The Treatment of Patients with Stable Coronary Heart Disease: Algorithm of Antianginal Therapy
Coronary heart disease is one of the main causes of death worldwide, and angina pectoris as the main manifestation of the disease significantly worsens quality of life of patients. To date, a doctor has a large arsenal of antianginal drugs with different mechanisms of action, proven anti-ischemic effect and possibility of combined use. The modern algorithm of antianginal therapy proposed in clinical guidelines makes it possible to successfully achieve one of the main tasks in the treatment of stable coronary heart disease such as elimination of angina attacks.
Key words: guidelines, angina pectoris, quality of life, antianginal therapy, nicorandil.