Антипиретическое действие что это такое простыми словами
Антипиретики. Как их выбрать и как применять
Опубликовано в журнале:
«Практика педиатра», февраль 2011, с. 58-60
В.К. Таточенко, главный научный сотрудник НИИ педиатрии ГУ НЦЗД РАМН, заслуженный деятель науки РФ, профессор, д-р мед. наук
Каждый ребенок хотя бы один раз в год страдает лихорадочным заболеванием, и практически все температурящие дети получают жаропонижающие (часто зря). Это отражает представление многих родителей об опасности высокой температуры, а также желание врача сделать назначение, эффект которого будет очевиден.
Поскольку ликвидация лихорадки не влияет на течение болезни, стремление во что бы то ни стало нормализовать температуру говорит лишь о слабом или неправильном представлении о том, что такое лихорадка.
Особенности лихорадки
Повышение температуры тела, сопровождающее большинство инфекций, часто называют лихорадкой – это результат повышения уровня терморегуляции в гипоталамусе под влиянием интерлейкина-1, а также интерлейкина-6, ФНО-альфа, ИФН-альфа, ИФН-гамма. Однако термин «лихорадка» не является синонимом любого повышения температуры тела, например, при перегревании или ряде метаболических расстройств повышение температуры не связано с терморегуляцией, при этом оно обозначается как гипертермия.
Лихорадка играет защитную роль, она снижает способность к размножению многих микроорганизмов, стимулирует иммунный ответ, в частности, у грудных детей, переключая его с Тh-2 на Тh-1 тип, необходимый для адекватной продукции IgG антител и клеток памяти. Под влиянием лихорадки усиливается синтез интерферонов, повышается бактерицидность полинуклеаров и реакция лимфоцитов на митоген.
Отрицательные эффекты лихорадки сказываются при температуре тела ближе к 41 °C: (ее обозначают как гиперпирексию) из за повышения метаболизма, потребления О2 и потерь жидкости. Здоровый ребенок переносит эти эффекты легко, хотя и испытывая дискомфорт; но у детей патологией лихорадка может значительно ухудшать состояние (вызвать отек мозга, судороги, сердечную декомпенсацию). Гиперпирексия наблюдается редко, с частотой 1 случай на 1270 посещений врача [1]. В целом опасности, связанные с лихорадкой преувеличены, при большинстве инфекций максимум температуры устанавливается в пределах 39,5–40,0 ⪚C, что не грозит стойкими расстройствами здоровья для ребенка старше 2–3 месяцев.
Показания к снижению температуры
У ранее здоровых детей в возрасте старше 3 месяцев:
Выбор антипиретиков
Основное действие жаропонижающих средств – снижение установочной точки терморегуляции в гипоталамусе, они не сокращают общей длительности лихорадочного периода, но удлиняют период выделения вирусов. Их выбор следует основывать не на «силе их действия» (оно зависит от дозы), а на их безопасности с учетом того, что жаропонижающие препараты – наиболее широко используемые у детей средства.
Антипиретик должен быстро снижать температуру, по крайней мере, на 1 °С, для детей он должен быть в жидкой форме и в виде суппозиториев, редко вызывать побочные эффекты, а также иметь возможно больший разрыв между терапевтической и токсической дозой. Этим параметрам в настоящее время удовлетворяют всего два препарата – парацетамол и ибупрофен.
Мнения о менее сильном действии оральных жаропонижающих по сравнению с метамизолом натрия связаны с использованием неэквивалентных доз препаратов. Они были опровергнуты в недавно проведенном рандомизированном исследовании в г. Санкт-Петербурге: в рекомендованных дозах введение внутрь парацетамола, ибупрофена или внутримышечно метамизола натрия вызывало сходный эффект, понижая температуру через 60 минут в среднем на 1,3 °С с уровня 39,5 °С (39,2–40,2 °С,) до 38,2 °С (37,4–38,8 °С) [2].
Препараты и дозировки
Парацетамол (Эффералган для детей; компания Санофи Авентис) – жаропонижающее средство первого выбора в детском возрасте. Препарат выпускается в разных лекарственных формах: раствор для приема внутрь и свечи; при этом предусмотрены дозировки для детей любого возраста (табл. 1) Раствор Эффералган для детей (30 мг/мл) не содержит аллергизирующих добавок и может добавляться в детские смеси, молоко или соки. Наличие мерной ложки позволяет точно дозировать препарат для детей разного возраста (3 месяца – 12 лет) и веса. Действие раствора наступает в течение 30–60 минут и продолжается 4 часа и более.
| Возраст | Масса тела, кг | Метка на мерной ложке (мг парацетамола/объем раствора) |
| 1–3 мес | По рекомендации врача | |
| 3–5 мес | 6–8 | 6 (90 мг/3 мл) |
| 5 мес–1 год | 8–10 | 8 (120 мг/4 мл) |
| 1–2 года | 10–12 | 10 (150 мг/5 мл) |
| 2–3 года | 12–14 | 12 (180 мг/6 мл) |
| 3–4 года | 14–16 | 14 (210 мг/7 мл) |
| 4–6 лет | 16–20 | 16 (240 мг/8 мл) |
| 6–7 лет | 20–22 | 16 + 4 (300 мг/10 мл) |
| 7–8 лет | 22–24 | 16 + 6 (330 мг/11 мл) |
| 8–9 лет | 24–26 | 16 + 8 (360 мг/12 мл) |
| 9–10 лет | 26–28 | 16 + 10 (390 мг/13 мл) |
| 10–11 лет | 28–30 | 16 + 12 (420 мг/14 мл) |
| 11–12 лет | 30–32 | 16 + 14 (450 мг/15 мл) |
Более продолжительное (но наступающее позже – через 2–3 часа) действие оказывает Эффералган в свечах. Свечи по 80 мг предназначены для детей 3–5 месяцев весом 6–8 кг, по 150 мг – для детей 6 месяцев – 3 года весом 10–14 кг, а по 300 мг – детям 5–10 лет весом 20–30 кг. Наличие оральной формы и свечей у препарата Эфферелган для детей позволяет их комбинировать в зависимости от клинической ситуации. Так, для быстрого снижения температуры можно использовать препарат в растворе, а следующую дозу ввести в виде свечи через 2–3 часа. Это обеспечит более длительное жаропонижающее действие.
Ибупрофен. Рекомендуемая доза 6–10 мг/кг (20–40 мг/кг/сут). Препарат можно вводить ректально (свечи по 60 мг для детей). Ибупрофен не рекомендуется для детей в возрасте до 3 месяцев (с массой тела менее 7 кг), а также у больных ветряной оспой (опасность стрептококкового фасциита). Надо отметить, что ибупрофен при сопоставимой эффективности дает больше побочных явлений (диспептических, желудочных кровотечений, снижения почечного крово тока и др.), чем парацетамол: 6% против 20% в больших сериях наблюдений [4]. С учетом этого ряд национальных педиатрических обществ рекомендует применять ибупрофен как жаропонижающее средство второго выбора при инфекциях с выраженным воспалительным компонентом или при повышенной температуре, сопровождающейся болевыми реакциями.
Список литературы находится в редакции
Антипиретики
Антипире́тики (лат. antipyretic) — группа лекарственных средств, обладающих жаропонижающим действием. Используются для снижения высокой температуры тела при лихорадке. Основной принцип действия антипиретиков — снижение установочной точки терморегуляции в гипоталамусе, при этом они не снижают температуру тела ниже нормальной и не сокращают общей длительности лихорадочного периода.
Антипиретической активностью обладают большей частью анальгетики (парацетамол, феназон и другие) и нестероидные противовоспалительные препараты (такие, как ацетилсалициловая кислота, ибупрофен и т. п.).
Ссылки
| Салициловая кислота и ее производные | Ацетилсалициловая кислота · Алоксиприн* · Холина салицилат · Натрия салицилат · Салициламид · Салицилсалициловая кислота* · Этензамид* · Морфолина салицилат* · Дипироцетил* · Бенорилат* · Дифлунисал* · Калия салицилат* · Гуацетисал* · Карбазалат кальция* · Имидазола салицилат* · Ацетилсалициловая кислота в комбинации с другими препаратами |
|---|---|
| Пиразолоны | Феназон · Метамизол натрия · Аминофеназон* · Пропифеназон · Нифеназон* · Метамизол натрия в комбинации с другими препаратами |
| Анилиды | Парацетамол · Фенацетин* · Буцетин* · Пропацетамол* · Парацетамол в комбинации с другими препаратами |
| Прочие | Римазолия метилсульфат* · Глафенин* · Флоктафенин* · Виминол* · Нефопам* · Флупиртин · Зиконотид* · Метоксифлуран* · Набиксимолс* |
| * — препарат не зарегистрирован в России | |
Полезное
Смотреть что такое «Антипиретики» в других словарях:
антипиретики — (antipyretica; анти + греч. pyretos жар) см. Жаропонижающие средства … Большой медицинский словарь
антипиретики — антипир етики, ов, ед. ч. етик, а … Русский орфографический словарь
АТХ код N02 — Раздел Анатомо Терапевтическо Химической классификации лекарственных средств. Анальгетики (N02) Группа: N Препараты для лечения заболеваний нервной системы Содержание 1 N02A Опиоиды 1.1 N02AA Опия алкалоиды природные … Википедия
Анальгети́ческие сре́дства — (analgetica; греч. отрицательная приставка a + algos боль) лекарственные средства, избирательно ослабляющие или устраняющие боль. В терапевтических дозах А. с. угнетают только болевую чувствительность и не нарушают сознание. Традиционно различают … Медицинская энциклопедия
Детский Панадол — Парацетамол (Paracetamolum) Химическое соединение … Википедия
Анальгетики — Анальгетики («обезболивающее», от др. греч. ἀν «бе … Википедия
Далерон — Парацетамол (Paracetamolum) Химическое соединение … Википедия
Калпол — Парацетамол (Paracetamolum) Химическое соединение … Википедия
Панадол — Парацетамол (Paracetamolum) Химическое соединение … Википедия
Современный подход к антипиретической и анальгетической терапии у детей
Опубликовано в журнале:
«Практика педиатра», октябрь 2010, с. 10-14
С.П. Гусева, врач-педиатр, ОДКБ, г. Курск
Повышение температуры тела является наиболее частым и важным симптомом заболеваний у ребенка и основным поводом обращения родителей за медицинской помощью.
Повышение температуры называется лихорадкой, которая является защитно-приспособительной реакцией организма, возникающей в ответ на воздействие патогенных раздражителей и характеризуется перестройкой процессов терморегуляции, приводящих к повышению температуры тела и стимулирующих естественную реактивность организма. Биологическое значение лихорадки заключается в усилении иммунологической защиты. Повышение температуры тела приводит к интенсификации фагоцитоза, увеличению синтеза интерферонов, активации и дифференцировке лимфоцитов и стимуляции антителогенеза. Повышенная температура тела препятствует размножению вирусов, кокков и других микроорганизмов. Однако защитно-приспособительный характер лихорадки сохраняется только при относительно небольшом повышении температуры тела. Гипертермия может стать одним из неблагоприятных патогенетических факторов течения болезни, а порою и причиной фатального исхода [1].
В соответствии с рекомендациями Всемирной организации здравоохранения (ВОЗ) и отечественными рекомендациями, жаропонижающие препараты следует назначать, когда температура тела у ребенка превышает 39 °С (измеренная ректально) или 38,5 °С (измеренная субаксиллярно). Исключение составляют дети с перинатальной патологией ЦНС, риском развития фебрильных судорог, тяжелыми заболеваниями бронхо-легочной и сердечно-сосудистой системы, а также дети первых 3 месяцев жизни, которым температуру необходимо снижать при достижении значений в 38 °С (субаксилярно).
Выбор жаропонижающих лекарственных препаратов при различных лихорадочных состояниях у детей является сложной проблемой в педиатрической практике. Это обусловлено высокой частотой побочных эффектов, развивающихся при приеме различных антипиретиков, особенно у больных с аллергической патологией [2], заболеваниями крови, желудочно-кишечного тракта. В эпоху доступности информации и безрецептурного отпуска многих лекарственных средств родители часто самостоятельно и бесконтрольно применяют некоторые антипиретики, что обусловливает заметное число побочных явлений, от легкой степени до очень тяжелых осложнений. Последние два–три десятилетия данные о токсичности жаропонижающих средств были уточнены в широких многоцентровых исследованиях, что позволило исключить некоторые из них из арсенала педиатрических средств или применять их по строгим показаниям. Решением президиума Фармакологического государственного комитета РФ от 25.03.1999 года ацетилсалициловая кислота противопоказана при острых респираторных вирусных заболеваниях и ветряной оспе у пациентов моложе 15 лет из-за опасности развития синдрома Рея. Учитывая, что большинство случаев лихорадочного повышения температуры тела у детей потенциально связаны с генерализованной вирусной инфекцией, применение ацетилсалициловой кислоты у детей в подобных ситуациях вообще нецелесообразно.
Еще одной важной особенностью отечественного здравоохранения является широкое применение метамизола натрия (анальгина) вообще и в детской практике в частности. В большинстве экономически развитых государств метамизол натрия либо запрещен, либо его применение существенно ограничено, что в первую очередь касается применения у детей. Напротив, отличительной особенностью стран Восточной Европы, а также стран постсоветского пространства является необоснованно широкое применение метамизола натрия. Можно допустить, что в терапии неотложных состояний у детей метамизол натрия еще может сохранять свое значение, однако его применение в иных случаях, тем более в таблетированной и суппозиторной форме у детей, крайне нежелательно.
В последние годы в нашей стране все более широко в качестве антипиретиков у детей стали применяться препараты, содержащие нимесулид. Однако данный препарат, как и метамизол натрия, либо запрещен к производству и ввозу, либо вообще не регистрировался в большинстве экономически развитых стран. Например, нимесулид никогда не получал одобрения со стороны FDA (U.S. Food and Drug Administration) и, следовательно, не использовался на территории США. Больше всего нареканий вызывает безопасность нимесулида и его потенциальная способность вызывать у детей фульминантный гепатит. Распространенное применение нимесулида у детей в качестве антипиретика породило широкие дискуссии об обоснованности данной практики среди отечественных педиатров. Основными защитниками нимесулида выступают специалисты ревматологи, имеющие опыт хронического применения данного препарата и отмечающие приемлемый профиль его безопасности. Однако большинство специалистов в области педиатрии рекомендуют больше прислушиваться к общемировому, и гораздо более обширному, опыту применения нимесулида, в том числе к описаниям случаев смерти детей от токсического гепатита связанного с назначением данного препарата. Пока нельзя сказать, кто из дискутирующих сторон больше прав, можно лишь напомнить, что в нашей стране нимесулид разрешено применять в качестве антипиретика только у детей старше 2 лет.
Однако если взять вместе все случаи назначения ацетилсалициловой кислоты, нимесулида и метамизола натрия (в домашних, амбулаторных условиях), то они существенно проиграют «двум китам» антипиретической терапии у детей в нашей стране – ибупрофену и парацетамолу.
Одним из наиболее часто назначаемых у детей с лихорадкой препаратов является парацетамол. Рекомендация применять его у детей как антипиретик выбора присутствует даже в протоколах ВОЗ. Однако позиции «лидера» в последнее время серьезно пошатнулись. Причина подобного явления кроется в результатах международного многоцентрового исследования ISAAC (The International Study of Asthma and Allergies in Childhood), обнаружившего связь между применением парацетамола у детей первых лет жизни и увеличением частоты атопических заболеваний в будущем. Ранее же считалось, что все препараты, применяемые у детей с лихорадкой и относящиеся к группе нестероидных противовоспалительных средств, потенциально опасны у пациентов с бронхиальной астмой, и как альтернатива их применению рекомендовался парацетамол. Парацетамол также может вызвать токсический гепатит, однако подобный вариант побочного действия, как правило, связан с передозировкой.
Ибупрофен традиционно является одним из лидеров антипиретической и анальгетической терапии не только у детей, но и у взрослых. Являясь классическим представителем группы нестероидных противовоспалительных средств (НПВС), ибупрофен, однако, имеет гораздо лучший профиль безопасности, чем многие другие представители данной группы. Ибупрофен имеет три основных направления действия: боль, воспаление и лихорадочное повышение температуры тела. Действие препарата реализуется через блокаду синтеза фермента циклооксигеназы, причем неселективного блокирования. Данный процесс происходит как в центральной нервной системе, так и в тканях и органах, в отличие от парацетамола, действующего только в ЦНС. Изучение эффектов действия ибупрофена продолжается, и появляются новые интересные данные. Так, было показано, что ибупрофен способствует повышению синтеза эндогенного интерферона, то есть усиливает противовирусную защиту при развитии инфекции. В сравнительных исследованиях ибупрофена с другими представителями НПВС и парацетамолом было показано, что при назначении препаратов в сопоставимых дозах ибупрофен проявляет большую антипиретическую и анальгетическую эффективность. Немаловажно, что длительность антипиретического действия ибупрофена также выгодно отличает его от парацетамола [3].
Ибупрофен «появился на свет» в 1962 году в лабораториях компании Boots, став изначально рецептурным препаратом под названием Бруфен. Имея «за плечами» почти полувековую и незапятнанную репутацию, пройдя огромное количество клинических испытаний и проверку временем, ибупрофен по праву занимает одно из лидирующих мест среди нестероидных противовоспалительных средств, которые применяются в том числе у детей с лихорадкой. Безопасность препарата была подтверждена на его родине, в Англии, и в 1983 году из разряда рецептурных ибупрофен «перешел в стан» OTC (over the counter), то есть безрецептурных лекарственных средств, получив новое название Нурофен. Отметим, что именно Нурофен является оригинальным препаратом, содержащим ибупрофен. В нашей стране, как и в большинстве стран мира, Нурофен является безрецептурным лекарственным средством, имеющим множество форм выпуска как для энтерального, так и для местного применения. Наиболее удобными для применения в детской практике являются суспензия и суппозитории Нурофен для Детей. Суспензии выпускаются с апельсиновым и клубничным вкусом и содержанием ибупрофена 100 мг в 5 мл. Нурофен для Детей используется не только при повышении температуры тела, но и при различных видах боли слабой и умеренной интенсивности. Важно, что у детей нередки случаи, когда и антипиретический, и обезболивающий, и противовоспалительный эффект Нурофена оказываются одновременно востребованными. Например, при остром среднем отите на фоне ОРЗ.
Нурофен для Детей сочетает в себе не только высокую жаропонижающую, обезболивающую и противовоспалительную эффективность, но и высокий профиль безопасности применения и может быть рекомендован как средство выбора для детей с лихорадкой и болью.
Таблица
Режим дозирования препарата «Нурофен для Детей» для приема внутрь
| Возраст ребенка | Однократная доза | Частота приема в сутки | Максимальная суточная доза |
| 3–6 месяцев | 50 мг (2,5 мл) | 3 | 150 мг |
| 6–12 месяцев | 50 мг (2,5 мл) | 3–4 | 200 мг |
| 1–3 лет | 100 мг (5 мл) | 3 | 300 мг |
| 4–6 лет | 150 мг (7,5 мл) | 3 | 450 мг |
| 7–9 лет | 200 мг (10 мл) | 3 | 600 мг |
| 10–12 лет | 300 мг (15 мл) | 3 | 900 мг |
Нурофен для Детей рекомендуется назначать в разовой дозе из расчета 5–10 мг на 1 кг массы тела. Подобный расчет не всегда просто провести родителям, поэтому к препарату прилагается специальная таблица, позволяющая определить объем Нурофена для Детей для однократного приема.
Нурофен для Детей отпускается из аптек без рецепта врача.
После приема внутрь Нурофен быстро всасывается из ЖКТ, Сmax достигается примерно через 45 минут, однако жаропонижающая и обезболивающая эффективность препарата проявляется уже через 15–30 минут после приема через рот. Период полувыведения составляет 2–3 часа. Клинические исследования продемонстрировали, что антипиретический эффект Нурофена может сохраняться у детей с острыми респираторными инфекциями до 8 часов.
Нурофен для Детей также выпускается в форме суппозиториев для ректального введения и содержит 60 мг ибупрофена в каждой свече. Такая лекарственная форма удобна для применения у самых маленьких пациентов. Расчет необходимой дозы проводится приближенно, но по тем же правилам, что и для суспензии – 5–10 мг на 1 кг массы тела однократно по 3–4 раза в сутки. Нурофен для Детей в суппозиториях может быть средством выбора в клинических ситуациях, когда прием лекарств через рот затруднен или невозможен (рвота, отсутствие сознания у ребенка с фебрильными судорогами). Свечи также могут стать хорошей альтернативой у детей с высокой и полифакториальной аллергической настроенностью.
Необходимо отметить, что Нурофен, независимо от формы выпуска, хорошо переносится детьми, побочные эффекты редки и связаны либо с индивидуальной непереносимостью компонентов различных лекарственных форм, либо с передозировкой препарата. Ибупрофен, в отличие от парацетамола, даже при значительном превышении рекомендованных доз не вызывает необратимых повреждений органов (в том числе и печени).
Таким образом, у детей с болевым и лихорадочным синдромом в клиническом течении основного заболевания средством выбора симптоматического и патогенетического лечения может стать Нурофен для Детей, имеющий высокий уровень эффективности и безопасности применения.
Список литературы находится в редакции.
Сведения об авторе:
Светлана Петровна Гусева, педиатр, заместитель главного врача по лечебной работе Областной детской клинической больницы, г. Курск
Лихорадящий больной. Место и польза антипиретиков
Опубликовано в журнале:
«Русский медицинский журнал», 2011, ТОМ №19, № 18, с. 1-7
Профессор Л.И. Дворецкий
1 МГМУ имени И.М. Сеченова
Лихорадка – один из древнейших защитно–приспособительных механизмов организма в ответ на действие патогенных раздражителей, главным образом инфекционных агентов.
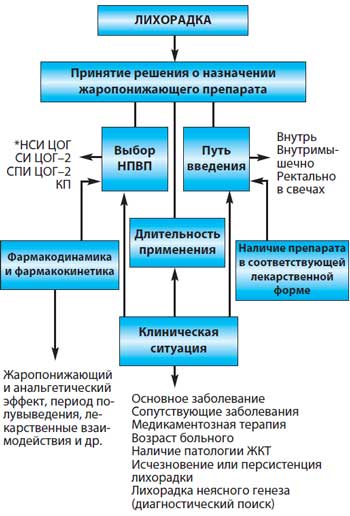
Издавна у постели лихорадящего больного перед врачами всех времен возникало две проблемы, требующие по возможности быстрого принятия решения – диагностическая и терапевтическая. Основная проблема, разумеется, заключалась в распознавании причины лихорадки, а следовательно, в выборе адекватного лечения (этиотропная, патогенетическая, симптоматическая терапия). Другая задача касалась воздействия на лихорадку как на симптом (симптоматическая терапия), влияющий на состояние больного, на различные органы и системы. По мере прогресса медицинской науки обе проблемы и поныне сохраняют актуальность и клиническое значение во врачебной практике.
В данной статье предполагается рассмотреть современное состояние проблемы симптоматического лечения лихорадки с использованием жаропонижающих средств, независимо от ее причины, а также с позиций современного понимания механизмов лихорадочной реакции организма.
Патофизиология лихорадки
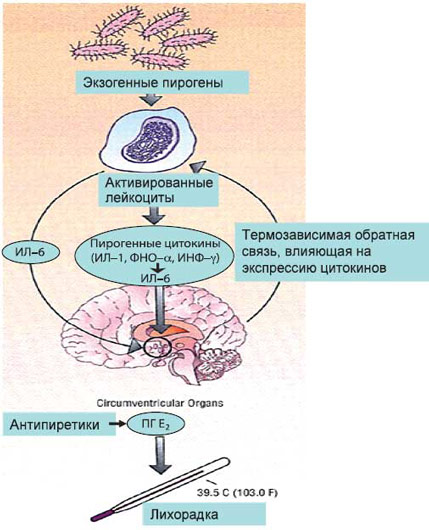
Повышение температуры тела является одной из приспособительных реакций живого организма в ответ на воздействие разнообразных патогенных факторов (инфекции, эндотоксины, опухоли, конфликты в иммунной системе, травмы и повреждения, отравления, физические факторы и др.). Показано, что у млекопитающих при повышении температуры тела повышается фагоцитоз, продукция антител, выработка интерферона, стероидных гормонов и альдостерона, что позволяет рассматривать лихорадку как биологически целесообразную реакцию [1].
Терморегуляция представляет собой процесс, в котором участвует целый континиум нервных структур и соединительных нервных волокон, исходящих из гипоталамуса и лимбической системы и идущих через нижние отделы ствола головного мозга и ретикулярную формацию в спинной мозг и симпатические ганглии. Главную роль в процессе терморегуляции играет участок головного мозга, расположенный в переднем гипоталамусе и в преоптической области, более известный, еще со студенческой скамьи как центр терморегуляции, предназначенный для регулирования температуры тела в норме и патологии [2].
Следует различать понятия «лихорадка» и «гипертермия», которые иногда употребляются как синонимы при обозначении одного и того же состояния. В основе повышения температуры тела при лихорадке и гипертермии лежат разные механизмы. Лихорадка представляет собой сложный патофизиологический ответ организма на различные патогенные воздействия в виде повышения температуры тела, опосредуемого цитокинами, наряду с образованием реактантов острой фазы и активацией многих систем (иммунной, эндокринной и др.). В отличие от лихорадки, гипертермия – нерегулируемое повышение температуры тела, в котором пирогенные цитокины непосредственного участия не принимают, а жаропонижающие средства при этом оказываются неэффективными. Иными словами, гипертермия представляет собой сбой терморегуляторного гомеостаза, при котором происходит неконтролируемая выработка тепла, недостаточная теплоотдача или нарушение терморегуляции на уровне гипоталамуса [3]. Теплопродукция может повышаться при тиреотоксикозе и феохромоцитоме. Причиной гипертермий могут быть лекарственные препараты (ингибиторы моноаминоксидазы (МАО), трициклические атидепрессанты, нейролептики, М–холиноблокаторы, антипаркинсонические препараты). Особое место среди гипертермий занимает так называемая злокачественная гипертермия – наследственное заболевание, характеризующееся избыточным накоплением ионов кальция в миоплазме, что вызывает длительную контрактуру мышц. Длительное мышечное сокращение вызывает значительное повышение температуры тела под влиянием анестетиков и мышечных релаксантов (триггерные агенты). Гипертермия развивается обычно во время или после анестезии. В таблице 1 представлены основные признаки лихорадки и гипертермии.
Таблица 1. Основные признаки лихорадки и гипертермии
| Основные признаки | Лихорадка | Гипертермия |
| Величина температуры тела | Обычно до 40°С | Часто выше 40°С |
| Патофизиологический механизм | Высвобождение пирогенных цитокинов под влиянием экзогенных пирогенов | Повышенное высвобождение тепла |
| Механизмы терморегуляции | Сохранены | Нарушены |
| Основные причины | Инфекции, опухоли, системные васкулиты, медикаменты | Перегревание, лекарства, нарушение ЦНС, тиреотоксикоз, феохромоцитома, злокачественная гипертермия |
| Эффект жаропонижающих препаратов | Обычно эффективны | Отсутствует |
| Прогноз | Зависит от основного заболевания | Летальность до 20% при злокачественной гипертермии |
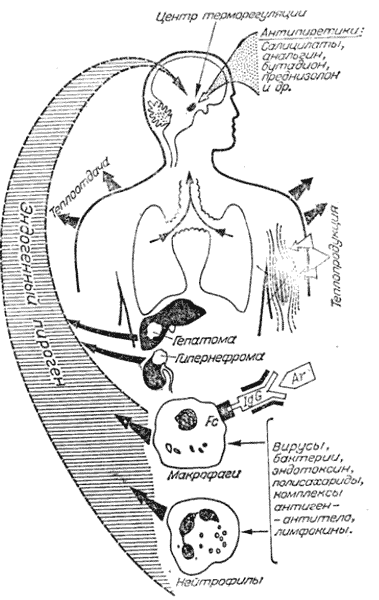
Схема лихорадочной реакции у человека в ответ на воздействие различных патогенных факторов представлена на рисунке 1. Данная схема заимствована из статьи А.И. Воробьева и М.Д. Бриллиант [1], одной из первых, посвященных проблеме лихорадок неясного генеза в клинической практике.