Аппарат ивл и кислородная маска в чем разница
Аппарат ивл и кислородная маска в чем разница
Проблема поражения легких при вирусной инфекции, вызванной COVID-19 является вызовом для всего медицинского сообщества, и особенно для врачей анестезиологов-реаниматологов. Связано это с тем, что больные, нуждающиеся в реанимационной помощи, по поводу развивающейся дыхательной недостаточности обладают целым рядом специфических особенностей. Больные, поступающие в ОРИТ с тяжелой дыхательной недостаточностью, как правило, старше 65 лет, страдают сопутствующей соматической патологией (диабет, ишемическая болезнь сердца, цереброваскулярная болезнь, неврологическая патология, гипертоническая болезнь, онкологические заболевания, гематологические заболевания, хронические вирусные заболевания, нарушения в системе свертывания крови). Все эти факторы говорят о том, что больные поступающие в отделение реанимации по показаниям относятся к категории тяжелых или крайне тяжелых пациентов. Фактически такие пациенты имеют ОРДС от легкой степени тяжести до тяжелой.
В терапии классического ОРДС принято использовать ступенчатый подход к выбору респираторной терапии. Простая схема выглядит следующим образом: низкопоточная кислородотерапия – высокопоточная кислородотерапия или НИМВЛ – инвазивная ИВЛ. Выбор того или иного метода респираторной терапии основан на степени тяжести ОРДС. Существует много утвержденных шкал для оценки тяжести ОРДС. На наш взгляд в клинической практике можно считать удобной и применимой «Берлинскую дефиницую ОРДС».
Общемировая практика свидетельствует о крайне большом проценте летальных исходов связанных с вирусной инфекцией вызванной COVID-19 при использовании инвазивной ИВЛ (до 85-90%). На наш взгляд данный факт связан не с самим методом искусственной вентиляции легких, а с крайне тяжелым состоянием пациентов и особенностями течения заболевания COVID-19.
Тяжесть пациентов, которым проводится инвазивная ИВЛ обусловлена большим объемом поражения легочной ткани (как правило более 75%), а также возникающей суперинфекцией при проведении длительной искусственной вентиляции.
Собственный опыт показывает, что процесс репарации легочной ткани при COVID происходит к 10-14 дню заболевания. С этим связана необходимость длительной искусственной вентиляции легких. В анестезиологии-реаниматологии одним из критериев перевода на спонтанное дыхание и экстубации служит стойкое сохранение индекса оксигенации более 200 мм рт. ст. при условии, что используются невысокие значения ПДКВ (не более 5-6 см. вод. ст.), низкие значения поддерживающего инспираторного давления (не более 15 см. вод. ст.), сохраняются стабильные показатели податливости легочной ткани (статический комплайнс более 50 мл/мбар), имеется достаточное инспираторное усилие пациента ( p 0.1 более 2.)
Достижение адекватных параметров газообмена, легочной механики и адекватного спонтанного дыхания является сложной задачей, при условии ограниченной дыхательной поверхности легких.
При этом задача поддержания адекватных параметров вентиляции усугубляется присоединением вторичной бактериальной инфекции легких, что увеличивает объем поражения легочной ткани. Известно, что при проведении инвазинвой ИВЛ более 2 суток возникает крайне высокий риск возникновения нозокомиальной пневмонии. Кроме того, у больных с COVID и «цитокиновым штормом» применяются ингибиторы интерлейкина, которые являются выраженными иммунодепрессантами, что в несколько раз увеличивает риск возникновения вторичной бактериальной пневмонии.
В условиях субтотального или тотального поражения дыхательной поверхности легких процент успеха терапии дыхательной недостаточности является крайне низким.
Собственный опыт показывает, что выживаемость пациентов на инвазивной ИВЛ составляет 15.3 % на текущий момент времени.
Алгоритм безопасности и успешности ИВЛ включает:
В связи с тем, что процент выживаемости пациентов при использовании инвазивной ИВЛ остается крайне низким возрастает интерес к использованию неинвазивной искусственной вентиляции легких. Неинвазивную ИВЛ по современным представлениям целесообразно использовать при ОРДС легкой степени тяжести. В условиях пандемии и дефицита реанимационных коек процент пациентов с тяжелой формой ОРДС преобладает над легкой формой.
Тем не менее, в нашей клинической практике у 23% пациентов ОРИТ в качестве стартовой терапии ДН и ОРДС применялась неинвазивная масочная вентиляция (НИМВЛ). К применению НИМВЛ есть ряд ограничений: больной должен быть в ясном сознании, должен сотрудничать с персоналом. Допустимо использовать легкую седацию с целью обеспечения максимального комфорта пациента.
Критериями неэффективности НИМВЛ являются сохранение индекса оксигенации ниже 100 мм рт.ст., отсутствие герметичности дыхательного контура, возбуждение и дезориентация пациента, невозможность синхронизации пациента с респиратором, травмы головы и шеи, отсутствие сознания, отсутствие собственного дыхания. ЧДД более 35/мин.
В нашей практике успешность НИМВЛ составила 11.1 %. Зав. ОАИР: к.м.н. Груздев К.А.
Чем отличается кислородный аппарат от ИВЛ?
Кислородная терапия может потребоваться пациенту с хроническими болезнями легких, такими как ХОБЛ, бронхиальная астма, пневмосклероз, дыхательная недостаточность. Также она назначается при тяжелых сердечно-сосудистых болезнях, мышечных и неврологических нарушениях, когда самостоятельное дыхание затруднено.
Для оксигенотерапии используются разные приборы, суть которых — повысить поступление кислорода в легкие и, соответственно, в кровь, чтобы все системы организма могли нормально функционировать. Давайте разберемся в чем разница между кислородным аппаратом и ИВЛ — основными приборами для дополнительной подачи кислорода пациентам.
Что такое кислородный аппарат?
Прибор представляет собой концентратор: он пропускает воздух через особые фильтры, которые задерживают молекулы азота и пропускают молекулы кислорода. На выходе получается более концентрированная кислородная смесь, которую пациент вдыхает с помощью маски. Бывают кислородные аппараты стационарные, которые работают от сети, и портативные, имеющие аккумулятор для автономного функционирования.
Искусственная вентиляция легких (ИВЛ) — процесс принудительного введения кислорода в дыхательные пути и удаления из них углекислого газа. В этом случае дыхание не подчиняется контролю пациента: все показатели зависят от индивидуальных настроек, выбранных врачами реанимационного отделения.
ИВЛ-аппараты используются для людей, которые находятся в тяжелом состоянии, не могут дышать самостоятельно. Такая терапия показана при тотальном поражении легких, острой сердечной недостаточности, нервно-мышечных патологиях. Для обеспечения дыхания пациенту вставляют в горло специальную трубку для подачи кислорода или используют маску (по возможности).
Кислородная терапия отличается от ИВЛ тем, что в первом случае пациент дышит самостоятельно, а во втором — работу органов дыхания берет на себя аппарат для искусственной вентиляции легких.
Если вам требуется прибор для домашней оксигенотерапии в нетяжелых случаях, ответ однозначен — только кислородный концентратор. После инструкции медработника пациент или его близкие могут самостоятельно включать аппарат при необходимости.
В условиях больницы или оборудованного стационара на дому врачи могут выбирать: кислородный аппарат или ИВЛ. Доктора назначают оптимальный режим оксигенотерапии с учетом степени дыхательных нарушений, общего состояния пациента, прогноза болезни и других факторов.
Искусственная вентиляция легких (ИВЛ): инвазивная и неинвазивная респираторная поддержка
К искусственной вентиляции легких (ИВЛ) прибегают для оказания помощи пациентам с острой или хронической дыхательной недостаточностью, когда больной не может самостоятельно вдыхать необходимый для полноценного функционирования организма объем кислорода и выдыхать углекислый газ. Необходимость в ИВЛ возникает при отсутствии естественного дыхания или при его серьезных нарушениях, а также во время хирургических операций под общим наркозом.
Что такое ИВЛ?
Искусственная вентиляция в общем виде представляет собой вдувание газовой смеси в легкие пациента. Процедуру можно проводить вручную, обеспечивая пассивный вдох и выдох путем ритмичных сжиманий и разжиманий легких или с помощью реанимационного мешка типа Амбу. Более распространенной формой респираторной поддержки является аппаратная ИВЛ, при которой доставка кислорода в легкие осуществляется с помощью специального медицинского оборудования.
Показания к искусственной вентиляции легких
Искусственная вентиляция легких проводится при острой или хронической дыхательной недостаточности, вызванной следующими заболеваниями или состояниями:
Инвазивная вентиляция легких
Эндотрахеальная трубка вводится в трахею через рот или через нос и подсоединяется к аппарату ИВЛ
При инвазивной респираторной поддержке аппарат ИВЛ обеспечивает принудительную прокачку легких кислородом и полностью берет на себя функцию дыхания. Газовая смесь подается через эндотрахеальную трубку, помещенную в трахею через рот или нос. В особо критических случаях проводится трахеостомия – хирургическая операция по рассечению передней стенки трахеи для введения трахеостомической трубки непосредственно в ее просвет.
Инвазивная вентиляция обладает высокой эффективностью, но применяется лишь случае невозможности помочь больному более щадящим способом, т.е. без инвазивного вмешательства.
Кому и когда необходима инвазивная ИВЛ?
Подключенный к аппарату ИВЛ человек не может ни говорить, ни принимать пищу. Интубация доставляет не только неудобства, но и болезненные ощущения. Ввиду этого пациента, как правило, вводят в медикаментозную кому. Процедура проводится только в условиях стационара под наблюдением специалистов.
Инвазивная вентиляция легких отличается высокой эффективностью, однако интубация предполагает введение пациента в медикаментозную кому. Кроме того, процедура сопряжена с рисками.
Традиционно инвазивную респираторную поддержку применяют в следующих случаях:
Как работает аппарат инвазивной ИВЛ?
Принцип работы приборов для инвазивной ИВЛ можно описать следующим образом.
Особенности оборудования для инвазивной вентиляции
Оборудование для инвазивной вентиляции легких имеет ряд характерных особенностей.
Неинвазивная вентиляция легких
За последние два десятилетия заметно возросло использование оборудования неинвазивной искусственной вентиляции легких. НИВЛ стала общепризнанным и широко распространенным инструментом терапии острой и хронической дыхательной недостаточности как в лечебном учреждении, так и в домашних условиях.
Одним из ведущих производителей медицинских респираторных устройств является австралийская компания ResMed
НИВЛ — что это?
Неинвазивная вентиляция легких относится к искусственной респираторной поддержке без инвазивного доступа (т.е. без эндотрахеальной или трахеостомической трубки) с использованием различных известных вспомогательных режимов вентиляции.
Оборудование подает воздух в интерфейс пациента через дыхательный контур. Для обеспечения НИВЛ используются различные интерфейсы – носовая или рото-носовая маска, шлем, мундштук. В отличие от инвазивного метода, человек продолжает дышать самостоятельно, но получает аппаратную поддержку на вдохе.
Когда применяется неинвазивная вентиляция легких?
Ключом к успешному использованию неинвазивной вентиляции легких является признание ее возможностей и ограничений, а также тщательный отбор пациентов (уточнение диагноза и оценка состояния больного). Показаниями для НИВЛ являются следующие критерии:
Искусственная вентиляция легких: маска вместо трубки
Те, кто видел американский сериал «Скорая помощь», наверное, помнят, как врач, склонившись над больным, командует: «Интубируем» – и вставляет в горло лежащему без сознания человеку трубочку, через которую в легкие начинает подаваться воздух. Это и есть искусственная вентиляция легких, или ИВЛ, – лечебный прием, который помогает человеку дышать, тем самым нередко спасая ему жизнь. Но, согласитесь, что лежать с трубкой в горле не слишком комфортно. Конечно, если это необходимо, то можно вытерпеть несколько часов. А что если таким образом приходится существовать дни и даже месяцы? Но ученые нашли замену трубке, и теперь больному просто надевают на лицо специальную маску. Подробнее о способах ИВЛ и о новом оборудовании для этой процедуры рассказывает главный врач и генеральный директор АМК Ефим Яковлевич Данилевич.
Необходимость в искусственной вентиляции легких может возникнуть при целом ряде тяжелых состояний. Например, пациент под действием наркоза во время операции не может дышать самостоятельно или человек находится в сознании, но у него снижена концентрация кислорода в крови, и чтобы поддержать ее на нужном уровне, требуются чрезвычайно большие усилия организма. А человек так слаб, что сил у него на это не хватает.
Самый распространенный способ искусственной вентиляции легких на сегодняшний день – использование специальной трубки. Она вставляется в трахею, и через нее в легкие аппаратом ИВЛ нагнетается воздух. Таким образом осуществляется газообмен по схеме вдох-выдох, в результате которого в легкие поступает кислород и из них выводится углекислый газ. Этот способ надежен, но, как и у всякого метода, у него есть свои недостатки. Основной из них заключается в следующем. В момент естественного вдоха в грудной клетке за счет ее расширения создается отрицательное по отношению к атмосферному давление, и воздух затягивается в легкие. А когда проводится традиционная вентиляция легких с помощью трубки и воздух под давлением аппаратом нагнетается в легкие, там создается высокое давление. То есть движение происходит в обратную сторону. При коротких сроках вентиляции – в течение нескольких часов или даже суток – это не приводит к негативным последствиям. Главная цель – заместить функцию дыхания – достигнута, и отрицательные моменты по сравнению с ней несущественны.
Однако есть заболевания, при которых нарушается работа самих легких, например тяжелая форма пневмонии, хронический обструктивный бронхит, бронхиальная астма. И тогда требуется длительно, например в течение месяца, искусственно поддерживать легочную систему. Вот в этих случаях негативные моменты принудительной вентиляции легких через трубку становятся решающими – легкие могут повреждаться.
Мировая медицина давно искала способы, как уменьшить эти негативные последствия. В результате были созданы очень дорогие аппараты ИВЛ, которые не просто нагнетают воздух в легкие, а пытаются «поймать» даже малейшие попытки самого человека вдохнуть и в этот момент помогают ему это сделать. Это позволяет снизить риск повреждения легких и проводить вентиляцию достаточно долго со значительно лучшими результатами, чем при простом способе ИВЛ.
В нашей клинике есть как простой аппарат ИВЛ, так и очень дорогой, который позволяет проводить искусственную вентиляцию легких в течение длительного времени. Наш успешный рекорд – 42 дня полной искусственной вентиляции легких, после чего пациент был выписан из клиники. Но даже с таким дорогостоящим аппаратом приходится вставлять в трахею больного трубку. Чтобы избежать этого, мы приобрели еще один ультрасовременный аппарат Ventilogic plus LS (LS значит life support, то есть поддержка жизни) для инвазивной и неинвазивной вентиляции легких. Этот аппарат обладает широкими возможностями, он безопасен, удобен в использовании и обеспечивает комфортную терапию для пациента.
В ряде случаев, особенно при тяжелых пневмониях, хроническом обструктивном бронхите с помощью Ventilogic plus можно лечить больного, не переводя его на полную искусственную вентиляцию легких и, что особенно важно, не вводя трубку в трахею. Вместо трубки на лицо пациента очень плотно надевается маска. Аппарат ловит момент, когда человек пытается сам хоть чуть-чуть вдохнуть и помогает ему сделать этот вдох.
Маска приносит неудобство только первые несколько минут. Потом, когда кислород начинает поступать в легкие, человеку становится значительно лучше и он привыкает к ней, чего не скажешь о трубке. Если пациента, находящегося в ясном сознании, переводят на искусственную вентиляцию легких и вводят в трахею трубку, она раздражает корень языка, вызывает кашель. Это очень мучительно, и при адаптации к трубке приходится почти всегда прибегать к седативным препаратам. Маска намного комфортнее.
Но сразу хочу подчеркнуть, что наш новый аппарат не может заменить другие аппараты, о которых мы говорили.
На сегодняшний момент в нашей клинике есть линейка аппаратов ИВЛ, и каждый из них имеет свои показания. Если операция длится 2–3 часа, лучшим вариантом будет простой аппарат ИВЛ, главные преимущества которого надежность и безотказность. Если пациент выходит из тяжелейшего состояния, ему необходима длительная вентиляция легких и трубку в трахею вставили, когда человек еще был без сознания, то используется дорогой аппарат, специально разработанный для длительной ИВЛ с введением трубки в трахею. А когда пациент находится в сознании, ему тяжело дышать, но полного перехода на искусственную вентиляцию легких не требуется, что бывает, например, при тяжелых пневмониях, рационально использовать новый ультрасовременный аппарат Ventilogic plus. В нашей клинике с его помощью уже пролечились несколько пациентов, и врачи отмечают эффективность и удобство этого метода.
Все о масках для неинвазивной вентиляции легких (НИВЛ)
Виды масок
Так как же выбрать маску для НИВЛ? Будем разбираться.
Итак, поговорим сначала о видах масок.
Они бывают: по типу прилегания к лицу
по наличию отверстия для выдоха:
по наличию лобного упора маски:
По наличию порта для подачи кислорода:
Размер: как подобрать?
Чтобы подобрать маску, нужно знать ее размер. Обычно производители предоставляют лекало, приложив которое к лицу, можно определить, какой размер вам подойдет. Но если лекала нет, можно ориентироваться на усредненные значения.
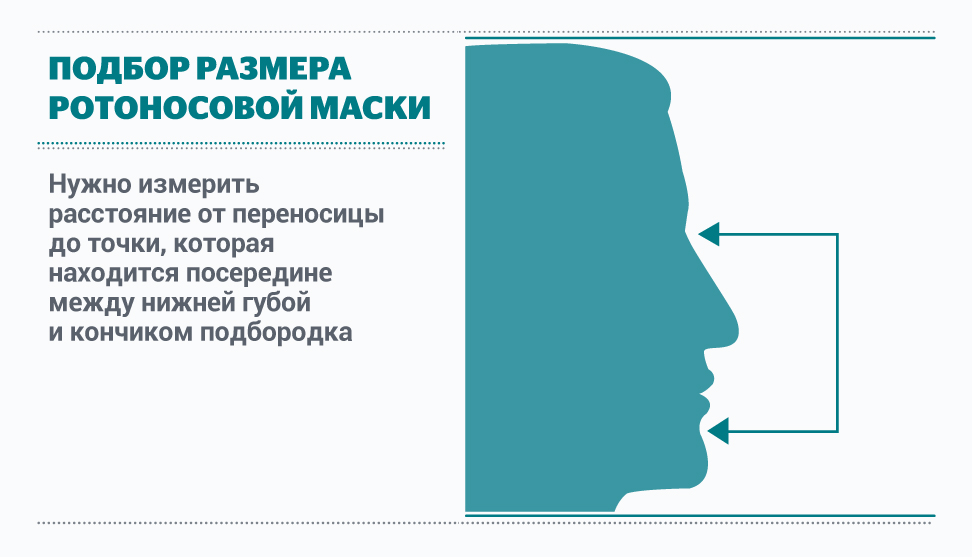
Измерения для подбора ротоносовой маски
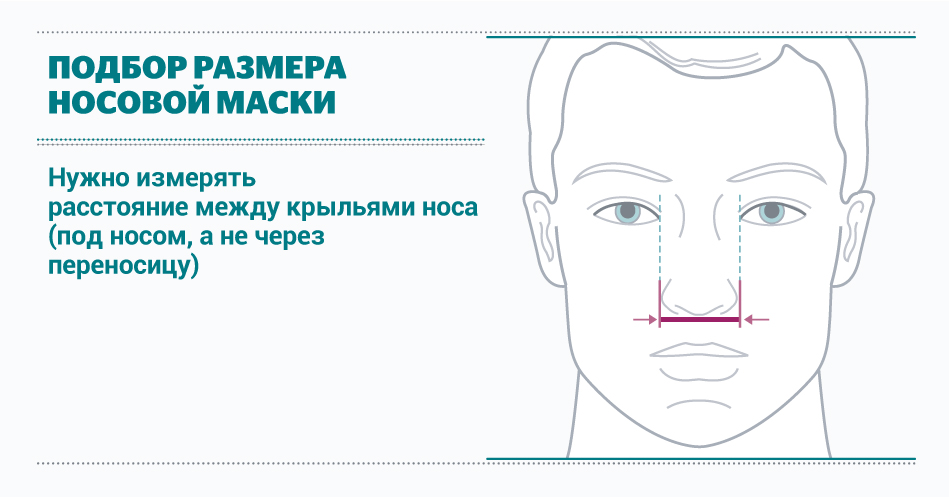
Измерения для подбора носовой маски
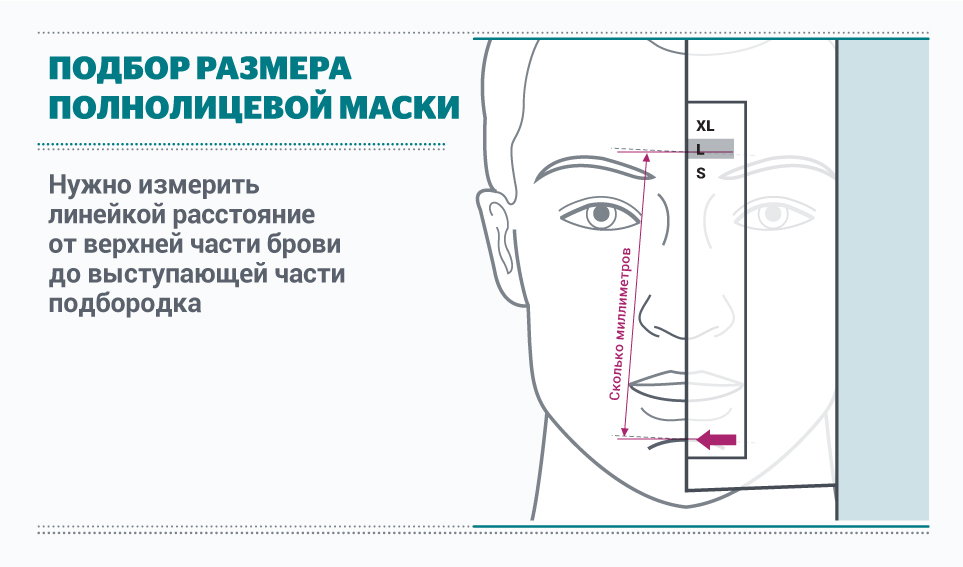
Измерения для подбора полнолицевой маски
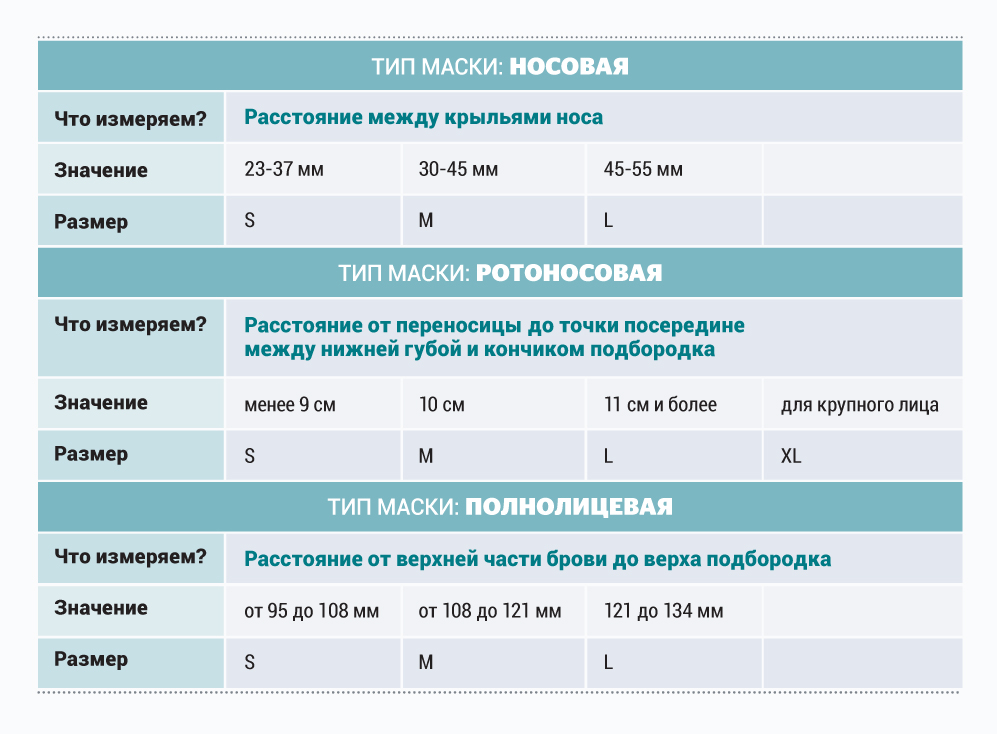
Таблица для правильного подбора размера масок для НИВЛ
Типы масок: подробнее
Носовая маска, как можно догадаться из названия, надевается на нос. Выполнена она обычно в виде чаши округлой формы или пиалы и прилегает к коже вокруг носа. Выбор размера мы обсудили выше. Среди носовых масок тоже есть универсальные, не имеющие размера: «подушечка» такой маски, облегая нос пациента при первом надевании, как бы подстраивается под любую форму и размер носа пациента. Это достигается нанесением жидкого силиконового каучука на поверхность «подушечки».
В чем же преимущество носовой маски? Многим пациентам, которые дышат именно носом, она пришлась по душе. Они отмечают, что привыкание к ней проходит быстрее, чем к ротоносовоей маске, и что подача воздуха ощущается как более плавная. Одна из наших пациенток с ХОБЛ перепробовала разные виды масок, но остановилась именно на носовой: «Как будто я дышу сама, но чуть более интенсивно». К тому же в такой маске можно разговаривать. Да и риск формирования пролежней меньше.
Носовая маска подойдет при синдроме обструктивного апноэ сна, о котором я упоминала в статье про НИВЛ. И когда у пациента уже есть ротоносовая маска и он находится на НИВЛ более 12 часов подряд, носовая маска может служить временной заменой ротоносовой.
Пациент в такой маске должен дышать носом, а не ртом. Иначе воздух, подаваемый аппаратом под давлением, просто будет выходить через открытый рот, не поступая в дыхательные пути. Конечно, существуют ремни для подбородка, которые удерживают рот и челюсть закрытыми, но их использование часто причиняет дискомфорт пациенту.
Что такое канюльная маска? Канюли для СИПАП, также называемые назальные кушионы, являются самыми маленькими по размеру СИПАП-масками. Канюли вставляются в ноздри (а не надеваются на нос) и лежат над верхней губой. Два валика (или подушечки) маски плотно прилегают к вашему носу, поставляя давление более направленным способом, в отличии от носовых СИПАП-масок. Они удобны в использовании для пациентов, которые носят очки, читают. Так же, как и носовые маски, канюли функционируют только при дыхании через нос.
Пример канюльной маски. Фото: Sharon McCutcheon / Unsplash
Ввиду плотного прилегания к ноздрям и фиксации они позволяют пациенту, например, спать на животе. Кроме того, у пациентов-мужчин с бородой такая маска обеспечивает лучшую герметичность.
С психологической точки зрения использование канюльной маски может даваться человеку легче. У нас был один пациент с БАС, у которого даже использование носовой маски вызывало тревогу. Была ли это клаустрофобия или нет, не совсем понятно, однако именно назальные канюли решили эту проблему.
Ротоносовая маска на пациентке с БАС. Фото: Анна Гальперина / Фонд «Живи сейчас», http://als-info.ru/
Для пациентов, страдающих из-за сухости во рту, такие маски будут наилучшим вариантом, потому что увлажненный воздух будет поступать и через рот, и через нос. Кроме того, частые риниты или анатомические изменения носовой полости, искривления носовой перегородки не являются противопоказанием для использования ротоносовой маски в отличие, например, от маски носовой.
Если пациент привык дышать через рот, такая маска также будет хорошим вариантом. Ротоносовые маски хорошо подходят людям с клаустрофобией, так как они прилегают к лицу только снаружи, в отличие от назальных кушионов или назальных СИПАП-масок, которые касаются верхней губы и переносицы или вставляются непосредственно в ноздри.
Однако при использовании ротоносовых масок труднее добиться герметизации, потому что из-за большой поверхности соприкосновения с лицом может возникать утечка воздуха. А утечка воздуха из верхней части маски вызывает сухость и раздражение глаз у некоторых людей.
Еще одним недостатком ротоносовых масок является то, что они затрудняют сон на боку или на животе, затрудняют чтение, просмотр телевизора и ношение очков.
Полнолицевая маска для НИВЛ / Mediflex Homecare. mfhc.ru
Однако к полнолицевой маске труднее привыкнуть, поскольку при ее использовании все лицо находится как бы в замкнутом пространстве. Но у нее много преимуществ.
Иногда пациенты сталкиваются с запотеванием внутренней поверхности маски. В таком случае можно протереть внутреннюю поверхность специальным раствором от запотевания очков.
Большая площадь поверхности выравнивает давление в маске и минимизирует раздражение глаз.
Вентилируемая и невентилируемая маска
Продолжим разбор типов масок согласно классификации. Что такое вентилируемая и невентилируемая маска?
Под вентилируемую и невентилируемую маску подбираются и разные контуры. Все зависит от того, какую именно маску вам посоветует лечащий врач.
Маски с дополнительным портом
Маски с дополнительным портом (дополнительным отверстием) нужны, например, для подсоединения кислорода, Например, при ХОБЛ тяжелой степени зачастую требуется подача дополнительного кислорода, а значит, нужна именно такая маска.
Маски с лобным упором
Проблемы и осложнения при использовании маски
Рассмотрим самые частые проблемы, связанные с использовании маски, с которыми сталкиваются пациенты на НИВЛ.
Во-первых, это вероятность появления красных пятен на коже в области прилегания маски к лицу. В этом случае вначале нужно проверить, а не туго ли она затянута. Если не удалось решить проблему, ослабив ремешки маски, то можно использовать дополнительные гелевые накладки на силиконовую часть маски, мягкие пластыри на кожу в области прилегания маски или лобного упора к лицу. На лице под маской может быть раздражение кожи, воспалительные элементы из-за пренебрежения правилами гигиены.
Во-вторых, при длительном использовании носовых канюль, как мы уже и говорили выше, могут образовываться ранки в носу в месте прилегания силиконовых канюль к носовой полости. В некоторых случаях нужно время для того, чтобы кожа уплотнилась в ответ на воздействие чужеродного объекта, создающего давление на нее — как, например, бывает у людей, которые часто занимаются с гантелями: кожа у основания пальцев у них становится более жесткой, утолщается. Но если спустя время ранки в носу все равно образуются, нужно заменить канюльную маску на носовую или ротоносовую и использовать их попеременно. Причем в то время, пока ноздри отдыхают от канюльной маски, можно смазывать ранки ранозаживляющими, противовоспалительными мазями.
В-третьих, сжатый воздух, даже увлажненный, может сушить слизистые оболочки. Даже если аппарат оснащен увлажнителем, люди с чувствительной слизистой носа (например, с аллергическими ринитами, с хроническими заболеваниями носовых пазух) могут чувствовать сухость. В аппаратах НИВЛ, как правило, есть возможность настроить силу увлажнения воздушной смеси, и эта опция доступна в меню пациента. Кроме того, можно применять дополнительное орошение слизистой носа солевыми растворами для промывания носа, которые можно найти в аптеке.
Если вы просыпаетесь с головной болью после использования маски для CPAP-терапии, причин может быть две: либо чрезмерно высокое давление воздуха, либо проблемы с пазухами носа, такие как, например, хронический воспалительный процесс в них.
Необходимо обратиться к вашему лечащему врачу. Проблемы с пазухами носа также могут проявляться головной болью, отдающей в область за ушами, за скулами или в области лба или глаз. Иногда головные боли бывают вызваны инфекцией носовой полости наподобие синусита. Боль может также быть вызвана заложенностью носа или перепадом давления, который проявляется как боль, или сухостью пазух от воздуха, проходящего под давлением.
Кстати, в тексте «Домой на инвазивной вентиляции легких: не страшно ли это?» Варвара Брусницына рассказывает, какие переживания возникают у людей, когда появляется альтернатива находиться дома на аппарате НИВЛ. Врач подробно объясняет, как происходит перевод пациента домой, как к нему подготовиться и что предусмотреть. Читайте по ссылке.
Уход за маской
За масками любых видов и типов необходимо ежедневно ухаживать.
Резюме: как выбрать идеальную маску?
Так как же выбрать идеальную для вас маску для НИВЛ? Во-первых, нужно правильно подобрать размер. Во-вторых, вы не должны испытывать сильный дискомфорт при первом надевании маски. К сожалению, многих осложнений, которые возникают при использовании масок, не избежать, но их можно и нужно профилактировать.
Сейчас выбор масок очень широк, производители улучшают их свойства. Но какая маска подойдет именно вам, знаете только вы и, возможно, для того чтобы остановиться на идеальной маске, нужно попробовать несколько вариантов. У меня был пациент, который попробовал 10 (!) разных видов масок, а остановился на одиннадцатом. Он говорил: «Да, черт возьми, они дорогие, но то улучшение, которое я ощущаю после использования аппарата, для меня важнее, поэтому я и искал удобную для меня маску».
Материал подготовлен с использованием гранта Президента Российской Федерации, предоставленного Фондом президентских грантов.