Как защитить печень при коронавирусе
Структура статьи
Хотя новая коронавирусная инфекция (COVID-19) наиболее тяжело поражает легкие, сейчас хорошо известно, что эта инфекция характеризуется высокой активностью воспаления, поражением кровеносных сосудов с образованием в них тромбов и поражением различных органов и систем организма.
Желудочно-кишечный тракт – входные ворота для вируса.
Вирус проникает в организм не только через дыхательные пути, но и через клетки желудочно-кишечного тракта и печени, на поверхности которых также обнаружены рецепторы (или входные ворота) для вируса. Поэтому особенностью COVID-19 является высокая частота симптомов со стороны органов пищеварения. Примерно у 15% больных, переносящих COVID-19, наблюдаются тошнота и рвота, потеря аппетита, послабление стула, боль в животе. Иногда эти симптомы оказываются первыми проявлениями болезни, то есть предшествуют симптомам со стороны дыхательной системы, лихорадке и др. Именно поэтому экспертами в мире сделано заключение, что все пациенты с впервые появившимися желудочно-кишечными жалобами, должны проходить тестирование на COVID-19.
Кроме того, примерно у 1/3 больных, особенно при тяжелом течении COVID-19, наблюдаются изменения в биохимическом анализе крови, свидетельствующие о поражении печени (повышение АСТ, АЛТ, билирубина, щелочной фосфатазы, гамма-глутамилтрансферазы).
Более высок риск заражения вирусом, а также осложнений этой инфекции у больных, имевших до COVID-19 какое-либо хроническое заболевание органов пищеварения. Кроме того, отрицательное действие на органы пищеварения может оказывать назначаемое сложное лечение COVID-19, в частности нестероидные противовоспалительные (ибупрофен и др.), антибиотики, противовирусные препараты и др.
Как себя вести в период пандемии пациенту с хроническим заболеванием печени и желудочно-кишечного тракта?
В связи с риском более тяжелого течения COVID-19 и развития обострения заболевания пациентам, имеющим хронические заболевания органов пищеварения, необходимо особенно тщательно соблюдать все санитарно-эпидемиологические меры для снижения риска инфицирования.
Таким пациентам показано проведение профилактической вакцинации. Исключение составляют больные аутоиммунными заболеваниями (такими как аутоиммунный гепатит, болезнь Крона, язвенный колит, аутоиммунный панкреатит). В таких случаях пациенту рекомендуется проконсультироваться со специалистом гастроэнтерологом перед принятием решения о вакцинации.
К наиболее уязвимым категориями больных, имеющих более высокий риск осложнений в связи с развитием COVID-19, относятся:
Все пациенты групп риска в период пандемии должны продолжать лечение своего основного заболевания, согласованное с лечащим врачом.
В частности, должна быть продолжена терапия противовирусными препаратами хронического гепатита В и С. В случаях впервые выявленного в период пандемии вирусного гепатита противовирусная терапия может быть назначена. Следует иметь в виду информацию, что некоторые противовирусные препараты (софосбувир и другие), применяющиеся для лечения вирусного гепатита, как показали исследования, оказывают подавляюще действие на COVID-19. Возможность начала противовирусной терапии или целесообразность отложить ее проведение на постэпидемический период необходимо согласовать с лечащим врачом- гепатологом.
Пациенты с аутоиммунными заболеваниями, получающие иммуносупрессивные препараты (преднизолон, азатиоприн, метотрексат, биологические препараты моноклональных антител и др), должны продолжать лечение, не снижая дозировок и не предпринимая самостоятельных попыток отмены лечения. Наиболее важным для больного является поддержание ремиссии аутоиммунного заболевания. К тому же эта иммуносупрессивная терапия в случаях инфицирования снижает риск развития наиболее тяжелой формы COVID-19, сопровождающейся так называемым цитокиновым штормом.
Если Вы все-таки заболели COVID-19
Важно сообщить врачу, проводящему терапию COVID-19, об имеющемся у Вас хроническом заболевании, а также о принимаемых лекарственных препаратах.
Это позволит врачу выбрать наиболее безопасное для Вас лечение, избежать назначения лекарств, которые могут неблагоприятно взаимодействовать с постоянно принимаемыми Вами препаратами.
Если у Вас хроническое заболевание печени, при инфицировании COVID-19 следует избегать передозировки парацетамола (не более 2 грамм в сутки), а также минимизировать прием нестероидных противовоспалительных препаратов. Не отменять постоянно получаемое по поводу заболевания печени лечение, обсудить с лечащим врачом добавление препарата урсодезоксихолиевой кислоты для профилактики и лечения лекарственного повреждения печени.
Если у Вас аутоиммунное заболевание печени или кишечника, врачи рекомендуют продолжать постоянно принимаемую терапию, но прием таких препаратов как азатиоприн, метотрексат может быть временно приостановлен.
Последствия COVID-19 у больных с заболеваниями органами пищеварения
Перенесенная тяжелая инфекция может привести к обострению и декомпенсации хронического заболевания печени, особенно на стадии цирроза печени. Редко наблюдается тяжелая реакция на применяемые препараты для лечения COVID-19 в виде лекарственного гепатита. Такое заболевание может развиться и у пациентов с прежде здоровой печенью. Еще реже вирус и лекарства могут спровоцировать развитие впервые аутоиммунного заболевания печени.
Поэтому все пациенты, перенесшие COVID-19, должны контролировать биохимический анализ крови после разрешения инфекции и при сохранении отклонений в биохимических показателях обратиться к врачу-гепатологу.
Поэтому во всех случаях развития после COVID-19 болей в животе, изжоги, тошноты, диареи и вздутия кишечника следует обратиться к врачу гастроэнтерологу и провести полное обследование для уточнения причины и проведения соответствующего лечения.
Как защитить печень при коронавирусе
Новый коронавирус, вызывающий острый респираторный синдром (SARS-CoV-2), в настоящее время, по оценкам специалистов, заразил более 200 млн чел. во всем мире. В клинической картине наряду с острым респираторным дистресс-синдромом отмечается также поражение печени у больных с COVID-19, обуславливаемое прямым действием SARS-CoV-2. На современном этапе проводятся научные исследования возможных механизмов поражения печени. Предварительное исследование показало, что SARS-CoV-2 может напрямую связываться с АПФ2-позитивными холангиоцитами и может вызывать нарушение функции печени [1]. Сходные данные приводят G. Feng и соавт. в своей работе [2]. Также иммуноопосредованное воспаление при тяжелых формах COVID-19 сопровождается высоким уровнем СРБ, D-димера, интерлейкина-6, ферритина, что способствует повреждению печени [3]. Гипоксия, связанная с пневмонией, также может обуславливать повреждение гепатоцитов и может способствовать развитию печеночной недостаточности у пациентов с тяжелым течением COVID-19 [4]. Лекарственное поражение печени в свою очередь является фактором, способствующим повышению уровня биохимических показателей в крови у многих пациентов с COVID-19 [5]. Во время клинического течения болезни, связанной с COVID-19, было замечено, что повреждение печени обнаруживается у значительной части пациентов, и особенно у тех, кто находится в тяжелом или критическом состоянии [6, 7]. Замечено, что имеющиеся у больных хронические заболевания печени усугубляют течение COVID-19. Более высокая частота повреждения печени отмечается у тяжелых пациентов с инфекцией SARS-CoV-2. Имеется мнение, что крайне тяжелый COVID-19 служит независимым фактором риска повреждения печени. В случаях COVID-19 с летальным исходом частота поражений печени может достигать 58,1–78 % [8]. С момента госпитализации больных коронавирусной инфекцией лечащие врачи обращают внимание на повышение уровня биохимических показателей (АЛТ, АСТ, общий билирубин), характеризующих повреждение печени [9]. Нарушение функции печени сопровождается умеренным повышением уровня общего билирубина. Как правило, повышение аминотрасфераз отмечается в 1–3 раза от верхней границы нормы. В исследовании Q. Cai и соавт. нормальный уровень АЛТ отмечен у 49,79 %, а АСТ – у 63,09 % пациентов [10, 11].
В настоящее время еще не до конца понятно, относятся ли изменения клинико-биохимических показателей печени у пациентов с COVID-19 к диагностированным ранее заболеваниям печени или же они отражают повреждение печени непосредственно при COVID-19. В последнее время частота повреждений печени у пациентов с COVID-19, согласно данным различных исследований, варьируется от 14 до 53 % [4]. На наш взгляд, особое внимание следует уделять пациентам с COVID-19, относящимся к группам риска, таким как перенесшие трансплантацию печени, получающие иммуносупрессанты, а также больным, страдающим циррозом печени, хроническими гепатитами, гепатоцеллюлярной карциномой, либо при проведении противовирусной терапии [12–14].
Цель исследования: изучение клинико-биохимических изменений и поражения печени у больных с COVID-19 при неблагоприятном исходе болезни.
Материалы и методы исследования
В качестве материала для исследования использованы истории болезни 79 пациентов, умерших от COVID-19, вызванной SARS-CoV-2. Из них было выбрано для анализа 28 больных, имеющих поражение печени. У всех пациентов была достоверно идентифицирована с помощью полимеразной цепной реакции (ПЦР) инфекция SARS-CoV-2. Критерием включения в исследование было наличие поражения печени больных, имеющих характерные симптомы коронавирусной инфекции и наличие SARS-CoV-2, определенные с помощью ПЦР.
Результаты исследования и их обсуждение
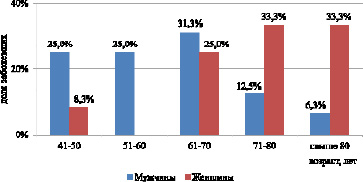
В ходе исследования нами было выявлено, что при неблагоприятном исходе болезни от COVID-19 у 35,4 % от общего числа пациентов имелись поражения печени. При этом количество мужчин среди заболевших с поражением печени составляло 57,1 %. Возрастная структура больных представлена на рис. 1. Из рис. 1 видно, что основную группу больных в возрасте от 41 до 70 лет составляют пациенты мужского пола. У женщин в выборке максимальные значения показателей преобладали в возрастной группе от 70 лет и выше (33,3–33,4 %).
Рис. 1. Возрастная структура больных с поражением печени при COVID-19, n = 28
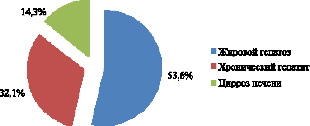
Рис. 2. Структура заболеваний печени при COVID-19, n = 28
Интересно отметить отсутствие заболеваний печени у женщин в возрастной группе 51–60 лет. Можно заметить также, что тенденции у мужчин и женщин, связанные с заболеванием печени, прямо противоположны. Так, у мужчин показатель сначала возрастает (25,0–31,3 %), затем убывает (12,5 % в интервале 71–80 лет) и далее до 6,3 % – свыше 80 лет. У женщин, наоборот, в возрастной динамике показатель все время возрастает (8,3–25,0 %, в интервале 41–70 лет), затем стабилизируется в интервале 71–80 лет и выше.
Пациенты с хроническими заболеваниями печени (ХЗП) могут быть более предрасположены к тяжелым клиническим последствиям COVID-19, включая гипоксию и гипоксемию, возникающие при тяжелой пневмонии и цитокиновом шторме [15, 16]. Неалкогольная жировая болезнь печени, при метаболическом синдроме (сахарный диабет, ожирение), хронические гепатиты, цирроз печени, возникающий при хронических вирусных гепатитах В, С и D – все эти заболевания могут быть основными причинами повреждения печени у пациентов с COVID-19. Не исключено также, что пациенты с ХЗП являются более восприимчивыми к инфицированию SARS-CoV-2, что приводит к еще более тяжелым повреждениям печени.
Выявленные нами заболевания печени у пациентов при COVID-19 представлены на рис. 2. Обращает на себя внимание, что наибольшее количество среди пациентов с COVID-19 занимают больные с жировой дистрофией печени – жировым гепатозом (53,6 %). Хронический гепатит наблюдается у 32,1 %, цирроз печени в 14,3 % от общего числа случаев. Все эти заболевания печени в основном встречались на фоне сердечно-сосудистых патологий и сахарного диабета.
В ранее проведенных исследованиях ситуации с коронавирусом различными авторами было установлено, что SARS-CoV и MERS-CoV вызывают непосредственное повреждение печени у инфицированных пациентов. При COVID-19 также были обнаружены существенные отклонения в функциональном состоянии печени, которые коррелировали с прогрессированием и тяжестью инфекционного процесса [12]. Наши исследования также подтверждают наличие отклонений в функциональном состоянии печени и закономерности в прогрессировании заболевания ее с тяжестью инфекционного процесса.
В опубликованных статьях, анализирующих состояние печени у китайских пациентов с COVID-19 из Уханя (Китайская Народная Республика), было показано, что у 14–53 % из них регистрировались изменения биохимических показателей. А в 2–11 % от общего числа случаев инфекция развивалась на фоне хронических заболеваний печени. Повышение активности АЛТ/АСТ (аланиновая и аспарагиновая аминотрансферазы), как правило, не превышало 1,5–2 норм от верхней границы нормы и сопровождалось незначительным увеличением концентрации в крови общего билирубина [7]. Повышение уровня трансаминаз, снижение концентрации тромбоцитов, а также низкий уровень альбумина в крови, в момент поступления в стационар коррелируют с более высокими показателями летальности больных.
В ходе ретроспективного исследования больных, имеющих поражения печени, нами показано, что у большинства пациентов с COVID-19 имелись отклонения лабораторных показателей печеночного статуса от нормы, связанные с цитолитическим ее повреждением. Отмечается также незначительное повышение уровня активности АЛТ и АСТ (рис. 3).
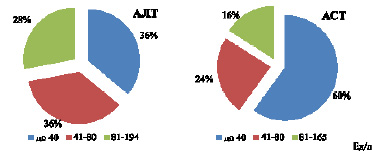
Рис. 3. Показатели АЛТ и АСТ в крови при COVID-19, n = 25
В норме АЛТ для мужчин старше 18 лет составляет менее 41 Ед /л, у женщин менее 33 Ед/л. При хроническом гепатите для активности АЛТ характерно обычное превышение нормы более 4 раз. На рис. 3 такой показатель отмечен в 28 % случаев (81–194 Ед/л), т.е. несколько выше, чем 4 раза. Для АСТ – норма для мужчин старше 18 лет менее 40 Ед/л, женщин – менее 32 Ед/л. Превышение нормы АСТ в 4 раза наблюдается в группе, состоящей из 16 % пациентов. Такие показатели выше, чем отмечены в работе Шу-Юань Сяо [7]. Такие группы, у которых показатели превышают норму в 4 и более раз (81–194 Ед/л для АЛТ и 81–165 Ед/л для АСТ), можно отнести к группам повышенного риска. Четырехкратное и более превышение показателей от нормы свидетельствует о наличии у пациентов острой вирусной инфекции, усугубляющей тяжесть поражения печени.
Показатели, в пределах нормы, активности АЛТ и АСТ отмечаются у 36 % и 60 % соответственно. Показатели до 1,5–2 раз выше нормы (41–80 Ед/л) отмечаются в 36 % и 24 % соответственно, для АЛТ и АСТ.
Желтушное окрашивание тканей (склеры, кожи) и тканевой жидкости, происходящее вследствие повышения общего уровня билирубина в сыворотке крови, у значительной части больных не наблюдалось. Лишь у 4 % пациентов отмечалось незначительное превышение уровня общего билирубина (21–35 мкмоль/л), в норме от 0,5 до 20,5 мкмоль/л. Также наблюдалось одновременное снижение концентрации в крови общего белка, у 54,2 % пациентов (44–63 г/л) и альбумина – у 60 % (22–34 г/л). Исследование функции почек показало, что уровни креатинина и мочевины были выше нормы у 20 % пациентов с COVID-19. Также обращает на себя внимание снижение количества тромбоцитов у 33,3 % пациентов (ниже 180 х10**9/л), при норме 180–320 х10**9/л.
Уровень протромбинового индекса у 96,4 % пациентов оставался в пределах нормы, и только у одного больного отмечалось снижение данного показателя ниже нормы.
Заключение
Патологические изменения при неблагоприятном исходе от COVID-19 в печени встречались в нашем исследовании у 35,4 % больных. Наибольшее количество среди пациентов с инфекцией COVID-19 занимают больные с жировой дистрофией печени – жировым гепатозом (53,6 %). Хронический гепатит наблюдается у 32,1 %, цирроз печени в 14,3 % от общего числа случаев. К основным клинико-биохимическим показателям этих изменений можно отнести незначительное увеличение уровня ферментов печени (АЛТ, АСТ). Показатели активности трансаминаз АЛТ и АСТ, превышающих норму в 4 раза, в нашем исследовании наблюдались у 28 % и 16 % соответственно. Уровень общего билирубина у 96,0 % пациентов оставался в пределах нормы. Также у больных COVID-19 с поражением печени было зарегистрировано снижение общего белка, альбумина, тромбоцитов и протромбинового индекса. Все больные, имеющие патологию печени, инфицированные COVID-19, на наш взгляд, нуждаются в дальнейшем тщательном наблюдении для своевременной оценки возможных последствий и улучшения качества лечения. Характер повреждений в печени непосредственно при COVID-19 изучен недостаточно и требует дальнейшего уточнения.
Печень после коронавируса: как восстановить печень после ковида? Лечение, препараты, рекомендации
Коронавирус способен дать очень серьезные осложнения на весь организм. Печень относится к тем органам, которые страдают от перенесенной инфекции в первую очередь. Чтобы сгладить последствия, нужно приступать к ее восстановлению как можно раньше.
Что происходит с печенью при лечении коронавируса
Коронавирусная инфекция не изучена до конца, но уже сейчас врачи понимают, что она очень коварна. У переболевших могут быть серьезные осложнения. Очень многие люди, перенесшие COVID-19, жалуются на проблемы с печенью.
Вред приносит и лечение коронавирусной инфекции. Очень многие препараты, которые назначают при COVID-19, токсичны. К ним относятся противовирусные лекарства, а также антибиотики при лечении осложнений.
При COVID-19 назначают препараты, которые используют как противомалярийные лекарства и медикаменты для лечения ВИЧ. Именно их считают наиболее гепатотоксичными.
Зачем нужно восстанавливать печень после перенесенного заболевания
Негативное влияние коронавируса на легкие и печень уже доказано. Но в каждом случае степень поражения разная. Некоторым переболевшим достаточно пропить что-то для профилактики, укрепления организма, подпитки печени, а другим назначают более серьезные гепатопротекторы.
Печень выполняет в организме целый ряд важнейших функций. Она является главным «фильтром». От ее работы зависит здоровье других органов и систем. При повреждении печени ей обязательно нужно помочь, чтобы восстановить ее клетки.
Сколько времени уходит на восстановление печени после коронавируса
Длительность восстановления после COVID-19 зависит от тяжести поражения, от возраста переболевшего, его состояния. Все очень индивидуально. В самых простых случаях печень восстанавливается на 1-3 месяца. Если орган был поражен сильно, может потребоваться больше года, а некоторые изменения могут оказаться и вовсе необратимыми.
Чтобы сократить период восстановления, нужно приступать к приему препаратов для лечения и профилактики своевременно. Затягивать с этим нельзя, так как клетки печени разрушаются, со временем состояние переболевшего ухудшается.
Восстановление печени после коронавируса
У многих людей возникает вопрос о том, что делать после перенесенной инфекции, как лечить организм. Поражение печени при коронавирусе диагностируют лабораторным путем. Если пациент принимает препараты с высоким уровнем токсичности, ему необходимо с определенной периодичностью сдавать анализы. При выявлении повышения концентрации печеночных ферментов нужно немедленно приступать к восстановлению и лечению. Увеличение показателя указывает на то, что клетки печени начинают разрушаться.
Если нарушения уже серьезные, появляются определенные симптомы, которые нельзя игнорировать:
При появлении признаков, указывающих на поражение печени, нужно обратиться к врачу. Затягивать с этим нельзя, так как на более поздних стадиях разрушения вылечить орган уже сложнее.
Для ускоренного восстановления печени врачи назначают различные препараты. В каждом случае рекомендации могут быть разными. Все зависит от степени поражения печени, от состояния переболевшего коронавирусом. Для восстановления и лечения используют следующие препараты:
План терапии и дозировки препаратов врачи подбирают индивидуально. Если печень поражена сильно, возможно и стационарное лечение.
Восстановить печень можно и народными средствами, если поражение не очень значительное. Часто врачи назначают комплексное лечение, прописывают отвары и настои как дополнение к медикаментозной терапии.
Наиболее эффективны следующие народные средства:
Некоторые врачи советуют пить минеральную воду. Но она должна быть лечебной. Употреблять такие напитки можно строго в соответствии с рекомендациями лечащего гепатолога или терапевта, чтобы не навредить печени.
На стадии восстановления очень важно соблюдать диету. Без этого лечение даже самыми лучшими препаратами не даст нужного эффекта. Врачи рекомендуют придерживаться следующих правил:
На стадии восстановления полезно выпивать утром натощак стакан теплой воды с добавлением лимонного сока, а на ночь принимать 1 ст. л. нерафинированного оливкового масла.
Составляя меню, нужно включать в него побольше продуктов, полезных для печени. К ним относят:
Хлеб лучше употреблять не в свежем, а в подсушенном виде. Полезны сухарики, их можно добавлять в бульоны. Свежие фрукты есть запрещено. Перед употреблением их лучше запечь.
Рекомендации специалистов
Для быстрого восстановления печени после перенесенного COVID-19 нужно строго соблюдать рекомендации лечащего врача. В каждом случае они индивидуальны. Но есть и общие советы, которые актуальны для всех:
Восстановление печени – это достаточно длительный процесс. Нужно запастись терпением и строго соблюдать все рекомендации. Сдача анализов поможет держать лечение под контролем.
Коронавирус и препараты, которые вынуждены принимать люди для лечения инфекции, негативно влияют на печень. Но специалисты советуют применять гепатотоксичные лекарства только тогда, когда это на самом деле необходимо. Важно помнить о потенциальном вреде для этого органа. Восстановление и лечение печени после коронавируса может занять несколько месяцев, а некоторые изменения могут даже оказаться необратимыми.
Как защитить печень при коронавирусе
Сегодня, в условиях пандемии COVID-19, специалисты обращают особое внимание на пациентов с хроническими заболеваниями печени. Они также отмечают, что препараты, которые применяются для лечении новой коронавирусной инфекции, оказывают негативное влияние на этот жизненно важный орган. Для тех и других категорий пациентов в текущих эпидемиологических условиях они рекомендуют прием особых гепапротекторов.
Леонид Борисович Лазебник, д.м.н., профессор кафедры поликлинической терапии МГМСУ им. А.И. Евдокимова, президент Научного общества гастроэнтерологов России (НОГР): «Хронические заболевания печени являются дополнительными факторами риска при коронавирусной инфекции. Например, часто при неалкогольной жировой болезни печени (НАЖБП) сопутствующей болезнью, осложнением является сахарный диабет 2-го типа, который в свою очередь резко ухудшает прогноз при COVID-19. Кроме того, по наблюдению западных специалистов, чем сильнее поражение печени, тем тяжелее течение коронавирусной инфекции и выше летальность от поражения легких».
При COVID-19 повреждение печени происходит за счет непосредственного воздействия вируса SARS-CoV-2, тканевой гипоксии, которая развивается на фоне легочной недостаточности. Все это усугубляется токсическим воздействием продуктов метаболизма, например, повышенным уровнем аммиака. Если его уровень повышается, то это приводит к двум негативным последствиям. Во-первых – к повреждению клеток головного мозга и развитию энцефалопатии. Усталость, физическая или интеллектуальная, может говорить о повышенном уровне аммиака в организме. Во-вторых – к повреждению тканей печени и образованию фиброза.
Также, по словам специалиста, большинство препаратов, рекомендованных для лечения COVID-19: интерфероны, противомалярийные препараты, другие лекарственные средства, – обладают свойством токсического воздействия на печень. Это отмечено в мартовских рекомендациях Европейского общества по изучению печени (EASL).
О препарате «Гепа-Мерц» (L-орнитин L-аспартат)
«Гепа-Мерц» – оригинальный гепатопротектор-детоксикант для лечения заболеваний печени от самых ранних стадий до цирроза. С 2016 года включен в Рекомендации по лечению неалкогольной жировой болезни печени (НАЖБП) Научного общества гастроэнтерологов России.[1]В его состав входят две естественные для организма аминокислоты: L-орнитин и L-аспартат. «Гепа-Мерц» обладает детоксикационным действием, снижая повышенный уровень аммиака (токсина) в организме, способствуя нормализации работы печени («печеночных проб» АЛТ, АСТ, ГГТП), помогая снижению выраженности астенического синдрома и улучшению обмена веществ. Может применяться пациентами, страдающими сахарным диабетом.
Более подробная информация на сайте www.hepa-merz.ru
Merz Pharma – мировой лидер в области эстетической медицины и ботулинотерапии. Семейная компания с более чем 100-летней историей насчитывает около 3000 сотрудников в 34 странах мира, обладает собственной научно-исследовательской базой, имеет устойчивое финансовое положение и показывает непрерывный рост. Компания постоянно работает над расширением уникального продуктового портфеля для проведения минимально-инвазивных и неинвазивных эстетических процедур, а также активно развивает направление ботулинотерапии в области терапии двигательных расстройств. Кроме того, Merz производит средства для ухода за кожей и целый ряд высококачественных безрецептурных препаратов. Штаб-квартира компании находится во Франкфурте (Германия). Прибыль Merz Pharma за 2018/2019 финансовый год составила более 1 млрд евро.
Более подробная информация на сайте www.merz.com
Российское подразделение Merz работает с 1997 года. По данным IMS Health входит в список 70 крупнейших фармкомпаний России.Российский филиал занимает второе место в мире по объемам продаж среди всех подразделений Merz Pharma.
Более подробная информация на сайте www.merz.ru
[1] НЕАЛКОГОЛЬНАЯ ЖИРОВАЯ БОЛЕЗНЬ ПЕЧЕНИ: КЛИНИКА, ДИАГНОСТИКА, ЛЕЧЕНИЕ(рекомендации для терапевтов, 2-я версия) Утверждены XVI съездом Научного общества гастроэнтерологов России и XI Национальным конгрессом терапевтов 25 ноября 2016 г.