Q65 8 что за диагноз
Дисплазия тазобедренных суставов и болезнь Пертеса
Общая информация
Краткое описание
Приложение 15 к приказу
Республики Беларусь
13.06.2006 №484
КЛИНИЧЕСКИЕ ПРОТОКОЛЫ
диагностики и хирургического лечения больных
с дисплазией тазобедренных суставов и болезнью Пертеса
1.2. Показания и противопоказания к хирургическому лечению.
1.2.1. Показанием к операции служит инконгруэнтность суставных поверхностей, нарушение соотношений в тазобедренном суставе, нестабильность сустава, что проявляется уменьшением угла Виберга до 20° и менее, разрывом линии Шентона и латерализацией головки бедра. Вмешательство должно быть выполнено при отсутствии коксартроза или его начальных стадиях (не позднее I-II стадии процесса).
Показания к операции по международной статистической классификации болезней и проблем, связанных со здоровьем (10 пересмотр):
Врожденный вывих бедра односторонний (Q65.0);
Врожденный вывих бедра двусторонний (Q65.1);
Врожденный вывих бедра неуточненный (Q65.2);
Врожденный подвывих бедра односторонний (Q65.3);
Врожденный подвывих бедра двусторонний (Q65.4);
Коксартоз в результате дисплазии двусторонний (M16.2).
1.2.2. Противопоказания к хирургическому лечению делятся на абсолютные и относительные.
Абсолютными являются:
острые инфекционные заболевания;
хронические инфекционные заболевания в стадии обострения;
психические заболевания в стадии обострения;
острые соматические заболевания;
хронические соматические заболевания в стадии суб- и декомпенсации.
Относительные противопоказания:
хронические соматические заболевания в стадии ремиссии;
грубые анатомические изменения со стороны сочленяющихся поверхностей тазобедренного сустава.
2. Клинический протокол диагностики и хирургического лечения пациентов с болезнью Пертеса.
2.1. Обоснование выбора методики.
Болезнь Пертеса относится к группе остеохондропатий и характеризуется развитием аваскулярного некроза головки бедра. Заболевание проходит ряд стадий и часто заканчивается формированием грубой деформации головки бедренной кости с увеличением ее размеров с последующей вторичной деформацией вертлужной впадины, развитием подвывиха и относительной гипертрофией большого вертела. Возникшая ин конгруэнтность суставных поверхностей и нарушение соотношений в сочленении являются причиной развития раннего коксартроза и инвалидизации больного, что придает проблеме не только медицинскую, но и социальную значимость.
До последнего времени основным методов лечения являлся консервативный, однако его низкая эффективность, высокий процент неудовлетворительных результатов и невозможность восстановления нормальных соотношений в тазобедренном суставе привели к пересмотру в выборе тактики лечения. Практиковавшиеся ранее хирургические способы лечения (туннелезация шейки и головки бедренной кости, введение в шейку алло- и аутотрансплантатов, вмешательства на мягких тканях области тазобедренного сустава) так же оказались не способными изменить ситуацию в лучшую сторону кардинальным образом.
На сегодняшний день хирургическая тактика лечения на ранних стадиях процесса (II-III стадии) направлена на профилактику формирования деформации головки бедра и его подвывиха и базируется на принципе «перманентного матричного моделирования» головки бедренной кости вертлужной впадиной после выполнения тройной остеотомии таза.
В стадии исхода, когда соотношения в суставе уже нарушены и имеется деформация головки бедра задачей вмешательства является восстановления правильных соотношений в суставе и профилактика коксартроза. Наиболее перспективными вмешательствами при этом являются тройная остеотомия таза и комплекс многоцелевых остеотомий бедренной кости, включающий ротационные и двойные остеотомии.
2.2. Показания и противопоказания к хирургическому лечению.
2.2.1. Показанием к операции по международной статистической классификации болезней и проблем, связанных со здоровьем (10 пересмотр):
Болезнь Пертеса (M91.1).
Показанием к операции на ранних стадиях болезни Пертеса (II-III стадии) служит увеличение поперечного размера фрагментированной головки бедренной кости до размеров, превышающих протяженность впадины, что сопровождается формированием подвывиха.
Показанием к операции в стадии исхода болезни Пертеса являются инконгруэнтность суставных поверхностей, нарушение соотношений в тазобедренном суставе, снижение стабильности сустава (уменьшением угла Виберга менее 20°). Реконструктивно-восстановительное вмешательство должно быть выполнено при отсутствии коксартроза или на его начальных стадиях (не позднее I-II стадии коксартроза).
2.2.2. Противопоказания к хирургическому лечению делятся на абсолютные и относительные.
Абсолютные противопоказания:
острые инфекционные заболевания;
хронические инфекционные заболевания в стадии обострения;
психические заболевания в стадии обострения;
острые соматические заболевания;
хронические соматические заболевания в стадии суб- и декомпенсации.
Относительные противопоказания:
хронические соматические заболевания в стадии ремиссии;
грубые анатомические изменения со стороны сочленяющихся поверхностей тазобедренного сустава.
Диагностика
1.3.2. Лабораторное и функциональное обследование:
общий анализ крови;
общий анализ мочи;
анализ крови на группу и резус-фактор;
биохимическое исследование крови: общий белок и его фракции (а, в, у), билирубин (непрямой, прямой), глюкоза, мочевина, щелочная фосфатаза, аланинаминотрансфераза (далее-АлАТ), аспаспартатаминотранс- фераза (далее-АсАТ), электролиты (K, Na, Cl, Ca);
коагулограмма: протромбиновый индекс (далее-ПТИ), уровень фибриногена и активированного частичного тромбопластинового времени (далее-АЧТВ), тромбиновое время (далее-ТВ);
исследование крови на реакцию Вассермана (далее-RW); исследование функции внешнего дыхания (спирография); электрокардиография (далее-ЭКГ).
1.3.4. Клиническое консультирование и обследование врачей:
педиатра (терапевта), невролога, кардиолога, эндокринолога, гематолога и других специалистов по показаниям.
1.3.5. Анестезиологическое обследование.
Больной осматривается врачом-анестезиологом-реаниматологом после проведенного лабораторного и функционального обследования. По показаниям согласовывается проведение дополнительного обследования, консультирования смежными специалистами, выполнение подготовительных лечебных мероприятий.
2.3.2. Лабораторное и функциональное обследование:
общий анализ крови;
общий анализ мочи;
анализ крови на группу и резус-фактор;
коагулограмма: ПТИ, уровень фибриногена и АЧТВ;
биохимическое исследование крови: общий белок с его фракциями, АлАТ, АсАТ, билирубин с его фракциями, глюкоза, мочевина, электролиты (K, Na, Cl, Ca);
исследование крови на RW;
исследование функции внешнего дыхания (спирография);
ЭКГ.
2.3.4. Клиническое консультирование и обследование врачей:
педиатра (терапевта), невролога, кардиолога, эндокринолога, гематолога и других специалистов по показаниям.
2.3.5. Анестезиологическое обследование.
Больной осматривается врачом-анестезиологом-реаниматологом после проведенного лабораторного и функционального обследования. По показаниям согласовывается проведение дополнительного обследования, консультирования смежными специалистами, выполнение подготовительных лечебных мероприятий.
Лечение
Другие виды перитонита (K65.8)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Примечание 1
В данную подрубрику включены различные по этиологии и патогенезу, не связанные между собой воспалительные процессы в брюшине:
1. Хронический пролиферативный перитонит.
2. Брыжеечный/ая:
— жировой некроз;
— сапонификация (омыление при панкреатите).
3. Перитонит, вызванный:
— желчью;
— мочой.
Период протекания
Как правило, протекают хронически.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Этиология и патогенез
Морфологически отмечается утолщение брюшины с минимальным количеством спаек и неинфицированным выпотом. Процесс, как правило, носит отграниченный характер.
Брыжеечный жировой некроз (мезентериальный панникулит)
Этиология неизвестна. Предполагается, что брыжеечный жировой некроз представляет собой вариант ретроперитонеального фиброза.
В воспалительный процесс обычно вовлечен свод брыжейки тонкой кишки. Происходит значительное утолщение в целом нормальной жировой дольчатости и брыжейка утрачивает прочность. Повсеместно наблюдаются зоны неправильной формы, которые имеют измененную окраску (варьирует от красновато-коричневых бляшек до бледно-желтых очагов) и напоминают жировой некроз.
Некоторые авторы полагают мезентериальный панникулит вариантом течения склерозирующего мезентерита, в который собственно входят:
— ретрактильный мезентерит (фиброз).
Вопросы названия патологии «мезентериальный панникулит», «жировой некроз брыжейки» и прочие остаются дискутабельными.
Эпидемиология
Признак распространенности: Крайне редко
Соотношение полов(м/ж): 2
Факторы и группы риска
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
В 30-50% случаев данная патология протекает бессимптомно.
Основные признаки:
— потеря веса;
— тошнота;
— рвота;
— боли в животе;
— лихорадка (непостоянная, иногда субфебрильная, иногда отсутсвует);
— задержка стула и газов;
— симптомы раздражения брюшины (локальные, непостоянные).
Иногда заболевание манифестирует острой клиникой кишечной непроходимости с развитием кровотечения из нижних отделов желудочно-кишечного тракта в терминальной стадии.
Диагностика
Основными диагностическим процедурами являются КТ и МРТ. Они же позволяют выявить ассоциированную патологию и провести дифференциальную диагностику.
УЗИ иногда может выявить изолированные скопления жидкости и ассоциированную патологию, но не указывает ни на характер процесса, ни на его природу.
Лабораторная диагностика
Дифференциальный диагноз
Патология представляет значительные сложности в плане дифференциальной диагностики, так как диагностируется преимущественно МРТ и исследованиями биоптатов.
Следует исключать все хронические заболевания, сопровождающиеся абдоминальной болью и симптомами раздражения брюшины:
— хронические колиты;
— злокачественные опухоли (лимфома, карциноид и т.д.);
— системные заболевания соединительной ткани;
— аутоиммунные заболевания;
— амилоидоз;
— асцит;
— вялопротекающие абсцессы и инфильтраты в брюшной полости.
Осложнения
Лечение
Консервативное лечение не разработано и складывается в основном из лечения ассоциированной патологии, назначения системных ГКС и/или цитостатиков (в случае жирового некроза брыжейки). Антибиотики до подтверждения инфекционных осложнений не назначаются.
Оперативное лечение предусматривает устранение причины (затёка желчи или мочи), дренирование, оперативное лечение спаек и кишечной непроходимости.
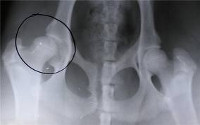
Дисплазия тазобедренных суставов
Дисплазия тазобедренного сустава – это врожденное нарушение процесса формирования сустава, которое может стать причиной вывиха или подвывиха головки бедра. Наблюдается либо недоразвитие сустава, либо его повышенная подвижность в комбинации с недостаточностью соединительной ткани. В раннем возрасте проявляется асимметрией кожных складок, укорочением и ограничением отведения бедра. В последующем возможны боли, хромота, повышенная утомляемость конечности. Патология диагностируется на основании характерных признаков, данных УЗИ и рентгенологического исследования. Лечение осуществляется с использованием специальных средств фиксации и упражнения для развития мышц.
МКБ-10
Общие сведения
Дисплазия тазобедренного сустава (от греч. dys — нарушение, plaseo — образую) – врожденная патология, которая может становиться причиной подвывиха или вывиха бедра. Степень недоразвития сустава может сильно различаться – от грубых нарушений до повышенной подвижности в сочетании со слабостью связочного аппарата. Для предотвращения возможных негативных последствий дисплазию тазобедренного сустава необходимо выявлять и лечить в ранние сроки – в первые месяцы и годы жизни малыша.
Дисплазия тазобедренного сустава относится к числу широко распространенных врожденных патологий. По данным специалистов в сфере травматологии и ортопедии, средняя частота составляет 2-3% на тысячу новорожденных. Отмечается зависимость от расы: у афроамериканцев она наблюдается реже, чем у европейцев, а у американских индейцев – чаще, чем у остальных рас. Девочки болеют чаще мальчиков (примерно 80% от всех случаев).
Причины
Возникновение дисплазии обусловлено целым рядом факторов. Отмечается четкая наследственная предрасположенность – данная патология в 10 раз чаще наблюдается у пациентов, родители которых страдали врожденным нарушением развития тазобедренного сустава. Вероятность развития дисплазии в 10 раз увеличивается при тазовом предлежании плода. Кроме того, вероятность возникновения этой патологии увеличивается при токсикозе, медикаментозной коррекции беременности, крупном плоде, маловодии и некоторых гинекологических заболеваниях у матери.
Исследователи также отмечают связь между частотой заболеваемости и неблагоприятной экологической обстановкой. В экологически неблагополучных регионах дисплазия наблюдается в 5-6 раз чаще. На развитие дисплазии влияют и национальные традиции пеленания младенцев. В странах, где новорожденных не пеленают, и ножки ребенка значительную часть времени находятся в положении отведения и сгибания, дисплазия встречается реже, чем в государствах с традициями тугого пеленания.
Патогенез
Тазобедренный сустав образован головкой бедра и вертлужной впадиной. В верхней части к вертлужной впадине крепится хрящевая пластинка – вертлужная губа, которая увеличивает площадь соприкосновения суставных поверхностей и глубину вертлужной впадины. Тазобедренный сустав новорожденного младенца даже в норме отличается от сустава взрослого: вертлужная впадина более плоская, расположена не наклонно, а почти вертикально; связки гораздо эластичнее. Головка бедра удерживается во впадине благодаря круглой связке, суставной капсуле и вертлужной губе.
Выделяют три формы дисплазии тазобедренного сустава: ацетабулярную (нарушение развития вертлужной впадины), дисплазию верхних отделов бедренной кости и ротационные дисплазии, при которых нарушается геометрия костей в горизонтальной плоскости.
При нарушении развития какого-то из отделов тазобедренного сустава вертлужная губа, суставная капсула и связки не могут удерживать головку бедра на положенном месте. В результате она смещается кнаружи и вверх. При этом вертлужная губа также смещается, окончательно теряя способность фиксировать головку бедренной кости. Если суставная поверхность головки частично выходит за пределы впадины, возникает состояние, называемое в травматологии подвывихом.
Если процесс продолжается, головка бедра сдвигается еще выше и полностью утрачивает контакт с суставной впадиной. Вертлужная губа оказывается ниже головки и заворачивается внутрь сустава. Возникает вывих. При отсутствии лечения вертлужная впадина постепенно заполняется соединительной и жировой тканью из-за чего вправление становится затруднительным.
Симптомы дисплазии
Подозрение на дисплазию тазобедренного сустава возникает при наличии укорочения бедра, асимметрии кожных складок, ограничении отведения бедра и симптоме соскальзывания Маркса-Ортолани. Асимметрия паховых, подколенных и ягодичных кожных складок обычно лучше выявляется у детей старше 2-3 месяцев. Во время осмотра обращают на разницу в уровне расположения, формы и глубины складок.
Следует учитывать, что наличия или отсутствия данного признака недостаточно для постановки диагноза. При двухсторонней дисплазии складки могут быть симметричными. Кроме того, симптом отсутствует у половины детей с односторонней патологией. Асимметрия паховых складок у детей от рождения до 2 месяцев малоинформативна, поскольку иногда встречается даже у здоровых младенцев.
Более надежен в диагностическом плане симптом укорочения бедра. Ребенка укладывают на спинку с ногами, согнутыми в тазобедренных и коленных суставах. Расположение одного колена ниже другого свидетельствует о самой тяжелой форме дисплазии – врожденном вывихе бедра.
Но самым важным признаком, свидетельствующим о врожденном вывихе бедра, является симптом «щелчка» или Маркса-Ортолани. Малыш лежит на спине. Врач сгибает его ноги и обхватывает бедра ладонями так, чтобы II-V пальцы располагались по наружной поверхности, а большие пальцы – по внутренней. Затем врач равномерно и постепенно отводит бедра в стороны. При дисплазии на больной стороне чувствуется характерный толчок – момент, когда головка бедренной кости из положения вывиха вправляется в вертлужную впадину. Следует учитывать, что симптом Маркса-Ортолани неинформативен у детей первых недель жизни. Он наблюдается у 40% новорожденных, и в последующем часто бесследно исчезает.
Еще один симптом, свидетельствующий о патологии сустава – ограничение движений. У здоровых новорожденных ножки отводятся до положения 80-90° и свободно укладываются на горизонтальную поверхность стола. При ограничении отведения до 50-60° есть основания заподозрить врожденную патологию. У здорового ребенка 7-8 месяцев каждая ножка отводится на 60-70°, у малыша с врожденным вывихом – на 40-50°.
Осложнения
При незначительных изменениях и отсутствии лечения какие-либо болезненные симптомы в молодом возрасте могут отсутствовать. В последующем, в возрасте 25-55 лет возможно развитие диспластического коксартроза (артроза тазобедренного сустава). Как правило, первые симптомы заболевания появляются на фоне уменьшения двигательной активности или гормональной перестройки во время беременности.
Характерными особенностями диспластического коксартроза являются острое начало и быстрое прогрессирование. Заболевание проявляется неприятными ощущениями, болями и ограничением движений в суставе. На поздних стадиях формируется порочная установка бедра (нога развернута кнаружи, согнута и приведена). Движения в суставе резко ограничены. В начальном периоде болезни наибольший эффект обеспечивается за счет правильно подобранной физической нагрузки. При выраженном болевом синдроме и порочной установке бедра выполняется эндопротезирование.
При невправленном врожденном вывихе бедра со временем образуется новый неполноценный сустав, сочетающийся с укорочением конечности и нарушением функции мышц. В настоящее время данная патология встречается редко.
Диагностика
Предварительный диагноз дисплазия тазобедренного сустава может быть выставлен еще в роддоме. В этом случае нужно в течение 3-х недель обратиться к детскому ортопеду, который проведет необходимое обследование и составит схему лечения. Кроме того, для исключения данной патологии всех детей осматривают в возрасте 1, 3, 6 и 12 месяцев.
Особое внимание обращают на детей, которые входят в группу риска. К данной группе относят всех пациентов, в анамнезе у которых наблюдался токсикоз матери во время беременности, крупный плод, тазовое предлежание, а также тех, чьи родители тоже страдают дисплазией. При выявлении признаков патологии ребенка направляют на дополнительные исследования.
Клинический осмотр малыша проводят после кормления, в теплом помещении, в спокойной тихой обстановке. Для уточнения диагноза применяют такие методики, как рентгенография и ультрасонография. У детей раннего возраста значительная часть сустава образована хрящами, которые не отображаются на рентгенограммах, поэтому до достижения 2-3-месячного возраста этот метод не используется, а в последующем при чтении снимков применяются специальные схемы. Ультразвуковая диагностика является хорошей альтернативой рентгенологического исследования у детей первых месяцев жизни. Эта методика практически безопасна и достаточно информативна.
Следует учитывать, что одних только результатов дополнительных исследований недостаточно для постановки диагноза дисплазия тазобедренного сустава. Диагноз выставляется только при выявлении как клинических признаков, так и характерных изменений на рентгенограммах и/или ультрасонографии.
Лечение дисплазии тазобедренного сустава
Лечение должно начинаться в самые ранние сроки. Используются различные средства для удержания ножек ребенка в положении сгибания и отведения: аппараты, шины, стремена, штанишки и специальные подушки. При лечении детей первых месяцев жизни применяются только мягкие эластичные конструкции, не препятствующие движениям конечностей. Широкое пеленанием применяется при невозможности провести полноценное лечение, а также в ходе терапии малышей из группы риска и пациентов с признаками незрелого сустава, выявленными в ходе ультрасонографии.
Одним из наиболее эффективных способов лечения детей младшего возраста являются стремена Павлика – изделие из мягкой ткани, представляющее собой грудной бандаж, к которому крепится система специальных штрипок, удерживающих ноги ребенка отведенными в стороны и согнутыми в коленных и тазобедренных суставах. Эта мягкая конструкция фиксирует ножки малыша в нужном положении и, одновременно, обеспечивает ребенку достаточную свободу движений.
Большую роль в восстановлении объема движений и стабилизации тазобедренного сустава играют специальные упражнения для укрепления мышц. При этом для каждого этапа (разведение ножек, удержание суставов в правильном положении и реабилитация) составляется отдельный комплекс упражнений. Кроме того, в ходе лечения ребенку назначают массаж ягодичных мышц.
В тяжелых случаях проводят одномоментное закрытое вправление вывиха с последующей иммобилизацией гипсовой повязкой. Данная манипуляция выполняется у детей от 2 до 5-6 лет. По достижении ребенком возраста 5-6 лет вправление становится невозможным. В отдельных случаях при высоких вывихах у пациентов в возрасте 1,5-8 лет используется скелетное вытяжение. При неэффективности консервативной терапии выполняются корригирующие операции: открытое вправление вывиха, хирургические вмешательства на вертлужной впадине и верхней части бедренной кости.
Прогноз и профилактика
При раннем начале лечения и своевременном устранении патологических изменений прогноз благоприятный. В отсутствие лечения или при недостаточной эффективности терапии исход зависит от степени дисплазии тазобедренного сустава, существует высокая вероятность раннего развития тяжелого деформирующего артроза. Профилактика включает осмотры всех детей раннего возраста, своевременное лечение выявленной патологии.
Другие уточненные нарушения, возникшие в перинатальном периоде
Общая информация
Краткое описание
Протокол «Другие уточненные нарушения, возникшие в перинатальном периоде»
Код по МКБ-10: Р 96.8
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация перинатальных поражений нервной системы (Ю.А. Якунин с соавт. 1979 г., Н.Н. Петрухин 1999 г.)
Острый период
II. Гипоксически-геморрагические поражения ЦНС:
— внутрижелудочковые кровоизлияния 1 степени;
— внутрижелудочковые кровоизлияния 2 степени;
— внутрижелудочковые кровоизлияния 3 степени;
— паренхиматозные кровоизлияния в полушариях мозга и мозжечка;
— первичные субарахноидальные кровоизлияния;
— эпидуральные гематомы спинного мозга;
— сочетанные ишемически-геморрагические поражения мозга.
III. Травматические повреждения нервной системы:
— внутричерепная родовая травма;
— родовая травма спинного мозга;
IV. Нарушение деятельности ЦНС вследствие системных метаболических и токсических причин;
— билирубиновая энцефалопатия (ядерная желтуха);
V. Инфекционные поражения ЦНС;
— внутриутробные инфекции (TORCH);
Восстановительный период
I. Топика поражения:
— миелопатия (спинной мозг);
— нейропатия (периферические нервы).
II. Клинические проявления:
— гипервозбудимость (повышенная нервно-рефлекторная возбудимость);
— двигательные нарушения (центральные и периферические парезы, эктрапирамидные и мозжечковые расстройства);
— задержка психомоторного и доречевого развития. Нарушение формирования корковых функций.
III. Возможные исходы:
1. Выздоровление. Физиологическое нервно-психическое развитие.
3. Энцефалопатия. Патологический вариант развития (формирование двигательного дефекта в виде центральных и периферических парезов, экстрапирамидных и мозжечковых расстройств, грубые нарушения корковых функций, симптоматическая эпилепсия, гидроцефалия, иное расстройство, способствующее нарушению адаптации ребенка в социальной среде).
Диагностика
Диагностические критерии
Лабораторные исследования:
1. ИФА на токсоплазмоз или цитомегаловирус.
2. Общий анализ крови.
3. Общий анализ мочи.
4. Кал на яйца глист.
Инструментальные исследования: нейросонография (НСГ).
I. Преимущества метода:
— относительная простота и быстрое исследование, не требуется подготовка больного;
— отсутствие ионизирующего воздействия;
— высокая информативность метода;
— результаты сопоставимы с КТ и МРТ;
II. Недостатки метода НСГ:
— проведение исследования ограничено периодом закрытия родничка;
— невозможность выполнения НСГ через кость;
— малая информативность метода при диагностике поверхностно расположенных патологических интракраниальных пространств.
III. Диагностические возможности НСГ:
1. Геморрагические инсульты.
2. Неонатальная гипоксически-ишемическая энцефалопатия.
3. Нейроинфекции (внутриутробные и постнатальные).
4. Пороки и дисгенезия мозга.
5. Острая черепно-мозговая травма.
6. Объемные образования.
7. Исходы церебральных инсультов (гидроцефалия, атрофия, кисты).
Грубым проявлением общемозговых изменений ЭЭГ и больных с ПЭП является эпилептическая активность: заостренные колебания θ и δ-диапозонов и эпилептические комплексы пик-волна, пики; гипсаритмия. Асимметрично выраженные изменения ЭЭГ целесообразно подразделять на общие межполушарные и регионарные асимметрии. Очаговые изменения чаще всего выявляются на фоне общемозговых изменений.
Показания для консультации специалистов:
Основные диагностические мероприятия:
— общий анализ крови;
— ИФА на токсоплазмоз;
— ИФА на цитомегаловирус.
Дополнительные диагностические мероприятия:
— компьютерная томография головного мозга;
— УЗИ органов брюшной полости;
— МРТ головного мозга;
— ЭЭГ видео мониторинг;
Дифференциальный диагноз
Нозология
Начало заболевания
Характерные симптомы
Биохимия, инструментальные данные
От повышенной нервно-рефлекторной возбудимости до очаговой неврологической патологии.
Диффузная мышечная гипотония, гипорефлексия. Миопатический симптомокомплекс, задержка моторного развития, костно-суставные деформации. Прогрессирующее течение.
Отсутствие нарушений в период новорожденности.
Двигательные расстройства, мышечная гипо-, затем гипертония, атаксия. Прогрессирующее течение, судороги, спастические параличи, парезы, нарастающее снижение интеллекта, гиперкинезы.
КТ головного мозга: обширные двусторонние очаги пониженной плотности.
Отсутствие нарушений в периоде новорожденности.
Характерный внешний вид больного: гротескные черты лица, вдавленная переносица, толстые губы, низкий рост. Задержка развития нервно-психических статических функций, недоразвитие речи.
Присутствие в моче кислых мукополисахаридов.
Спинальная мышечная амиотрофия Верднига-Гоффманна
С рождения или с 5-6 месячного возраста.
Генерализованная гипотония, гипо- арефлексия, фасцикуляции в мышцах спины, проксимальных отделов конечностей.
Первые симптомы могут появиться уже в родильном доме (приступы остановки дыхания, желтуха), но чаще развиваются в первые месяцы жизни.
Специфический внешний вид больного: небольшой рост, короткие конечности, кисти и стопы широкие, запавшая переносица, отечные веки, большой язык, кожа сухая, волосы ломкие. Задержка психомоторного развития, диффузная мышечная гипотония. Как правило, отмечаются запоры, брадикардия. Очень характерен желтовато-землистый цвет кожи.
Аплазия или недостаточность функции щитовидной железы. Задержка появления ядер окостенения.
Отсутствие нарушений в период новорожденности. Начало заболевания 1-2 года.
Атаксия, гиперкинезы, снижение интеллекта, телеангиоэктазии, пигментные пятна, часто патология легких.
Атрофия червя и полушарий мозжечка, высокий уровень сывороточного α-фенопротеина.
Первые проявления с 1-3 месяцев.
Мышечная гипотония, повышенная потливость
Нейросонография без структурных изменений.
Дети рождаются здоровыми, заболевание проявляется с 3-6 месячного возраста: приостановление в психоречевом и моторном развитии.
Повышение фенилаланина в крови, положительная проба Фелинга.
Лечение
Тактика лечения: эффективность реабилитационной терапии в восстановительном периоде основана на раннем начале лечения, тактика лечения зависит от клинических проявлений перинатальной энцефалопатии.
Цель лечения: формирование установочных рефлексов и произвольной моторики, подавление патологических тонических шейных и лабиринтных рефлексов, порочных установок конечностей, стимуляция психического, речевого и познавательного развития, купирование приступов судорог.
Немедикаментозное лечение:
— занятия с логопедом с целью стимуляции речевого развития;
— занятия с психологом с целью стимуляции познавательного развития;
Медикаментозное лечение: симптоматическое.
При эпилептическом синдроме назначается противосудорожная терапия. Учитывая полиморфизм эпилептических припадков у детей раннего возраста (синдром Веста, миоклонии, атипичные абсансы, тонико-клонические судороги) базисной терапией являются вальпроаты в дозе 20-50 мг на кг массы в сутки. Начальная доза 10 мг на кг в сутки, в последующем ее ежедневно повышают на 5-10 мг на кг в сутки. При неэффективности назначается комбинированная терапия.
При повышенной нервно-рефлекторной возбудимости назначается седативная терапия: ново-пассит в растворе внутрь, ноофен, фенобарбитал в дозе 0,001 на кг массы, микстура с цитралью.
Нейропротекторы с целью улучшения обменных процессов в головном мозгу:
— церебролизин по 0,3 мл/кг/сут. в/м;
— актовегин, самый мощный антигипоксант, используемый как для лечения, так и для профилактики гипоксически-ишемических повреждений ЦНС;
— инстенон уникальный комбинированный препарат, состоящий из трех компонентов: гексобендина, этамивана и этолфиллина, действующих на различные звенья патогенеза гипоксически-ишемических повреждений ЦНС. Мощный комбинированный активатор кровообращения и метаболизма головного мозга;
— гинкго-билоба (танакан), таблетки, питьевой раствор. Препарат улучшает клеточный метаболизм, обладает сосудорегулирующим и противоотечным действием.
При спастических парезах в практике широко используются миоспазмолитики: толперизон, тизанидин, баклофен.
Профилактические мероприятия:
— вирусных и бактериальных инфекций.
Дальнейшее ведение: диспансерное наблюдение у невропатолога по месту жительства; при эпилептическом синдроме продолжать применение противосудорожной терапии длительно без перерыва; при двигательных нарушениях регулярные занятия ЛФК, выполнять задания логопеда, психолога с целью активации познавательного и речевого развития.
Перечень основных медикаментов:
1. Актовегин, ампулы 2 мл, 80 мг
2. Винпоцетин (кавинтон), таблетки 5 мг
3. Гинкго-билоба (танакан), питьевой раствор 30 мл (1 доза=1 мл =40 мг)
4. Магния лактат+пиридоксин гидрохлорид, таблетки (Магне В6)
5. Пирацетам, ампулы 5 мл 20%
6. Пиридоксин гидрохлорид, ампулы 5% 1 мл (витамин В6)
7. Пиритинол (энцефабол) суспензия 100 мг/ 5 мл, флакон 200 мл
8. Тиамин бромид, ампулы 5% 1,0
9. Фолиевая кислота, таблетки 0,001
10. Цианокобаламин, ампулы 200 мкг
Перечень дополнительных медикаментов:
2. Аспаркам, таблетки
3. Ацетозоламид (диакарб), таблетки 0,25
4. Ацикловир, ампулы
5. Ацикловир, таблетки
6. Баклофен, таблетки 10 мг
7. Виферон, свечи 150 МЕ
8. Гинкго Билоба (танакан), таблетки 40 мг
9. Гопантеновая кислота (пантокальцин, фенибут), таблетки 0,25
10. Депакин, сироп 150 мл с дозированной ложкой
11. Инстенон, ампулы 2 мл, таблетки
12. Карбамазепин, таблетки 200 мг
13. Клоназепам, таблетки 2 мг
14. Конвулекс, раствор для приема внутрь
15. Конвулекс, сироп 1 мл/50 мг
16. Магнезия сульфат, ампулы 25%, 5 мл
17. Микстура с цитралью
18. Нейромультивит, таблетки (витамин В1, В6, В12)
19. Неуробекс, таблетки (витамин В1, В6, В12)
20. Ново-пассит, раствор для приема внутрь
21. Ноофен, таблетки 0,25
22. Тиамин бромид 5%, 1 мл (витамин В1)
23. Тизанидин (сирдалуд), таблетки 2 мг
24. Толпиризон, драже 50 мг
25. Фенобарбитал, таблетки 0,05 и 0,1
26. Церебролизин, ампулы 1,0 мл
27. Циннаризин, таблетки 25 мг
Индикаторы эффективности лечения: купирование симптомов возбуждения ЦНС и приступов судорог, активизация психоречевого и моторного развития, задержка тонических рефлексов, становление двигательных навыков.
Госпитализация
Показания для госпитализации (плановая): задержка темпов психоречевого и моторного развития, беспокойство, приступы судорог, парезы, нарушение сна
Информация
Источники и литература
Информация
Список разработчиков:
Разработчик
Место работы
Должность
Кадыржанова Галия Баекеновна
РДКБ «Аксай», психоневрологическое отделение №3
Серова Татьяна Константиновна
РДКБ «Аксай», психоневрологическое отделение №1
Мухамбетова Гульнара Амерзаевна
КазНМУ, кафедра нервных болезней
Ассистент, кандидат медицинских наук
Балбаева Айым Сергазиевна
РДКБ «Аксай», психоневрологическое отделение №3