стридорозное дыхание при каком заболевании
СТРИДОР у новорожденных и детей первого года жизни
Стридор — это грубый различного тона звук, вызванный турбулентным воздушным потоком при прохождении через суженный участок дыхательных путей [36].
Стридор — это грубый различного тона звук, вызванный турбулентным воздушным потоком при прохождении через суженный участок дыхательных путей [36]. Стридор у новорожденных и грудных детей — это патология, которая является симптомом дыхательной обструкции [7]. Стридор может быть симптомом угрожающих жизни заболеваний. Наиболее важными характеристиками стридора являются его громкость, высота и фаза дыхания, на которой он появляется.
Громкий стридор обычно является симптомом выраженного сужения дыхательных путей. В случае прогрессивно усиливающегося стридора внезапно ослабевший звук может быть признаком усилившейся обструкции, ослабления дыхательных движений и возникновения коллапса дыхательных путей [28].
Высоко звучащий стридор обычно вызван обструкцией на уровне голосовых складок [26], низко — патологией выше голосовых складок (гортанная часть глотки, верхний отдел гортани). Стридор средней высоты чаще является симптомом обструкции ниже голосовых складок [41].
Наиболее важным признаком, позволяющим заподозрить уровень поражения, является фаза дыхания, на которой стридор слышен лучше всего. По этому признаку стридор может быть разделен на три типа: инспираторный, экспираторный и двухфазный. Инспираторный стридор обычно вызывается поражением, локализующимся выше голосовых складок, и продуцируется коллапсом мягких тканей при отрицательном давлении во время вдоха [22]. Двухфазный стридор обычно высокий по тону. Он вызван поражением на уровне голосовых складок или подскладкового отдела [16, 18]. Экспираторный стридор чаще возникает при поражении нижних отделов дыхательных путей [42].
Анамнез очень важен для диагностики заболевания. Ключевыми анамнестическими данными являются причины и длительность интубации (если она ранее производилась) в неонатальный период. Другие анамнестические признаки включают возраст на момент появления стридора, длительность стридора, ассоциацию с плачем или кормлением, с положением ребенка; наличие других сопутствующих симптомов, таких как пароксизмы кашля, аспирация или срыгивание [40, 41].
При осмотре ребенка следует оценить его общее состояние, частоту дыхательных движений и сердечных сокращений, цвет кожи. Кроме того, следует обратить внимание на возможные аномалии строения головы, участие дополнительных мышц в акте дыхания, втяжение уступчивых мест грудной клетки и другие признаки, исключить возможное инфекционное заболевание [36].
При состоянии ребенка, не требующем немедленного вмешательства, следует произвести рентгенографию гортани и мягких тканей шеи в передней и боковой проекции, грудной клетки, а также рентгеноскопию пищевода с водорастворимым рентгеноконтрастным веществом. Кроме того, могут быть полезны ультразвуковое исследование гортани, компьютерная томография, ядерно-магнитный резонанс [12, 30].
Наиболее информативным методом диагностики заболевания, проявляющегося врожденным стридором, является эндоскопическое исследование: фиброскопия; прямая ларингоскопия под наркозом, желательно — с использованием микроскопа; трахеобронхо- и эзофагоскопия [11, 36]. При этом необходимо учитывать возможность аномального строения нескольких отделов дыхательных путей [23, 25].
 |
| Рисунок 1. Эндофотография гортани. Мягкий, западающий в просвет дыхательных путей надгортанник |
Ларингомаляция — наиболее распространенная причина стридора [16, 30]. Анатомически можно выделить следующие формы ларингомаляции: за счет западания в просвет гортани мягкого надгортанника (рис. 1); за счет черпаловидных хрящей, при вдохе подтягивающихся кверху или подтянутых кверху изначально, за счет укороченной черпалонадгортанной складки (рис. 2); смешанная форма, когда в просвет дыхательных путей западают и надгортанник, и черпаловидные хрящи. Ларингомаляция обычно протекает
 |
| Рисунок 2. Эндофотография гортани. Западающие в просвет гортани черпаловидные хрящи |
«доброкачественно» и самопроизвольно исчезает, обычно к 1,5 — 2 годам жизни. Мальчики страдают в два раза чаще девочек. Стридор обычно появляется с рождения, но в некоторых случаях возникает только со второго месяца жизни. Симптомы могут быть преходящими и усиливаться при положении ребенка на спине или во время крика и возбуждения. Тяжесть заболевания может быть различной. У большинства детей отмечается только шумное, звучное дыхание, но в ряде случаев ларингомаляция вызывает явления стеноза гортани, требующие интубации и даже трахеотомии. В тяжелых случаях прибегают к оперативному лечению, обычно при помощи лазера — к нанесению надрезов на надгортаннике, рассечению черпалонадгортанных складок или удалению части черпаловидных хрящей.
Паралич голосовых складок — вторая по частоте причина врожденного стридора [39, 41]. Обычно его обнаруживают у детей с другими врожденными аномалиями или с поражением ЦНС [29]. Часто причина паралича остается невыясненной, и такой вид паралича считается идиопатическим. В случае идиопатического паралича (возможной причиной которого является родовая травма) часто
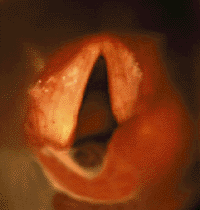 |
| Рисунок 3. Эндофотография гортани. Паралич правой черпаловидной складки |
возникает спонтанное излечение. В других случаях причиной могут быть кровоизлияния в желудочки мозга, менингоэнцефалоцеле, гидроцефалия, перинатальная энцефалопатия и другие заболевания [29]. Кроме того, можно выделить ятрогению (например, при повреждении возвратного гортанного нерва) как причину развития паралича голосовых складок.
Двусторонний паралич вызывает высокотональный стридор и афонию. Около половины детей с двусторонним параличем нуждаются в трахеотомии [22, 26, 39].
При одностороннем параличе (рис. 3) обычно отмечают слабый крик, голос с возрастом постепенно улучшается. Дыхательная функция при одностороннем параличе обычно не страдает [28].
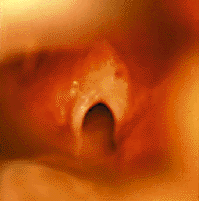 |
| Рисунок 4. Эндофотография гортани. Врожденная рубцовая мембрана гортани |
Врожденные рубцовая мембрана (рис. 4) и подскладковый стеноз развиваются в результате неполного разделения зародышевой мезенхимы между двумя стенками формирующейся гортани [33]. Значительно чаще обнаруживают приобретенные рубцовые стенозы (рис. 5), обычно развивающиеся в результате продленной чрезгортанной назотрахеальной интубации. Тяжесть заболевания зависит от степени поражения: небольшая рубцовая мембрана, локализующаяся только в области передней комиссуры, клинически проявляется лишь изменением голоса («петушиный крик»); полная атрезия гортани совместима с жизнью только теоретически [30].
 |
| Рисунок 5. Эндофотография гортани. Приобретенный подскладковый стеноз (точечный просвет дыхательных путей) |
Ведущими клиническими симптомами заболевания являются явления обструкции верхних дыхательных путей, такие как двухфазный стридор, тахипноэ, цианоз, беспокойство, раздувание крыльев носа при дыхании, участие в акте дыхания вспомогательной мускулатуры и др. При локализации мембраны в области голосовых складок отмечаются нарушения голоса вплоть до афонии.
Ведущий метод диагностики — эндоскопия [30], хотя косвенно помогает рентгенография гортани и трахеи в передней и боковой проекции.
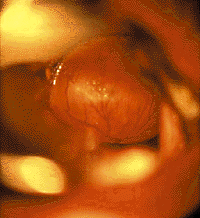 |
| Рисунок 6. Эндофотография гортани. Киста язычной поверхности надгортанника |
Лечение обусловлено выраженностью симптомов. Только дети с небольшой переднекомиссуральной синехией могут быть оставлены под наблюдением без оперативного лечения; больные с мембраной средних размеров, вызывающей нарушение дыхания, требуют оперативного лечения (чаще — лазерная деструкция) в период новорожденности. Дети с выраженной мембраной обычно нуждаются в трахеотомии в период новорожденности с последующей операцией (при помощи лазера или наружным доступом) в более старшем возрасте [17, 38].
 |
| Рисунок 7. Эндофотография гортани. Киста правой голосовой складки |
В ряде случаев врожденный подскладковый стеноз сопровождается другими врожденными поражениями [34]. При выборе тактики лечения необходимо учитывать, что дыхание может улучшаться с ростом гортани.
Кисты гортани. Стридор возникает при росте кисты в просвет дыхательных путей или сдавлении мягких тканей гортани. Кроме того, при локализации на гортанной и особенно на язычной поверхности надгортанника (рис. 6) они могут вызывать дисфагические явления [20, 30].
Локализация кист может быть разнообразной — надгортанник, надскладковая область, черпалонадгортанные складки, подскладковый отдел. Часто кисты развиваются у детей с интубацией в анамнезе, и в таких случаях могут быть множественными. Небольшие кисты голосовых складок (рис. 7) клинически проявляются только охриплостью. При зеркальной ларингоскопии, особенно если подслизистая киста локализуется на границе передней и средней трети голосовой складки, ее ошибочно диагностируют как «певческий» узелок. В этом случае правильный диагноз можно установить только при осмотре гортани под наркозом с применением оптики.
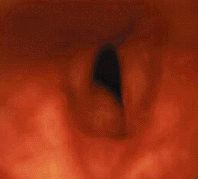 |
| Рисунок 8. Эндофотография гортани. Подскладковая гемангиома под левой голосовой складкой |
Для лечения используют аспирацию содержимого кисты с последующим иссечением ее стенок микроинструментами или СО2-лазером [6, 8, 30].
Кисты часто рецидивируют. В некоторых случаях требуются операции наружным доступом для иссечения больших множественных рецидивирующих кист [31].
Подскладковая гемангиома (рис. 8) угрожает жизни ребенка. По данным зарубежной литературы, средняя летальность от этого заболевания составляет 8,5% [43]. В большинстве случаев подскладковая гемангиома имеется с рождения и подвергается росту в течение первых месяцев жизни. Стридор обычно появляется на 2-3 месяце жизни, первые симптомы заболевания обычно ошибочно диагностируют как круп [27]. В трех наших наблюдениях дыхательный стеноз развился в первые сутки после криодеструкции гемангиом кожи. Стридор обычно двухфазный, голос может быть не изменен. Более половины детей имеют гемангиомы кожи. Как и при гемангиомах кожи, девочки страдают втрое чаще мальчиков [9]. Тяжесть заболевания зависит от размера гемангиомы, в случае присоединения ОРВИ или при беспокойстве дыхание может ухудшаться.
Ведущий метод диагностики — эндоскопия. Обычно обнаруживают мягкотканное выбухание розового или красного цвета под голосовой складкой (чаще — под левой) [5]. Если ребенок был ранее интубирован в связи с дыхательным стенозом, гемангиома может быть не диагностирована при осмотре дыхательных путей сразу после экстубации.
Для лечения используется СО2-лазерная деструкция гемангиомы с последующей гормональной терапией [6, 24]. В случае прорастания в гортань гемангиомы передней поверхности шеи необходима трахеотомия с последующей близкофокусной рентгенотерапией или лечением кортикостероидами [2].
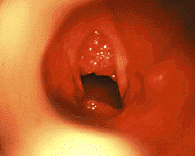 |
| Рисунок 9. Эндофотография гортани. Ювенильный респираторный папилломатоз |
Ювенильный респираторный папилломатоз (ЮРП) (рис. 9) — наиболее часто встречающаяся опухоль верхних дыхательных путей у детей. Этиологическим фактором папилломатоза является вирус папилломы человека, чаще — 6 и 11 типа [3]. Хотя у подавляющего большинства больных первые симптомы заболевания развиваются на 2 — 3 году жизни, в ряде случаев можно говорить о врожденном папилломатозе гортани, когда первые симптомы заболевания отмечают с момента рождения [1].
Начальным симптомом заболевания обычно является охриплость, постепенно переходящая в афонию. В дальнейшем, по мере роста папиллом и сужения просвета голосовой щели (обтурирующая форма), возникает прогрессирующий стеноз гортани, проявляющийся как инспираторный или двухфазный стридор [10].
Наиболее частой первичной локализацией папиллом гортани является область комиссуры и передней трети голосовых складок. На более поздних этапах заболевания папилломы могут поражать все отделы гортани, а также выходить за ее пределы. Папилломы обычно имеют широкое основание, однако возможен рост конгломератов папиллом на небольшой ножке. По внешнему виду папилломы напоминают тутовую ягоду или кисть винограда. При микроларингоскопии поверхность папиллом обычно неровная мелкозернистая или мелкодольчатая, цвет — чаще бледно-розовый, иногда с сероватым оттенком. Тяжесть заболевания определяется скоростью роста папиллом и частотой рецидивирования [15].
Основным методом ликвидации стеноза у детей с ЮРП является хирургическое удаление папиллом при помощи микроинструментов и/или СО2-лазера. Однако только хирургическое лечение у большинства больных не предотвращает рецидива заболевания. В настоящее время наиболее патогенетически оправданным и перспективным является длительное непрерывное введение препаратов интерферона [13, 19, 21].
Трахеомаляция. Различают диффузную и локальную формы трахеомаляции, т. е. слабости стенки трахеи, связанной с патологической мягкостью ее хрящевого каркаса. Клинически заболевание проявляется экспираторным стридором. При эндоскопии обнаруживают резкое сужение на выдохе просвета трахеи, которая может принимать различную форму. Симптомы заболевания часто спонтанно исчезают на 2 — 3 году жизни [32]. При выраженных дыхательных нарушениях может потребоваться трахеотомия [41].
 |
| Рисунок 10. Эндофотография трахеи. Врожденный рубцовый стеноз |
Врожденный стеноз трахеи (рис. 10) может иметь различную природу. Органические стенозы связаны с локальным дефектом хрящевых полуколец трахеи (недостаток или отсутствие хряща) или избыточным образованием хрящевой ткани, приводящим к формированию твердого хрящевого выпячивания в просвет трахеи [42].
Функциональные стенозы связаны с чрезмерной мягкостью хрящей и в этом случае являются локальной формой трахеомаляции. Экспираторный стридор обнаруживают обычно сразу после рождения. Стридор усиливается при беспокойстве или кормлении ребенка. Состояние больного обычно резко ухудшается во время ОРВИ, в некоторых случаях отмечают приступы удушья, ошибочно диагностируемые как круп. Для исключения сдавливания трахеи извне необходимо рентгеноконтрастное исследование пищевода. Основной способ диагностики — эндоскопический. Стенозы трахеи, особенно на почве трахеомаляции, имеют благоприятный прогноз, в большинстве случаев спонтанно излечиваются.
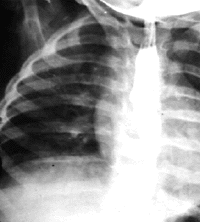 |
| Рисунок 11. Рентгенограмма органов грудной клетки. Сдавление пищевода аномально расположенным сосудом |
Сосудистое кольцо. Аномальная конфигурация больших сосудов может вызывать сдавление трахеи, обычно ее дистальных отделов. Кроме того, может сдавливаться также пищевод. Стридор усиливается при плаче или кормлении, а также при положении ребенка на спине. Часто отмечается срыгивание. Диагноз устанавливают при помощи рентгенографии пищевода с рентгеноконтрастным препаратом (рис. 11) и аортографии. Чаще всего встречается удвоение дуги аорты, добавочная левая легочная артерия [14, 37].
При эндоскопии можно обнаружить выбухание и, в ряде случаев, пульсацию передней стенки трахеи. Лечение — хирургическое.
Ларинготрахеопищеводная щель — редкий врожденный дефект развития. На большом протяжении дыхательные пути сообщаются с пищеводом. Причиной этого порока является незаращение дорсальной части перстневидного хряща. Это заболевание клинически проявляется средней громкости двухфазным стридором и эпизодами аспирации. У детей с этим пороком часто отмечают повторные пневмонии. Типичными являются пароксизмы кашля и цианоз. Голос тихий. Приблизительно у 20% детей имеется также трахеопищеводная фистула с характерной локализацией в дистальном отделе трахеи [35]. Для установления диагноза, кроме эндоскопии, требуется рентгеноскопия органов грудной клетки с контрастом. Для лечения необходима не только трахеотомия, но и наложение гастростомы для кормления ребенка.
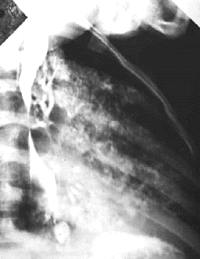 |
| Рисунок 12. Рентгенограмма органов грудной клетки. Затекание рентгеноконтрастного вещества через трахеопищеводный свищ из пищевода в трахеобронхиальное дерево |
Трахеопищеводный свищ (рис. 12) проявляется при первом же кормлении ребенка тяжелыми приступами удушья, кашля и цианоза [41]. В основе порока лежит неполное развитие трахеопищеводной стенки. Часто этот порок сочетается с атрезией пищевода. В дальнейшем быстро присоединяется тяжелая аспирационная пневмония. Лечение только хирургическое, результаты часто зависят от срока операции. Прогноз тем более благоприятен, чем раньше предпринято вмешательство.
Учитывая то, что пороки развития гортани и трахеи являются проявлением эмбриопатий, у больных с врожденной патологией этих органов весьма вероятны проявления эмбриопатий со стороны других органов и систем. В клинической практике наибольшую сложность для установления нозологической формы заболевания представляют его синдромальные формы. В основу синдромального метода обследования положено то обстоятельство, что большинство дефектов развития могут быть изолированными или входить в состав известных синдромов или неуточненных комплексов множественных врожденных дефектов. Установление синдромологического диагноза влияет на следующие факторы: 1) проведение тщательной диагностики скрытых дефектов развития и функциональных отклонений в рамках установленного синдрома; 2) выполнение специфической предоперационной подготовки больного для предупреждения возможных осложнений во время хирургического вмешательства или в послеоперационном периоде; 3) тактику и результаты лечения, что выражается в ряде случаев в отказе от хирургических вмешательств, в том числе в изменении хирургической техники коррекции некоторых дефектов развития.
По нашим данным, синдромологический диагноз может быть установлен приблизительно у 25% больных [4]. Лишь у 8-10% детей врожденная патология гортани и трахеи имеет изолированную форму. Остальные больные с врожденными заболеваниями гортани и трахеи имеют иные пороки развития — центральной нервной, костно-мышечной, сердечно-сосудистой систем, аномалии развития ушных раковин, пороки развития лица, аномалии соединительной ткани, врожденные опухолевидные образования кожи и др. Сочетание пороков развития органов нескольких систем, не индуцируемых друг другом, у этой группы больных можно расценивать как множественные неуточненные врожденные пороки развития.
Стридор у младенцев
Автор: Росточек —
Стридор у только что родившихся малышей и грудных детей – довольно часто встречающаяся патология органов дыхания, не являющаяся самостоятельным заболеванием, а лишь симптомом дыхательной обструкции гортани, либо трахеи.
Наличие стридора у младенцев выражается в шумном дыхании, сопровождающемся посторонними звуками: свистом, стоном, икотой, шипением, звуком, напоминающим похрюкивание или петушиный крик.
Причины врожденного стридора
Одной из главных причин появления обструкции является ларингомаляция или испираторный стридор. Эта патология характеризуется врожденной аномалией гортани, точнее ее надсвязочного аппарата. Хрипящее дыхание появляется за счет различных патологических проявлений, возникающих во время акта дыхания: западания мягкого надгортанника в просвет гортани, чрезмерного подтягивания кверху черпаловидных хрящей, врожденного укорочения черпалонадгортанной складки.
Что делать и как вести себя родителям?
Если шумное дыхание проявилось через несколько дней после рождения и выписки ребенка из роддома, то важно запомнить следующие моменты:
Хотя стридор чаще не опасен для жизни и здоровья младенца, тем не менее нужно обязательно проконсультироваться с педиатром, для которого будут важны все признаки стридора, рассказанные вами. Он определит степень выраженности и опасность такого дыхания.
В большинстве случаев лечение стридора не требуется, родителям необходимо лишь поддерживать прохладную температуру в комнате. Для того чтобы воздух был свежим и чистым, нужно регулярно проветривать детскую. А для большего его увлажнения проводить каждый день влажную уборку. Оберегать малыша от простуд.
К Вашим услугам консультации и лечение опытными педиатрами.
Ларингит у детей
Общая информация
Краткое описание
Ларингит (ларинготрахеит) – острое воспаление слизистой оболочки гортани (гортани и трахеи), характеризующийся локализацией воспалительного процесса преимущественно в подскладочном отделе и клинически проявляющийся грубым «лающим» кашлем, дисфонией, инспираторной или смешанной одышкой.
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| J04.0 | Острый ларингит |
| J04.2 | Острый ларинготрахеит |
| J05.1 | Острый обструктивный ларингит (круп) и эпиглотит |
| J05.0 | Острый обструктивный ларингит (круп) |
Дата разработки/пересмотра протокола: 2013 год/пересмотрен 2017 год.
Сокращения, используемые в протоколе:
| BL | бацилла Леффлера (коринобактерия дифтерии) |
| АбКДС | адсорбированная беклеточно-коклюшная дифтерийно-столбнячная вакцина |
| АДС-М | адсорбированный дифтерийно-столбнячный анатоксин |
| в/в | внутривенно |
| в/м | внутримышечно |
| ВОП | врач общей практики |
| ИВБДВ | интегрированное ведение болезней детского возраста |
| ИФА | иммунофлюоресцентный анализ |
| ОАК | общий анализ крови |
| ОАМ | общий анализ мочи |
| ОРВИ | острая респираторная вирусная инфекция |
| ОРЗ | острое респираторное заболевание |
| ОСЛТ | острый стенозирующий ларинготрахеит |
| ПМСП | первичная медико-санитарная помощь |
| ПЦР | полимеразная цепная реакция |
| РКИ | рандомизированные клинические исследования |
| РНГА | реакция непрямой гемагглютинации |
| РПГА | реакция пассивной гемагглютинации |
| РС-инфекция | респираторно-синцитиальная инфекция |
| РСК | реакция связывания комплемента |
| РТГА | реакция торможения гемагглютинации |
| СОЭ | скорость оседания эритроцитов |
| УД | уровень доказательности |
| ЦНС | центральная нервная система |
Категория пациентов: дети.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты, которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты, которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
| По времени развития различают следующие стенозы: | • острые; • подострые; • хронические. |
| По этиологии выделяют следующие группы: | • воспалительные процессы (подскладочный ларингит, хондроперихондрит гортани, гортанная ангина, флегмонозный ларингит, рожистое воспаление); • острые инфекционные заболевания (гриппозный стенозирующийларинготрахеобронхит, стенозы гортани при дифтерии, кори и других инфекциях); • травмы гортани: бытовые, хирургические, инородные тела, ожоги (химические, термические, лучевые, электрические); • аллергический отек гортани (изолированный) или сочетание ангионевротического отека Квинке с отеком лица и шеи); • внегортанныепроцесы и другие. |
| В зависимости от вида вирусной инфекции: | • грипп; • парагрипп; • РС-инфекция и т.д. |
| По клиническому варианту: | • первичный; • рецидивирующий. |
| По общепринятой классификации В.Ф. Ундрица выделяют 4 стадии острого стеноза гортани | I –компенсации; II – неполной компенсации; III – декомпенсации; IV – терминальная (асфиксия). |
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ 2
Диагностические критерии:
| жалобы | • грубый«лающий»кашель; • охриплость и осиплость голоса, иногда афония; • одышка; • повышение температуры тела; • насморк, боль в горле; • недомогание, снижение аппетита. |
| анамнез: | • острое начало заболевания; • контакт (не менее 2-5 дней) с больным с катаральными явлениями; • температура тела может быть в пределах нормы или повышенной до фебрильных цифр (38-39 0 С), иногда до 40 о C; |
| физикальное обследование | стридорозное дыхание – втяжение уступчивых мест грудной клетки, затруднение и удлинение вдоха, требующее участия дополнительной мускулатуры в акте дыхания, звонкие свистящие шумы в фазу вдоха. |
| Симптомы | Степень стеноза | |||
| 1 | 2 | 3 | 4 | |
| компенсации | неполной компенсации | декомпенсации | терминальная (асфиксия) | |
| Общее состояние, сознание | Удовлетворительное или средней тяжести, сознание ясное, периодическое возбуждение | Средней тяжести, сознание ясное, постоянное возбуждение | Тяжелое или очень тяжелое, сознание спутанное, постоянное резкое возбуждение | Крайне тяжелое, сознание отсутствует |
| Окраска кожи | Легкий цианоз вокруг рта при беспокойстве | Умеренно выраженный цианоз носогубного треугольника | Выраженный цианоз кожи лица, акроцианоз, мраморность кожи | Цианоз всего тела |
| Участие вспомогательной мускулатуры | Раздувание крыльев носа: в покое отсутствует, при беспокойстве умеренное | Втяжение межреберных промежутков и надключичных ямок, выраженное даже в состоянии покоя | Выраженное, при поверхностном дыхании может отсутствовать | Становится менее выраженным |
| Дыхание | Не учащено | Умеренно учащено | Значительно учащено, может быть поверхностным | Прерывистое, поверхностное |
| Пульс | Соответствует температуре тела | Учащен | Значительно учащен, выпадение на вдохе | Значительно учащен, нитевидный, в ряде случаев замедленный |
| Пульсоксиметрия | Норма 95-98% | – | ||
Для определения степени стеноза необходимо учитывать [6]:
· наличие инспираторной одышки в покое и при беспокойстве;
· участие в дыхании вспомогательной мускулатуры в покое и при беспокойстве;
· признаки гипоксии (цианоз, тахикардия, бледность, артериальная гипертензия или гипотензия, повышенная возбудимость или заторможенность).
Балльная оценка тяжести крупа (шкала Уэстли, Тhe Westhley Croup Score). Тяжесть крупа по шкале Уэстли (индекс Уэстли) определяется как сумма баллов в зависимости от выраженности отдельных симптомов. Существует несколько модификаций шкалы (в оригинальной шкале максимальная сумма баллов – 17).
ШкалаУэстли (Westley CR et al.)
| Критерий | Выраженность | Баллы |
| Инспираторная одышка | Отсутствует | 0 |
| В покое (с помощью стетоскопа) | 1 | |
| В покое (на расстоянии) | 2 | |
| Участие вспомогательной мускулатуры грудной клетки | Отсутствует | 0 |
| Умеренно в покое | 1 | |
| Выражено в покое | 2 | |
| Цианоз | Отсутствует | 0 |
| Во время плача | 1 | |
| В покое | 3 | |
| Сознание | Нормальное | 0 |
| Возбуждение | 2 | |
| Сопор | 5 | |
| Тип дыхания | Регулярное | 0 |
| Тахипноэ | 2 | |
| Апноэ | 5 |
Суммарная балльная оценка основных параметров от 0 до 17 баллов позволяет оценить тяжесть крупа:
· легкий круп определяется при сумме баллов Уэстли ≤ 2
Средняя тяжесть крупа определяется при сумме баллов Уэстли от 3 до 7,при этом учитываются следующие признаки:
· одышка в покое;
· умеренное западение уступчивых мест грудной клетки (ретракция);
· слабо или умеренно выраженное возбуждение;
· Тяжелый круп определяется при сумме баллов Уэстли ≥ 7 до 17,приэтом учитываются следующие признаки:
· выраженная одышка в покое;
· одышка может уменьшаться при прогрессировании обструкции верхних дыхательных путей и снижении интенсивности проведения воздуха;
· отчетливое западение всех уступчивых мест грудной клетки (в том числе втяжение грудины);
· резкое возбуждение или угнетение сознания.
Лабораторные исследования:
· ОАК – лейкопения, нейтрофилез/лимфоцитоз;
· ИФА – иммунофлюоресцентный анализ, выявление антигена вирусов группы ОРВИ.
Инструментальные исследования:
· пульсоксиметрия–измеряет периферическую сатурацию гемоглобина кислородом артериальной крови и частоту пульса в ударах минуту, рассчитываемую в среднем за 5- 20 секунд.
Показания для консультации специалистов:
· оториноларинголога – для проведения прямой ларингоскопии и подозрении заглоточного абсцесса, эпиглоттита, папилломатоза гортани и других заболеваний ЛОР-органов;
· пульмонолога – при наслоении пневмонии;
· другие узкие специалисты – по показаниям.
Диагностический алгоритм:
Дифференциальный диагноз
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Заглоточный абсцесс | Стридорозное дыхание; Изменение голоса | 1.Бактериологическое исследование слизи с задней стенки глотки на аэробные и факультативно-анаэробные микроорганизмы; 2.Консультация оториноларинголога | Постепенное нарастание носового оттенка голоса без осиплости, затруднения глотания, слюнотечения с ухудшением состояния; Выраженная интоксикация, кашель отсутствует; Вынужденное положение (голова запрокинута назад и в больную сторону), иногда тризм жевательной мускулатуры, дыхание «храпящее», рот открыт; Фарингоскопически: отек и асимметричное выпячивание задней или заднебоковой стенки глотки. |
| Инородное тело | Спастический кашель; Изменение голоса; Одышка | 1. Обзорная рентгенография органов дыхания: изменения в связи с наличием инородного тела; 2. Прямая ларингоскопия; 3.Бронхоскопия; 4. Консультация хирурга. | Анамнез – проглатывание инородного тела (ребенок «подавился»); Внезапное развитие механической обструкции дыхательных путей (приступа кашля и/или удушья) на фоне полного здоровья; Отсутствие симптомов интоксикации с нормальной температурой, отсутствие катаральных явлений; Кашель разнохарактерный, иногда спастическими приступами чаще в связи с изменением положения тела, приступы цианоза и рвоты. Локализованное ослабление дыхание, свистящие хрипы Стойкий стеноз гортани, не поддающийся стандартной терапии. |
| Врожденный стридор | Кашель; Изменение голоса; Одышка | 1. Обзорная рентгенография органов дыхания: | Анамнез – симптомы с рождения у детей первых месяцев жизни (наличие у ребенка стридорозного дыхания); Кашель «кудахтающий», шумное дыхание с особым призвуком на вдохе, с втяжением в области грудины, голос звонный; Отсутствие симптомов интоксикации с нормальной температурой, отсутствие катаральных явлений. |
| Папилломатоз гортани | Грубый кашель; Осиплость голоса; Инспираторная одышка | 1. Прямая ларингоскопия; 3.Консультация оториноларинголога | Анамнез –наличие у ребенка и ранее приступов стенотического дыхания, стойкая осиплость голоса); Постепенное длительное течение с грубым «лающим» кашлем и осиплый или беззвучный голос; Отсутствие симптомов интоксикации с нормальной температурой, отсутствие катаральных явлений; |
| Острый эпиглоттит («бактериаль-ный круп»,вызванный H.influenzae b) | Осиплость голоса; Инспираторная одышка | 1.Бактериологическое исследование мазка из места поражения на гемофильную палочку; 2.Прямая ларингоскопия; 3.Рентгенография шеи в боковой проекции: «симптом большого пальца». 4. Консультация оториноларинголога | Анамнез-отсутствие иммунизации Hib-вакциной у детей до 5-летнего возраста; Острое начало с симптомов выраженной интоксикации и резких болей в горле, затем невозможность глотания и, вследствие этого, обильное слюнотечение, чувство испуга; Афония, кашель обычно отсутствует; Вынужденное положение ребенка (наклоняя туловище вперед и вытягивая шею, старается надгортанник отвести от голосовой щели (поза «принюхивания»), в положение лежа может быть острая асфиксия и остановка сердца; При надавливании на корень языка виден резко отечный вишнево-красный надгортанник; Течение обычно тяжелое. |
| Дифтерия гортани | Грубый кашель; Осиплость голоса; Инспираторная одышка | 1.Бактериологическое исследование мазка из места поражения наBL; 2.Прямая ларингоскопия; | Контакт (>2 недель) с больным дифтерией, отсутствие прививок АбКДС, АДС-М; налеты плотные бело-серого цвета на слизистой оболочке ротоглотки и на голосовых связках; Стадийность течения, в динамике афония, кашель беззвучный. |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Амикацин (Amikacin) |
| Будесонид (Budesonide) |
| Гентамицин (Gentamicin) |
| Дексаметазон (Dexamethasone) |
| Декстроза (Dextrose) |
| Ибупрофен (Ibuprofen) |
| Натрия хлорид (Sodium chloride) |
| Парацетамол (Paracetamol) |
| Преднизолон (Prednisolone) |
| Сальбутамол (Salbutamol) |
| Цефтриаксон (Ceftriaxone) |
| Цефуроксим (Cefuroxime) |
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ[1,3-6,8-10]
На амбулаторном уровне лечение получают дети с ларингитом легкой степени тяжести. Создается эмоциональный и психический покой, доступ свежего воздуха и комфортное положение для ребенка.При появлении затруднения вдоха в покое ребенок госпитализируется в стационар.
Немедикаментозное лечение:
• Режим – постельный на период лихорадки с последующим расширением по мере купирования симптомов интоксикации.
• Диета– легкоусвояемая пища и частое дробное теплое питье.
Медикаментозное лечение:
При легкой степени тяжести:
· будесонид 0,5 мг ингаляционно через небулайзер с 2 мл физиологического раствора, через 30 мин повторить ингаляцию (суточная доза с 3 мес. до 2мг); до 1 года – 0,25-0,5 мг; после года – 1,0 мг;
· по показаниям – жаропонижающая терапия – для купирования гипертермического синдрома свыше 38,5 С назначается ацетаминофен 10- 15 мг/кг с интервалом не менее 4 часов, не более трех дней через рот или perrectum или ибупрофен в дозе 5-10 мг/кг детям старше 1 года не более 3-х раз в сутки через рот;
Перечень основных лекарственных средств [4,6, 7.10,12-14]:
| № | Международное непатентованное наименование ЛС | Показания | УД |
| Топические ГКС | |||
| 1 | Будесонидсуспензия для ингаляций дозированная 0,25 мг/мл,0,5 мг/мл | Ларингиты, бронхиальная астма, обструктивные бронхиты | А |
| Системные ГКС | |||
| 2 | Преднизолон, 30 мг/мл, 25 мг/мл; | С противовоспалительно, десенсибилизирующей целью | А |
| 3 | Дексаметазон, раствор для инъекций в 1 мл 0,004; | С противовоспалительно, десенсибилизирующей целью | А |
| Анилиды | |||
| 4 | ацетаминофенсироп 60 мл и 100мл, в 5 мл – 125 мг; таблетки по 0,2 г и 0,5 г;свечи ректальные, раствор для инъекций (в 1 мл 150 мг); | Анальгезирующее, противовоспалительное, жаропонижающее | А |
| № п/п | Международное непатентованное наименование ЛС | Способ применения | УД |
| Производные пропионовой кислоты | |||
| 1. | ибупрофен суспензия для приема внутрь 100мг/5мл; таблетки 200 мг; | Анальгезирующее, противовоспалительное, жаропонижающее | А |
Хирургическое вмешательство: нет.
Дальнейшее ведение:
· мониторинг в течение 4 часов по критериям: общее состояние, частота дыхания с динамикой купирования инспираторной одышки, состояние голоса, окраски кожи (бледности) и другим признаки гипоксии. Мониторинг проводится в промежутки: через 30 минут, 1 час, 2 часа с повторной оценкой, затем 4 часа с оценкой и передачей на актив.
Индикаторы эффективности лечения:
· отсутствие затрудненного вдоха;
· отсутствие дыхательной недостаточности.
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ [1-6,8-10]:
Тактика лечения крупа определяется степенью стеноза гортани. При второй степени стеноза гортани назначают будесонид в виде ингаляций, в случае неполного купирования стеноза или при отсутствии эффекта назначают дексаметазон 0,6 мг/кг.
| Мониторинг по признакам | Время и мероприятия | ||||
| Первичный осмотр | Через 30 минут | Через 1 час | Через 2 часа | Через 4 часа | |
| • общее состояние; • состояние голоса; • характер кашля; • частота дыхания ЧСС, пульсоксиметрия. | введение будосонида 0,5 мг ингаляционно через небулайзер с 2 мл физиологического раствора | введение будосонида 0,5мг ингаляционно через небулайзер с 2 мл физ. раствора | • дексаметазон 0,6 мг/кг; или • преднизолон 2-5мг/кг в/м при отсутствии эффекта ингаляции. | повторная оценка | оценка и передача по дежурству |
Критерии оценки: общее состояние, состояние голоса,характер кашля,частота дыхания (инспираторная одышка), бледность и другие признаки гипоксии.
Маршрутизация пациента:
Немедикаментозное лечение:
· режим постельный на период лихорадки с последующим расширением по мере купирования симптомов интоксикации;
· Диета: стол №13 – легкоусвояемая пища и частое дробное питье;
NB! Эмоциональный и психический покой,комфортное положение для ребенка.
Медикаментозное лечение [4-6,9-12]
· всем детям со стадией стеноза 2-й по 4-ю – оксигенотерапия.
При тяжелой степени тяжести – стенозе III степени:
· будесонид 2 мг ингаляционно через небулайзер с 2 мл физиологического раствора;
· внутривенное введение дексаметазона из расчета 0,7 мг / кг или преднизолона 5-7 мг/кг;
· при необходимости – интубация трахеи с проведением сердечно-легочной реанимационной интенсивной терапии;
· с целью дезинтоксикационной терапии внутривенная инфузия из расчета 30 – 50 мл /кг с включением растворов: 10% декстрозы (10- 15 мл/кг), 0,9% натрия хлорида (10-15 мл/кг);
· при сочетании симптомов крупа с бронхообструктивным синдромом в камеру небулайзера дополнительно к будесонид суспензии добавить бронхолитик (сальбутамол);
· антибактериальная терапия с учетом возможных бактериальных осложнений-цефуроксим 50-100 мг/кг/сут в/м 2-3 раза в день- 7 дней;
· по показаниям жаропонижающая терапия – для купирования гипертермического синдрома свыше 38,5 о С назначается ацетаминофен 10- 15 мг/кг с интервалом не менее 4 часов, не более трех дней через рот или perrectum или ибупрофен в дозе 5-10 мг/кг детям старше 1 года не более 3-х раз в сутки через рот.
Перечень основных лекарственных средств[5,6, 9.10,12]:
| № п/п | Международное непатентованное наименование ЛС | Показания | УД |
| Топические ГКС | |||
| 1. | Будесонидсуспензия для ингаляций дозированная 0,25 мг/мл,0,5 мг/мл | Ларингиты, бронхиальная астма, обструктивные бронхиты | А |
| Системные ГКС | |||
| 2. | Дексаметазон, раствор для инъекций в 1 мл 0,004; | С противовоспалительной, десенсибилизирующей целью | А |
| 3. | Преднизолон, 30 мг/мл, 25 мг/мл; | С противовоспалительной, десенсибилизирующей целью | А |
| № п/п | Международное непатентованное наименование ЛС | Показания | УД | ||
| Производные пропионовой кислоты | |||||
| 1. | ибупрофен суспензия для приема внутрь 100мг/5мл; таблетки 200 мг; | Анальгезирующее, противовоспалительное, жаропонижающее | А | ||
| Противовоспалительный препарат | |||||
| Селективные бета-2-адреномиметики | |||||
| 2. | сальбутамолраствор для небулайзера 5 мг/мл, 20 мл;аэрозоль для ингаляций, дозированный 100 мкг/доза, 200 доз | Обструктивный бронхит, бронхиальная астма | А | ||
| Другие ирригационные растворы | |||||
| 3. | Декстрозараствор для инфузий 5 % 200 мл, 400 мл; 10% 200 мл, 400 мл | С целью дезинтоксикации | С | ||
| Растворы электролитов | |||||
| 4. | Натрияхлоридраствор для инфузий 0,9% 100 мл, 250 мл, 400 мл | С целью дезинтоксикации | С | ||
| цефалоспорины | |||||
| 5. | Цефтриаксонпорошок для приготовления раствора для инъекций 250 мг, 1 гр. | Бактериальные инфекции | А | ||
| 6. | Цефуроксимпорошок для приготовления раствора для инъекций в комплекте с растворителем 250 мг, 750 мг, 1500 мг | Бактериальные инфекции | А | ||
| Прочие аминогликозиды | |||||
| 7. | Амикацинпорошок для приготовления раствора для инъекций 500 мг, раствор для инъекций 500 мг/2 мл по 2 мл | при осложнении пневмонией | А | ||
| 8. | Гентамицинраствор для инъекций 4%-2 мл | при осложнении пневмонией | А | ||
Хирургическое вмешательство: нет.
Дальнейшее ведение [1,4,7]:
· пациенты, перенесшие острый ларингит вирусной этиологии, выписываются после полного клинического выздоровления при нормальных результатах анализов крови и мочи, не ранее чем через 2-3 дня после установления нормальной температуры;
· актив участкового врача на дому на следующий день после выписки больного, продолжение, при необходимости, симптоматической терапии ОРЗ. Вакцинация не ранее чем через 2 недели после полного выздоровления.
· диспансерное наблюдение не устанавливается. Острый ларингит, осложненные бактериальными инфекциями, подлежат диспансеризации на 3-6 месяцев.При осложнении пневмонии – обязательная диспансеризация в течение 1 года.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе
· купирование стеноза гортани;
· купирование симптомов интоксикации с нормализацией температуры;
· отсутствие бактериальных осложнений.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ [4-6,8,9]
Показания для плановой госпитализации: нет.