Андрогенный дефицит у мужчин что это
Андрогенный дефицит у мужчин: причины, виды, лечение
Андрогенный дефицит – это недостаток в организме мужчины мужского полового гормона тестостерона. Может развиваться и в подростковом, и в зрелом возрасте. Вызывает расстройства половой жизни, иногда приводит к психологическим травмам и бесплодию. Ввиду серьезного влияния на все системы органов андрогенодефицит требует как можно более ранней диагностика, которая повышает эффективность назначенного лечения. Для этого полезно знать, как проявляется нарушение и какими методами лечения с ним можно справиться.
Виды и причины андрогенного дефицита
В отдельную категорию относят возрастной андрогенный дефицит. Это естественное изменение в организме, которое начинает проявляться после 50 лет. Уровень тестостерона уменьшается примерно на 1% каждый год. Но возраст андрогенного дефицита может быть и 40-45 лет. В таком случае говорят о раннем преждевременном старении организма.
Вне зависимости от времени появления андрогенный дефицит у мужчин развивается из-за снижения количества вырабатываемого тестостерона. Это сказывается практически на всех органах и системах. У мужчины развивается так называемый мужской климакс.
Точную природу изменений до сих пор никто не может объяснить. Предположительно основной, причиной возрастного андрогенного дефицита у мужчин выступают атеросклеротические изменения. Из-за них уменьшается кровоснабжение семенников, что приводит к запрограммированной гибели клеток Лейдинга, вырабатывающих гормоны.
Еще в этиологии возрастного андрогенного дефицита играет роль изменения в гипофизе и гипоталамусе, а они участвуют в регуляции синтеза тестостерона. Причем доказано, что ранний андрогенодефицит связан с наследственностью. Причина в том, что активность ткани, вырабатывающей гормоны, связана с генетикой.
Как проявляется андрогенодефицит
Основные симптомы андрогенного дефицита проявляются со стороны половой системы. В подростковом возрасте главным показателем выступает задержка полового созревания. Это проявляется в отсутствии вторичных половых признаков, к которым относятся оволосение по мужскому типу, а также рост и развитие половых органов.
У зрелых мужчин на дефицит андрогенов указывают следующие симптомы:
Из-за недостатка тестостерона у мужчины снижается фертильность, т. е. способность к оплодотворению. Это может быть одной из причин бесплодия. Кроме половой, андрогенодефицит влияет на другие системы, вызывая:
Как диагностируют андрогенный дефицит
Чтобы подтвердить предположение о развитии андрогенодефицита, в первую очередь врач назначает анализ на уровень тестостерона. Если его количество ниже 8 нмоль/л и мужчины нет заболеваний щитовидной железы или гиперпролактинемии, ставится диагноз «андрогенный дефицит».
При диагностике возрастного андрогенного дефицита есть пограничные значения в 8-12 нмоль/л. в таком случае дополнительно необходимо определить количество свободного тестостерона. Если его уровень нормальный, значит андрогенодефицит отсутствует. Не менее важное значение в диагностике имеют:
Как лечат андрогенодефицит
Основной способ лечения возрастного андрогенного дефицита – пожизненный прием препаратов, которые повышают уровень тестостерона. Это называется заместительной терапией. Ее назначают только после исключения онкологических заболеваний простаты. По этой причине мужчине 40-45 лет рекомендуют проходить раннюю диагностику на такие болезни. Сам тестостерон может быть назначен не только в виде таблеток, но и в форме пластырей, подкожных имплантов, кремов, гелей.
Но заместительная терапия не подходит для случаев, когда требуется сохранить фертильность. В такой ситуации прибегают к более современным методам – приему ингибиторов ароматазы и антиэстрогенов. Они помогают повысить уровень внутреннего тестостерона, что отличает их от препаратов, обеспечивающих поступление гормона в организм извне.
Конкретную схему лечения может назначить только врач на основании сделанных анализов. Если у вас наблюдаются те или иные симптомы недостатка тестостерона, вам необходимо обратиться к урологу или андрологу.
В клинике Dr. AkNer работают квалифицированные специалисты, имеющие многолетний опыт в диагностике и лечении заболеваний мочеполовой системы. Поэтому вы можете довериться нам и не опасаться за свое здоровье. Для начала предлагаем вам записаться на первичный прием. Для этого воспользуйтесь формой на сайте или свяжитесь с нами по любому из контактных номеров 8 (495) 098-03-03, 8 (926) 497-44-44.
Синдром гипогонадизма у мужчин
Андрогенный дефицит, тестикулярная недостаточность и синдром гипогонадизма у мужчин — это всё о клинических и/или гормональных изменениях, обусловленных абсолютной или относительной — при резистентности тканей — недостаточностью половых гормонов
эндокринолог,Клиника «Будь Здоров»
Классификация
В зависимости от уровня поражения гипоталамо-гипофизарной системы выделяют:
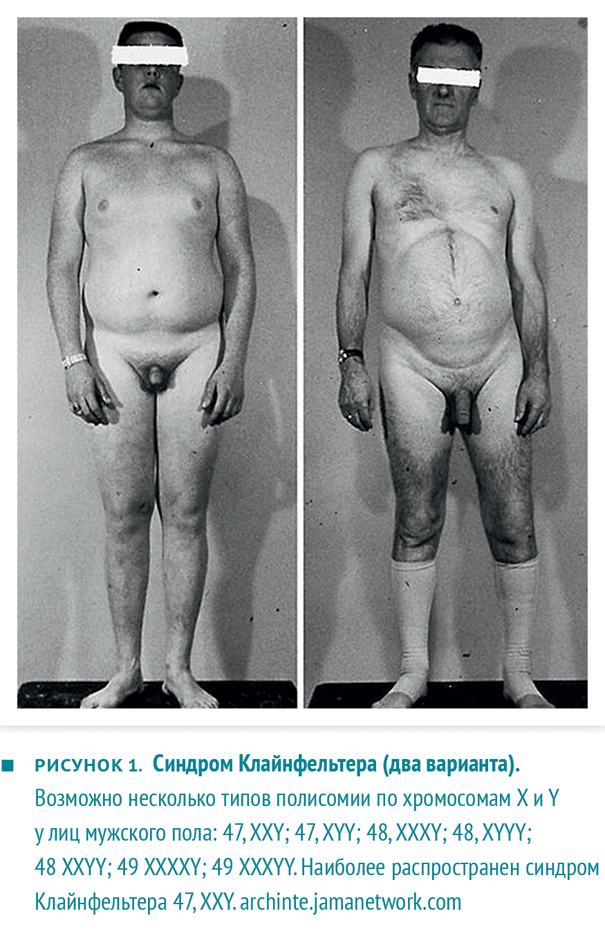
Рисунок 1. Пример пациентов с симптомом Клайнфельтера
По времени возникновения можно выделить препубертатный и постпубертатный гипогонадизм.
Клиническая картина
Клиническая картина заболевания зависит от времени возникновения нарушения и представлена в таблице 1.
Таблица 1. Основные признаки гипогонадизма
Существуют неспецифические признаки, которые могут навести клинициста на мысль о гипогонадизме:
Диагностика гипогонадизма
Диагноз гипогонадизма у мужчин устанавливают на основании данных анамнеза, клинической картины, подтвержденной данными лабораторного и инструментального исследований. Согласно последним рекомендациям, диагноз гипогонадизма следует выставлять только мужчинам с симптомами, внешними проявлениями и однозначно сниженным уровнем тестостерона в сыворотке [2]. При этом в качестве начального диагностического теста при гипогонадизме рекомендуется анализ уровня утреннего общего тестостерона в сыворотке.
Рисунок 2-3. Разные виды гипогонадизма
Для расчета уровня свободного тестостерона возможно использование онлайн-калькулятора www.issam.ch/freetesto.htm.
Таблица 2. Нормы по тестостерону
При необходимости определяют уровни СССГ, ФСГ, ЛГ, пролактина. Факторы высокого риска развития гипогонадизма:
Общий скрининг в популяции нецелесообразен [3].
Для выявления группы риска гипогонадизма могут быть использованы специализированные опросники.
Лечение гипогонадизма у мужчин
Начиная лечить гипогонадизм, врач ставит ряд целей:
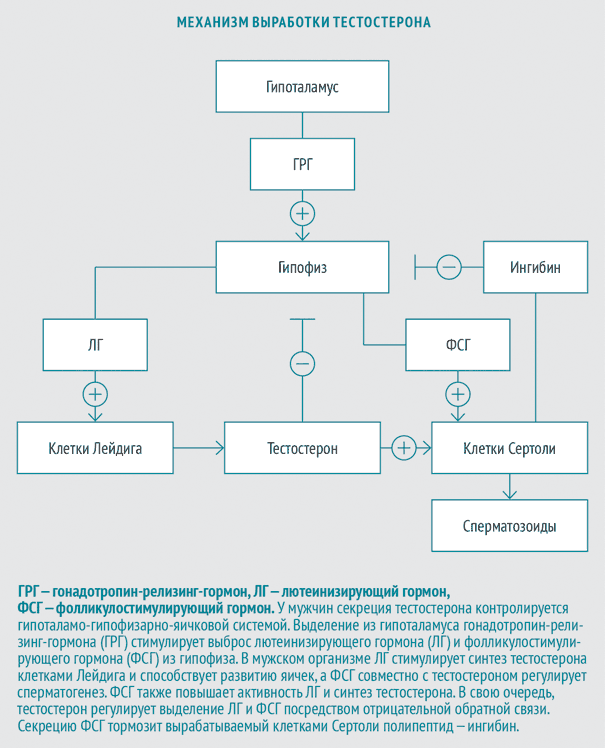
В зависимости от того, необходимо ли восстановить фертильность, выбор терапии происходит между гормональной заместительной терапией (ГЗТ) препаратами тестостерона, с одной стороны, и препаратами хорионического гонадотропина человека (ХГЧ), лютеинизирующего гормона (ЛГ), фолликулостимулирующего гормона (ФСГ) и гонадотропин-релизинг-гормона (ГРГ) — с другой.
Существует большое количество лекарственных форм тестостерона для внутримышечного, подкожного, трансдермального, перорального и буккального применения. Однако ГЗТ тестостероном ведет к уменьшению объема яичек и подавлению сперматогенеза.
Поэтому, если функция яичек сохранена и гипогонадизм имеет гипоталамическое или гипофизарное происхождение, используются либо препараты ХГЧ, ЛГ, ФСГ, либо пульсаторное введение ГРГ. Указанные гормоны увеличивают продукцию собственного тестостерона, что приводит к индукции сперматогенеза и восстановлению фертильности.
Пациент К. (39 лет) обратился к эндокринологу с жалобами на нарушение половой функции (снижение полового влечения, нарушение эрекции), общую слабость, повышенную утомляемость, одышку при физических нагрузках, эпизоды повышения артериального давления (максимально до 165/100 мм рт. ст.), избыточный вес, неэффективность физических нагрузок и диет. Сообщил, что соблюдает принципы рационального питания, регулярно посещает тренажерный зал. Вышеописанные жалобы беспокоят в течение последнего года. Самостоятельно не лечился, не обследовался.
Оволосение в подмышечных впадинах, на груди, передней брюшной стенке, в паховой области без особенностей. Двусторонняя ложная гинекомастия. Наружные половые органы сформированы правильно, без особенностей.
При использовании опросника ADAM положительные ответы на 8 из 10 вопросов, что свидетельствует о выраженности симптомов андрогенного дефицита у данного пациента.
По данным УЗИ предстательной железы, эхографических признаков патологии не выявлено.
Пациенту выставлен диагноз «нормогонадотропный гипогонадизм». Метаболический синдром: Абдоминальное ожирение (2‑й степени). Артериальная гипертензия. Дислипидемия.
Нормализация уровня тестостерона. Назначена пролонгированная форма тестостерона (тестостерона ундеканоат 1000 мг) внутримышечно по схеме с титрацией дозы до поддерживающей.
Снижение и удержание веса. Рекомендовано соблюдение принципов рационального питания с ограничением потребления жиров и легкоусваиваемых углеводов, поваренной соли, а также дополнительные аэробные нагрузки (активная ходьба в течение 1 часа в день).
При оценке результатов терапии спустя 10 месяцев пациент отмечал значительную положительную динамику общего самочувствия — улучшение эректильной функции (усиление полового влечения, увеличение частоты спонтанных эрекций), исчезновение жалоб на быструю утомляемость, подавленное настроение; стабилизацию уровня АД до 130/80 мм рт. ст. Объективно при осмотре снижение всех антропометрических показателей: вес — 99 кг, ИМТ — 29,5 кг/м2, ОТ — 88 см, ОБ — 109 см, ОТ/ОБ — 0,81. На фоне лечения также произошла нормализация всех гормональных и биохимических показателей. В дальнейшем терапию решено продолжить с контролем лабораторных показателей один раз в шесть месяцев.
Что нового?
По мере накопления информации о значении андрогенов для функционирования и здоровья мужского организма мужской гипогонадизм становится предметом особого внимания. В последние годы все больше научных исследований свидетельствуют в пользу применения заместительной терапии тестостероном у взрослых мужчин. Основная цель — достижение концентрации тестостерона в крови, максимально приближенной к физиологическим значениям у мужчин с нормальной функцией яичек [4].
С возрастом уровень половых гормонов снижается, проявляясь в конечном итоге состоянием возрастного дефицита тестостерона (андропаузы) у мужчин. Примерно с 30 лет и далее до конца жизни ежегодно мужчина теряет в среднем около 1,5–2,0 % свободного наиболее активного тестостерона. Считается, что мужчины, обладающие изначально более высоким уровнем тестостерона в молодости, имеют больше шансов как можно дольше не испытать проявлений возрастного андрогенного дефицита [5].
Существование возрастного андрогенного дефицита официально признано: по определению Международного общества по изучению проблем пожилых мужчин (ISSAM), Международной ассоциации андрологов (ISA) и Европейской ассоциации урологов (EAU), возрастной гипогонадизм (late-onset hypogonadism, LOH) определяют как клинический и биохимический синдром, возникающий в зрелом возрасте, характеризующийся типичными клиническими симптомами в сочетании с низким уровнем тестостерона в крови, что может приводить к существенному ухудшению качества жизни и отражаться неблагоприятным образом на функционировании многих органов и систем организма [6]. Снижение уровня половых гормонов — один из ключевых моментов старения и возраст-ассоциированных заболеваний.
Активно изучаются причины и связи гипогонадизма и развития сопутствующих заболеваний. Обнаружена высокая распространенность гипогонадизма у мужчин с ожирением (до 100 % при окружности талии более 102 см) [7, 8]. Низкий уровень тестостерона в плазме связан с проявлениями метаболического синдрома, сердечно-сосудистыми заболеваниями, инсулинорезистентностью и сахарным диабетом (СД) 2‑го типа [9–11]. Терапия тестостероном у мужчин с гипогонадизмом приводит к снижению объема жировой ткани [12].
В настоящее время правильно подобранная заместительная терапия половыми гормонами позиционируется как часть общей стратегии поддержания здоровья мужчин, включающей также рекомендации относительно образа жизни, диеты, физических упражнений, отказа от курения, когнитивной тренировки и безопасных уровней потребления алкоголя [13].
Нашли ошибку? Выделите текст и нажмите Ctrl+Enter.
Андрогенный дефицит
Андрогенный дефицит – это недостаточность тестостерона (мужского полового гормона) в организме мужчины. В подростковом возрасте проявляется задержкой полового созревания и отсутствием вторичных половых признаков. В зрелом возрасте вызывает снижение полового влечения, эрекции, уменьшение роста волос в андрогенозависимых зонах. Приводит к расстройству сексуальной жизни, бесплодию, личностным психологическим травмам. Диагностируется по данным гормональных тестов. Лечение подразумевает назначение заместительной гормональной терапии.
МКБ-10
Общие сведения
Синдром андрогенодефицита у мужчин встречается в разные возрастные периоды жизни: от пубертата до зрелости. Возрастной андрогенный дефицит обусловлен недостаточным количеством андрогенов в организме мужчины. Это состояние является естественным возрастным изменением, и первые его симптомы начинают проявляться после 50-ти лет, ранний андрогенный дефицит и симптомы преждевременного старения проявляются в 40-45 лет. Андрогенная недостаточность возникает из-за уменьшения продукции тестостерона, что сказывается на всех органах и системах.
Причины
Тестостерон является основным мужским гормоном. Он отвечает за формирование мужского типа поведения и вторичных половых признаков (рост волос на лице, огрубение голоса). Рост и развитие половых органов, прибавка мышечной массы, эрекция невозможны без тестостерона. Жировая клетчатка у мужчин распределяется совершенно не так, как у женщин; сперматогенез и развитие скелета по мужскому типу тоже полностью зависят от уровня тестостерона в организме.
Гипофиз и гипоталамус вырабатывают гормоны, благодаря которым тестостерон продуцируется в яичках клетками Лейдинга. Оба этих процесса являются взаимозависимыми и регулируются в зависимости от необходимости и от процентной концентрации каждого гормона. Весь тестостерон находится в крови в активных и неактивных фракциях; за основные действия тестостерона отвечает гормон, находящийся в активных фракциях.
Точная причина андрогенного старения неизвестна, но из всех теорий, которые имеет на сегодняшний день клиническая андрология, несколько являются наиболее вероятными. Возрастные атеросклеротические изменения в организме ведут к снижению кровоснабжения в области тестикул, что влияет на размер и состояние клеток Лейдинга – они становятся менее активными. По этой же теории в определенное время наступает апоптоз клеток Лейдинга, то есть их запрограммированная гибель.
В гипоталамусе и гипофизе с возрастом так же происходят дистрофические и склеротические изменения, что приводит к нарушениям регуляции процесса выработки тестостерона. Теория о том, что наследственная предрасположенность может играть основную роль в развитии раннего андрогенного дефицита, подтверждается тем, что активность гормонпродуцирующей ткани является генетически обусловленной.
Симптомы андрогенного дефицита
Со стороны других органов и систем степень выраженности симптомов зависит от степени гипогонадизма. У большинства мужчин появляются вегето-сосудистые расстройства: не связанные с работой надпочечников колебания артериального давления, приливы, чувство нехватки воздуха, головокружения и беспричинные покраснения кожи шеи и верхней половины груди.
Нарастают и психоэмоциональные нарушения, что проявляется быстрой утомляемостью, нарушениями сна, раздражительностью и депрессиями. У мужчин уменьшается объем мышечной массы, иногда происходит ее замещение на жировую, при этом жировая ткань откладывается повсеместно, а не только в подкожном слое. У некоторых мужчин незначительно увеличиваются в размерах молочные железы, и уменьшается рост волос в области лица. Более серьезным проявлением гипогонадизма является снижение плотности костной ткани (остеопороз), что может стать причиной частых переломов.
Осложнения
Снижение тестостерона в крови повышает вероятность онкологических заболеваний предстательной железы, вероятность возникновения сахарного диабета, а также ведет к прогрессированию атеросклероза сосудов с высоким риском инсульта сосудов головного мозга и инфаркта миокарда.
Диагностика
Жалобы пациента, особенности во внешности и определение концентрации тестостерона являются основными диагностическими критериями. Анкеты, с помощью которых гораздо проще провести оценку жалоб пациента, кроме того и более точны, так как пациент может не говорить вслух о своих проблемах. Опросник AMS определяет выраженность симптоматики в баллах, но дополнительно необходимо пройти лабораторное обследование, чтобы выявить уровень андрогенного дефицита.
В лаборатории исследуют сыворотку крови на содержание общего тестостерона и биологически активного тестостерона. Проведут общий и биохимический анализ крови, а так же определят количество глобулина, связывающего половые стероиды (ГСПС).
Забор крови для определения в сыворотке основного андрогена производят утром и натощак, так как в утренние часы его концентрация максимальна. Вообще же тестостерон в организме мужчины может находиться в трех состояниях, больше всего тестостерона, связанного с альбуминами и глобулинами сыворотки крови (98-99%) и на оставшиеся 1-2% приходится свободный тестостерон. Связь с альбуминами нестойкая, поэтому гормон является частично активным, глобулин же связан с тестостероном полностью, поэтому биологическая активность гормона подавлена полностью. Именно свободный активный тестостерон регулирует выше обозначенные функции и именно по его концентрации определяют степень андрогенного дефицита.
Нормальный показатель общего тестостерона в сыворотке крови не менее 12 нмоль/л, при этом сразу после получения результатов можно говорить о соответствии предварительного диагноза и действительности. Но в некоторых случаях уровень общего тестостерона в пределах нормы, а содержание свободного гормона снижено из-за избыточного его связывания с белками крови. Тогда прибегают к исследованию количества свободного тестостерона в сыворотке крови.
Всем мужчинам, у которых есть вероятность андрогенного дефицита также необходимо пройти обследование костной ткани на плотность (денситометрия) и другие исследования, точный перечень которых определит лечащий врач-андролог.
Лечение андрогенного дефицита
Основным методом коррекции андрогенного дефицита является заместительная терапия с использованием различных препаратов тестостерона. Иногда прибегают к стимуляции выработки собственного тестостерона с помощью хорионического гонадотропина.
Заместительная терапия проводится только после исключения онкологических заболеваний предстательной железы. Поэтому важно проходить раннюю лабораторную диагностику по достижению 40-45 лет. Так как недостаток тестостерона повышает вероятность возникновения карциномы предстательной железы, а начатая заместительная терапия лишь ухудшает состояние пациента, хотя при нормальном уровне тестостерона в сыворотке крови вероятность развития карциномы предстательной железы в несколько раз ниже. Чтобы исключить онкозаболевания предстательной железы, в лаборатории определяют уровень простатоспецифического антигена, и при необходимости проводят более детальное обследование на наличие раковых клеток.
Заместительные препараты необходимо принимать пожизненно, так как яичники уже не вырабатывают тестостерон, пациентам необходимо периодически проводить контроль состояния предстательной железы и определять уровень ПСА.
Эффективность лечения становится заметной после накопления в организме нужной концентрации тестостерона и устранения проявлений его недостатков. При этом заместительная терапия полностью безопасна, имеет минимум побочных эффектов и позволяет мужчинам особенно с преждевременным андрогенным дефицитом вести привычный образ жизни и сохранить активность.
Способов введения тестостерона в организм человека несколько. Существуют пластыри, кремы или гели – в этом случае тестостерон поступает трансдермально, подкожные импланты являются препаратами пролонгированного действия, что очень удобно, так как нет необходимости следить за ежедневным принятием тестостерона. Классическими формами являются таблетированные формы для перорального приема и масляные растворы для внутримышечных инъекций.
Современный взгляд на проблему возрастного андрогенного дефицита у мужчин
Традиционно считается, что мужчины являются сильным полом
Традиционно считается, что мужчины являются сильным полом. Однако факты доказывают обратное: в современном мире мужчины уступают женщинам не только по качеству жизни, но и ее продолжительности (в России разница в продолжительности жизни мужчин и женщин драматична и составляет 13 лет!). У мужчин значительно выше распространенность онкологических и сердечно-сосудистых заболеваний. Потребление алкоголя и курение в России значительно выше, чем на Западе, что ведет к раннему возникновению эректильной дисфункции, негативно влияющей на качество жизни как пары в целом, так и женщины.
Таким образом, факты демонстрируют некоторую слабость мужчин. Можно ли как-то влиять на их слабые стороны? Можно ли изменить качество жизни мужчины и увеличить ее продолжительность? За последние 10 лет произошла настоящая «тестостероновая революция», мы уже не задаем вопрос, является ли возрастной андрогенный дефицит мифом или реальностью, поскольку наличие возрастного андрогенного дефицита является научно доказанным фактом. Более того, сегодня мы знаем, что содержание тестостерона определяет функционирование практически всех органов мужского организма. Тестостерон является своего рода протективным гормоном в отношении развития целого ряда возраст-ассоциированных заболеваний. Продолжительность жизни у мужчин с низким уровнем тестостерона ниже, по сравнению с мужчинами с нормальным уровнем тестостерона. Еще в 1983 году Дильман В. М. писал, что «одним из обязательных условий профилактики рака является поддержание гормонально-метаболических показателей на уровне, которого организм достигает в возрасте 20–25 лет…». Сегодня мечты ученых прошлого века осуществимы, поскольку у нас есть для этого эффективные и безопасные препараты, но они, к сожалению, практически не используются.
Несмотря на то, что соматические заболевания ведут к андрогенному дефициту, усугубляющему их течение, определение тестостерона не стало рутинной практикой. Восполнение андрогенного дефицита повышает эффективность лечения эректильной дисфункции ингибиторами фосфодиэстеразы 5 типа (ФДЭ-5), нарушений мочеиспускания 5 альфа-адреноблокаторами, сахарного диабета сахаропонижающими препаратами, способствует снижению веса — основного компонента метаболического синдрома.
Возрастное снижение секреции тестостерона у мужчин начинается с 30 лет, причем скорость снижения свободного тестостерона превышает скорость снижения общего тестостерона (за счет усиления с возрастом синтеза глобулина, связывающего половые стероиды (ГСПС)). Ежегодно у пациентов 30–40 лет снижение тестостерона составляет около 0,7–1,0% от общего тестостерона и 1,2–1,4% от его свободной его фракции. В литературе данный синдром получил множество названий: «андропауза», «мужской климакс», мужская менопауза. В настоящее время вышеперечисленные термины признаны неточными и практически не используются. В прямом смысле климакса (пер. с греч. — ступень, лестница) у мужчин с возрастом не наблюдается. Однако происходит постепенное угасание половых и гормональных функций, хотя полного их выключения не наблюдается до глубокой старости.
В современной литературе используются следующие термины:
ВАД представляет собой клинический и биохимический синдром, связанный со старением. Характеризуется типичными симптомами хронической недостаточности системного действия тестостерона и проявляется нарушением функции различных органов и систем, а также снижает качество жизни (Nieschlag E., Swerdloff R. et al., 2005).
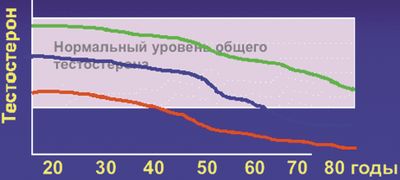
Сроки наступления и распространенность ВАД. Сроки наступления клинически значимого ВАД индивидуальны и зависят от уровня тестостерона на пике его секреции в 20–30 лет: чем выше его содержание, тем позже наступит его снижение, выходящее за нормативные показатели (рис. 1).
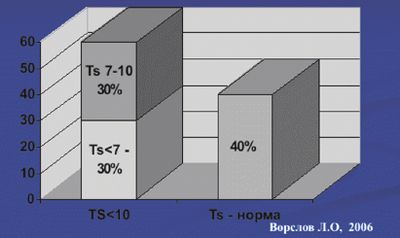
Любое хроническое соматическое заболевание негативно влияет на секрецию тестостерона, приводя к ускорению наступления андрогенного дефицита, в связи с чем распространенность андрогенного дефицита при хронических соматических заболеваниях крайне высока. По нашим данным распространенность ВАД при сахарном диабете 2-го типа составляет 68% (рис. 2), а при ИБС — 60% (рис. 3).
Уровень ГСПС, наоборот, повышается при старении, поэтому содержание свободной фракции тестостерона дополнительно снижается. У мужчин без соматических заболеваний распространенность ВАД увеличивается с возрастом и составляет в среднем 30% в популяции мужчин старше 50 лет (табл. 1).
Сочетанные с ВАД возрастные изменения секреции других гормонов. Процесс старения происходит практически во всех органах эндокринной системы, захватывает в том числе надпочечники. Изменения, происходящие в них с возрастом, получили название адренопаузы. Этот термин описывает снижение уровня дегидроэпиандростерона (ДГЭА) и ДГЭА-сульфата в надпочечниках, в то время как секреция кортикотропина долгое время остается неизменной. Недостаток ДГЭА приводит к снижению настроения, либидо, ослаблению потенции, остеопении, уменьшению массы и силы мышц, нарушению иммунитета, появлению инсулинорезистентности.
В процессе старения уменьшается выработка второго важного анаболического гормона — гормона роста (соматопауза). По данным ряда авторов, наблюдается возрастное снижение уровня мелатонина (меланопауза). С дефицитом этого гормона связывают нарушение равновесия в системе «сон–бодрствование».
Хотя старение не приводит к полному гормональному дефициту, возможно медицинское вмешательство в процессы андро-, сомато-, мелано- и адренопаузы с целью отсрочить некоторые проявления процесса старения (Лоран О. Б., Сегал А. С., 1999).
Клиническая картина ВАД представлена в табл. 2. На фото дан клинический пример ВАД. Обращает внимание увеличение количества жировой ткани (абдоминальное ожирение), уменьшение мышечной массы, дряблость кожи, уменьшение роста волос на туловище, конечностях, лобке.
Диагностика ВАД
Этапы диагностики ВАД
Категории пациентов, имеющих повышенный риск ВАД, у которых проведение гормонального скрининга абсолютно необходимо:
Категории пациентов, имеющих повышенный риск развития ВАД, у которых проведение гормонального скрининга желательно:
Постановка диагноза. Общепринято, что для подтверждения ВАД исследуют уровень общего тестостерона и ГСПС. Забор крови должен проводиться утром между 7.00 и 11.00 ч. Если уровень общего тестостерона выше 12 нмоль/л (3,46 нг/мл), при наличии клинической картины андрогенного дефицита, то необходимо подсчитать уровень свободного тестостерона по формуле. Если уровень общего тестостерона ниже 12 нмоль/л (200 пмоль/л), необходимо определить ТТГ, пролактин, провести оценку функции печени и почек, состояния углеводного и липидного обменов для исключения индуцированного гипогонадизма другими заболеваниями. ВАД должен быть диагнозом исключения, т. е. устанавливается только после исключения всех возможных причин гипогонадизма, включая медикаментозно-индуцированный гипогонадизм (рис. 4).
Роль ВАД в развитии ожирения и метаболического синдрома (МС) у мужчин. Как было установлено в ряде исследований, одним из определяющих факторов развития ожирения, инсулинорезистентности и МС у мужчин является дефицит половых гормонов и, в частности, тестостерона. Так, Simon D. et al. в TELECOM-Study при обследовании 1292 мужчин выявили четкую отрицательную взаимосвязь между уровнем тестостерона и уровнем инсулина (Simon D.). Chen R. Y. et al. показали, что уровень общего тестостерона у мужчин с МС значимо ниже, чем у здоровых. При этом выявлена обратная корреляция между концентрацией тестостерона и окружностью талии, а также уровнем холестерина липопротеидов низкой плотности. В то же время в данном исследовании не было выявлено причинной взаимосвязи между низким уровнем тестостерона и развитием сахарного диабета 2-го типа (Chen R. Y.). Однако проведенное ранее широкомасштабное исследование Massachusetts Male Aging Study свидетельствует о тесной корреляции между низким уровнем свободного тестостерона и риском развития инсулинорезистентности и сахарного диабета 2-го типа (Stellato R. K.).
Таким образом, низкий уровень тестостерона у мужчин следует рассматривать как один из компонентов МС наряду с инсулинорезистентностью, гиперинсулинемией, ожирением, дислипидемией, артериальной гипертензией, нарушением толерантности к глюкозе и нарушениями в свертывающей системе крови.
Лечение ВАД
Заместительная терапия андрогенами имеет уже 60-летнюю историю, благодаря Thomas H. B., Hill R. T., которые в 1940 году впервые успешно применили Тестостерона пропионат для лечения андрогенной недостаточности у мужчин. Долгое время показаниями для применения оставались классические формы гипогонадизма, а именно врожденный или приобретенный гипогонадизм (в основном опухолевого или травматического характера). В последнее время показания значительно расширились и все большую популярность и распространенность терапия андрогенами приобретает в лечении ВАД.
Терапия ВАД направлена на восполнение андрогенного дефицита. Камнем преткновения широкого назначения терапии препаратами тестостерона до сих пор является безопасность в отношении предстательной железы. Долгое время считалось, что андрогены являются стимуляторами онкогенеза в предстательной железе. Однако исследования последних лет опровергают это мнение, основанное на единичных наблюдениях повышения уровня кислой фосфатазы у больных с раком предстательной железы на фоне применения препаратов тестостерона, проведенных в прошлом столетии. Сегодня доказано, что андрогенотерапия не только безопасна в отношении предстательной железы, но и, более того, гипогонадизм рассматривается как фактор, ассоциированный с более тяжелым и агрессивным течением рака предстательной железы. Исследования последних лет, проведенные в Европе и США, показали, что частота развития рака простаты на фоне андрогенотерапии не превышает частоту выявления рака простаты в популяции мужчин, не получающих терапию препаратами тестостерона (Morgentaller A., 2006), а низкий уровень тестостерона ассоциирован с более агрессивными формами рака предстательной железы.
В настоящее время имеется широкий выбор препаратов для восполнения андрогенного дефицита (табл. 3). У мужчин с сохраненной секреторной способностью клеток Лейдига можно использовать как терапию экзогенными препаратами, так и стимулирующую терапию гонадотропином хорионическим. Стимулирующая терапия должна быть методом выбора у пациентов, планирующих иметь детей, поскольку экзогенные препараты, особенно инъекционные формы, оказывают негативное действие на сперматогенез.
У мужчин с повышением уровня ЛГ, являющегося маркером поражения клеток Лейдига, необходимо проведение постоянной терапии андрогенами, причем дозу препарата следует подбирать именно под контролем ЛГ, который при правильно подобранной дозе должен находиться в пределах нормальных показателей.
В настоящее время существует достаточно широкий спектр препаратов тестостерона для проведения андрогенотерапии, включающий в себя пероральные формы, масляные растворы для внутримышечных инъекций, а также трансдермальные гели и пластыри. Поскольку все препараты тестостерона обладают своими преимуществами и недостатками, при выборе метода гормональной терапии необходимо руководствоваться принципами эффективности, безопасности и удобства применения. Как правило, при начале терапии андрогенами при ВАД, препаратами выбора являются неинвазивные формы — трансдермальные гели, которые на российском рынке представлены препаратом «Андрогель».
Тестостерон в виде геля всасывается с поверхности кожи и поступает в кровоток, при этом постоянная концентрация в плазме наблюдается в течение 24 часов. Единственный его недостаток заключается в наличии возможности контакта геля с кожей партнерши.
При выраженном андрогенном дефиците, сопровождаемом повышением уровня ЛГ, лучше использовать препараты тестостерона длительного действия.
Ранее в нашей стране были зарегистрировано 2 андрогенных препарата с относительно длительным действием — Сустанон-250 и Омнадрен 250, инъекции которых необходимо делать 2–3 раза в месяц. Эти препараты являются смесью четырех эфиров тестостерона — тестостерона капроната, изокапроната, пропионата и фенилпропионата, которые характеризуются разной фармакокинетикой. Тестостерона пропионат начинает действовать быстро, однако к концу первого дня действие его практически прекращается, фенилпропионат и изокапронат начинают действовать примерно через сутки, действие продолжается до двух недель, а самый длительно действующий — капронат, его действие может продолжаться до 3–4 недель. Существенным недостатком этих препаратов являются колебания концентрации тестостерона в крови от супра- до субфизиологических, что ощущается рядом больных. Кроме того, супрафизиологические подъемы содержания тестостерона в некоторых случаях ведут к повышению гематокрита, что не только требует контроля за состоянием крови, но и в некоторых случаях требует отмены препарата. В 2005 г. для больных с андрогенной недостаточностью стал доступен новый препарат тестостерона с по-настоящему длительным действием — тестостерона ундеканоат (Небидо®) в виде масляного раствора, который во всем мире признан препаратом выбора для проведения длительной заместительной гормональной терапии гипогонадизма любого генеза и, в том числе, ВАД. Небидо® не только длительно поддерживает тестостерон сыворотки крови на физиологическом уровне, что позволяет надежно и эффективно ликвидировать и предотвращать симптомы недостаточности тестостерона, но и значительно лучше переносится пациентами, по сравнению с указанными ранее известными внутримышечными препаратами, поскольку после инъекции Небидо® уровень тестостерона в течение 12 недель поддерживается в физиологических пределах, без резких повышений и снижений. Пациентам требуется всего 4–5 инъекций в год. Однако, учитывая достаточно большой объем масляного раствора препарата — 4 мл, необходимость медленного внутримышечного введения препарата, мы рекомендуем введение препарата под контролем врача, для избежания возможного возникновения абсцессов.
Побочные эффекты андрогенотерапии
Терапия андрогенами при ВАД является заместительной терапией, т. е. происходит нормализация содержания тестостерона, поэтому при правильно подобранной дозе, т. е. при дозе, при которой уровень тестостерона находится в нормальных физиологических пределах и никаких побочных эффектов от проводимой терапии быть не может.
При превышении дозы возможно развитие побочных эффектов, связанных с передозировкий андрогенов: