Анизохромия что это у женщин
Диагностика и лечение хронической аутоиммунной гемолитической анемии
Больная Ш., 80 лет, пенсионерка. Из анамнеза известно, что в течение последних двух лет неоднократно проходила амбулаторное и стационарное лечение по поводу хронической B12–фолиеводефицитной анемии, диагностированной на основании анемического синдрома в сочетании с гиперхромией и макроцитозом эритроцитов. Стернальная пункция, определение уровня витамина B12 и фолиевой кислоты не проводились. Отмечался временный незначительный положительный эффект лечения витамином B12. С конца 2011 года, несмотря на ежемесячное введение витамина B12 в дозе 500γ в сочетании с фолиевой кислотой, стала нарастать анемия (14.02.2012 г. гемоглобин – 54 г/л). Для обследования и лечения госпитализирована в больницу № 40 с диагнозом: B12–фолиеводефицитная анемия тяжелой степени. ИБС. Стенокардия напряжения II ф. к. Гипертоническая болезнь II ст. Желчнокаменная болезнь. Хронический калькулезный холецистит. Мочекаменная болезнь. Конкремент правой почки, простые кисты обеих почек. Полипы желудка.
При поступлении жалобы на выраженную общую слабость, головокружения, головную боль, учащенное сердцебиение, перебои в работе сердца.
При объективном осмотре отмечены субиктеричность кожи и слизистых оболочек, умеренная гепатомегалия (+2 см) и спленомегалия (+ 2 см).
Результаты клинического анализа в динамике представлены в таблице 1.
Таблица 1. Клинические анализы крови пациентки Ш. в динамике
 | 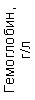 | 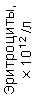 | 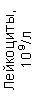 | 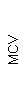 | 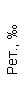 |  | 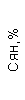 | 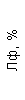 | 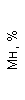 | 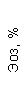 | 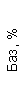 | 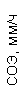 |
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 15.02.12 | 54 | 1.39 | 10.5 | 133 | 80 | 2 | 66 | 21 | 9 | 2 | — | 75 |
| 11.03.12 | 50 | 1.41 | 11.8 | 114 | 98 | 4 | 75 | 11 | 4 | 3 | 1 | 78 |
| 15.03.12 | 49 | 1.31 | 17.8 | 121 | 288 | 4* | 60 | 23 | 5 | 1 | — | 78 |
| 20.03.12 | 72 | 1.93 | 11.4 | 116 | 297 | 2 | 73 | 14 | 7 | 2 | 0 | 46 |
| 27.03.12 | 66 | 1.9 | 11 | 108 | 202 | 2 | 60 | 26 | 7 | 3 | 0 | 40 |
| 12.04.12 | 70 | 1.75 | 1.9 | 112 | 104 | 3 | 62 | 24 | 11 | 0 | 0 | 27 |
| 26.04.12 | 93 | 2.56 | 5.7 | 109 | 148 | 3 | 74 | 13 | 9 | 0 | 0 | 11 |
| 24.06.12 | 111 | 3.42 | 4.7 | 97 | 7 | 2 | 69 | 21 | 10 | 0 | 1 | 15 |
| 16.08.12 | 120 | 3.97 | 5.8 | 93 | 12 | — | 71 | 19 | 9 | 1 | 0 | 40 |
Примечание: * в лейкоцитарной формуле 15.03.12 выявлялись также миелоциты (2%) и метамиелоциты (5%).
В биохимическом анализе крови – повышение уровня креатинина (189 ммоль/л), билирубина (58 ммоль/л) за счет непрямого билирубина.
УЗИ органов брюшной полости: гепатоспленомегалия; камни желчного пузыря; диффузные изменения поджелудочной железы; простые кисты обеих почек, конкремент правой почки.
ФГДС: два полипа желудка размером до 0,5 см.
Учитывая высокий риск сердечно-сосудистых осложнений у пожилой пациентки с анемией тяжелой степени, проведены трансфузии эритроцитарной взвеси. На основании клинико-лабораторных данных (спленомегалия, гипербилирубинемия, гиперхромная анемия с ретикулоцитозом) и неэффективности лечения витамином B12 и фолиевой кислотой заподозрена гемолитическая анемия.
При исследовании крови на антиэритроцитарные антитела выявлены аутоантитела класса IgG ++++.
Результаты стернальной пункции представлены в таблице 2.
Таблица 2.Миелограмма пациентки Ш. от 17.02.12 г.
Заключение
Клеточный костномозговой пунктат. Эритропоэз – нормобластический. Гиперплазия эритроидного ростка – 74,8%. Со стороны эритрокариоцитов отмечаются клетки с цитоплазматическими мостиками, скопления в виде «эритроидных островков».
Мегакариоциты различной степени зрелости с умеренным тромбоцитообразованием.
На основании данных миелограммы (гиперплазия эритроидного ростка при нормобластическом типе кроветворения) и выявления антиэритроцитарных антител диагностирована аутоимунная гемолитическая анемия с тепловыми антителами. При дополнительном обследовании признаков вторичного характера анемии не выявлено.
С 11.03.12 г. начата пульс-терапия метипреднизолоном в дозе 500 мг 1 раз в день внутривенно в сочетании с пероральным приемом преднизолона в дозе 45 мг в сутки под прикрытием гастропротекторов. После 5 дней лечения анемический синдром продолжал нарастать, появился выраженный сдвиг лейкоцитарной формулы влево, увеличение количества ретикулоцитов (табл.1). Доза преднизолона перорально увеличена до 75 мг в сутки, к лечению добавлен азатиоприн по 100 мг/сутки per os, проведена трансфузия1 дозы эритроцитарной взвеси.
С 20.03.12 г. с учетом сохраняющегося гемолиза (ретикулоциты 297‰) проведен второй курс пульс-терапии метилпреднизолоном в дозе 500 мг в сутки № 4, однократно введен внутривенно циклофосфан в дозе 600 мг.
Лечение больная переносила хорошо. С 27.03.12 г. отмечена тенденция к увеличению уровня гемоглобина без поддерживающих гемотрансфузий. Решено продолжить введение циклофосфана по 200 мг в сутки, отменить азатиоприн. Анемический синдром продолжал уменьшаться: к 12.04.12 г. уровень гемоглобина достиг 70 г/л, снизился гемолиз (ретикулоцитов 104‰), однако развилась лейкопения (1,9×10 9 /л), в связи с чем циклофосфан был временно отменен. После восстановления количества лейкоцитов лечение циклофосфаном по 200 мг дважды в неделю было возобновлено на фоне постепенного снижения дозы преднизолона.
Больная в удовлетворительном состоянии 28.04.12 г. выписана из стационара. На амбулаторном этапе продолжено введение циклофосфана по 200 мг в сутки 2 раза в неделю, преднизолон в течение месяца полностью отменен.
В течение нескольких месяцев получала поддерживающую терапию циклофосфаном по 200 мг в сутки 2 раза в неделю (суммарная доза составила 7200 мг). На этом фоне уровень гемоглобина стабилен в пределах 100–120 г/л, количество ретикулоцитов не превышает 20%.
Комментарий к клиническому случаю
Аутоиммунная гемолитическая анемия (АИГА) – гетерогенная группа заболеваний и синдромов, обусловленных повышенным разрушением эритроцитов вследствие образования аутоантител. Частота АИГА во всех возрастных группах составляет 1:40000 – 1:80000, причем женщины болеют в 2 раза чаще мужчин. Выделяют первичные (идиопатические) и вторичные АИГА, которые чаще всего развиваются при лимфомах, солидных опухолях и заболеваниях соединительной ткани. По серологическим свойствам различают АИГА с тепловыми (85%) и холодовыми (15%) антителами; по месту разрушения эритроцитов выделяют АИГА с внутриклеточным (наиболее частым), внутрисосудистым и смешанным гемолизом.
Клинические проявления АИГА:
При внутрисосудистом гемолизе моча приобретает темно-бурую или черную окраску.
Лабораторные критерии:
Стандарт первой линии терапии АИГА – пероральные глюкокортикостероиды в начальной дозе 1 мг/кг в сутки, возможно проведение пульс-терапии метилпреднизолоном в дозе 0,5–1,0 г/сутки внутривенно в течение 3-5 дней. Второй линией терапии является спленэктомия, которая используется при отсутствии эффекта глюкокортикостероидов в течение 4–6 месяцев. У пожилых пациентов показано назначение иммунодепрессивных и цитостатических препаратов (азатипоприн, циклофосфон, циклоспорин). Значительно реже используют моноклональные антитела (ритуксимаб) и иммуноглобулин. Выживаемость больных АИГА в течение 5 лет составляет 75%.
При анализе данного случая обращает внимание длительное латентное течение заболевания у больной преклонного возраста с гиперхромной анемией, что послужило причиной ошибочного диагноза B12–дефицитной анемии (для АИГА характерен нормохромный характер анемии). С учетом возраста пациентки и наличия сопутствующих заболеваний было принято решение о подключении к лечению цитостатической терапии, позволившее получить ремиссию заболевания, отменить глюкокортикостероиды и отказаться от проведения спленэктомии.
Анизохромия что это у женщин
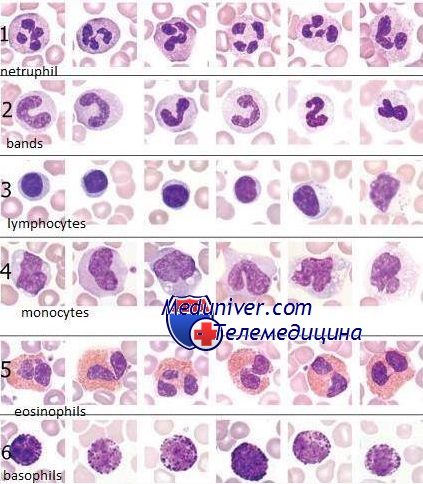
Морфологическое исследование эритроцитов, лейкоцитов, тромбоцитов и подсчет лейкоцитарной формулы производят в окрашенных мазках крови.
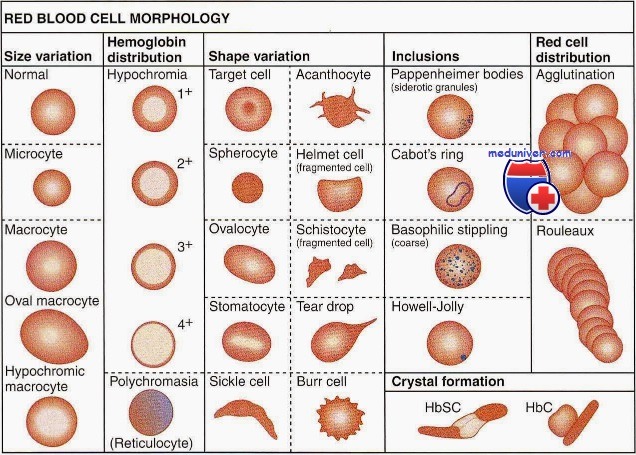
Качественная оценка эритроцитов имеет большое диагностическое и прогностическое значение. Обязательным является определение размеров и формы эритроцитов, их окраски, наличия и степени анизоцитоза и пойкилоцитоза, наличия патологических форм эритроцитов и включений в них.
При отсутствии автоматического анализатора для определения размеров эритроцитов измеряют их средний диаметр с построением эритроци-тометрической кривой Прайс-Джонса (гистограмма распределения эритроцитов по размеру). Диаметр нормальных эритроцитов в мазке равен 7-8 мкм, средний диаметр — 7,55 мкм.
Эритроциты размером более 8 мкм называются макроцитами (большие эритроциты с сохраненным просветлением в центре), более 12 мкм — мегалоциты или гигантоциты (гигантские эритроциты без просветления в центре). Эритроциты диаметром менее 6,5 мкм называются микроцитами, менее 2-3 мкм — шизоцитами. В норме в периферической крови выявляется 15,5% микроцитов и 16,5% макроцитов.
При использовании автоматического анализатора клеток крови проводится определение среднего объема эритроцитов (MCV), в зависимости от которого различают микроциты (MCV менее 75 мкм3), нормоциты (MCV в пределах 75-95 мкм3) и макроциты (MCV более 95 мкм3). На основании среднего объема эритроцитов строится эритроцитометрическая кривая.
Клиническое значение морфологического исследования клеток крови
При микроцитозе 30-50% от общего числа эритроцитов составляют микроциты. Микроцитоз наблюдается при ряде наследственных анемий (талассемии, гемоглобинопатии, микросфероцитоз, серповидноклеточная анемия, атрансферринемия, врожденная форма сидеробластной анемии).
Сдвиг эритроцитометрической кривой влево (увеличение количества эритроцитов малого диаметра) наблюдается при многих приобретенных анемиях (железодефицитные анемии, анемия хронических заболеваний, анемии при отравлении свинцом и др.).
При макроцитозе 50% и более от общего числа эритроцитов составляют макроциты. Макроцитоз чаще всего наблюдается при В12- и фолиеводефицитной анемиях.
Увеличение количества эритроцитов разного размера в мазке крови называется анизоцитозом. Это ранний признак анемии, наблюдающийся при ее легкой степени. Выделяют три степени анизоцитоза, которые обозначаются цифрами 1, 2 и 3.
Степень анизоцитоза эритроцитов (RDW — the Red cell Destribution Width) в современных гематологических анализаторах определяется автоматически. У здоровых людей большая часть эритроцитов (68%) представлена нормоцитами; микроциты составляют около 15%, макроциты — 17%. В норме RDW колеблется от 9,9 до 14,5%. При увеличении количества эритроцитов разного размера RDW нарастает.
В мазке крови большинство эритроцитов имеет округлую форму и только малая часть (до 10%) отличается по своей форме. Увеличение количества эритроцитов разной формы называется пойкилоцитозом. При этом эритроциты могут становиться овальными, грушевидными, звездчатыми, зазубренными и др.
Пойкилоцитоз является результатом продукции патологических клеток костным мозгом либо развивается вследствие повреждения нормальных клеток после выхода их из костного мозга в кровяное русло. Присутствие некоторых специфических форм эритроцитов (микросфероцитоз, эллиптоцитоз, стоматоцитоз) в большем количестве по сравнению с нормой имеет важное диагностическое значение.
Выделяют три степени пойкилоцитоза, которые также обозначаются цифрами 1, 2 и 3. Как и анизоцитоз, пойкилоцитоз является неспецифическим признаком любой анемии и отражает ее степень. Однако, в отличие от анизоцитоза, пойкилоцитоз появляется только при выраженной анемии и имеет более неблагоприятное прогностическое значение.
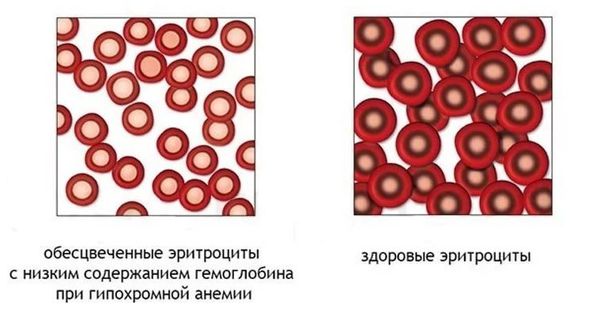
Эритроциты здоровых людей являются нормохромными, т. е. имеют равномерную окраску и небольшое (не более 1/3 диаметра клетки) просветление в центре. Гипохромия — увеличение центральной неокрашенной части эритроцита больше нормы. В зависимости от размеров просветления выделяют три степени гипохромии (1, 2, 3).
Усиленная окраска эритроцитов называется гиперхромией. Гиперхромия обусловлена увеличением объема эритроцитов и обычно сочетается с макроцитозом и мегалоцитозом. Более интенсивно окрашиваются микросфероциты.
В норме эритроциты окрашиваются кислыми красками, но молодые эритроциты с остатками ядерной субстанции (ретикулоциты) могут окрашиваться основными, приобретая различные оттенки серовато-сиреневого, серовато-фиолетового или серовато-голубого цвета. Эти клетки называются полихроматофилами. Полихроматофилия (полихромазия) — показатель усиленной регенерации костного мозга (наблюдается при гемолитических и постгеморрагических анемиях). В зависимости от числа полихроматофилов в поле зрения различают три степени полихромазии (1, 2, 3).
При различных состояниях в мазке крови могут обнаруживаться патологические формы эритроцитов (ядросодержащие — нормоциты), а также внутриэритроцитарные включения ядерного и цитоплазматического происхождения. Ядросодержащие эритроциты (синонимы: эритрокариоциты, нормоциты) в значительном количестве встречаются при гемолитических анемиях (прежде всего — гемолитическом кризе) и остром эритромиелозе (М6 по FAB-классификации).
Умеренный нормоцитоз наблюдается при постгеморрагических анемиях, сублейкемическом миелозе и метастазах злокачественных опухолей в костном мозге. Единичные нормоциты могут встречаться при В12-дефицитной анемии, миелодиспластических синдромах, хроническом миелолейкозе.
Среди внутриэритроцитарных включений ядерного происхождения различают тельца Жолли (круглые включения сине-фиолетового или вишнево-красного цвета диаметром 1-2 мкм), кольца Кебота (остатки ядерной оболочки в форме тонких нитеобразных колец, «восьмерки» или эллипса, окрашенные в красный цвет) и пылинки Вейденрейха (мелкая азурофильная, иногда голубая зернистость, чаще обнаруживается в мегалоцитах). Ядерные включения свидетельствуют о неэффективном эритропоэзе и встречаются при В12-дефицитных и гемолитических анемиях.
Кроме того, эритроциты с тельцами Жолли появляются после спленэктомии и при функциональной гипосплении и асплении у больных хроническими миелопролиферативными заболеваниями.
К внутриэритроцитарным включениям цитоплазматического происхождения относится базофильная пунктация (зернистость), которая представляет собой патологическую преципитацию вещества рибосом, перерожденных митохондрий и сидеросом и выглядит как точечная зернистость темно-синего цвета различной величины. Эритроциты с базофильной пунктацией встречаются при токсическом повреждении костного мозга (отравления свинцом, цинком, ртутью и др.), ряде анемий (талассемии, мегалобластные анемии), миелодиспластических синдромах и являются неблагоприятным прогностическим признаком.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Состояние здоровья человека напрямую зависит от количества данных форменных элементов. Для того чтобы определить их количество, назначают общий анализ крови. С помощью полученных результатов можно наблюдать течение болезни и характер воспалительных процессов, которые могут протекать в организме. Также общий анализ крови назначают при появлении таких симптомов, как усталость, постоянные головные и мышечные боли, утомляемость.
Для чего назначают общий анализ крови?
Кровь в организме человека выполняет ряд важных функций, поэтому ее состав очень информативен при диагностике возможных заболеваний. Чаще всего во время планового обследования назначается общий анализ крови. При подозрительных результатах назначается развернутый биохимический анализ.
Процедура сдачи общего анализа крови
Перед визитом в клинику не рекомендовано принимать пищу. Также в течение нескольких дней следует прекратить прием медикаментов (только по рекомендации врача). Процедура проводится утром. Забор крови делают из пальца или вены.
Таблица – Нормы общего анализа крови для взрослых
Из таблицы выше следует что, нормы анализа крови у мужчин и женщин отличаются. Во время беременности также изменяются показатели анализа крови.
Гемоглобин
Гемоглобин – это белок, в составе которого имеются ионы железа. Он отвечает за дыхательную функцию крови и производит газообмен между клетками организма.
Если у человека обезвоживание организма, сердечная недостаточность; имеются проблемы с пищеварением, вследствие чего была рвота и диарея – то анализ покажет пониженный уровень гемоглобина.
При повышенном уровне речь идет о закупорке сосудов за счет того, что кровь становится гуще. Из-за этого образуются тромбы, что повышает риск развития сердечно-сосудистых заболеваний.
После рассмотрения результатов анализов должно быть подобрано соответствующее лечение для улучшения показателей. Самолечение в данном случае недопустимо.
Эритроциты
Если человек испытывает стресс, сидит на изнуряющих диетах, которые сочетаются с высокими физическими нагрузками, то уровень эритроцитов будет понижен.
Для коррекции происходящих в организме нарушений назначаются лекарства. Препарат должен быть подобран врачом с учетом результатов проведенных исследований и особенностей организма пациента.
Если при расшифровке биохимического анализа крови СОЭ выше нормы, то это говорит о том, что в организме идут инфекционные и воспалительные процессы, также возможны онкологические заболевания.
Снижение уровня СОЭ свидетельствует о болезнях, сопровождающиеся изменениями формы эритроцитов, например серповидно-клеточная анемия.
Лейкоциты
В норме общее количество лейкоцитов в крови находится в диапазоне 4х109/л до 1,1х1010 /л. Лейкоциты – это форменные элементы крови. Если количество выше нормы, то это указывает на то, что в организме происходит воспалительный процесс. Причины повышения лейкоцитов могут быть следующие: острые инфекции, онкологические заболевания, острое и хроническое воспаление.
Чтобы осуществить подсчет процентного соотношения лейкоцитов разных видов в лабораторной диагностике используют лейкоцитарную формулу. Если из результатов биохимического анализа крови видно, что идет сдвиг лейкоцитарной формулы влево, это значит, что в крови находятся незрелые нейтрофилы. Хотя в норме они должны быть только в костном мозге.
Тромбоциты
Образование тромбоцитов идет в красном костном мозге. Норма у женщин составляет 170,0-320,0х109/л и у мужчин 180,0-320,0х109/л.Туберкулез, рак печени и почек, острые инфекции, отравления, стресс провоцируют повышенное содержание тромбоцитов при расшифровке общего анализа крови.
Пониженное содержание тромбоцитов при расшифровке анализа наблюдается при частом приеме лекарственных препаратов. Низкий уровень тромбоцитов наблюдается также у людей, страдающих алкоголизмом. Если при расшифровке показателей анализа у женщин наблюдается низкий уровень тромбоцитов, то это может говорить о затяжных менструациях.
Гематокрит
При расшифровке биохимического анализа крови особое место выделяют такому показателю, как гематокрит. Он указывает на отношение объема клеток крови к общему объему крови и выражается в процентах.
У женщин низкий уровень гематокрита может говорить о наступлении беременности. Биохимические исследования крови являются важным показателем при установке диагноза пациента и назначении лечения. Сдавать общий анализ крови рекомендовано не только при возникновении недомоганий, но и в целях диагностики организма на отсутствие болезней.
Интерпретация полученных результатов проводится на приеме у врача, который назначил анализ. Специалист учитывает половую принадлежность и возраст пациента. На основании полученных данных врач разрабатывает индивидуальную схему лечения.
Самостоятельная расшифровка полученных результатов может привести к получению ложного представления о диагнозе. Без определенных знаний невозможно определить состояние здоровья даже при наличии результатов анализа крови. Доверяйте расшифровку результатов лабораторных исследований опытным специалистам.
Что такое гипохромная анемия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Рубцова Е. В., терапевта со стажем в 22 года.
Определение болезни. Причины заболевания
Гипохромная анемия (Hypochromic anemia) — это вид анемии, при котором уровень цветового показателя крови ниже 0,8 из-за недостатка гемоглобина в эритроцитах. Гипохромия часто сочетается с микроцитозом — уменьшением размера эритроцитов.
Характерными жалобами при гипохромной анемии являются общая слабость, быстрая утомляемость, головокружение, выпадение волос, ломкость ногтей и др.
К гипохромным относятся:
Распространённость гипохромной анемии
Наследственные причины гипохромной анемии
Приобретённые причины гипохромной анемии
1. В организм поступает недостаточно железа из-за полного или частичного отказа от животного белка (мяса). Такие анемии встречаются у вегетарианцев.
2. Железо не всасывается в желудочно-кишечном тракте. Причинами могут быть:
3. Организму требуется больше железа, чем обычно:
4. Железо не поступает в клетки из-за нарушения синтеза трансферрина — главного белка-переносчика железа в плазме крови. Трансферрин связывается с железом, которое поступает с едой или при разрушении эритроцитов, и переносит его к органам и тканям. Производится в печени из аминокислот, образующихся при расщеплении белковой пищи, поэтому его количество в крови зависит от состояния печени, питания человека и от работы кишечника. Уровень трансферрина падает, если в печени разрастается рубцовая ткань (развивается цирроз), если человек ест недостаточно белковой пищи или у него нарушено всасывание аминокислот из-за воспаления в кишечнике.
Симптомы гипохромной анемии
Симптоматика зависит от вида анемии и степени тяжести. Основным общим признаком является бледность кожи.
Симптомы железодефицитной анемии
Для ЖДА характерны два синдрома:
1. Общеанемический синдром. Проявляется общей слабостью, быстрой утомляемостью, беспокойством, головокружением, головными болями, предобморочными состояниями при нормальном уровне артериального давления, повышением температуры тела до 37–37,5 °C и т. д. Чем дольше протекает скрытая фаза анемии, тем менее выражены жалобы пациента. Причина в том, что организм адаптируется к нарушениям при анемии, например приспосабливается к кислородному голоданию.
2. Сидеропенический синдром. Возникает при недостатке железа в клетках, при этом нарушается строение слизистых оболочек и кожи. Основные проявления:
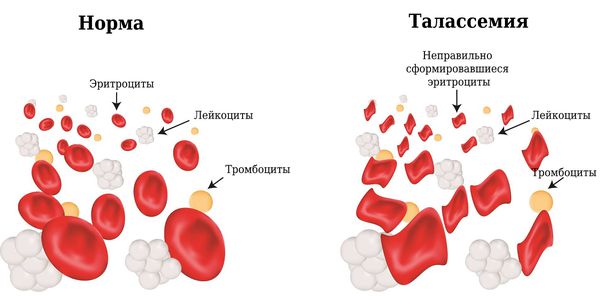
Симптомы талассемии
Есть несколько видов талассемии. Симптомы и время их появления будут зависеть от типа и тяжести заболевания. При самой лёгкой степени тяжести у пациента не будет никаких признаков, самая тяжёлая степень обычно несовместима с жизнью. У некоторых детей симптомы талассемии появляются при рождении, у других развиваются в течение первых двух лет жизни.
Основные проявления талассемии:
Патогенез гипохромной анемии
Основной патогенетический механизм развития гипохромной анемии связан с причиной.
Механизм развития железодефицитной анемии
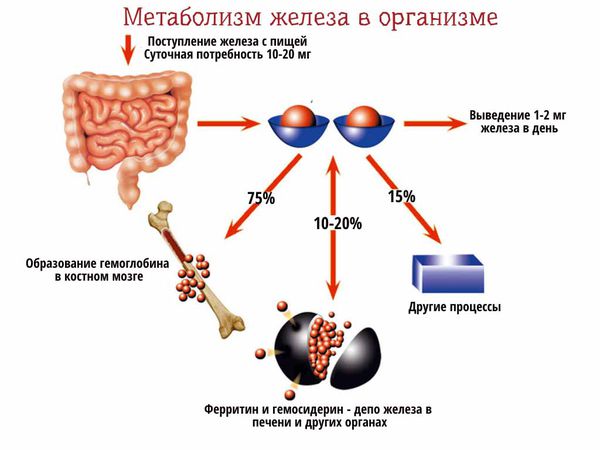
Железо не вырабатывается в организме. Оно поступает вместе с пищей в двух формах: двухвалентной (мясо) и трёхвалентной (растительная пища). Двухвалентная форма всасывается легче, трёхвалентная сначала должна вступить в химическую реакцию с соляной кислотой и перейти в двухвалентную форму. Затем железо всасывается в двенадцатиперстной и тонкой кишке, оттуда попадает в кровь, где соединяется с белком-переносчиком — трансферрином.
Основное количество железа в соединении с трансферрином переносится в костный мозг. Здесь железо включается в состав белка гемоглобина, который является строительным материалом для эритроцитов. Эритроциты переносят кислород от лёгких к органам, а на обратном пути избавляют их от углекислого газа, т. е. отвечают за газовый состав организма. Другая часть железа попадает в печень, почки, селезёнку и другие органы, где откладывается (депонируется) в виде белка ферритина.
Если железо не поступает в организм или его поступает мало, организм сначала расходует его запасы из органов-депо. Этого достаточно, чтобы некоторое время поддерживать адекватный уровень гемоглобина и сывороточного железа. Когда депо опустошается, в работу включается костный мозг. И только когда истощается костный мозг, уровень гемоглобина снижается, что можно увидеть в общем анализе крови (ОАК).
Если уровень гемоглобина в крови падает, органы не получают достаточно кислорода и перестают нормально работать. В первую очередь страдают жизненно важные органы: головной мозг, сердечно-сосудистая система, почки, печень и т. д. Из-за этого развиваются дистрофические процессы, например миокардиодистрофия (невоспалительное поражение сердечной мышцы).
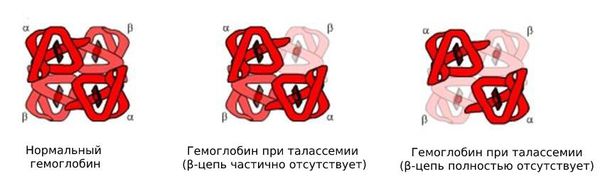
Механизм развития талассемии
Гемоглобин состоит из четырёх цепей белка глобина: двух α- и двух β-цепей. При талассемии из-за генетической мутации нарушается синтез одной из цепей. Если мутация затронула α-цепи, развивается α-талассемия, если повреждена β-цепь — β-талассемия.
Классификация и стадии развития гипохромной анемии
Классификация анемий по цветовому показателю:
Классификация железодефицитной анемии
Этиологическая классификация ЖДА по Camaschella C. [33]
По степени тяжести:
По клиническим появлениям [16]
Классификация талассемии
По типам:
Степени тяжести α-талассемии:
Степени тяжести β-талассемии:
Осложнения гипохромной анемии
Осложнения железодефицитной анемии
Осложнения анемии связаны с тем, что постепенно нарастает кислородное голодание (гипоксия) жизненно важных органов, в первую очередь сердца, головного мозга и почек. Их работа нарушается.
Сердечно-сосудистая и дыхательная системы. Тяжёлая анемия может стать причиной миокардиодистрофии и сердечной недостаточности, которая проявляется учащённым сердцебиением, перебоями в работе сердца, одышкой при физических напряжениях и др.
Почки и печень. При гипоксии этих органов появляются признаки почечной и печёночной недостаточности. Пациент при этом замечает нарушение оттока мочи и изменение цвета кожи.
Осложнения железодефицитной анемии при беременности
Кроме этого, анемия приводит к кислородному голоданию плода, что негативно сказывается на физическом и умственном развитии ребёнка:
Осложнения талассемии
Диагностика гипохромной анемии
Раньше анемию диагностировали только при снижении уровня гемоглобина, когда у пациента была явная картина гипоксии тканей и органов. Сейчас общепринято, что диагноз «железодефицитная анемия» необходимо ставить до развития явной клинической картины заболевания, так как появление жалоб и снижение уровня гемоглобина — это уже поздняя стадия. Выставлять диагноз и начинать терапию нужно в период латентного течения анемии, т. е. на этапе снижения уровня ферритина в крови.
Талассемия, как правило, диагностируется в детстве. Хотя при малых и промежуточных формах концентрация гемоглобина может быть снижена незначительно, в этом случае нарушений со стороны органов не будет. Таким пациентам диагноз обычно устанавливают во взрослом возрасте, когда видят гипохромию с нормальным обменом железа.
Диагноз «гипохромная анемиия» ставится на основании характерной клинико-гематологической картины и лабораторных доказательств абсолютного дефицита железа.
Сбор жалоб и анамнеза
На приёме пациент может жаловаться на общую слабость, утомляемость, выпадение волос и другие симптомы. При сборе анамнеза врач спросит про хронические заболевания, их осложнения и патологические кровотечения.
Осмотр и физикальное обследование
При осмотре врач оценивает состояние кожи, видимых слизистых оболочек и ногтей, проводит аускультацию (выслушивание) сердца, измеряет пульс, артериальное давление и частоту сердечных сокращений. Также доктор пальпирует (прощупывает) внутренние органы, например печень, селезёнку и лимфатические узлы. При анемии они могут быть увеличены. Полученные данные помогают выбрать тактику ведения пациента.
Лабораторная диагностика
Общий анализ крови:
Биохимический анализ крови:
Опасность в том, что кроме общей слабости пациента часто ничего не беспокоит. Если больной обращается с симптомами анемии, врач должен исключить онкозаболевание до начала терапии. Дело в том, что на фоне приёма препаратов железа показатели крови улучшаются, поэтому пациенты не обследуются дальше. Тем временем опухоль прогрессирует, и при повторном обращении онкологический процесс диагностируется уже в запущенной стадии.
Дополнительные исследования
Чтобы выявить возможный источник кровотечения и сопутствующие патологии, проводятся:
При подозрении на сопутствующие патологии могут потребоваться консультации узких специалистов: гастроэнтеролога, стоматолога, ЛОРа, онколога, нефролога, фтизиатра, пульмонолога, гинеколога, эндокринолога, гематолога, проктолога или инфекциониста.
Лечение гипохромной анемии
Лечение железодефицитной анемии
Терапия ЖДА включает:
Диетотерапия
Яблоки, гранаты, сок красного цвета (свёклы или томатов) не могут компенсировать нехватку железа.
Лечение пероральными препаратами железа
Используются две группы препаратов:
Отличие групп препаратов железа
Препараты железа не задерживаются в организме и быстро выводятся почками, поэтому быстро восполнить дефицит железа не получится. Чтобы восполнить запасы железа, доза должна составлять от 100 до 300 мг двухвалентного железа в сутки в форме таблеток. Повышать дозировку не имеет смысла, так как всасывание железа при этом не увеличивается, избыток будет уходить с калом.
Возможные побочные эффекты. Все препараты, содержащие соли железа, могут вызывать раздражение слизистой оболочки желудка. Поэтому иногда возникают побочные эффекты в виде рвоты, диареи или изжоги. Чтобы от них избавиться, необходимо:
Кальций, йод, магний, цинк, хром и селен, содержащиеся в продуктах питания и в добавках, тоже препятствуют усвоению железа, поэтому не следует принимать их вместе.
Лечение парентеральными препаратами железа
Показания к парентеральному введению препаратов железа:
Препараты для парентерального введения: Феринжект, Феррактин, Феррум Лек, Фербитол, Эктофер. Препараты назначает только лечащий врач после проведённого обследования и уточнения вида анемии. Переизбыток железа в некоторых случаях ещё опаснее, чем его недостаток: портится эмаль, могут развиться тяжёлые токсические гепатиты до трансформации в цирроз и др.
Гемотрансфузия (переливание эритроцитарной массы)
Переливание эритроцитарной массы может потребоваться по индивидуальным показаниям, которые определяет лечащий врач. Показаниями могут быть:
Лечение талассемии
При всех формах талассемии показан приём витаминов группы В. При развитии гиперспленизма, при котором селезёнка увеличивается и активно разрушает клетки крови, необходимо удалить селезёнку.
Прогноз. Профилактика
Прогноз будет хорошим, если выявить анемию на латентной стадии, правильно определить причину и назначить адекватное лечение.
Неблагоприятным прогноз может быть при анемиях на фоне онкозаболевания и генетических нарушений, так как они плохо поддаются лечению. Например, при большой β- талассемии, если болезнь не диагностировать в первые месяцы жизни ребёнка и не начать терапию, средняя продолжительность жизни составит около четырёх лет.
Первичная профилактика ЖДА и латентного дефицита железа — это адекватное, сбалансированное питание.
Профилактические дозы препаратов железа рекомендуется назначать:
Профилактика анемии также включает в себя регулярные обследования у терапевта: если нет хронических заболеваний, то нужно приходить на профилактические осмотры 1 раз в год и делать клинический минимум анализов и обследований (общий и биохимический анализы крови).
Вторичная профилактика проводится пациентам, которые прошли основной курс терапии, у них восстановились показатели крови, но при этом сохраняются причины, которые могут привести к рецидиву гипохромной анемии: обильные менструации, фибромиома матки, рецидивирующий геморрой и др. [3] Необходимость профилактического приёма препаратов железа, а также дозировки определяет лечащий врач.
Все пациенты с гипохромной анемией средней и тяжёлой степени должны стоять на диспансерном учёте у терапевта по месту жительства. Кратность посещения врача и объём обследований определяется индивидуально для каждого пациента, учитывая степень тяжести анемии и наличие сопутствующей патологии. Если пациента ничего не беспокоит, рекомендуется приходить к врачу 2 раза в год.
При выявлении анемии по результатам анализа не следует заниматься самолечением, нужно сразу обратиться к врачу и выяснить основную причину. Во многих случаях требуется лечение первичного заболевания, а не просто приём препаратов железа.