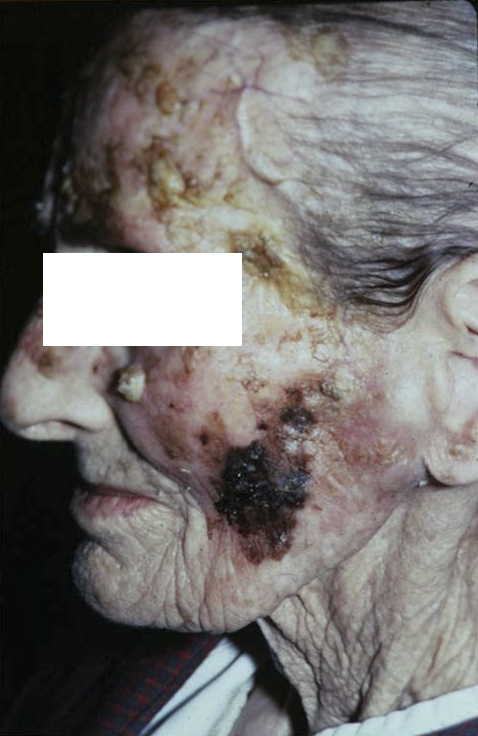
Анизокариоз клеток что это
Цитологическая диагностика заболеваний шейки матки
Цитологическое исследование мазков из шейки матки позволяет оценить состояние слизистой оболочки, наличие или отсутствие признаков патологических процессов (реактивных, предопухолевых, опухолей). При выявлении другими лабораторными методами инфекционного агента (вирус папилломы человека, бактериальные и паразитарные инфекции), цитологический метод позволяет оценить реакцию организма на инфекционный агент, наличие или отсутствие признаков повреждения, пролиферации, метаплазии или трансформации эпителия. Возможно также при исследовании мазка определить причину изменений эпителия (наличие воспаления с ориентировочным или уверенным определением патогенной микробиоты (микрофлоры), патологических процессов, связанных с гормональным, лекарственным, механическим, лучевым воздействием на организм женщины и шейку матки, состояний, чреватых опасностью возникновения дисплазии и рака шейки матки, а при их развитии установить правильный диагноз. В связи с этим цитологическое исследование применяют как при скрининге (мазки с визуально нормальной шейки матки), так и при наличии видимых при гинекологическом осмотре изменений слизистой оболочки.
Получение материала
Рак шейки матки чаще всего развивается в зоне трансформации, ему предшествуют фоновые процессы и внутриэпителиальные поражения (дисплазия эпителия), которые могут располагаться на небольших участках, поэтому важно, чтобы материал был получен со всей поверхности шейки матки, особенно из зоны стыка плоского и цилиндрического эпителия. Число измененных клеток в мазке бывает различным, и если их мало, то увеличивается вероятность, что патологические изменения могут быть пропущены при просмотре препарата. Для эффективного цитологического исследования необходимо учитывать:
Материал из шейки матки должен брать врач-гинеколог или (при скрининге, профилактическом осмотре) хорошо обученная медицинская сестра (акушерка).
Важно, чтобы в мазок попадал материал из зоны трансформации, так как около 90% опухолей исходит из зоны стыка плоского и цилиндрического эпителия и зоны трансформации и только 10% из цилиндрического эпителия цервикального канала.
С диагностической целью материал получают раздельно из эктоцервикса (влагалищной порции шейки матки) и эндоцервикса (цервикального канала) с помощью шпателя и специальной щетки (типа Cytobrush). При проведении профилактического осмотра используют Cervex-Brush, различные модификации шпателя Эйра и другие приспособления для получения материала одновременно из влагалищной части шейки матки, зоны стыка (трансформации) и цервикального канала.
Перед получением материала шейку матки обнажают в “зеркалах”, дополнительных манипуляций не проводят (шейку не смазывают, слизь не удаляют; если слизи много – ее аккуратно снимают ватным тампоном, не надавливая на шейку матки.). Щетку (шпатель Эйра) вводят в наружный зев шейки матки, осторожно направляя центральную часть приспособления по оси цервикального канала. Далее ее наконечник поворачивают на 360° (по часовой стрелке), достигая тем самым получения достаточного числа клеток из эктоцервикса и из зоны трансформации. Введение инструмента выполняют очень бережно, стараясь не повредить шейку матки. Затем щетку (шпатель) выводят из канала.
Приготовление препаратов
Перенос образца на предметное стекло (традиционный мазок) должен происходить быстро, без подсушивания и потери прилипших к инструменту слизи и клеток. Обязательно перенести на стекло материал с обеих сторон шпателя или щетки.
Если предполагается приготовление тонкослойного препарата с помощью метода жидкостной цитологии, головку щетки отсоединяют от ручки и помещают в контейнер со стабилизирующим раствором.
Фиксация мазков выполняется в зависимости от предполагаемого метода окрашивания.
Окрашивание по Папаниколау и гематоксилин-эозином наиболее информативны в оценке изменений эпителия шейки матки; любая модификация метода Романовского несколько уступает этим методам, однако при наличии опыта позволяет правильно оценить и характер патологических процессов в эпителии и микрофлору.
Клеточный состав мазков представлен слущенными клетками, находящимися на поверхности эпителиального пласта. При адекватном получении материала с поверхности слизистой оболочки шейки матки и из цервикального канала в мазок попадают клетки влагалищной порции шейки матки (многослойный плоский неороговевающий эпителий), зоны стыка или трансформации (цилиндрический и, при наличии плоскоклеточной метаплазии, метаплазированный эпителий) и клетки цервикального канала (цилиндрический эпителий). Условно клетки многослойного плоского неороговевающего эпителия принято делить на четыре типа: поверхностные, промежуточные, парабазальные, базальные. Чем лучше выражена способность эпителия к созреванию, тем более зрелые клетки попадают в мазок. При атрофических изменениях на поверхности эпителиального пласта расположены менее зрелые клетки.
Интерпретация результатов цитологического исследования
Наиболее распространенная в настоящее время – классификация Bethesda (The Bethesda System), разработанная в США в 1988 г, в которую вносили несколько изменений. Классификация создана для более эффективной передачи информации из лаборатории врачам клинических специальностей и обеспечения стандартизации лечения диагностированных нарушений, а также последующего наблюдения за больными.
В классификации Bethesda выделяют плоскоклеточные интраэпителиальные поражения низкой и высокой степени (squamous intraepithelial lesions of low grade and high grade – LSIL и HSIL) и инвазивный рак. Плоскоклеточные интраэпителиальные поражения низкой степени включают изменения, связанные с папилломавирусной инфекцией и слабой дисплазией (CIN I), высокой степени – умеренную дисплазию (CIN II), тяжелую дисплазию (CIN III) и внутриэпителиальный рак (cr in situ). В этой классификации имеются также указания на специфические инфекционные агенты, вызывающие заболевания, передавае мые половым путем.
Для обозначения клеточных изменений, которые трудно дифференцировать между реактивными состояниями и дисплазией предложен термин ASCUS – atypical squamous cells of undetermined significance (клетки плоского эпителия с атипией неясного значения). Для клинициста этот термин мало информативен, однако он нацеливает врача на то, что данная пациентка нуждается в обследовании и/или в динамическом наблюдении. В классификацию Bethesda в настоящее время введен также термин NILM – no intraepithelial lesion or malignancy, объединяющий норму, доброкачественные изменения, реактивные изменения.
Так как данные классификации используются в практике врача-цитолога, ниже приведены параллели между классификацией Bethesda и классификацией, распространенной в России (Табл. 22). Цитологическое стандартизованное заключениепо материалу из шейки матки (форма № 446/у), утверждено приказом Минздрава России от 24.04.2003 № 174.
Причины получения неполноценного материала различны, поэтому цитолог перечисляет типы клеток, обнаруженные в мазках и по возможности указывает причину, по которой материал признан неполноценным.
Анизокариоз клеток что это
Тонкоигольная биопсия щитовидной железы позволяет оценить морфологию фолликулярных клеток и их ядер, архитектонику тканей, состав слизи, наличие фоновых процессов (дегенерация, воспаление, опухолевый рост, некроз).
К доброкачественным фолликулярным процессам относятся фолликулярная аденома с макрофолликулярным строением; гиперпластические или коллоидные узелки при эндемическом зобе. Данные образования отличаются медленным ростом, требуется лишь наблюдение.
Для них характерен умеренный клеточный состав, избыток коллоидных телец, присутствие воспаления или дегенерации, макрофолликулярная структура тканей с их уплощением. Подозрение на злокачественность возникает при обнаружении микрофолликулярных аденом, фолликулярных карцином, фалликулярных форм папиллярных карцином; всех их отличает гиперклеточный аспират с микрофолликулярным строением, отсутствие или малое количество коллоида, трехмерные скопления клеток, часто также присутствует атипия ядер.
При папиллярной карциноме биоптат обычно гиперклеточный с солидной или папиллярной структурой, также отмечается увеличение ядер с трансформацией ядрышек. Медуллярная карцинома, которая представляет собой злокачественное нейроэндокринное заболевание, происходит из кальцитонин-продуцирующих С-клеток щитовидной железы.
Также при помощи тонкоигольной биопсии можно диагностировать и другие злокачественные новообразования щитовидной железы (низкодифференцированный инсулярный рак щитовидной железы, недифференцированный (анапластический) рак щитовидной железы, лимфомы, опухоли паращитовидных желез), но с меньшей точностью.
Диагноз тиреоидита Хашимото (хронического лимфоцитарного тиреоидита) выставляется при обнаружении атрофии фолликулов с розовой зернистостью цитоплазмы (онкоцитарная метаплазия) на фоне диффузной лимфоцитарной инфильтрации.
При выполнении тонкоигольной биопсии при подостром гранулематозном тиреоидите (тиреоидит де Кервена) обнаруживаются гигантские многоядерные ги-стоциты и доброкачественные фолликулярные клетки. У этой группы пациентов при правильной постановке диагноза при помощи тонкоигольной биопсии можно избежать ненужного оперативного вмешательства.
В редких случаях возможно обнаружение таких заболеваний, как тиреоидит Риделя или синдром поражения щитовидной железы при приеме тетрациклинов (чаще всего миноциклина, «синдром почернения щитовидной железы», «black thyroid»).
Вне зависимости от того, какое происхождение имеет киста (бранхиогенное, щитоязычного протока, доброкачественное лимфоэпителиальное, одонтогенное), обнаруживаются лишь неспецифические доброкачественные эпителиальные клетки на фоне хронического воспаления. Результат тонкоигольной биопсии всегда следует соотносить с клиническими данными.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
В шаге от онкологии: предраковые заболевания кожи и слизистых оболочек
Что такое предрак кожи?
Предрак кожи – это предопухолевое состояние кожи, на фоне которого возможно развитие злокачественного новообразования. Его диагностикой и лечением занимаются такие специалисты, как дерматологи, дерматовенерологи, хирурги и онкологи.
Предраковые состояния делятся на два типа: факультативные и облигатные. Факультативные обладают низким риском трансформации в рак кожи – перерождение в опухоль происходит менее чем в 6 % случаев. Облигатные состояния обладают более высоким риском – трансформация происходит в более чем 10 % случаев.
Какие факторы способствуют трансформации предраковых состояний в рак кожи и слизистых оболочек?
По отношению к организму человека эти факторы можно разделить на внешние и внутренние.
Внешние факторы:
Внутренние факторы:
Облигатные предраки кожи и слизистых оболочек
К облигатным предраковым состояниям, т.е. предракам с высоким риском трансформации в злокачественное новообразование (>10% случаев) относят:
Факультативные предраки кожи и слизистых оболочек
К факультативным предраковым состояниям, т.е. предракам низкого риска( Предраковые заболевания кожи и слизистых оболочек
В зависимости от вида провоцирующего фактора и локализации выделяют:
ПРЕДРАКОВЫЕ ПОРАЖЕНИЯ КОЖИ ВИРУСНОЙ ЭТИОЛОГИИ
ПРЕДРАКОВЫЕ ПОРАЖЕНИЯ КОЖИ, КОТОРЫЕ ОБУСЛОВЛЕНЫ ВРОЖДЕННОЙ ПОВЫШЕННОЙ ЧУВСТВИТЕЛЬНОСТЬЮ К УЛЬТРАФИОЛЕТУ
ЛУЧЕВЫЕ ПОВРЕЖДЕНИЯ КОЖИ, ВСЛЕДСТВИЕ КОТОРЫХ МОГУТ ВОЗНИКАТЬ ПРЕДРАКОВЫЕ И РАКОВЫЕ ПОРАЖЕНИЯ КОЖНОГО ПОКРОВА
КЕРАТОЗЫ ПРЕДРАКОВЫЕ
ПРЕДРАКОВЫЕ ПОРАЖЕНИЯ ГУБ И СЛИЗИСТЫХ ОБОЛОЧЕК
ДОБРОКАЧЕСТВЕННЫЕ НОВООБРАЗОВАНИЯ С МЕЛАНООПАСНЫМ ПОТЕНЦИАЛОМ
Самые часто встречающиеся предраковые заболевания кожи
Рассмотрим подробнее самые частые и представляющие наибольшую актуальность предраковые состояния кожи и слизистых оболочек, а также расскажем о методах их лечения.
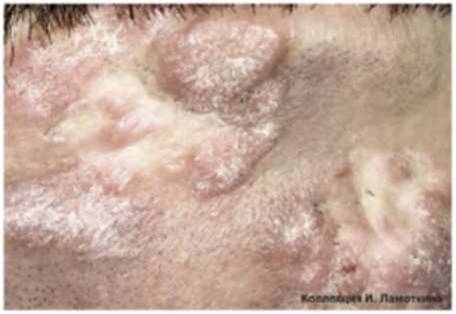
Что такое актинический кератоз?
Это заболевание обусловлено врожденной повышенной чувствительностью к ультрафиолету и является одним из самых часто втречаемых предраковых состояний.
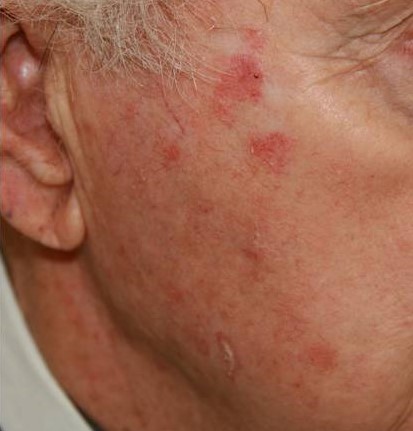
Актинический или «солнечный» кератоз возникает в результате постоянного или периодического повреждения кожи солнечным излучением на протяжении длительного времени (несколько лет).
Очаги актинического кератоза обычно представляют собой шероховатые пятна на открытых участках кожи, например, на голове и лице. Особенно часто патология встречается у пожилых людей: у лиц старше 50 лет распространенность заболевания составляет до 60%.
Высыпания актинического кератоза могут появиться и в более раннем возрасте, например, у людей, которые часто загорают или работают на открытом воздухе (моряк, строитель, фермер и др. профессии).
В группе риска также светлокожие люди, а особенно с голубыми/зелеными глазами и светлыми или рыжими волосами. У этих людей в коже содержится меньше защитного пигмента, она более восприимчива к солнечным ожогам и фотоповреждениям.
Актинический кератоз часто наблюдается у людей с иммуносупрессией, и особенно у следующих категорий пациентов:
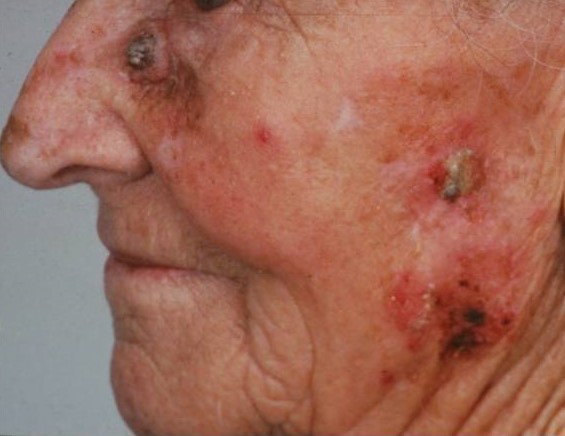
Сами по себе очаги актинического кератоза неопасны, но чем больше количество очагов, тем выше риск перерождения в плоскоклеточный рак. Так, при множественных очагах (более 20 единиц) риск возрастает до 20 %.
Диагностику и лечение актинического кератоза проводит врач-дерматолог (дерматовенеролог). Для профилактики и лечения применяются витамины А, Е, В3 (никотинамид) и солнцезащитные средства с максимальными факторами защиты. Рекомендуется применение аптечных увлажняющих кремов-эмолентов. Выбор метода лечения зависит от нескольких факторов: количество очагов, их локализация, размер и толщина, площадь поражения и общее состояние здоровья пациента. В качестве лечения возможно наружное применение мазей (третиноин, имиквимод, диклофенак, 5-фторурацил), криодеструкция очагов с помощью жидкого азота, уделание лазером, фотодинамическая терапия, хирургические методы и др. При наличии «подозрительных» клинических и дерматоскопических признаков выполняется биопсия с гистологическим исследованием для ранней диагностики плоскоклеточного рака и своевременного лечения у врача онкологического профиля.
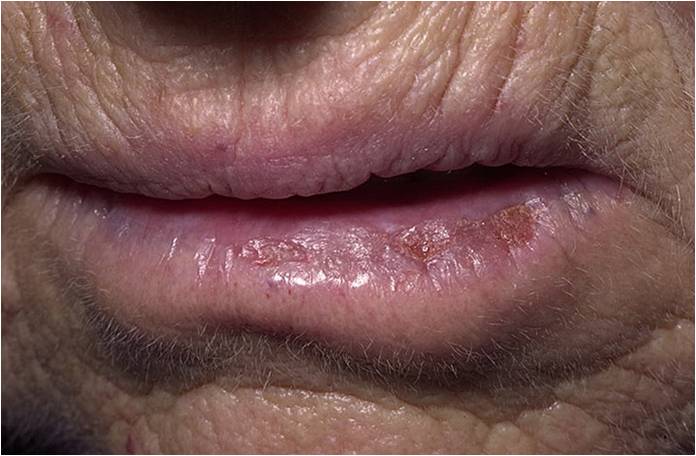
Что такое актинический хейлит?
Вариантом актинического кератоза на красной кайме губ является актинический хейлит. При этом трансформация актинического хейлита в плоскоклеточный рак данной локализации является более опасной, так как примерно в 11 % случаев наблюдаются отдаленные метастазы. Поэтому актинический хейлит требует своевременной диагностики и лечения, а для профилактики необходимо регулярное применение солнцезащитных средств для губ.
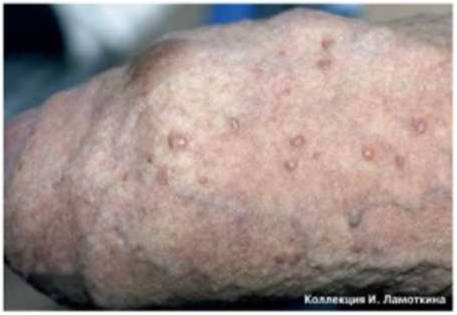
Что такое папулез бовеноидный?
Из предраковых состояний кожи, обусловленных вирусным поражением, наиболее актуален бовеноидный папулез.
В развитии болезни принимают участи вирусы папилломы человека высокого онкогенного риска 16, 18, 31, 33 типов. Таким образом, бовеноидный папулез является облигатным предраком, то есть существует более высокий риск возникновения онкологического заболевания. Следует отметить, что эти же типы ВПЧ являются причиной остроконечных кондилом (или аногенитальных бородавок) – заболевания, передающегося преимущественно половым путем. Поэтому можно иногда наблюдать одновременно очаги бовеноидного папулеза и кондиломы.
Проявляется бовеноидный папулез узелково-пятнистыми высыпаниями преимущественно на головке полового члена у мужчин и на вульве у женщин.
Диагностику и лечение бовеноидного папулеза проводит врач- дерматолог (дерматовенеролог) и врач-гинеколог. Рекомендуются все меры профилактики инфекций, передаваемых преимущественно половым путем, своевременное комплексное лечение аногенитальных бородавок с устранением ВПЧ у всех половых партнеров.
Для профилактики используется вакцинация от онкогенных типов ВПЧ (вакцины «Гардасил» и «Церварикс»), раствор аммония глицирризинат. В лечении применяются 5-фторурациловая, проспидиновая мази, криодеструкция, лазерное удаление, химическая деструкция (солкодерм, кондилин).
Подробнее о прививках от вируса папилломы человека можно прочитать здесь.
Что такое лучевые повреждения кожи?
Это поражения кожного покрова, возникающие под воздействием ионизирующего излучения: рентгеновского, электронного и гамма-излучения. Облучение может быть терапевтическим, например, лучевая терапия опухолей, аварийным (т.е. случайным) или профессиональным (например, у рентгенологов).
Специалисты разделяют лучевые повреждения кожи на два типа: ранние и поздние. Между ними существует промежуточный период, он начинается через 6-12 месяцев после завершения ранней лучевой реакции и длится от нескольких месяцев до многих лет.
Ранние лучевые повреждения
Это изменения кожного покрова, которые развиваются во время облучения кожи и в первые 3 месяца после воздействия. К ним относятся лучевые дерматиты: эритематозный, сухой, буллезный, а также острая лучевая язва. В зависимости от тяжести радиационного поражения выделяют три степени лучевого повреждения кожных покровов.
При первой степени возникает эритематозный (эритема – краснота) или сухой дерматит. При второй степени появляется буллезный (влажный) дерматит. При третьей степени развивается острая лучевая язва.
Появление эритематозного и сухого дерматитов является допустимой лучевой реакцией кожи. Как правило, это не приводит к развитию поздних осложнений. На месте буллезного (влажного) дерматита нередко могут возникнуть поздние лучевые повреждения.
Наиболее сложным является лечение острой лучевой язвы, после которой также развиваются поздние лучевые повреждения.
Поздние лучевые повреждения кожи
К поздним лучевым повреждениям кожи относят атрофию (истончение), фиброз (болезненное уплотнение), кератоз (разрастание), язвы, доброкачественные, а также злокачественные опухоли кожного покрова.
На фоне поздних лучевых изменений кожи ЗНО появляются в промежутке от 5 до 26 лет после лучевой терапии.
Диагностику и лечение таких повреждений проводят врач-дерматолог (дерматовенеролог), врач-онколог и врач-хирург.
При атрофии, фиброзе необходим тщательный уход за пораженной кожей, исключение контакта с раздражающими агентами и солнцем. Применяются жирные, питательные кремы с витаминами. При воспалительной реакции в очаге поражения применяют кортикостероидные мази.
При лучевом кератозеприменяются 5-фторурациловая, проспидиновая мази, криодеструкция, лазерное удаление, хирургическое иссечение.
При развитии хронических лучевых язв проводится иссечение с последующей кожной пластикой.
Кроме того, применяются методы лечение, направленные на стимуляцию процессов регенерации тканей (заживления).
Что такое кератоз предраковый? Формы предракового кератоза
Кератоз – состояние (заболевание) кожи, которое характеризуется утолщением рогового слоя. Кератозы преимущественно относятся к факультативным предраковым состояниям, т.е. низкого онкориска.
Диагностику и лечение кератозов предраковых проводят врач-дерматолог (дерматовенеролог) и врач-хирург.
Удаляют кератозы с помощью СО2- лазера, иссечения, криодеструкции жидким азотом. Необходима симптоматическая терапия заболевания кожи, которое предшествует развитию реактивных кератозов.
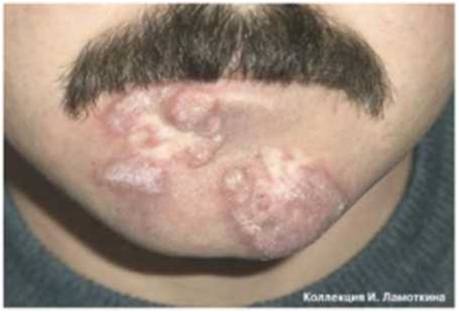
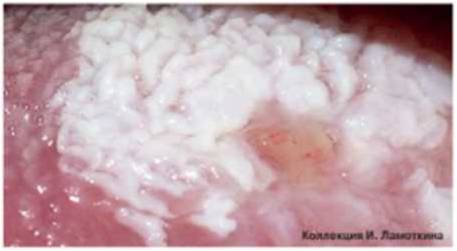
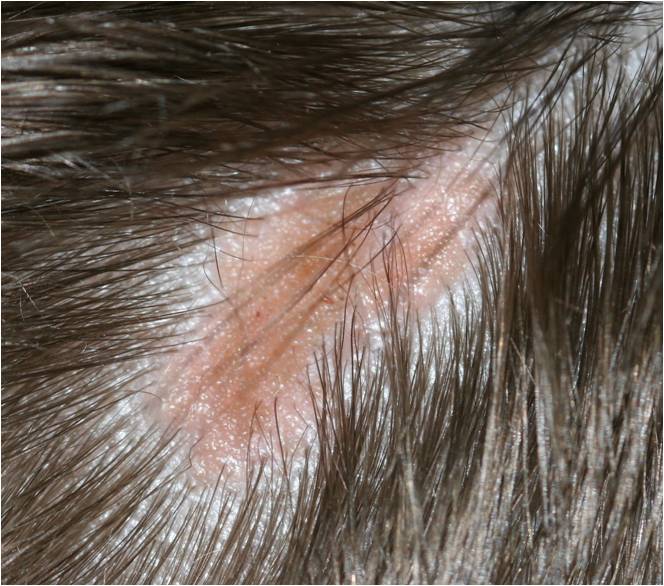
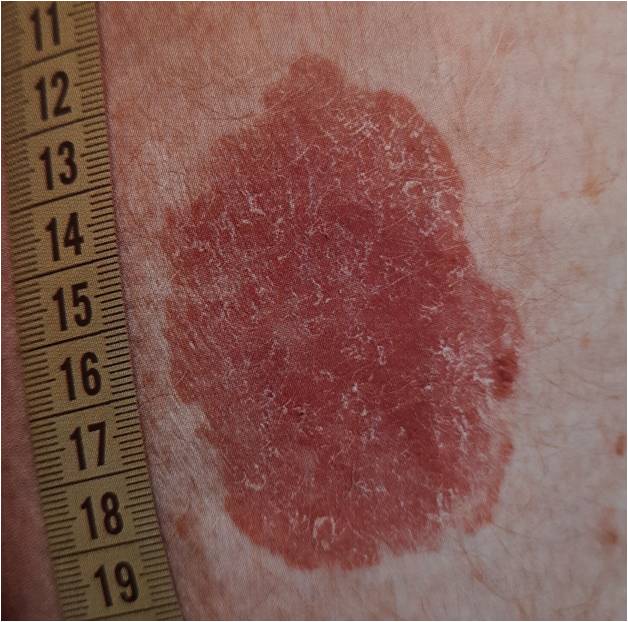
Что такое лейкоплакия?
Из предраковых поражений губ и слизистых оболочек наибольшую актуальность представляет лейкоплакия(лейкокератоз). В основе ее лежит патологическое усиление ороговения слоев плоского эпителия, которые в норме не ороговевают. Развивается под действием экзогенных раздражителей (курение, алкоголь, трение зубных протезов и др.), ВПЧ 11 и 16 типов. Лейкоплакия относится к облигатным предракам, т.е. высокого онкориска.
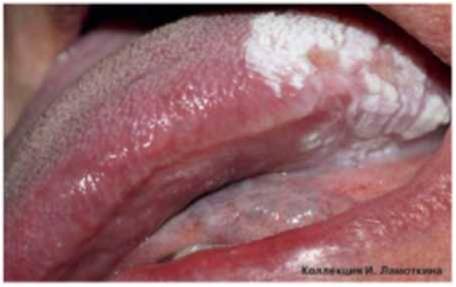
Может возникать в полости рта, на красной кайме губ, головке полового члена и крайней плоти, вульве и половых губах, слизистой шейки матки, мочеиспускательного канала и мочевого пузыря.
Формы лейкоплакии
Истинную лейкоплакию разделяют на гомогенную и негомогенную или эритролейкоплакию. Гомогенная лейкоплакия – преимущественно белое, плоское, однородное образование. Имеет единообразное строение по всей поверхности. Негомогенная лейкоплакия представляет собой чередование белых и красных участков (эритролейкоплакия), которые могут быть неравномерными и плоскими, узловыми (крапчатыми), изъязвлёнными или веррукозными. Предполагается, что при негомогенных оральных лейкоплакиях риск озлокачествлевания клеток в 4-5 раз выше, чем при гомогенных.
Истинную лейкоплакию необходимо отличать от ложной, развивающейся при красной волчанке, красном плоском лишае и других болезнях и синдромах. Кроме того, не относятся к предракам и мягкая лейкоплакия и белый губчатый невус Кеннона.
Лейкоплакия курильщиков развивается у заядлых потребителей табака, особенно курящих трубки. Плоская лейкоплакия является начальной формой поражения. Лейкоплакия веррукозная характеризуется бородавчатыми разрастаниями, эрозивно-язвенная – поражением в виде дефектов слизистой оболочки (эрозий) и язв. Эритроплакия характеризуется фиксированными красными пятнами у злостных потребителей табака и крепкого алкоголя.
Среди всех предраковых поражений полости рта оральная эритроплакия имеет наибольший риск злокачественной трансформации. Кроме того, эритроплакия часто наблюдается вместе с лейкоплакией, такое состояние называется эритролейкоплакией. Данное поражение слизистой с высокой вероятностью уже включает или в скором времени превратиться в злокачественное новообразование.
Как выявляется и лечится лейкоплакия?
Диагностику и лечение предраковых поражений губ и слизистых оболочек проводят врачи дерматологического, стоматологического, онкологического и хирургического профиля.
В лечении применяются отказ от курения, крепкого алкоголя, острых и горячих блюд, устранение травмирующих факторов и патологии ЖКТ. Применяются витамины А, Е, группы В, ферментные препараты и системные ретиноиды (изотретиноин).
Для удаления применяются хирургическое иссечение, СО2- лазер, электроэксцизия, криодеструкция жидким азотом.
Для раннего выявления поражений слизистой полости рта при осмотре стоматолога используется люминесцентная стоматоскопия, которой оснащенырайонные стоматологические поликлиникив Санкт-Петербурге и она входит в программу ОМС.
В основе исследования заложен принцип разного свечения особой длины волны («зеленый свет») здоровой слизистой оболочки и измененной предраком, либо пораженной раком.
Если у пациента во рту «высветилось» что-то подозрительное, стоматолог направляет его в городской/областной кабинет специализированной диагностики, где хирург-онколог проводит биопсию, цитологию, другие обследования. При подтверждении рака пациент направляется на лечение в специализированное отделение онкологического профиля.
В НМИЦ онкологии им. Н.Н. Петрова диагностику и лечение злокачественной патологии слизистой полости рта проводят специалисты хирургического отделения опухолей головы и шеи.
Какие родинки обладают меланоопасным потенциалом?
Среди доброкачественных новообразований с меланоопасным потенциалом наибольшую актуальность представляют:
Невусы меланоцитарные врожденные подразделяются на мелкие – размерами до 1,5 см, риск развития меланомы – от 1 до 5 %; средние – размерами от 1,5 до 20 см, риск развития меланомы – от 1 до 6,3 %: рекомендуется наблюдение у дерматолога и хирургическое иссечение с гистологическим исследованием при выявлении изменений.
Рекомендуется наблюдение у дерматовенеролога 1 раз в 3-6 месяцев – дерматоскопия каждого элемента на коже и фотодокументирование (картирование) неравномерных родинок для наблюдения в следующих случаях:
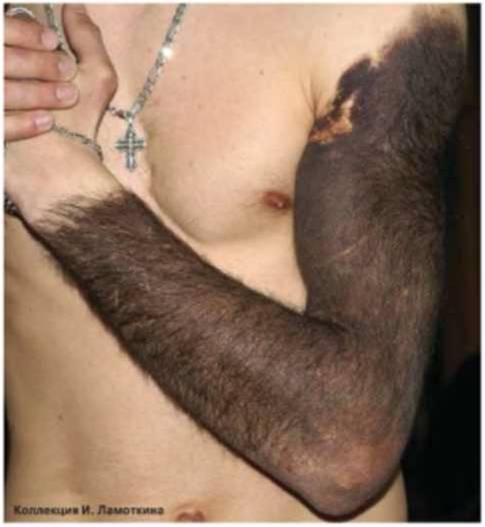
Гигантские невусы имеют размер более 20 см или 5 % и более площади поверхности тела, риск развития меланомы – от 6,3 % до 33,3 %.
Гигантские врожденные невусы целесообразно удалять как можно раньше, так как высок риск развития меланомы даже в первые 3-5 лет жизни пациента. Лечение осуществляют у хирурга-онколога с помощью иссечения и пластической коррекции.
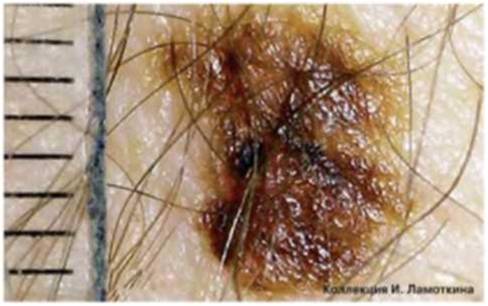
Что такое атипичные (диспластические) невусы?
Атипичный или диспластический или атипический невус – это приобретенное пигментное образование, вариант доброкачественных меланоцитарных невусов, обладающий следующими характеристиками:
Различают единичные ( 5) диспластические невусы. Также выделяют наследственный и ненаследственный вариант.
Окончательный диагноз «диспластический невус» устанавливается только после гистологического исследования. Таким образом, далеко не все родинки, внешне похожие на диспластические, окажутся таковыми после удаления и исследования. В структуре диспластического невуса – лентигиозная меланоцитарная дисплазия 1, 2, 3 степеней.
Диспластические невусы не всегда перерождаются в онкологчиеское заболевание. На фоне диспластических невусов меланома кожи развивается лишь в 9 % случаев.
Большинство из них со временем уменьшаются или разрешаются, или трансформируются вовнутридермальные меланоцитарные невусы (Ламоткин И.А., 2017).
Необходимо исключить травмирование родинок (скрабы, пилинги, массаж, цепочки, косметические чистки, частое расчесывание, эпиляции и др.)
Показано наблюдение дерматолога с дерматоскопией и фотофиксацией невусов 1 раз в 6 месяцев, хирургическое иссечение изменяющихся или подозрительных невусов.
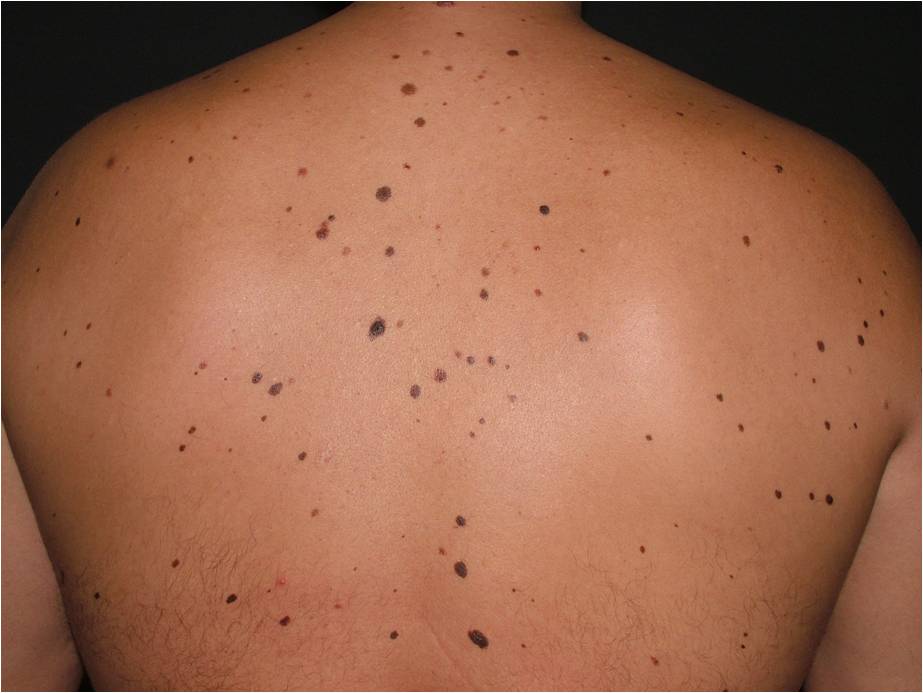
Что такое синдром диспластических невусов?
Невусный диспластический синдром или FAMMМ – синдром фамильной (семейной) атипичной множественной меланомы. Он диагностируется, если у пациента множественные (>50) меланоцитарные невусы, среди которых есть атипичные (диспластические) и имеется случай меланомы у родственников 1-2 степени.
Развитие меланомы отмечается в 35 % случаев у пациентов с FAMMМ синдромом. При FAMMМ синдроме рекомендуетсянаблюдение онколога, дерматолога, офтальмолога 1 раз в 3 месяца.
Как наблюдать за родинками дома?
При наблюдении за родинками дома необходимо обратиться к дерматологу, если в родинке сочетаются или появляются следующие симптомы:
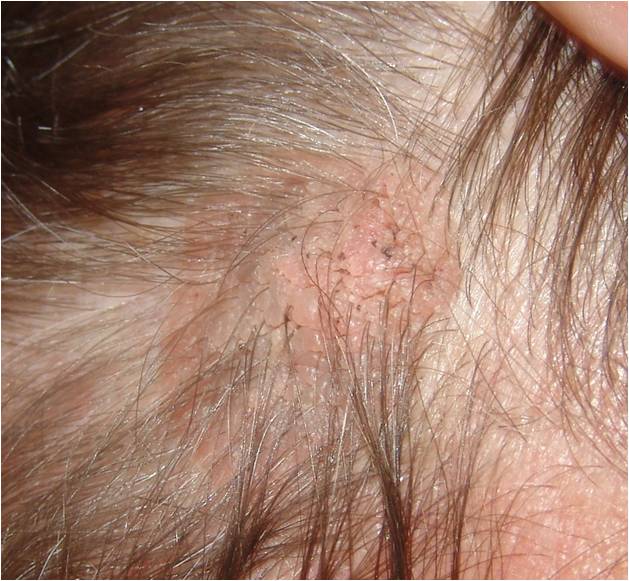
Что такое невус сальных желез?
Невус сальных желез Ядассона – это врожденный порок развития, доброкачественная опухоль, представленная измененными сальными железами и волосяными фолликулами.
Локализуется на волосистой части головы и лице. Внешне имеет вид лишенной волос бляшки желто-розового цвета овальной или неправильной формы с бородавчатой поверхностью.
У 10 % пациентов на месте невуса развивается рак. Высокий риск злокачественного перерождения сального невуса является показанием для его удаления.
Рекомендуется хирургическое иссечение в пубертатном периоде, наблюдение дерматолога, хирургическое иссечение при наличии изменений.
CО2-лазер, электрокоагуляция и криодеструкция применяются для удаления очагов небольшой площади без признаков озлокачествления.
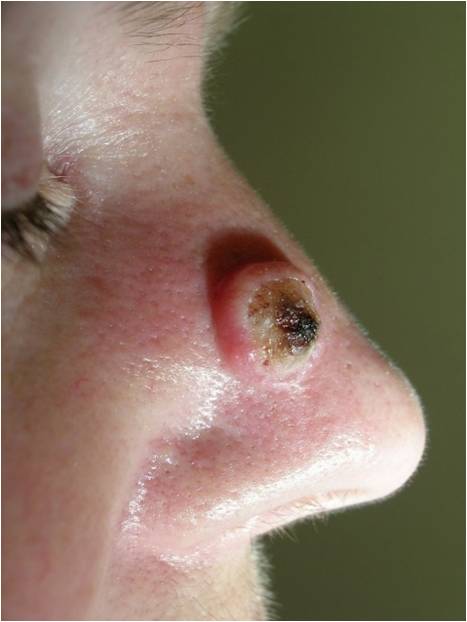
Что такое кожный рак in situ?
Это особая форма кожного рака (рак in situ), т.е. локальный внутриэпителиальный прединвазивный злокачественный процесс, не выходящий за пределы кожи. Наибольшую актуальность из таких процессов представляет болезнь Боуэна, эритроплазия Кейра, кератоакантома и меланоз Дюбрея (злокачественное лентиго), которые ранее относили к предраковым заболеваниям.
По современным представлениям болезнь Боуэна – это внутрикожный неинвазивный плоскоклеточный рак кожи. Эритроплазия Кейра – это болезнь Боуэна на коже половых органов.Кератоакантома или сальный моллюск является высокодифференцированным плоскоклеточным раком.
Диагностика проводится дерматологом и онкологом, а лечение – хирургом-онкологом.
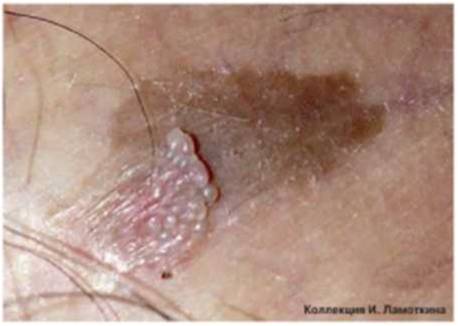
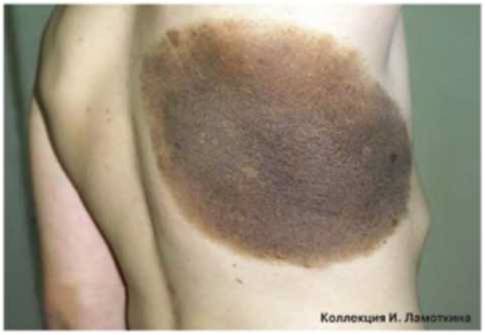
Что такое меланоз Дюбрея?
Меланоз Дюбрея или злокачественное лентиго чаще всего наблюдается на открытых участках кожи у зрелых и пожилых людей. Начинается с маленького коричневого пятна, медленно распространяющегося по периферии. Характерна неравномерная пигментация и усиление пигментации по периферии очага. Является локальным злокачественным процессом, не выходящим за пределы кожи (рак in situ) и характеризуется пролиферацией атипичных меланоцитов в эпидермисе. Отличается медленным ростом и постепенно трансформируется в лентиго-меланому.
Диагностика проводится врачами дерматологического и онкологического профиля. Лечение проводит хирург-онколог. Рекомендуется хирургическое иссечение, СО2-лазерное удаление, применяют близкофокусную рентгенотерапию, фотодинамическую терапию.
Методы диагностики предраков кожи и слизистых оболочек
Для диагностики предраков кожи применяются следующие методы диагностики:
Как проходит консультация дерматолога?
Консультация дерматолога проходит в следующие этапы:
Дерматолог может порекомендовать пациенту:
Что такое дерматоскопия и цифровая дерматоскопия?
Дерматоскопия – это неинвазивный метод прижизненной диагностики, позволяющий рассматривать микроскопические структуры кожи (эпидермиса и сосочковой части дермы). Синонимы – эпилюминесцентная микроскопия, дермоскопия, поверхностная микроскопия кожи, микроскопия в отраженном свете.
Позволяет до 27 % увеличить точность диагноза по сравнению с обычным клиническим осмотром. Не имеет противопоказаний, дает возможность получить мгновенный результат уже на первичном приеме. Позволяет различать пигментные, сосудистые, роговые и соединительнотканные структуры кожи.
У цифровой дерматоскопии более точная диагностика за счет получения изображений высокого качества и их вывода на экран монитора FullHD.
Имеется возможность детального динамического наблюдения новообразований – сохранение полной дерматологической картины для дальнейших наблюдений при повторных визитах. Возможно формирование «паспорта кожи» у пациентов высокого риска появления меланомы. Имеется функция картирования всех родинок на теле с привязкой к каждой родинке их дерматоскопической картины.
Как защитить кожу от солнца и развития предрака?
Избегать ультрафиолетового излучения
Исключить избыточный ультрафиолет (солярий, исключить загар и пляж с 10:00 до 17:00), не загорать под прямыми солнечными лучами, находиться в тени и применять солнцезащитный крем.
Носить правильную одежду
Рекомендовано ношение одежды с длинным рукавом, головной убор с широкими полями, солнцезащитные очки с ультрафиолетовым фильтром. На данный момент разработана специальная одежда для защиты от ультрафиолетовых лучей из очень плотной ткани или ткани с солнечными фильтрами. Необходимо знать, что черный цвет защищает лучше, чем белый, а защита ослабевает с повышением влажности.
Пользоваться солнцезащитным кремом
Непосредственно перед выходом на улицу на открытые участки кожи (не забудьте уши и губы) необходимо применять аптечные солнцезащитные кремы (гель, эмульсия, спрей, твердый стик) с комплексной защитой: UVВ-лучей (SPF 50+) + UVA-лучей (PPD).
Солнцезащитные кремы (санскрины, от англ. sunscreen) не применяются для увеличения времени нахождения под прямыми солнечными лучами и не делают вас полностью невосприимчивым к солнечным лучам.
Наносить крем следует каждые два часа, а также после плавания или при обильном потоотделении (даже если крем водостойкий).
Кроме того, наносить крем необходимо в достаточном количестве: рекомендуется как минимум 6 полных чайных ложек (36 г) солнцезащитного крема, чтобы покрыть тело среднего взрослого человека. Дерматологи часто говорят о золотом правиле защиты от агрессивных солнечных лучей: «Два слоя крема лучше чем один».
При нанесении руководствуйтесь методом «чайной ложки»: половину чайной ложки (3 мл) лосьона от загара на каждую руку, лицо и шею, а затем полную чайную ложку (6 мл) на каждую ногу и переднюю и заднюю части тела).
После пребывания на улице, пляже и вечером рекомендованы увлажняющие кремы для ухода за кожей с антиоксидантами (витамины С,Е. растительные антиоксиданты), пища, богатая антиоксидантами (фрукты, овощи, ягоды, и др.)
Какие витамины обладают защитным эффектом?
К витаминам, обладающим защитным эффектом от повреждения солнцем, относятся следующие:
Профилактика развития предрака кожи
Для профилактики развития предрака кожи и слизистых оболочек необходимо следующее:
ЛИТЕРАТУРА
Вебинар на тему