Как избежать менингита у детей
Профилактические мероприятия при менингите: как не допустить развитие болезни
По составу элементов в цереброспинальной жидкости выделяют менингиты серозные, с преобладанием лимфоцитов, и гнойные, с повышенным содержанием нейтрофилов. По характеру течения заболевания менингиты делятся на молниеносные, острые и хронические.
Менингит может быть первичный и вторичный, если возникает на фоне уже присутствующего в организме инфекционного процесса. Инфекция попадает в головной мозг разными способами: через кровь, через лимфу, периневрально (по ходу нервов) и контактно, в случае если имеющийся гнойный очаг расположен в непосредственной близости к мозговым оболочкам.
Профилактические меры при менингите могут быть специфическими (вакцинация) и неспецифическими, направленными на предупреждение возникновения факторов риска развития заболевания.
Развитие менингита обусловлено комплексом причин, в ряду которых высокая вирулентность (агрессивность) возбудителя, с одной стороны, и сниженный иммунитет человека с другой. Способность организма к защите от инфекций снижается от перегрузок, эмоциональных стрессов, воздействия физических факторов (например охлаждения). Следовательно, даже гармонично организовав режим работа-отдых, уже можно снизить риск развития инфекционных болезней, в том числе менингита.
В ряде случаев, таких как наличие сопутствующей патологии или хронических инфекционных процессов в организме, возникновение вирусного или бактериального менингита более вероятно.
Факторы, определяющие группы риска:
Конечно, нельзя повлиять на наличие перенесённых травм и операций, но многие хронические заболевания можно вылечить. Регулярное посещение врача и строгое соблюдение его предписаний позволит снизить частоту обострений хронических болезней, увеличит длительность периодов ремиссии. Это значит, что организм будет полон сил, чтобы вовремя выдать адекватный иммунологический ответ на воздействие бактерий или вирусов, способных вызвать менингит.
В детском возрасте важное значение имеют факторы, приводящие к снижению защитных функций организма ребёнка. В этой связи особое внимание нужно уделять часто болеющим детям, так как на фоне частых респираторных инфекций иммунная система истощается. Таким детям следует проводить дополнительные профилактические осмотры педиатра, чтобы в случае необходимости вовремя начать требуемое лечение.
Какие существуют факторы риска возникновения у ребёнка инфекционной болезни, в частности воспалительного заболевания оболочек головного мозга?
Родители должны всегда настороженно относиться к любым признакам инфекционного заболевания у ребёнка, но особенно, если присутствует хотя бы один из перечисленных факторов риска. Чтобы обезопасить детей от развития менингита, действия родителей должны быть направлены на устранение имеющихся предрасполагающих факторов. Неспецифическая профилактика менингита у детей имеет особое значение в возрасте до 2 лет, когда иммунная система ещё незрелая, а нервная система ребёнка активно развивается и растёт.
Крайне важно провести санацию очагов хронической инфекции, в детском возрасте это чаще касается ЛОР-органов. Лечение заболеваний желудочно-кишечного тракта, дисбактериоза, глистных инвазий также имеет значение для восстановления нормального иммунитета и соответственно играет роль в неспецифической профилактике инфекционного воспаления мозговых оболочек.
Важным средством неспецифической профилактики любых инфекционных болезней является здоровый образ жизни, которому должны следовать все члены семьи. В это понятие входит сбалансированный режим сна и бодрствования, занятия физической культурой, например йогой или плаванием, общеукрепляющие процедуры. Укрепление иммунитета, столь важное в профилактике всех видов менингита, невозможно без здорового питания, полноценного по составу минералов и витаминов.
Специфическая профилактика осуществима только для бактериальных менингитов. Поскольку в 90% случаев у больных гнойным бактериальным менингитом высеваются 3 возбудителя, в настоящее время созданы вакцины для профилактики менингококкового,гемофильного и пневмококкового менингита. Иммунизация против пневмококковой инфекции включена в Национальный календарь профилактических прививок. Иммунизация проводится детям с 2 месяцев и состоит из 3 последовательных прививок. Вакцинация проводится в медицинских организация по месту жительства.
Вакцинацию против гемофильной инфекции особенно важно провести ребенку из группы риска с различными иммунодеффицитными состояниями, онкогемотологическими заболеваниями. Вакцинация также входит в Национальный календарь прививок и состоит из трех последовательных прививок с интервалом 1-1,5 месяца начиная с 3-х месячного возраста..
Защититься от менингококка групп А и С можно с помощью вакцины, особенно важно это сделать лицам, выезжавшим в неблагополучные по заболеваемости страны, а также в случае заболевания кого то в ближнем окружении (т.е по эпидемическим показаниям)
Используйте эту важную информацию! Не отказывайтесь от прививок, уточняйте у врачей сроки вакцинации!
Как защитить от менингита своего ребенка?
О том, что менингит крайне опасен, знают очень многие. О том, чем именно является менингит, догадываются лишь единицы. Не имея представления о том, откуда приходит эта болезнь, вы остаетесь перед ней безоружным.
По определению, менингит – это результат воспалительных процессов в оболочках головного и спинного мозга. Для выделения в особую группу случая, где в воспалительном процессе задействованы вещества мозга, медики, как правило, употребляют термин «энцефалит». Итак, знакомьтесь: менингоэнфалит.
Если обратиться к этиологии менингита, то он бывает инфекционным и неинфекционным. Также различают острый менингит, подострый менингит (длительность без применения антибиотиков около 2 недель), хронический менингит (продолжительность течения болезни без применения антибиотиков около одного месяца).
В большинстве случаев (80%) возбудителем менингита является менингококк. Также в числе возможных возбудителей гемофильная инфекция, инстрепктококк. Встречается еще туберкулезный менингит и вирусный менингит. Если грамотрицательные менингиты (менингиты, возбудителем которых является кишечная палочка), как правило, становятся результатом операций на Центральной нервной системе, то стафилококковый менингит чаще всего развивается при проникающих ранениях головы.
Даже если ваш ребенок рожден в срок, даже если у него не было никаких травм, он все равно находится в особой группе риска этого заболевания. Риск подхватить менингит наиболее высок у детей на первом месяце жизни. Высоко риск остается также у детей первых двух лет жизни. Им, как правило, грозит бактериальный, вирусный, грибковый, спиохетохный, риктосизный, протохойный, геминтный и некоторые другие виды менингита.
Как передается инфекция?
Проникнуть в организм вашего ребенка менингит может несколькими путями. Чаще всег через зараженную кровь, однако, вполне может и через лимфу. Не исключен также и контактный путь. В этом случае ребенок начинает жаловаться на боль в ухе, насморк. Если врач заметит у такого больного еще и воспаление пазух носа (фронтит), то он вполне может забрать ребенка в больницу с диагнозом менингит. Причина заражения контактным менингитом – близость очага инфекции к мозгу.
Как начинается менингит?
Есть у менингита один очевидный плюс. Он начинается резко, а потому не заметить эту болезнь никак нельзя. Родители детей, переболевших менингитом, очень хорошо помнят не только день проявления первых симптомов, но даже точный час. Итак, как только вы заметили у своего ребенка повышение температуры до критических показателей, немедленно вызывайте врача. При лечении этого смертельно опасного заболевания важна каждая минута. Чем раньше начнется курс лечения, тем выше вероятность того, что менингит не оставит после себя никаких побочных проявлений.
Но вернемся к самим симптомам. После того, как повысилась температура, появляется резкая головная боль, могут иметь место также тошнота и рвота. Течение болезни, по началу очень сильно похожее на простуду, со временем меняется. Если не ввести соответствующий медикаментозный курс лечения, к характерным для простуды симптомам добавляются сонливость, потеря сознания, не исключен также бред и судороги. При некоторых видах менингита на коже могут проявиться точечные кровоизлияния, а также пурпурные пятна небольшого размера. Отмечаются также болезненность и малоподвижность шеи. Если вы до этого не вызвали к ребенку врача, немедленно делайте это сейчас. Больше ждать нельзя ни минуты.
Для того, чтобы удостовериться, что в данном случае речь идет именно о менингите, врач назначит ребенку спинномозговую пункцию. Процедура действительно крайне неприятная, но, к сожалению, необходимая.
После получения спинномозговой жидкости ее в срочном порядке доставляют на анализ в лабораторию. Если в анализе будут показаны повышенное содержание лимфоцитов, наличие бактерий, а также будет констатировано изменение цвета жидкости, то никаких сомнений нет: это менингит.
Лечить менингит можно только в больничных условиях. Чем раньше тут будет назначена специфическая антибиотикотерапия, тем лучше. Одновременно с применением антибиотиков ребенок также будет получать антисудорожную терапию, дегидратацию, ему будут прописаны антигистаминные препараты, а также назначена реабилитационная сосудистая и ноотропная терапия.
Есть ли средства профилактики менингита?
Они действительно есть, однако, их совсем не много. Существуют вакцины, однако, они не являются универсальными. На сегодняшний день привиться можно только от гемофильной и менингококковой инфекции. Наиболее широко проводится вакцинация против гемофильной инфекции. Как правило, она рекомендуется часто болеющим детям, детям, контактирующим с носителями гомофильной инфекцией, детям, посещающим дошкольные образовательное учреждения, детям, получающим искусственное вскармливание.
Любая болезнь попадает в организм в результате ослабевания защитных сил организма. Для того, чтобы этого не произошло, внимательно следите за режимом питания и сна вашего ребенка, практикуйте закаливание. И при первых же подозрениях на менингит, сразу же обращайтесь за врачебной помощью. Менингит – это то, чего действительно стоит бояться.
Ольга Минская,
журналист портала «103.by»
Чем опасен детский менингит?
Можно ли заболеть менингитом, если гулять в холодную погоду без шапки? Разбираемся со всеми аспектами этого заболевания вместе с детским неврологом GMS Clinic Марией Островской на страницах интернет-портала «Здоровые дети»
Прежде чем перейти к анатомии этого опасного заболевания, мы не можем не рассказать о двух случаях, которые произошли недавно в Великобритании и вызвали большой общественный резонанс, что привело к массовым выступлениям граждан в защиту детей от менингита.
Все началось с того, что внимание новостных агентств Великобритании привлекла фотография покрытой сыпью девочки, лежащей на больничной койке, которую опубликовала в Интернете ее мама. Девочке было два годика, ее звали Фэй Бёрдетт, она умерла от менингита штамма В, проведя в больнице 11 дней. ВВС сообщает, что после этого трагического инцидента, стартовала кампания, призывающая к тотальной вакцинации детей против менингита штамма B. Петиция собрала более 400 000 подписей. Здесь стоит отметить, что Великобритания стала первой страной в мире, выступившей в защиту детей от этой опасной болезни, представив вакцину от менингита B, которая получила название Bexsero.
Еще одна история заболевания ребенка, получившая широкую огласку в Великобритании, также связана с менингитом, на этот раз штамма W. Бывший капитан сборной Англии по регби, чемпион Кубка мира 2003 года Мэтт Доусон рассказал, что его семье пришлось пройти через «две недели ада», пока его двухлетний сын боролся с этим заболеванием, передает BBC. К счастью для Доусона и его семьи, все закончилось благополучно, и мальчик поправился. Экс-игрок сборной Англии после этого также публично высказался в поддержку петиции о глобальной вакцинации от менингита. Фотографии больного ребенка Мэтт выложил на всеобщее обозрение, чтобы люди понимали всю серьезность этого заболевания.
Фонд исследования менингита Великобритании сообщает, что примерно 1 из 10 случаев заболевания менингитом является фатальным, и примерно каждый третий переживший болезнь сталкивается с долгосрочными последствиями — такими, как ампутация конечностей, глухота, эпилепсия и снижение интеллекта. Существуют пять основных типов менингококковой инфекции: группы A, B, C, W и Y. Эта бактериальная инфекция чаще всего поражает детей в возрасте до года. В этой возрастной группе заболеваемость составляет 22 на 100 000 детей. Симптомы включают сильный жар при холодных руках и ногах, помутнение сознания, рвоту и головные боли. Сегодня существуют эффективные вакцины против различных групп менингита, но вакцина от менингита B появилась лишь в 2015 году. Уровень заболеваемости менингитом B среди детей от 1 до 4 лет составляет 1 из 20 000.
В Великобритании вакцина против менингита В пока доступна бесплатно только тем детям, которые родились 1 мая 2015 г. или позже. Это объясняется тем, что больше всего риску заболевания подвержены новорождённые и дети до пяти лет, при этом пик заболеваемости приходится на возраст 5 месяцев. Bexsero защищает от заражения бактериями менингококковой группы B, которые вызывают более 90% случаев менингококковых заражений у маленьких детей. Стоимость прививки в частных клиниках составляет £75, но может доходить в некоторых клиниках и до £150. Для вакцинации необходимо сделать три таких прививки, при этом спрос на вакцину опережает предложение, поэтому производитель обещает увеличить поставки.
Джеймс Стюарт, приглашённый профессор Университета Бристоля и консультант Всемирной организации здравоохранения (ВОЗ), предупреждает: «Мы должны узнать, насколько хорошо работает эта вакцина. Возможно, ещё не время расширять программу».
В России вакцины против менингита В на сегодняшний момент нет. Однако вакцинация от других видов менингита доступна для населения.
Что такое менингит?
Менингиты — самые частые инфекционные заболевания центральной нервной системы. Термин «менингит» объединяет заболевания, при которых воспаляются менингеальные оболочки — это оболочки мозга. Воспаление самого вещества мозга называется энцефалитом и, к сожалению, нередко сопровождает менингит.
Причины заболевания
Бытует мнение, что дети — это маленькие взрослые, но с точки зрения педиатрии это не так. Возбудители менингита у взрослых и детей различаются.
Причиной менингита являются микроорганизмы — вирусы или бактерии. Во многих случаях менингит вызывается теми же микроорганизмами, которые вызывают обычные респираторные инфекции с насморком, кашлем и болями в горле. Бактериальные менингиты называются еще гнойными менингитами. Обычно они протекают тяжелее всех остальных. Распространенные возбудители — менингококк, пневмококк, гемофильная палочка, стрептококк.
Вирусные менингиты, которые ранее назывались еще асептическими, вызываются разнообразными вирусами, в том числе энтеровирусами, вирусами Коксаки, гриппа, парагриппа, парвовирусами, а также теми, которые называют возбудителями «детских инфекций» — корь, краснуха, паротит и др.
Чем опасен менингит?
Основываясь на собственном опыте могу сказать, что менингиты встречаются в практике любого врача, в любом городе, у любых слоев населения и в любое время года. По данным Роспотребнадзора за 2015 год было 608 случаев генерализованной менингококковой инфекции у детей до 17 лет. 10-12% из общего числа заболеваний обычно приходится на менингококковый менингит, то есть где-то 1 заболевший на 2000 детей до 17 лет. Количество заболевших менингококковой инфекцией выросло с 2014 года. Энтеровирусный менингит (самый частый из вирусных) — 25 человек на 1000 детей до 17 лет за 2015 год. Если учитывать, что в школе в среднем учится 500-600 человек, то получается, что встретиться с этим заболеванием вполне реально.
Как происходит заболевание?
Заболеть может любой человек. Менингиты встречаются чаще у детей до 5 лет и у пожилых людей. Связано это с особенностями реакции иммунной системы.
Заразиться можно различными путями, чаще всего это воздушно-капельный путь, через прямой контакт или немытые руки (чихать надо в платок, мыть руки — часто). При этом человек, являющийся источником заражения, совсем не обязательно болен менингитом, у него может быть обычный насморк. Более того, при менингококковой инфекции и болеть не обязательно, многие взрослые и дети являются бессимптомными носителями, то есть постоянно выделяют бактерию в окружающую среду, не зная об этом.
Можно ли заболеть менингитом, если гулять зимой без шапки?
Вопреки расхожему мнению, заболеть менингитом, разгуливая без шапки зимой или гуляя в кедах по снегу, нельзя. Для того чтобы подхватить такую серьезную инфекцию, нужен контакт с микроорганизмом. Наш организм — саморегулирующаяся устойчивая система, а детский организм легче перегреть, чем переохладить. Конечно, бывают состояния, при которых шанс заболеть выше — это в первую очередь тяжелые иммунодефициты, различные хронические заболевания и прием препаратов, снижающих иммунный ответ.
Симптомы заболевания
По опыту могу сказать, что «классических» случаев много, но много и исключений из правил. Поэтому обо всех разнообразных симптомах и тонкостях диагностики этого заболевания рассказать в рамках данной статьи практически невозможно.
Менингит может начинаться как обычная инфекция с высокой температурой, сильной головной болью, рвотой. Характерным симптомом является напряжение мышц шеи с невозможностью дотронуться подбородком до груди, положение лежа с полусогнутыми ногами, сонливость, светобоязнь; у маленьких детей — запрокинутая назад голова, необъяснимый крик; иногда можно увидеть выбухание большого родничка. Могут ли это быть признаки тяжелой инфекции без менингита? Теоретически да, но в английском языке есть отличная фраза, которая хорошо описывает подход к диагностике в данном случае: «это менингит, пока не доказано обратное». Одним из симптомов менингококковой инфекции, которая вызывает очень тяжелые менингиты, является яркая красная или бордовая сыпь, которая не исчезает при надавливании — любая инфекция с сыпью подлежит обязательному срочному осмотру врачом!
При менингите симптоматика может развиваться очень быстро, поэтому к моменту появления нарушений сознания, судорог и других тяжелых симптомов желательно уже находиться в больнице.
Вирусные менингиты, как правило, протекают легче и чаще без осложнений, но всегда требуют пристального наблюдения, поэтому больных кладут в стационар. Лечение менингитов вообще должно проводиться только в стационарах, причем часто человек госпитализируется в специальные инфекционные отделения. Для правильной постановки диагноза и определения тактики лечения (нужен ли антибиотик, какой нужен и т. д.) существует единственный способ подтверждения диагноза — спинномозговая пункция. В спине делают прокол и берут немного жидкости, которая окружает спинной мозг и оболочки. Следует отметить, что прокол делают в той области поясницы, где спинного мозга уже нет, поэтому задеть сам спинной мозг при этом нельзя. Процедура эта не сложнее взятия крови из вены, но из-за названия родители часто пугаются. Если у вас просят согласие на эту процедуру — не надо отказываться, это значит, что состояние очень серьезное и счет может идти на часы.
Я надеюсь, что эта болезнь обойдет ваших близких стороной, и хочу предупредить — будьте внимательны к своим детям во время болезни, и если вам кажется, что течение инфекции у ребенка необычное, появились указанные выше симптомы, ребенку очень тяжело и становится хуже — вызывайте врача или скорую и не бойтесь услышать упрек в том, что вы слишком тревожные родители. И за врачей не волнуйтесь, они к этому привыкли.
Как защититься, если рядом есть больной менингитом?
Если в вашем окружении человек болен менингитом — надо немедленно от него изолироваться и обратиться к врачу за советом. В зависимости от микроорганизма, который вызвал заболевание, может потребоваться вакцинация, антибиотикопрофилактика или другие меры. Может и ничего не потребоваться, но это решает только врач.
Профилактика заболевания
От главных возбудителей менингитов — менингококковой инфекции, пневмококка и гемофильной палочки группы В есть вакцины. Гемофильная палочка входит в состав многокомпонентных вакцин, которые используются для стандартных прививок в соответствии с календарем, туда же включена и пневмококковая вакцина, которая вводится детям до года с ревакцинацией в 1,5 года. Менингококковая вакцина в настоящий момент не входит в число обязательных прививок, вводится по желанию или когда в окружении человека есть заболевшие. Основываясь на опыте других стран можно утверждать, что массовая вакцинация резко снижает (до 80%) количество случаев менингококковой инфекции, которая вызывает очень тяжелый менингит. Существует несколько видов менингококков. В настоящее время есть вакцина, защищающая от большинства из них — Менактра. Сначала вакцина вводилась только детям старше 2 лет, но в связи с изменениями в ее составе с 2015 года, она может вводиться ребенку уже с 9 мес. Это большой прорыв, так как в группе риска находятся именно дети раннего возраста (самая высокая смертность от менингококка до 2 лет), поэтому эти «дополнительные» 15 месяцев так важны. Очень важным является и то, что современные вакцины от менингококка формируют длительный иммунитет. Недавно появилась вакцина еще от одного штамма менингококка — серотипа В. Пока в РФ ее нет, но надеюсь, что в ближайшем будущем будет возможна полная вакцинация от всех серотипов менингококка.
Менингиты вызывают и другие инфекции — ветряная оспа, краснуха, паротит, грипп, корь, от которых тоже есть вакцины. Благодаря вакцинации мы можем максимально обезопасить себя и своих детей.
Менингит: многоликий убийца
Менингит: многоликий убийца
Менингит — опаснейшее заболевание, часто приводящее к инвалидности или смерти. Рисунок в полном размере можно посмотреть по ссылке.
Автор
Редакторы
Все знают, что менингит — очень опасная болезнь, но, тем не менее, часто возникает вопрос, стоит ли вакцинироваться от нее, ведь она не так уж и распространена в наших широтах. В этой статье спецпроекта «Вакцинация» мы рассказываем, какими патогенами может вызываться менингит, что делать, если вы подозреваете, что заболели, и каким образом максимально обезопасить себя от этой болезни и избежать ужасных последствий.
Вакцинация
Генеральный партнер спецпроекта — Zimin Foundation.
Изобретение вакцин кардинально изменило жизнь человечества. Многие болезни, уносившие тысячи, а то и миллионы жизней ежегодно, теперь практически не встречаются. В этом спецпроекте мы не только рассказываем об истории возникновения вакцин, общих принципах их разработки и роли вакцинопрофилактики в современном здравоохранении (этому посвящены первые три статьи), но и подробно говорим о каждой вакцине, включенной в Национальный календарь прививок, а также вакцинах против гриппа и вируса папилломы человека. Вы узнаете о том, что собой представляет каждый из возбудителей болезней, какие существуют варианты вакцин и чем они различаются между собой, затронем тему поствакцинальных осложнений и эффективности вакцин.
Для соблюдения объективности мы пригласили стать кураторами спецпроекта Александра Соломоновича Апта — доктора биологических наук, профессора МГУ, заведующего лабораторией иммуногенетики Института туберкулеза (Москва), — Сусанну Михайловну Харит — доктора медицинских наук, профессора, руководителя отдела профилактики НИИ детских инфекций (Санкт-Петербург), — а также Сергея Александровича Бутрия — педиатра, автора блога «Заметки детского врача».
Менингит — заразное заболевание, которое может развиться как самостоятельно, так и вследствие других болезней (например, иммунодефицитов, повреждений черепа, общего сепсиса). Свое название болезнь берет от латинского слова meningis, что означает «мозговая оболочка». В медицине под термином «менингит» врачи обычно подразумевают воспаление только мягкой оболочки мозга. Менингит может быть вызван огромным количеством патогенов: вирусами, бактериями и даже простейшими.
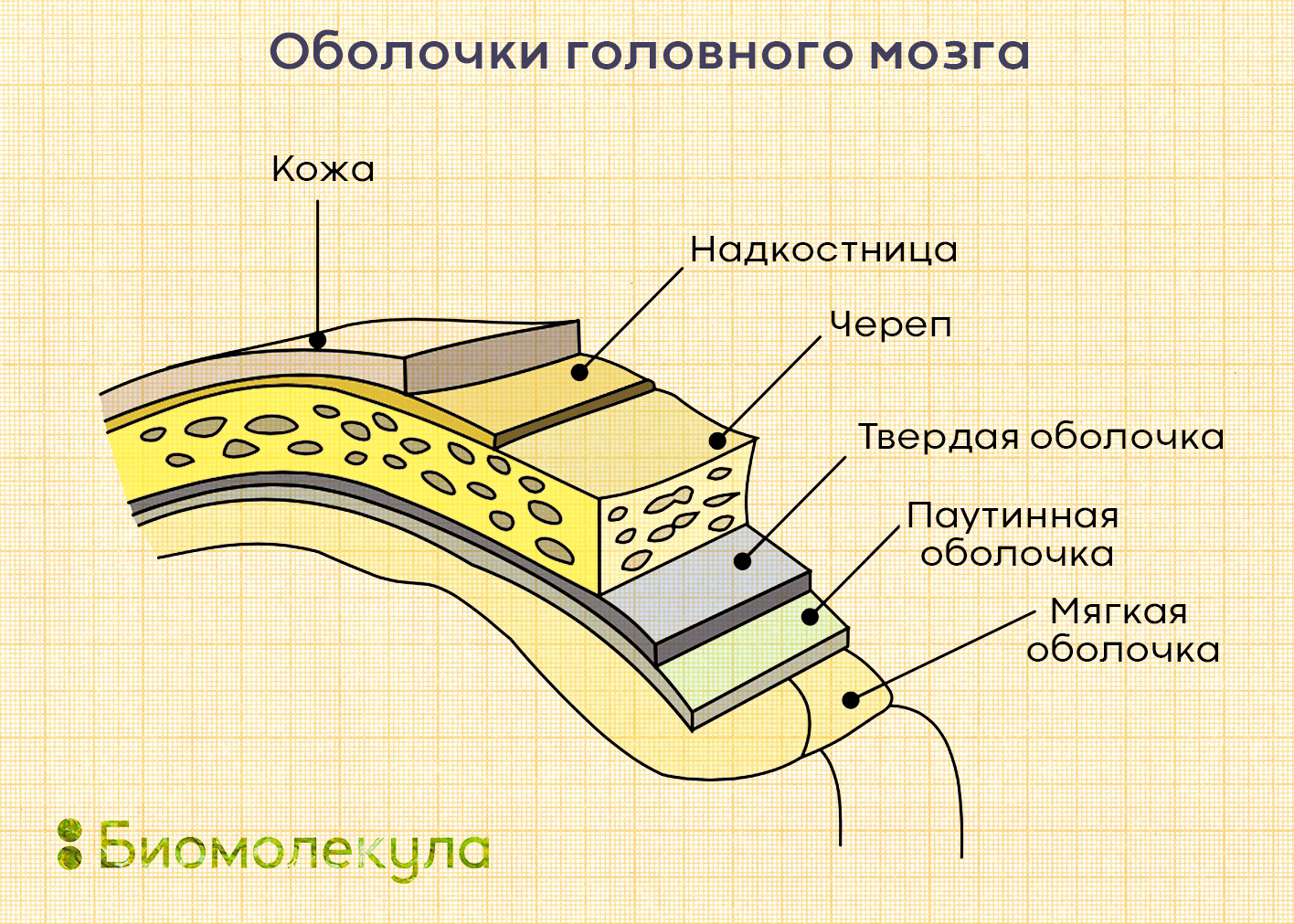
Оболочки головного мозга
Мозговая оболочка покрывает наш головной и спинной мозг и состоит из трех слоев: твердой оболочки, паутинной и мягкой (рис. 1). Твердая находится ближе всего к поверхности. Она состоит из соединительной ткани и срастается с надкостницей костей основания черепа и швами свода черепа. Паутинная оболочка находится под твердой и имеет вид тонкой паутины, состоящей из соединительной ткани. Кроме того, она содержит большое количество фибробластов и глиальные клетки. Мягкая оболочка находится ближе всего к мозгу, плотно к нему прилегая и повторяя все его борозды. Состоит из рыхлой соединительной ткани, пронизанной питающими мозг сосудами.
Рисунок 1. Оболочки головного мозга
Менингит может иметь серьезные последствия. «Когда дело касается менингита, то, чего ты не знаешь, может сильно тебе навредить», — пишет Джейми Шанбаум, американская параатлетка, которая перенесла менингококковый менингит в юности. Из-за менингококковой инфекции, самого известного возбудителя менингита, ей пришлось ампутировать ноги ниже колена, тем не менее она нашла в себе силы принять это и достигла успехов в велосипедном спорте.
Менингит сквозь века
История менингита начинается еще в древности (рис. 2) [1]. На протяжении столетий врачи и ученые исследовали эту болезнь и пытались изобрести способы ее лечения и диагностики. Очень важные открытия были совершены в XVIII и XIX веках, когда сначала Гаспар Вассо, Андре Мэтти, Элиза Норс описали патогенез эпидемического менингита, а затем Генрих Квинке применил и описал технику люмбальной пункции для ранней диагностики менингита, что позволило значительно продвинуться в сторону успешной борьбы с ним.
Рисунок 2. История менингита. Первые описания вспышек менингита: II в. до н.э. — Аретей, I в н.э. — Цельс, VII в. — Павел Эгинский. 1661 год. Британский ученый-медик Томас Уиллис впервые описал у пациентов «воспаление мозговых оболочек с постоянной лихорадкой». XVIII век. Шотландский врач Роберт Уайт сделал классическое описание туберкулезного менингита и его стадий, а Гаспар Вассо, Андре Мэтти, Элиза Норс описали патогенез эпидемического (менингококкового) менингита. XVIII–XIX века. Бактериолог Георг Йохманн из Германии и врач Саймон Флекснер из Америки впервые успешно применили терапию сывороткой крови иммунизированной против менингита лошади для лечения менингококкового менингита. 1891 год. Немецкий хирург Генрих Квинке впервые применил и описал технику люмбальной пункции спинномозговой жидкости для ранней диагностики менингита. XIX век. Определен спектр патогенов, вызывающих менингит, включая Streptococcus pneumoniae, Neisseria meningitidis и Haemophilus influenzae. XX век. Разработана терапия менингита антибиотиками, а также первая вакцина против бактериального менингита, вызванного патогенами Neisseria meningitidis и Haemophilus influenzae.
Кто вызывает менингит?
Бактериальный менингит
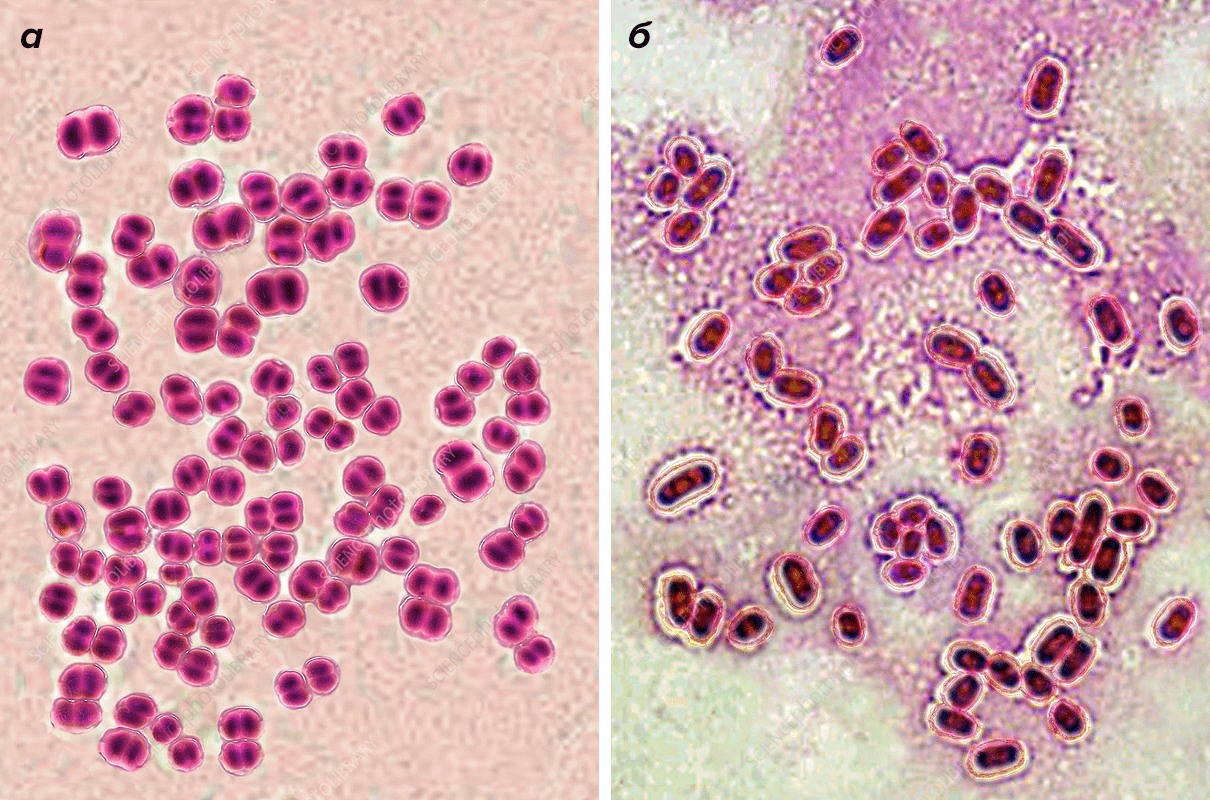
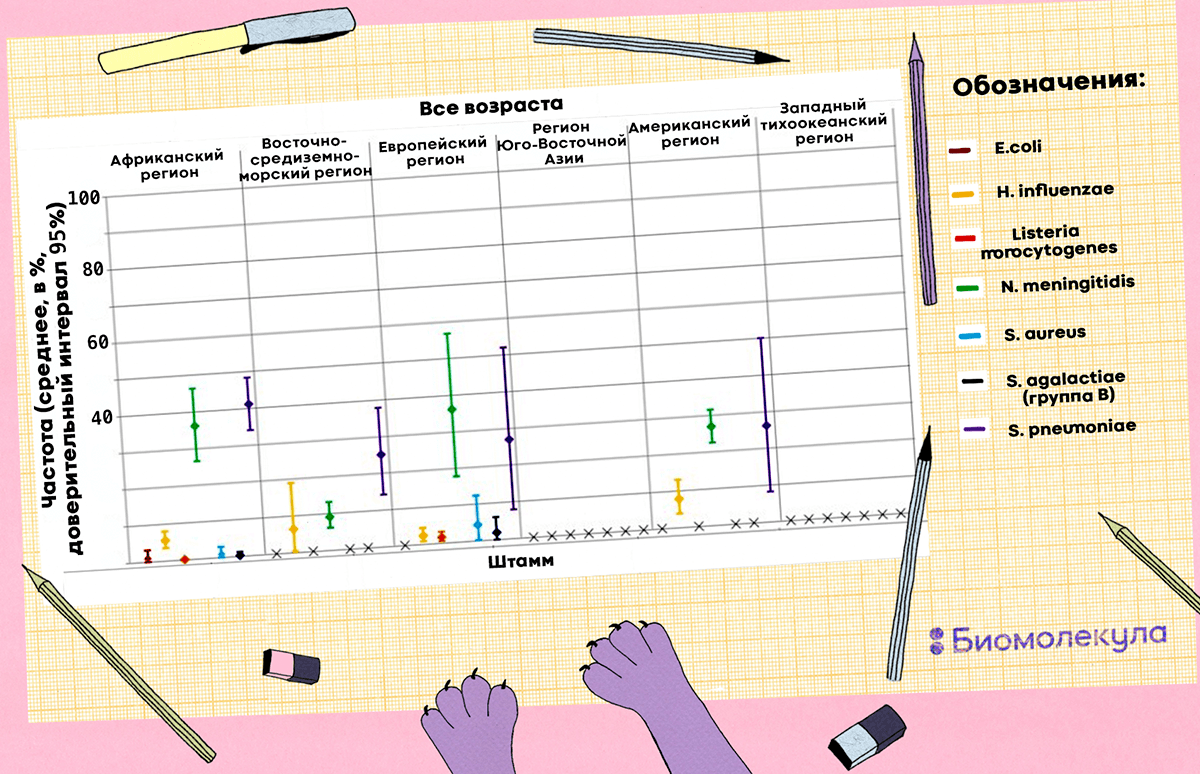
Наиболее распространенные патогены, вызывающие бактериальный менингит, — это бактерии Neisseria meningitidis и Streptococcus pneumoniae (рис. 3). Для разных регионов их встречаемость относительно всех случаев бактериального менингита варьирует в пределах 9–35% и 25–40% соответственно [2]. Кроме них в патогенезе бактериального менингита могут принимать участие Haemophilus influenzae, Escherichia coli, Listeria monocytogenes, Staphylococcus aureus, Streptococcus agalactiae (рис. 4).
Рисунок 3. Основные бактериальные возбудители менингита: а — Neisseria meningitidis; б — Streptococcus pneumoniae
Рисунок 4. Частота встречаемости семи бактериальных патогенов, вызывающих менингит, относительно случаев заболевания по географическим регионам
В целом в мире ситуация по заболеваемости бактериальным менингитом неутешительная. Общее число случаев заболевания увеличилось с 2,5 до 2,8 миллионов за 26 лет (с 1990 по 2016 годы) [3]. Чаще всего эпидемии возникают из-за распространения бактерии N. meningitides [4]. Однако если посмотреть на заболеваемость не во время вспышек, а в «мирное» время, то чаще всего болезнь вызывает S. pneumoniae, а не N. meningitidis. Общую картину динамики заболеваемости на примере США можно отследить по графику на рисунке 5.
Рисунок 5. Заболеваемость менингитом, вызванным различными бактериями, с 1997 до 2010 года в США
В 1887 году Антон Вейксельбаум обнаружил бактерию Neisseria meningitidis (менингококк) в спинномозговой жидкости пациента с менингитом и предположил, что именно она является причиной болезни [5]. Так и оказалось. Под микроскопом бактериальные клетки располагаются попарно и окружены капсулой. Менингококк подразделяют на тринадцать серогрупп [6], шесть из которых вызывают опасное для человека заболевание. Это серогруппы A, B, C, W-135, X и Y. Смертность при менингококковой инфекции велика, она составляет 8–15% от числа заболевших. При этом выделяют две формы менингококковой инфекции: менингит и менингококковый сепсис (менингококцемию), причем последняя намного более опасна.
Формы менингококковой инфекции
Менингококковая инфекция может вызывать как менингит (около 50% случаев), так и менингококковый сепсис (35–40% случаев) а иногда и оба этих заболевания одновременно [7]. В остальных 10% случаев развиваются очаговые заболевания, например, пневмония или артрит. Менингококковый сепсис часто является причиной полиорганной недостаточности, поэтому смертность от него чрезвычайно велика (около 40%), а у 20% выживших наблюдаются серьезные неврологические нарушения, проблемы со слухом и зрением, а также частичная или полная ампутация конечностей.
В СМИ с завидной частотой появляются сообщения о гибели детей от менингококцемии. В 2019 году случилась трагедия — в Екатеринбурге от менингита скончался маленький мальчик. С момента повышения температуры до комы и смерти прошли всего одни сутки. В 2018 году по дороге из Петербурга в Москву плохо себя почувствовала девочка. Мать подозревала у нее ангину, а медики, осмотревшие ее в Твери, посоветовали доехать до Москвы. Когда уже в Москве был выявлен менингит, спасти ребенка не удалось.
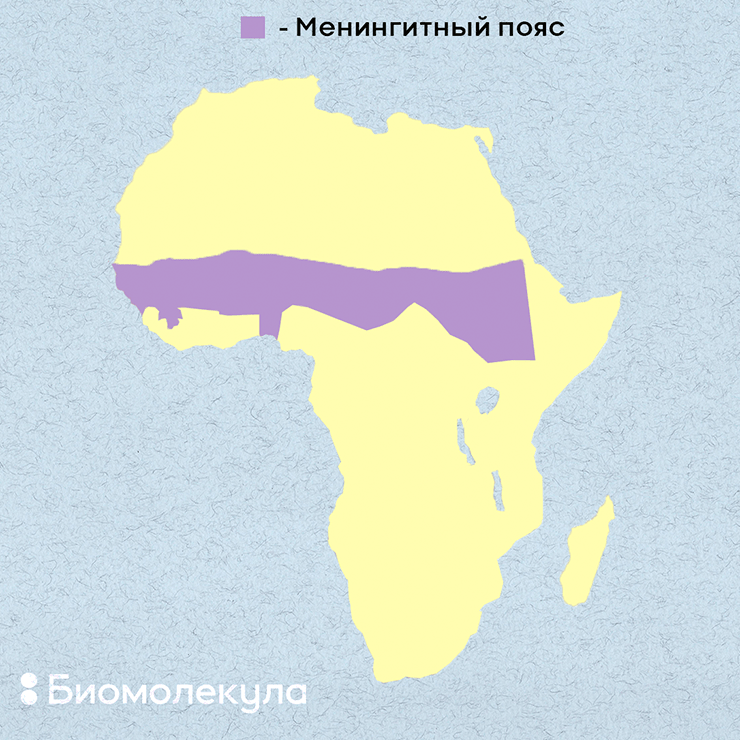
Рисунок 6. «Менингитный пояс» в Африке. В него попадают Сенегал, Мали, Буркина-Фасо, Нигерия, Нигер, Чад, Судан и другие страны.
Менингококковый менингит особенно распространен в Африке к югу от Сахары — в так называемом «менингитном поясе» (рис. 6), включающем 26 стран от Сенегала на западе до Эфиопии на востоке. Этому способствуют стесненные жилищные условия, антисанитария, неблагоприятные погодные условия. Так, пыль, поднимаемая там ветром в сухой сезон (с декабря по июнь), может вызывать повреждения слизистой носоглотки, создавая благоприятную почву для развития патогенных бактерий.
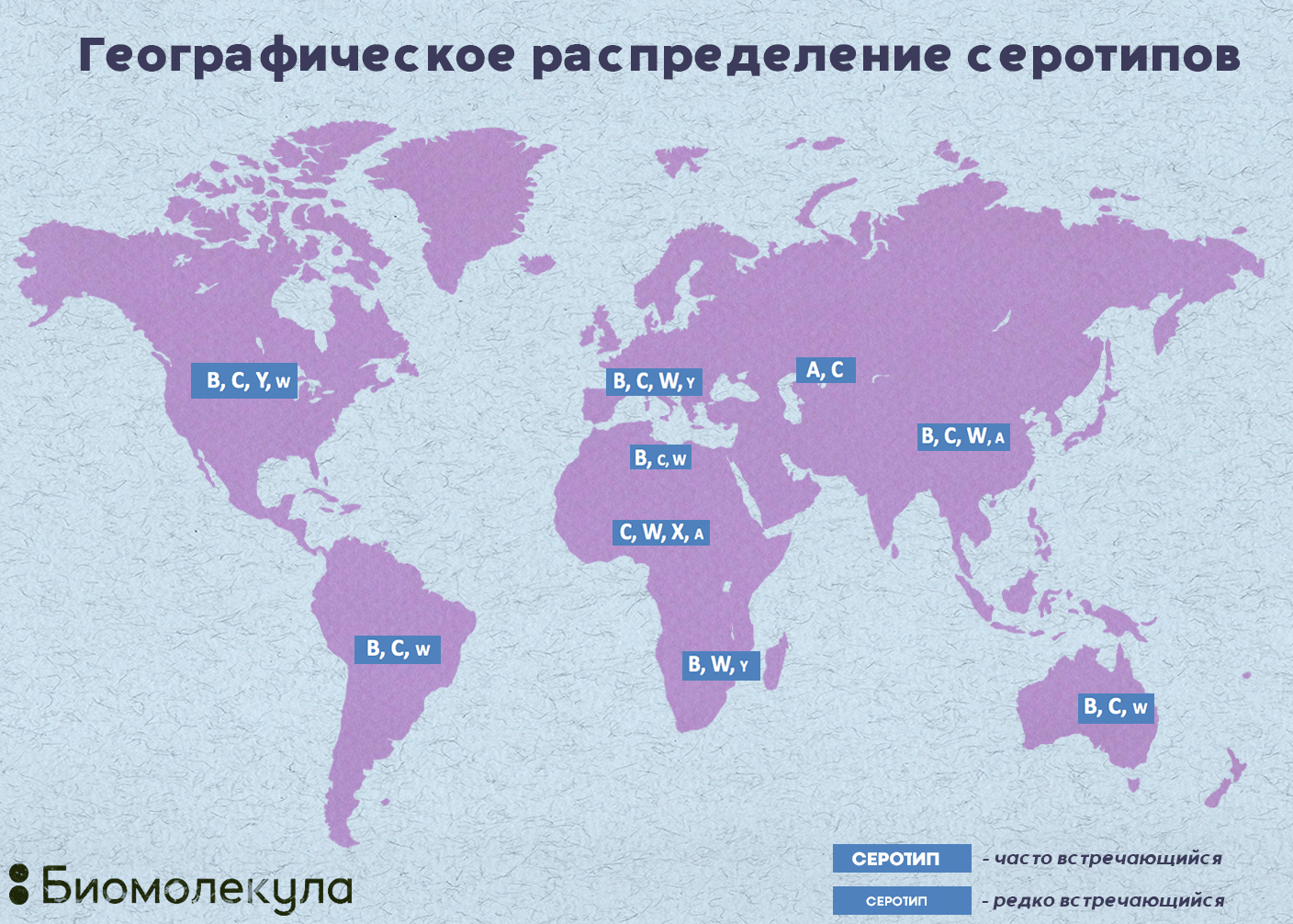
Распространение различных серогрупп менингококка различается в разных регионах. Например, в Европе преобладают серотипы В и С, в Африке — А, W-135, C, X (рис. 7).
Рисунок 7. Географическое распределение серотипов Neisseria meningitidis. На территории России в эпидемический процесс вовлечены N. meningitidis серогрупп А, В и С, данные о распространенности других серогрупп немногочисленны [8].
Практически каждый год в Африке случается эпидемия менингококкового менингита, при которой заболевает от 25 до 200 тысяч человек [9]. За последние 30 лет случилось две крупные эпидемии. В 1996 году в странах менингитного пояса заболело около 100 000 человек, из которых 10 000 погибло. Не так давно, в 2009 году, произошла еще одна эпидемия. По данным ВОЗ, с января по март погибло более 1100 жителей Нигерии, Нигера, Буркина-Фасо и Мали, а заразились более 13 000. Сильнее всего пострадала Нигерия — 562 летальных случая и около 9000 заболевших. За первые месяцы 2020 года в Африке уже было зарегистрировано 1784 случая менингококкового менингита со смертностью 5%. Снизить опасность эпидемии может помочь своевременная и качественная вакцинация.
В России менингококковый менингит встречается не так часто, как в Африке и даже в Европе. На это влияет в том числе холодный климат, в котором возбудители не так активно распространяются. Однако и в нашей стране случаи заболевания выявляются регулярно, например, серотипы менингококка А и С вызывают около 54% случаев болезни.
По данным Роспотребнадзора, в настоящее время в России заболеваемость менингококковым менингитом растет, хотя ранее было отмечено многолетнее снижение. За два года, с 2016-го по 2018-й, она увеличилась на 40%. Это в том числе связано с тем, что вспышки заражения менингитом имеют некоторую цикличность, свойственную эпидемическому процессу. Частота менингококковой инфекции в 2018 году составила 0,7 человек на 100 тыс. населения.
Streptococcus pneumoniae, он же пневмококк, — бактерия семейства стрептококков [10]. Всего существует около 90 серотипов этой бактерии, однако более 70% заболеваний вызывают серотипы 6–11. Опасна эта бактерия не только тем, что она может вызвать менингит. На ее счету такие заболевания, как пневмония, синусит, заражение крови и ушные инфекции. Она является самой распространенной причиной менингита у детей старше 5 лет и у взрослых [11]. Опасаться этой бактерии точно стоит не меньше, чем менингококка. Она встречается во всем мире, однако чаще всего пневмококковый менингит поражает людей в Африке [12]. В России примерно 25% бактериальных менингитов приходится на пневмококковую инфекцию [13].
До введения вакцинации гемофильная палочка Haemophilus influenzae типа В (так называемый ХИБ), в норме обитающая в носоглотке, была самой частой причиной бактериального менингита у детей до 5 лет [14]. ХИБ распространена повсеместно, в России около 10% случаев бактериальных менингитов вызваны именно этим патогеном [15]. Около 5% заболевших менингитом, вызванным ХИБ, погибает даже в случае своевременного лечения антибактериальными препаратами (в группе с тяжелым течением — до 30%), а у трети выздоровевших наблюдаются серьезные нарушения слуха и другие неврологические осложнения на всю оставшуюся жизнь.
Туберкулезный менингит
Несколько особняком стоит менингит, развивающийся в результате заражения туберкулезом. Туберкулезный менингит практически никогда не возникает сам по себе, а появляется как вторичная патология при поражении органов бактерией Mycobacterium tuberculosis, или палочкой Коха (рис. 8) [16], [17], когда те распространяются из первичного очага по всему организму по кровеносным сосудам [17].
Рисунок 8. Бактерия Mycobacterium tuberculosis
BSIP/UIG, Getty Images
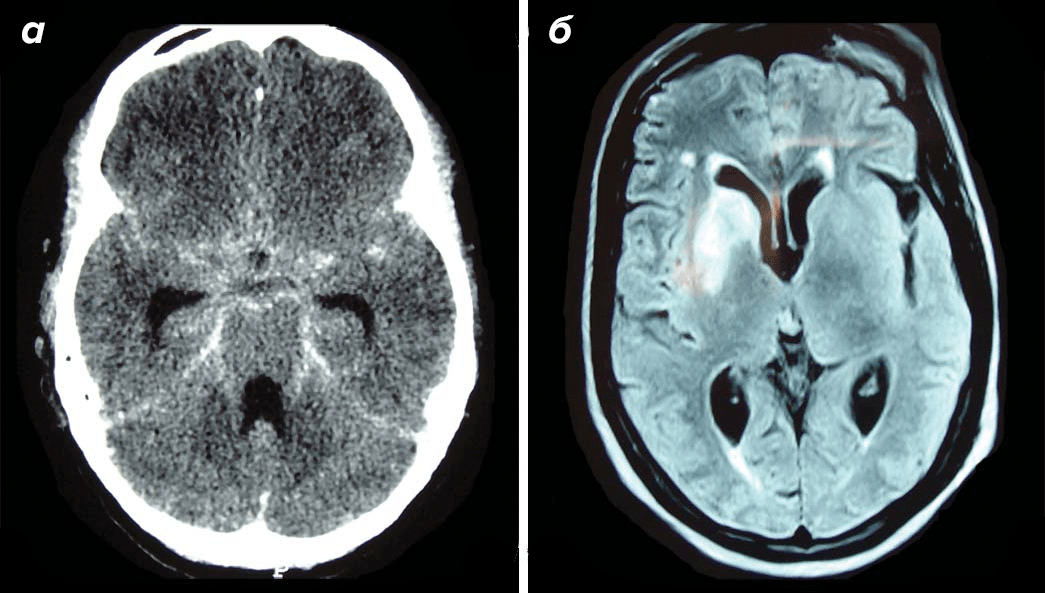
Некоторые врачи считают не совсем корректным название «туберкулезный менингит». Ведь помимо мозговых оболочек часто поражается и само вещество мозга. Поэтому правильнее называть такой менингит туберкулезным менингоэнцефалитом. Вместе с классическими патологическими изменениями в мозговых оболочках возникают еще и такие нарушения, как гидроцефалия (рис. 9а) и инфаркты мозгового вещества (рис. 9б) [18].
Рисунок 9. Поражения мозга при туберкулезном менингоэнцефалите. а — КТ 19-летнего пациента с туберкулезным менингоэнцефалитом с развившейся гидроцефалией. б — МРТ 56-летнего пациента, страдающего туберкулезным энцефалитом с инфарктом базальных ганглиев.
Сложность лечения туберкулезного менингита заключается в том, что менингеальные симптомы возникают намного позже самого заражения, поскольку болезнь развивается достаточно медленно. Из-за этого диагноз ставят поздно, и лечение в этот момент уже значительно затруднено.
Применение БЦЖ — вакцины против туберкулеза — хорошо защищает от заболевания туберкулезным менингитом. Согласно данным метаанализа, частота туберкулезного менингита в группах, вакцинированных БЦЖ, снизилась на 73%.
Вирусный менингит
Вирусный, или серозный менингит (также его иногда называют асептическим), протекает легче, чем бактериальный: у него не такая тяжелая симптоматика и более короткий период восстановления. Нередко вирусный менингит даже не требует госпитализации. Частота вирусного менингита в наших широтах — 1 на 100 тысяч человек [19], однако точное количество заболевших сложно оценить, поскольку часто люди переносят заболевание «на ногах», не прибегая к медицинской помощи и даже не зная о том, что заболели. Если заболевание протекает в легкой форме, то больной может поправиться самостоятельно через 7–10 дней. Чаще всего вирусным менингитом заболевают дети, а также люди с ослабленной иммунной системой (например, с иммунодефицитом или после химиотерапии).
Самыми распространенными вирусными возбудителями менингита являются энтеровирусы: вирус Коксаки и эховирус [20]. Второе по распространенности семейство вирусов, вызывающих воспаление мозговых оболочек, — герпесвирусы, чаще всего заражающие детей и молодых людей в развивающихся странах [21]. Вирус простого герпеса типа 1, помимо менингита вызывающий еще и генитальный герпес, является причиной так называемого рецидивного менингита, или менингита Молларета. Симптомы этой болезни схожи с классическими, однако возникают лишь на 2–5 день, а затем внезапно пропадают. Обычно у заболевших бывает около трех (иногда более) менингеальных приступов. Вирус варицелла-зостер также вызывает менингит, и, помимо него, ветрянку.
У пациентов с ВИЧ также может развиться так называемый криптококковый менингит, вызванный грибковой инфекцией Cryptococcus neoformans или же Cryptococcus gatti.
Помимо всех описанных вирусов, менингит могут вызывать также вирус гриппа, вирус лихорадки Западного Нила и вирус лимфоцитарного хориоменингита.
Для вирусного менингита характерны сезонные вспышки [20]. Например, энтеровирусы в умеренном климате чаще заражают людей летом или осенью. А вирус лихорадки Западного Нила, больше всего встречающийся в Северной Америке, активен в конце лета.
В сентябре 2018 года была зарегистрирована вспышка вирусного менингита: на Сахалине и в Сахалинской области около 50 детей попали в больницы с подозрением на серозный (вирусный) менингит. Позднее диагноз был подтвержден. Возраст пострадавших варьировал от 8 месяцев до 16 лет, а очагом заражения оказались два детских сада в Южно-Сахалинске. Вспышка на Сахалине окончилась удачно — случаев инвалидности и смерти не было.
Приблизительно в то же время случай менингита вирусной природы был обнаружен и на Урале. Болезнь зафиксировали в Тюмени и Екатеринбурге, а очаг инфекции — гимназию в Екатеринбурге, где заболел 21 ребенок, — Роспотребнадзор закрыл на карантин.
Протозойный менингит
Простейшие (или протозои)— группа эукариот, которые не относятся ни к животным, ни к растениям, ни к грибам. Протозойный менингит встречается значительно реже, чем бактериальный или вирусный, чаще всего на фоне серьезного иммунодефицита, например, при ВИЧ-инфекции [25], [26]. В остальных случаях, если иммунная система человека не ослаблена, менингит при заражении Тoxoplasma gondii не разовьется.
Как можно заразиться менингитом?
В основном менингит передается воздушно-капельным путем: если находиться рядом с больным человеком, который чихает или кашляет на вас, шансы заразиться довольно велики. В группы риска попадают люди со сниженным иммунитетом, курильщики (даже пассивные), люди, находящиеся в эндемичных по менингиту районах в местах большого скопления людей, а также люди возраста 0–5, 15–24 и старше 65 лет.
Для каждого возбудителя менингита есть свои нюансы распространения, приведенные в таблице 1.
| Возбудитель | Способ передачи инфекции |
|---|---|
| Neisseria meningitidis | воздушно-капельный |
| Streptococcus pneumoniae | воздушно-капельный, во время родов при соприкосновении кожи и слизистых ребенка с биологическими жидкостями матери |
| Haemophilus influenzae | воздушно-капельный |
| Listeria monocytogenes | фекально-оральный, во время родов при соприкосновении кожи и слизистых ребенка с биологическими жидкостями матери |
| Escherichia coli | фекально-оральный, во время родов при соприкосновении кожи и слизистых ребенка с биологическими жидкостями матери |
| Mycobacterium tuberculosis | ингаляционный/контактный, гематогенный |
| Picornaviridae | воздушно-капельный, фекально-оральный |
| Herpesviridae | воздушно-капельный, фекально-оральный, половой, во время родов при соприкосновении кожи и слизистых ребенка с биологическими жидкостями матери |
| Toxoplasma gondii | при попадании ооцист из окончательного хозяина (кошки) в промежуточного хозяина — человека |
Классическим воздушно-капельным путем передаются основные возбудители менингита Neisseria meningitidis, Streptococcus pneumoniae и Haemophilus influenzae. Все эти бактерии живут в слизистой горла человека и распространяются с брызгами слюны. Довольно часто человек, в горле которого обитает менингококк, является лишь его носителем, однако при ослаблении иммунитета эта бактерия может попасть в кровоток и проникнуть в мозг, вызвав заражение. Носительство менингококка встречается примерно в 1–10% случаев, однако при эпидемии может возрасти до 25%. Аналогична ситуация и с пневмококком — он выявляется больше чем у половины населения [27].
В некоторых случаях стрептококк и кишечная палочка передаются от матери к ребенку при родах — при соприкосновении кожи и слизистых ребенка с биологическими жидкостями матери. При этом бактерии могут вызвать заражение новорожденного менингитом.
Бактерия Listeria monocytogenes может передаваться от человека к человеку через еду, воду или предметы бытового обихода, то есть фекально-оральным способом. Одна из главных опасностей в данном случае — грязные руки. Таким же способом передается и другой возбудитель менингита, Escherichia coli.
Туберкулезный менингит передается гематогенным способом — с током крови. При первичном или вторичном туберкулезе легких бактерии попадают в кровь и, проходя через гематоэнцефалический барьер, оказываются в мозгу.
Распространение вирусов, вызывающих менингит, аналогично. Большинство из них передается при близком контакте с инфицированным человеком (воздушно-капельным путем), через слизистые глаз, рта или через воду фекально-оральным способом. Некоторые вирусы (например, герпесвирусы) могут передаваться половым путем или от матери к ребенку при рождении.
Особый способ распространения у Toxoplasma gondii. Это простейшее развивается в основном и промежуточном хозяевах. Основным хозяином являются кошки, в кишечнике которых из цист, поглощенных животным, образуются ооцисты, попадающие затем в организм человека через фекалии и вызывающие различные поражения тканей, в том числе и менингит.
Диагностика и лечение менингита
Экстренная диагностика менингита в домашних условиях
При бактериальном менингите инкубационный период инфекции составляет 2–10 дней (как правило, около 4 дней). В это время чрезвычайно важно распознать, заболел ли пациент именно менингитом, так как раннее обращение за помощью позволяет существенно снизить вероятность тяжелых осложнений и избежать летального исхода. Помимо лабораторных исследований (о них ниже), заболевшие могут самостоятельно определить основные симптомы болезни и в случае возникновения подозрения на менингит срочно обратиться за помощью.
Общие симптомы менингита похожи на симптомы при некоторых простудных заболеваниях. Они включают в себя высокую температуру, головную боль и неприятные ощущения в мышцах. Более специфическими симптомами являются рвота, иногда спутанность сознания и чувствительность к свету. При заболевании они могут появляться в любом порядке и не обязательно все. Еще более специфическими симптомами являются ригидность затылочных мышц, а также симптомы Кернига и Брудзинского. Однако важно помнить об их низкой чувствительности (всего лишь 5%! [28]): их отсутствие отнюдь не дает гарантии, что пациент не болен менингитом. Поэтому важно использовать их для подтверждения болезни, но отнюдь не для ее исключения.
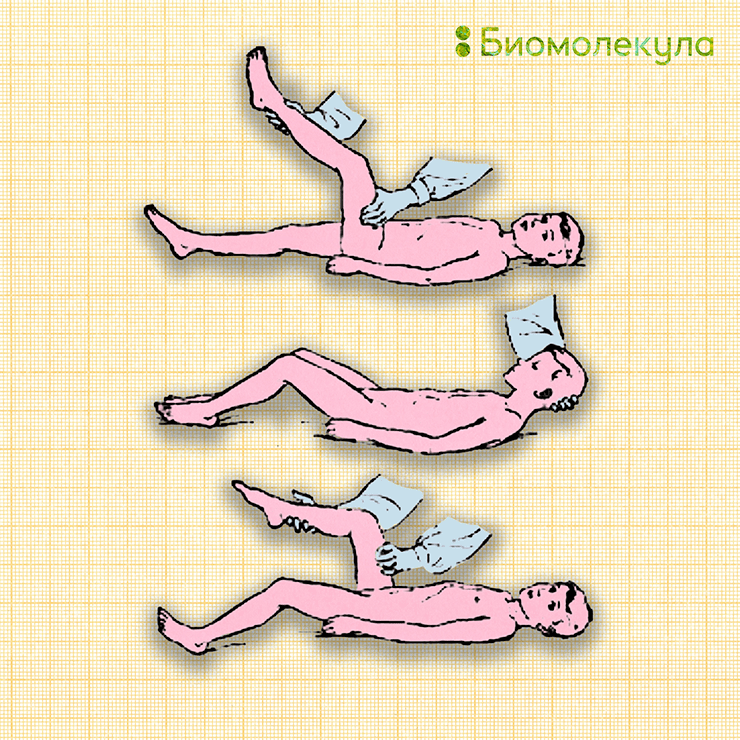
Рисунок 10. Специфические симптомы при менингите. Сверху вниз: симптом Кернига, верхний симптом Брудзинского, нижний симптом Брудзинского.
Симптом Кернига (рис. 10) заключается в том, что ногу пациента невозможно разогнуть в коленном суставе, когда она согнута в тазобедренном.
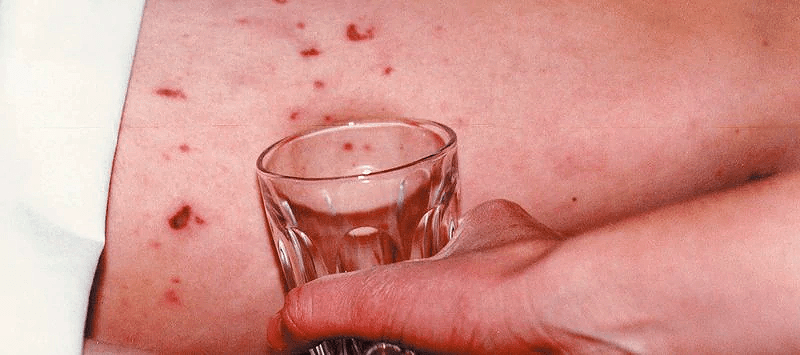
Одним из наиболее характерных признаков менингококкового (как и пневмококкового) сепсиса служит возникновение геморрагической «звездчатой» сыпи (рис. 11). Отличить опасную сыпь от менее опасных часто помогает несложный стаканный тест. Если при нажатии стенкой стакана на пораженный участок кожи сыпь не исчезает — следует насторожиться; это могут быть и петехии/пурпура (травматические, от васкулита или от дефицита/дефекта тромбоцитов), но если у пациента есть лихорадка, интоксикация, головная боль и сыпь, не пропадающая от нажатия стаканом, — срочный осмотр врача для исключения менингококцемии совершенно необходим.
Рисунок 11. Стаканный тест (glass test). Если сыпь при прикладывании стакана не пропадает — это повод подозревать менингококковый сепсис и немедленно обратиться к врачу.
Однако сыпь бывает не во всех случаях болезни (и не всегда на ранних ее стадиях). Кроме того, даже если сыпь исчезает под давлением, однозначно исключить менингит нельзя, поэтому стаканный тест не следует использовать как абсолютный инструмент для диагностики менингококкового/пневмококкового сепсиса.
Если симптомы вирусного менингита напоминают симптомы гриппа, то туберкулезный менингит довольно сложно отличить от классического бактериального. В любом случае, при любых недомоганиях со схожими с менингитом симптомами стоит немедленно обращаться в больницу, ведь счет идет на часы.
Клиническая диагностика менингита
Для подбора корректной терапии необходимы клинические лабораторные тесты, ведь симптомы могут оказаться очень неспецифическими, и по ним одним сложно будет определить, каким типом менингита страдает пациент (и менингит ли это вообще).
Однако перед тем как приступить к лабораторной клинической диагностике, полезно бывает собрать историю болезни пациента: был ли контакт с зараженными менингитом людьми, путешествовал ли он в эндемичные по менингиту районы, и каков его иммунологический статус (страдает ли от ВИЧ или других иммунодефицитов), есть ли у пациента лекарственные аллергии, использовал ли он в последнее время антибиотики и т.д. Всё это поможет врачу точнее определить, болен ли пациент менингитом, и каково его происхождение.
Чтобы правильно диагностировать и распознать менингит с помощью лабораторных тестов, ВОЗ даже разработала многостраничную инструкцию, в которой описывается каждый конкретный способ диагностики, правила проведения тестов и их возможные результаты.
После сбора анамнеза проводится лабораторная диагностика менингита. Для этого больному делают люмбальную пункцию. Это процедура, в ходе которой при местном обезболивании забирают пробу спинномозговой жидкости для дальнейшего лабораторного исследования и диагностики заболевания. Наиболее удобным местом для проведения пункции являются промежутки между III и IV и между II и III поясничными позвонками. У взрослого человека спинной мозг заканчивается на уровне II поясничного позвонка, потому вероятность повреждения спинного мозга при этой процедуре минимальна.
Образец спинномозговой жидкости изучают, обращая внимание на:
и другие показатели, необходимые для точного определения возбудителя менингита.
Диагноз «бактериальный менингит» ставят при следующих результатах исследования:
Детям младше трех месяцев с температурой неизвестной этиологии люмбальную пункцию рекомендовано делать в обязательном порядке, поскольку симптомы менингита в этом возрасте чаще всего неспецифические, а риск того, что ребенок может пострадать от этого заболевания, очень велик.
Лечение
Лечение менингита подбирают в зависимости от того, какой патоген его вызвал. В основном это, конечно, внутривенное введение антибиотиков (пенициллина, ампициллина и цефтриаксона). В России для лечения гнойного менингита в качестве антибиотиков первого ряда рекомендуется принимать бензилпенициллин, цефтриаксон или цефотаксим. Если же бактерии-возбудители оказываются устойчивы к этим антибиотикам, то добавляют хлорамфеникол (левомицетин сукцинат) или ампициллин. Решение об их использовании принимают на основе результатов лабораторных тестов. Помимо антибиотиков необходимо обеспечить больному восполнение жидкости в организме, а в случае возникновения проблем с дыханием — кислородную маску.
Для ликвидации отека мозга врачи обычно начинают терапию кортикостероидами (дексаметазоном), что позволяет снизить вероятность осложнений на слуховой аппарат и других неврологических проблем.
Вакцинация от менингита
Вакцинация против менингита должна быть комплексной, поскольку возбудителей этой болезни очень много. Основными являются менингококк, пневмококк и гемофильная палочка типа В, поэтому мы остановимся на вакцинах, которые защищают именно от этих бактерий. Однако не стоит забывать и про вирусные менингиты, которые возникают в том числе как осложнения при заболевании корью [23] и эпидемическим паротитом [22]. Профилактическая вакцинация от этих болезней также чрезвычайно важна, им посвящены отдельные статьи нашего спецпроекта. Остальные возбудители (увы!) иммунопрофилактике не поддаются.
Виды вакцин
О том, какие бывают вакцины и чем они друг от друга отличаются, рассказано в статье «Разработка вакцин: чем и как имитировать болезнь?» спецпроекта [30]. — Ред.
Белковая вакцина используется для защиты от менингококка серотипа В. Дело в том, что полисахариды капсулы бактерии этой серогруппы схожи с полисахаридами в тканях нервной системы человека, что может привести к серьезным побочным реакциям на вакцину [31]. Поэтому в состав такой вакцины входят не полисахариды, а белок оболочки бактерии (см. табл. 2).
Об основных типах иммунных клеток и их совместной работе при уничтожении возбудителей инфекции рассказано в статье «Иммунитет: борьба с чужими и своими» [32]. — Ред.
Конъюгированные вакцины от менингококка состоят из белка, соединенного с полисахаридом (опять же различных серогрупп менингококка). Такая вакцина вызывает у человека Т-клеточный и В-клеточный иммунные ответы и дальнейшее формирование иммунологической памяти, которая позволяет защитить вакцинируемого от заболевания менингитом на долгие годы (табл. 2) и, таким образом, гораздо лучше подходит для плановой вакцинации, чем полисахаридная.
Конъюгированные и белковая вакцины способствуют формированию коллективного иммунитета. Если привито большое количество людей (более 90% населения), то передача возбудителя от человека к человеку затруднена, что позволяет защитить тех людей, которым прививки противопоказаны.
| Свойство | Полисахаридная вакцина | Конъюгированная вакцина | Белковая вакцина |
|---|---|---|---|
| Т-клеточный ответ | нет | да | да |
| Иммунологическая память | нет | да | да |
| Стойкая защита | нет (защита до 3 лет) | да (5 лет и более) | да (длительность неизвестна) |
| Эффект ревакцинации* | нет | да | да |
| Коллективный иммунитет | нет | да | да |
| * Эффект ревакцинации — более интенсивный ответ организма на повторный контакт с антигеном | |||
Итак, против менингококка могут использоваться вакцины каждого из трех описанных выше типов, различающиеся в том числе и серотипами возбудителя, от которых они защищают. Так, полисахаридная четырехвалентная вакцина MPSV4 (Menomune) защищает от четырех серотипов менингококка (А, С, W-135, Y) и действует кратковременно. Menomune считается единственной вакциной, которую можно вводить взрослым пациентам старше 55 лет. Конъюгированная четырехвалентная вакцина MCV4 (Menveo или Menactra) защищает от четырех серотипов менингококка (А, С, W-135, Y) и может быть использована как для взрослых, так и для детей. Она позволяет обеспечить долговременную защиту организма. Вакцина MenB (Trumenba или Bexsero) также относится к конъюгированным вакцинам, однако вторым компонентом в ее составе является не полисахарид, а белок оболочки менингококка серотипа В — это единственная вакцина с таким спектром действия.
Против пневмококка используются полисахаридные и конъюгированные вакцины, например, полисахаридная вакцина PPSV23 (Pneumovax), защищающая от 23 серотипов и применяемая для вакцинации детей, конъюгированная вакцина PCV10 («Синфлорикс»), применяемая для вакцинации детей и защищающая от 10 серотипов, а также конъюгированная вакцина PCV13 (Prevenar), защищающая от 13 серотипов и взрослых, и детей. PCV13 и PCV10 ввиду того, что являются конъюгированными, вызывают более длительный и сильный иммунный ответ, поэтому единственное преимущество над ними PPSV23 — более широкий спектр серотипов.
Вакцины против гемофильной палочки типа В, как правило, многокомпонентны, то есть защищают не только от этого патогена, но и от некоторых других. Компонент, отвечающий за защиту от ХИБ, у них конъюгированный. Так, вакцина Hib/MenC (Menitorix) защищает также и от менингококка серотипа С, а DTaP/IPV/Hib/HepB (Infanrix hexa) — от дифтерии, столбняка, коклюша, гепатита В и полиомиелита.
Вакцинация от менингита в России
В России для защиты от пневмококка (всем детям) и гемофильной палочки В (только группам риска) предусмотрена плановая вакцинация. Обязательной же вакцинации от менингококка в Национальном календаре профилактических прививок нет, однако она предусмотрена для групп риска и по эпидемиологическим показаниям.
Согласно Национальному календарю профилактических прививок, вакцинация от пневмококка проводится всем детям трехкратно. В таблице 3 приведены все вакцины от пневмококка, доступные в России. Вакцинацию от гемофильной палочки типа В проводят детям, которые находятся в группе риска, а именно тем, кто страдает неврологическими заболеваниями или заболеваниями кишечника, детям с иммунодефицитами и детям в домах ребенка. Вакцинацию проводят четырежды: в 3, 4,5, 6 и 18 месяцев.
От менингококка в России зарегистрировано три вакцины: одна отечественная полисахаридная и две импортные конъюгированные — «Менактра» и «Менвео» (табл. 3). Бесплатную вакцинацию «Менактрой» проводят для лиц из групп риска, однако она также доступна платно для всех желающих. Жестких правил по графику вакцинации от менингококка нет. Производители зарубежных вакцин советуют прививать детей в возрасте от 2 месяцев курсом из трех прививок с перерывом в 2 месяца, а четвертую прививку проводить на втором году жизни (в 12–16 месяцев).
Для некоторых субъектов России вакцинация против менингококка доступна более широко, информацию об этом следует искать в локальных нормативных актах. Так, в Москве рассчитывать на бесплатную вакцинацию могут все дети 3–6 лет.
Противопоказания при вакцинации от менингита стандартные. Это симптомы любого острого заболевания, хроническое заболевание вне ремиссии и возникновение немедленных аллергических реакций на предыдущие введения вакцины.
| Патоген | Название вакцины | Тип вакцины | Схема вакцинации (дети) | Схема вакцинации (взрослые) |
|---|---|---|---|---|
| Пневмококк | «Синфлорикс» | 10-валентная конъюгированная | с 6 недель до 5 лет, схемы введения различаются в зависимости от возраста | не проводится |
| «Превенар 13» | 13-валентная конъюгированная | от четырех до одной дозы в зависимости от возраста; вакцинация проводится с 2 месяцев. | однократно | |
| «Пневмо 23», «Пневмовакс 23» | 23-валентная полисахаридная | первая вакцинация после 2 лет, ревакцинация каждые 5 лет | людям из группы риска — каждые 5 лет | |
| Гемофильная палочка типа В | «Акт-ХИБ» | полисахаридная конъюгированная | четырехкратно в возрасте 3, 4,5, 6 и 18 месяцев | не проводится |
| «Хиберикс» | полисахаридная конъюгированная | |||
| «Пентаксим» | конъюгированная, комбинированная с дифтерийной, столбнячной, коклюшной, полиомиелитной вакцинами | |||
| «Инфанрикс Гекса» | конъюгированная, комбинированная с дифтерийной, столбнячной, коклюшной, полиомиелитной вакцинами и вакциной против гепатита В | |||
| Менингококк | Вакцина менингококковая группы А | полисахаридная | с 1 года однократно, ревакцинация каждые 3 года | при эпидемиологической угрозе — однократно, ревакцинация каждые 3 года |
| «Менвео» | конъюгированная четырехвалентная | двукратно или четырехкратно в зависимости от возраста | однократно | |
| «Менактра» | конъюгированная четырехвалентная | двукратно с 9 месяца жизни |
Безопасность превыше всего
Вакцинация против менингита безопасна, но все же стоит помнить о редких нежелательных реакциях на прививку, не являющихся осложнениями и проходящих через некоторое время:
Полисахаридные вакцины исключительно редко вызывают даже небольшое покраснение в месте укола. Побочные эффекты на конъюгированные вакцины также возникают достаточно редко, но чуть чаще, чем на полисахаридные. Например, мышечная боль наблюдалась у 13% пациентов, вакцинированных «Менактрой», против 3% у вакцинированных полисахаридной вакциной [33].
В 2006 году несколько привитых пациентов в США пожаловались на то, что у них развился синдром Гийена—Барре — острое аутоиммунное воспаление периферических нервов. Однако проведенное в 2012 году крупное исследование показало, что развитие этого синдрома не связано с вакцинацией против менингита [34].
Взгляд в будущее
В настоящее время ВОЗ ведет широкую кампанию по борьбе с менингитом.
Во-первых, необходимо работать над взятием эпидемий под контроль и их предотвращением. ВОЗ делает упор на повышение доступности вакцин к возбудителям менингита в тех странах, где это необходимо, в первую очередь, вакцин против менингококка в странах «менингитного пояса».
Во-вторых, очень важно уделить внимание диагностике. Много ресурсов необходимо вложить в развитие более быстрых и доступных способов диагностировать менингит. Например, планируется разработать тест, который позволял бы ставить диагноз по анализу крови, а не спинномозговой жидкости. Ранняя и корректная диагностика менингита может существенно снизить смертность и предотвратить тяжелые осложнения от болезни.
В-третьих, планируется более качественный сбор статистики по заболеваемости менингитом в мире. На данный момент нет четкой картины того, что происходит во всем мире. Причем такая проблема наблюдается не только в Африке, но и в Восточной Европе, Северной и Южной Америках, Австралии. Полное видение проблемы позволит снизить заболеваемость и процент осложнений и применять корректные меры по борьбе с менингитом.
В-четвертых, ВОЗ подчеркивает необходимость усовершенствовать качество поддержки, оказываемой пациентам, которые перенесли менингит, и их семьям. Такие пациенты часто сталкиваются не только с последующими проблемами со здоровьем, но и со стигматизацией и другими социальными трудностями. Пристальное внимание к проблеме позволит облегчить жизнь тех, кого не миновала эта болезнь.
И, наконец, в-пятых, необходимо повышать вовлеченность различных государственных, благотворительных и здравоохранительных структур в проблему заболеваемости менингитом. Появление большого количества благотворительных организаций и государственных программ может внести существенный вклад в повышение качества медицинского обслуживания и реабилитации пациентов, особенно в африканских странах с эпидемиологической угрозой менингита.
Бактериальный менингит — одно из страшных заболеваний с высокой летальностью и риском инвалидизации. Размышляя над тем, необходимо ли вакцинироваться от него, всегда стоит помнить — а стоит ли страх перед прививками серьезных последствий этой коварной болезни?